Варусная деформации локтевого сустава фото
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано для оперативного лечения варусной деформации локтевого сустава у детей и подростков.
Предшествующий уровень
Известен способ лечения посттравматических варусных деформаций локтевого сустава у детей, включающий проведение клиновидной остеотомии плечевой кости с последующим наложением скелетного вытяжения за проксимальный метафиз локтевой кости, при котором проводят разрез длиной 6-8 см по наружной поверхности нижней трети плечевой кости. Послойно обнажают надмыщелковую область плечевой кости, сопоставляют фрагменты, послойно зашивают рану наглухо, проводят спицу через проксимальный метафиз локтевой кости, укрепляют дугу и накладывают на 2 недели скелетное вытяжение. После этого вытяжение снимают и накладывают гипсовую лонгету от верхней трети плеча до пястно-фаланговых суставов (Мгоян Г.Х. Оперативное лечение посттравматических варусных деформаций локтевого сустава у детей // Актуальные вопросы травматологии и ортопедии. Москва, 1972, с. 8-10).
Однако способ недостаточно эффективен, т.к. невозможна достаточная стабильность фиксированных отломков, больной при этом длительное время находится в постели и движения в суставе невозможны.
Наиболее близким по технической сущности является способ лечения варусных деформаций локтевого сустава у детей, заключающийся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, состоящем из полукольца, двух стержней, четырех флажков и четырех спицефиксаторов, осуществлении компрессии путем натягивания верхних концов обеих спиц (Гулямов Ш.С. Варусная деформация локтевого сустава как последствие внутри- и околосуставных переломов дистального конца плечевой кости у детей и их лечение. Ташкент, 1992. С. 186-188).
Однако данный способ недостаточно эффективен, т.к. при лечении варусной деформации локтевого сустава не удается полностью устранить осложненную варусную деформацию с надмыщелковым синдромом и деформацию плечевой кости в сагиттальной плоскости, а аппарат чрескостной фиксации с одним полукольцом не обеспечивает достаточную стабильность отломков у детей и подростков.
Задачей изобретения является повышение эффективности лечения осложненной варусной деформации локтевого сустава с надмыщелковым синдромом у детей и подростков, устранение деформации плечевой кости как во фронтальной, так и в сагиттальной плоскостях, восстановление физиологического диафизарно-эпифизарного угла в сагиттальной плоскости с обеспечением достаточной стабильности костных отломков.
Поставленная задача решается тем, что в способе лечения осложненной варусной деформации локтевого сустава с надмыщелковым синдромом у детей, заключающемся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, осуществлении компрессии путем натягивания верхних концов обеих спиц, надмыщелковую корригирующую остеотомию плечевой кости осуществляют клиновидной в косогоризонтальной и кософронтальной плоскостях, а спицы Киршнера дополнительно проводят через локтевой отросток и средне-нижнюю треть плечевой кости во фронтальной плоскости и монтируется аппарат Илизарова из 2-х полуколец.
Изобретение поясняется описанием, схемой операции и клиническим наблюдением:
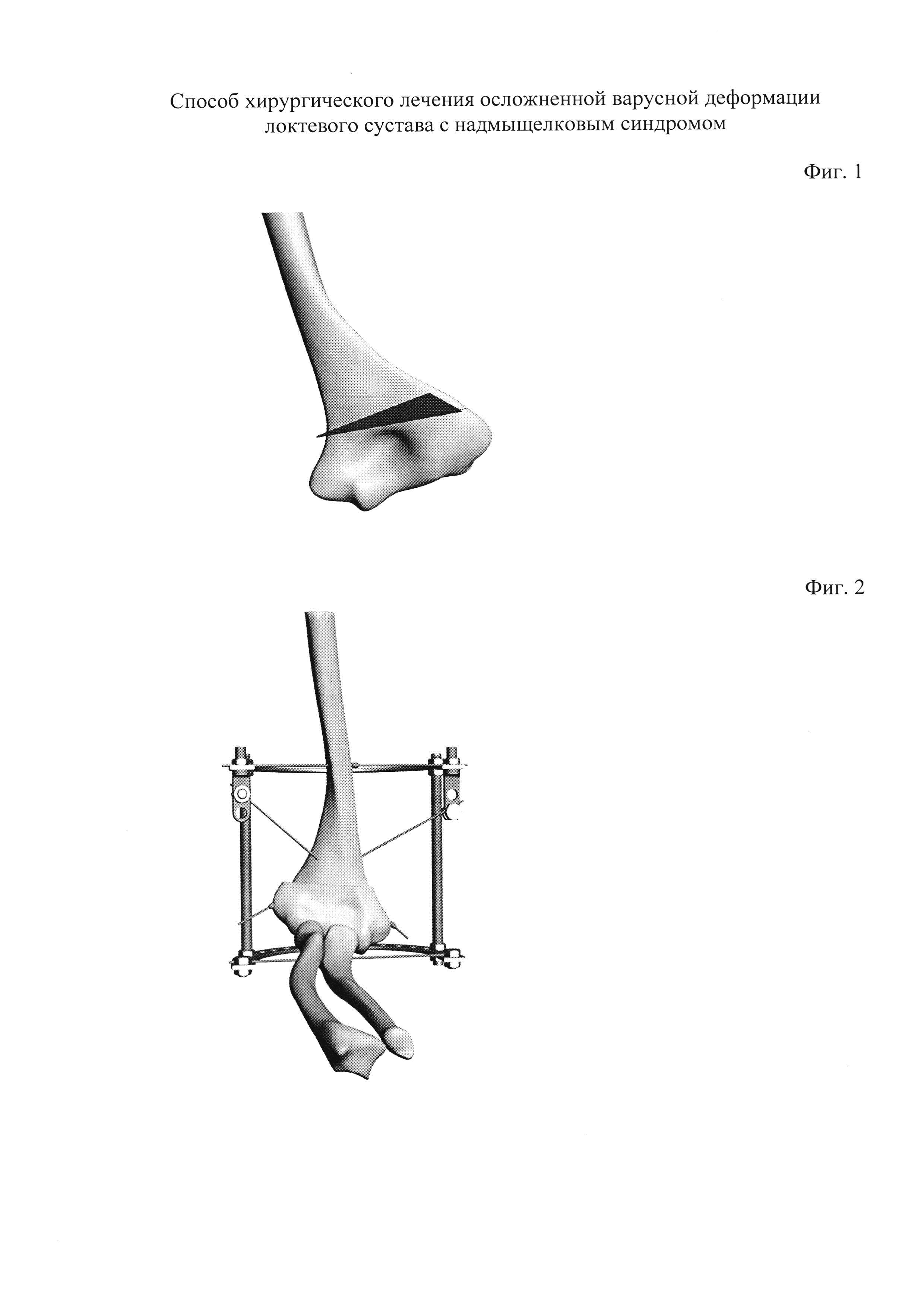
Фиг. 1 — схема остеотомии
Фиг. 2 — схема компоновки аппарата Илизарова
Фиг. 3 — больной С., 11 лет, рентгенограммы локтевого сустава до лечения
Фиг. 4 — больной С., 11 лет, рентгенограммы локтевого сустава в процессе лечения
Фиг. 5 — больной С., 11 лет, рентгенограммы локтевого сустава после лечения
Предложенный способ проводят следующим образом.
По задне-наружной поверхности нижней трети плеча осуществляют хирургический разрез длиной 5-7 см, тупо отодвигают трехглавую мышцу плеча, поднадкостнично обнажают дистальный метафиз плечевой кости. Затем шилом с применением гониометра намечают предполагаемый для иссечения угол, после чего с помощью вибропилы производят надмыщелковую клиновидную корригирующую остеотомию плечевой кости: дистальную остеотомию — в кософронтальной плоскости, проксимальную — в косогоризонтальной плоскости с формированием зубца на наружном крае дистального конца проксимального отломка (фиг. 1). Затем производят внедрение этого зубца в наружный край дистального отломка и сопоставление костных отломков друг с другом. Через костные фрагменты плечевой кости перекрестно проводят две спицы Киршнера с упорными площадками со стороны латерального и медиального надмыщелков плечевой кости для фиксации костных отломков. После этого через локтевой отросток и средне-верхнюю треть плечевой кости проводят по одной спице Киршнера во фронтальной плоскости, которые последовательно закрепляют и натягивают на двух полукольцах аппарата Илизарова. К проксимальному полукольцу с помощью спицефиксаторов фиксируют ранее проведенные две перекрещивающиеся диафиксирующие спицы (фиг. 2). Производят компрессию на стыке костных отломков посредством одномоментного натяжения проксимальных концов обеих спиц. Рану послойно ушивают.
Больной С., 11 л., поступил на лечение с посттравматической варусной деформацией левого локтевого сустава, осложненной антекурвационной деформацией в нижней трети плечевой кости и надмыщелковым синдромом за счет деформации наружного надмыщелка. Угол деформации — 42°, физиологический вальгус здоровой конечности — 4°. Угловая разность — 46° (фиг. 3-5).
В операционной по задне-наружной поверхности нижней трети плеча осуществили хирургический разрез длиной 5-7 см, тупо отодвинули трехглавую мышцу плеча, поднадкостнично обнажили дистальный метафиз плечевой кости. Затем шилом с применением гониометра наметили предполагаемый для иссечения угол, после чего с помощью вибропилы произвели надмыщелковую клиновидную корригирующую остеотомию плечевой кости: дистальную остеотомию — в кософронтальной плоскости, проксимальную — в косогоризонтальной плоскости с формированием зубца на наружном крае дистального конца проксимального отломка. Затем произвели внедрение этого зубца в наружный край дистального отломка и сопоставление костных отломков друг с другом. Через костные фрагменты плечевой кости перекрестно провели две спицы Киршнера с упорными площадками со стороны латерального и медиального надмыщелков плечевой кости для фиксации костных отломков. После этого дополнительно через локтевой отросток и средне-нижнюю треть плечевой кости провели по одной спице Киршнера во фронтальной плоскости, которые последовательно закреплены и натянуты на двух полукольцах аппарата Илизарова. К проксимальному полукольцу с помощью спицефиксаторов зафиксировали ранее проведенные две перекрещивающиеся диафиксирующие спицы. Произвели компрессию на стыке костных отломков посредством одномоментного натяжения проксимальных концов обеих спиц. Рану послойно ушили.
Способ эффективен, прост в исполнении, доступен, рекомендуется к широкому использованию в травматологической практике.
Способ лечения осложненной варусной деформации локтевого сустава у детей с деформацией наружного надмыщелка, заключающийся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, осуществлении компрессии путем натягивания верхних концов обеих спиц, отличающийся тем, что надмыщелковую корригирующую остеотомию плечевой кости осуществляют клиновидной в косогоризонтальной и кософронтальной плоскостях, дополнительно проводят спицы Киршнера через локтевой отросток и плечевую кость во фронтальной плоскости и монтируют аппарат Илизарова из 2-х полуколец.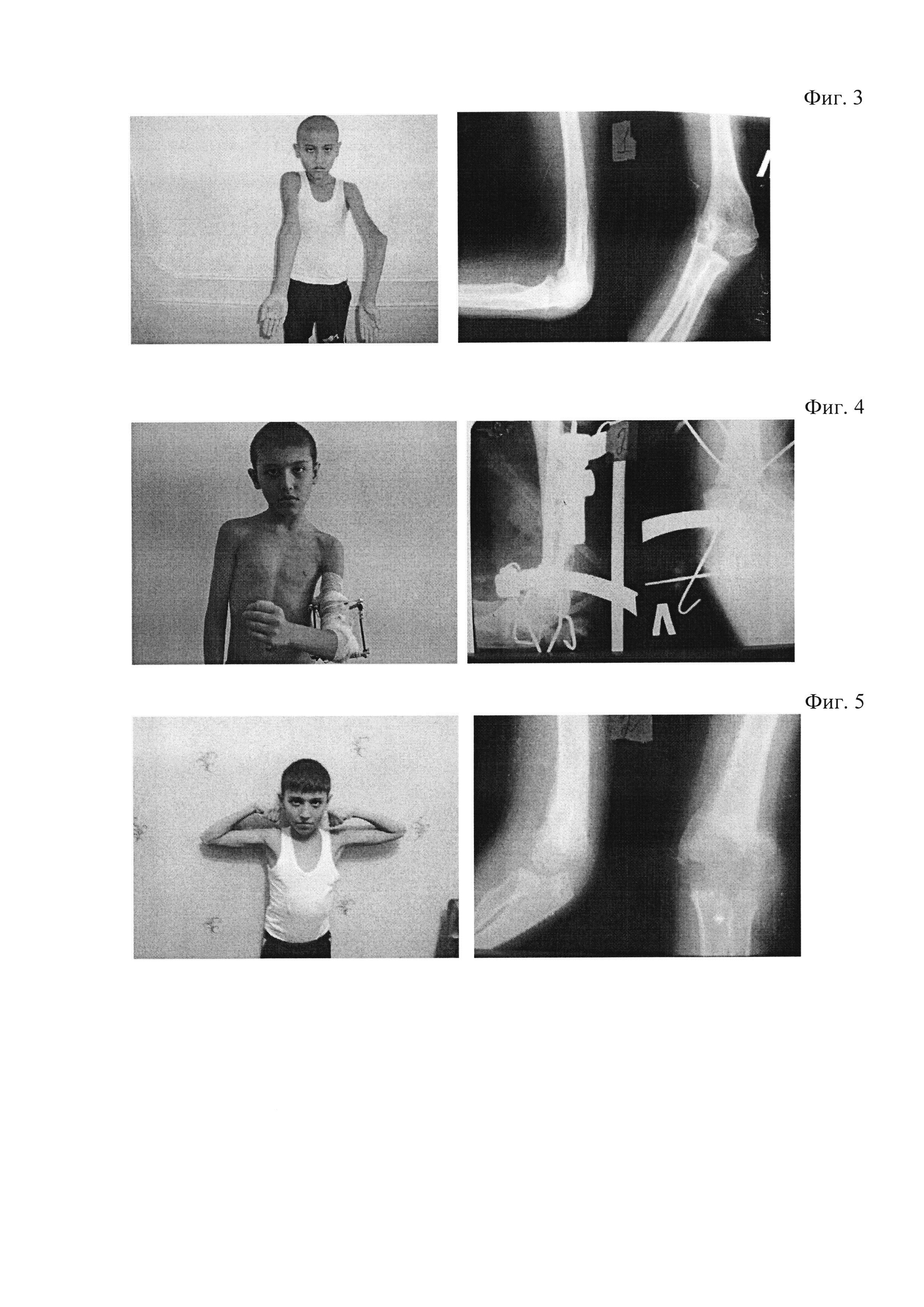

Источник
Синостоз луче-локтевого соединения
Врожденный луче-локтевой синостоз представляет собой редкий дефект развития сустава и характеризуется костным сращением проксимальных концов лучевой и локтевой костей. Сращение их дистальных концов является казуистикой. Чаще эта патология двусторонняя. У мужчин встречается реже. При односторонних поражениях большой процент дефектов приходится на левую руку. Это заболевание часто сочетается с другими пороками конечностей (синдактилия, недоразвитие сегментов и др.).
Симптомы. Невозможность произвести ротационные движения, отсутствует пронация и супинация предплечья. Обычно предплечье находится в положении пронации, что лишает больного возможности умываться, правильно удерживать ложку, причесываться, стирать и др. Движения в локтевом суставе обычно сохранены.
Протяженность синостозирования бывает разная от 1- 2 см до значительных размеров, захватывается иногда 1/3 и более лучевой кости.
Различают 3 типа луче-локтевого синостоза,
I тип- истинный врожденный луче-локтевой синостоз, при котором оба проксимальных конца лучевой и локтевой костей представляют единый костный блок, протяженность которого может быть от 2-3 до 8-10 см.
II тип — синостоз, при котором имеется недоразвитие головки лучевой кости или ее вывих. Шейка утолщена, тело лучевой кости дугообразно изогнуто, кости могут быть недоразвиты, место сращения костей расположено ниже головки: на уровне метафиза и диафиза на значительном протяжении.
III тип — синостоз, при котором имеет место сращение на протяжении верхней трети диафиза костей при сохранившейся головке лучевой кости.
Лечение: при врожденном луче-локтевом синостозе консервативные методы лечения неэффективны; операция может быть проведена в возрасте не ранее 8 лет, она заключается в разъединении костного сращения с частичной резекцией места сращения и применении прокладки между локтевой и лучевой костями.
Прогноз благоприятный.
Варусные и вальгусные деформации в области локтевого сустава
Симптомы. Физиологический вальгус в локтевом суставе составляет 5-6°, при врожденном пороке он может достигать 20-30°. Cubitus. valgus зависит от недоразвития наружного мыщелка плечевой кости, Cubitus varus- от недоразвития или неправильного развития внутреннего мыщелка плечевой кости, при этом функция сустава не нарушается. Эти пороки относятся к косметическим дефектам, по поводу которых и обращаются больные (преимущественно женщины) за помощью.
Лечение оперативное — корригирующая остеотомия плечевой кости.
Прогноз благоприятный.
Врожденный анкилоз и контрактуры в локтевом суставе
Поражение может быть односторонним и двусторонним, Встречается как среди мужчин, так и женщин. В значительной мере эти пороки сочетаются с другими.
Симптомы. Кожа в виде паруса натягивается при попытке разогнуть руку и препятствует полному разгибанию. Анкилоз возникает в положении разгибания, что невыгодно для самообслуживания больного, нарушается и трудоспособность. На месте анкилоза суставная щель рентгенологически не прослеживается, суставные концы плечевой кости, лучевой и локтевой гипопластичны и не имеют обычной конфигурации. Множественное врожденное анкилозирование суставов наблюдается при артрогрипозе.
Лечение. При контрактуре устраняется «кожный парус» путем пластической операции в области локтевого сустава. При анкилозах показана частичная резекция сустава, иногда ограничиваются только остеотомией на уровне суставной «щели», с установкой предплечья под углом 90-100° в функционально выгодном положении. Оперативное лечение показано не ранее 12-14-летнего возраста.
Прогноз благоприятный.
Врожденный вывих головки лучевой кости
Довольно редко встречающийся порок развития.
Симптомы. Ограничение подвижности в области локтевого сустава, особенно супинации и разгибания. С тыльной стороны лучевой кости в области локтевого сустава вывихнутая головка прощупывается в виде костного выступа, который при разгибании и сгибании локтевого сустава движется вместе с предплечьем. Чаще вывих головки лучевой кости бывает передний и наружный.
На рентгенограмме видна уменьшенная в размерах и деформированная головка лучевой кости. Обычно она диспластична, контуры ее волнисты, иногда в ней обнаруживаются участки склероза. Лучевая кость изогнута и на уровне бугристости образует угол 150-170°, возникает cubit us valgus. Шейка лучевой кости удлинена, на ней иногда появляются экзостозные образования. Предплечье при вывихе головки слегка премировано. Локтевая кость в проксимальном отделе утолщена. Тело ее дугообразно изогнуто, дуга открыта в медиальную сторону.
Причиной вывиха головки лучевой кости считают либо ее недоразвитие, либо внутриутробное искривление локтевой кости, препятствующее правильному формированию локтевого сустава.
Лечение — только хирургическое, лучше проводить его в подростковом возрасте, когда закрываются зоны роста (в норме у девочек закрываются зоны роста лучевой кости в 14-15 лет, у мальчиков — в 15-17 лет); операция заключается либо в устранении вывиха, либо в резекции головки лучевой кости.
Прогноз благоприятный.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 10 июля 2019;
проверки требуют 6 правок.
Вальгусная деформация первого пальца стопы (hallux valgus) (hallux abducto valgus, вальгусная деформация первого пальца стопы) — термин, обозначающий деформацию на уровне медиального плюснефалангового сустава с вальгусным (лат. valgus — искривлённый), то есть направленным кнаружи, отклонением первого пальца (лат. Articulatio metatarsophalangealis) стопы.
Этиология[править | править код]
Вальгусная деформация первого пальца обусловлена длительным нарушением биомеханики первого плюснефалангового сустава, которое может быть связано с поперечным плоскостопием и слабостью связочного аппарата, некоторыми неврологическими нарушениями, врождёнными деформациями и рядом других причин, усугубляясь ношением неудобной обуви[1] (некоторые рассматривают ношение неудобной обуви в качестве главного фактора[2]). Деформация сустава сопровождается прогрессирующим артрозоартритом[3].
В основе искривления лежит поперечное плоскостопие. Неблагоприятными факторами являются ношение узкой обуви, очень высокий/низкий каблук (или полное его отсутствие).
Сильные формы деформации в первую очередь касаются женщин. Это связано с особенностями форм женской обуви, которые способствуют этой негативной тенденции.
Наблюдаются три неблагоприятных фактора форм обуви:
- Высота каблука.
При высоте каблука более 3 дюймов (7,62 см) наблюдается существенно повышенное давление на переднюю часть стопы. С одной стороны, это способствует появлению плоскостопия, а с другой стороны, пальцы ног вдавливаются в обувь.
- Узкий носок обуви.
Если носок у обуви слишком узкий, то у пальцев ног нет необходимой свободы. В результате они вынуждены находиться в плохой позиции, что со временем приводит к постоянной деформации в плюстно-фаланговом суставе 1 пальца
- Слишком короткая обувь.
Если обувь слишком короткая, то пальцы ног вынуждены находиться в неестественной позиции, а это способствует бурситу большого пальца стопы.
Патогенез[править | править код]
При вальгусной деформации стопы значительно увеличен угол между I и II плюсневыми костями. При этом I-я плюсневая кость начинает смещаться внутрь, а первый палец удерживаемый приводящей мышцей смещается кнаружи. Из за этого её головка начинает образовывать бугорок, который называют «косточкой на ногах». Так как в этом случае большой палец ноги не может по-прежнему «смотреть» внутрь, он начинает постепенно отклоняться наружу.
Вследствие постоянного давления выступ «косточки» воспаляется, так как конфликтует с обувью.
Это как правило приводит к бурситу, то есть воспалению синовиальной сумки сустава.
Кроме того, вследствие постоянного давления начинаются изменения кости в районе головки I-ой плюсневой кости. Изменения в кости приводят к припухлости, повышенной чувствительности, болезненности и чрезмерной раздражительности «косточки» на большом пальце.
Неправильные расположение и угол наклона большого пальца ноги приводят к преждевременному износу основного сустава, поражению хряща и значительному увеличению размера костного нарастания на ноге.
Симптомы[править | править код]
Отклонение большого пальца от центральной оси
- Боль в суставах стоп;
- Быстрая утомляемость ног;
- Отклонение большего пальца стопы наружу, постепенное увеличение «косточки»
- Молоткообразная деформация остальных пальцев стоп.
Причины[править | править код]
- Поперечное плоскостопие;
- Генетика;
- Эндокринные нарушения в работе организма;
- Остеопороз.
В основе заболевания лежит врождённая слабость соединительной и костной тканей, которая приводит к плоскостопию. Развитию деформации способствует неправильно подобранная обувь (высокий каблук, узкий носок обуви), это ведёт к увеличению нагрузки на стопу и её неправильному распределению. Вследствие чего развивается и прогрессирует артроз сустава большого пальца.
Профилактика[править | править код]
- Регулярный осмотр у ортопеда;
- Ношение ортопедических стелек;[4]
- Ношение рациональной обуви (каблук не выше 7 см, обувь без шпилек, острых носов, из натуральных материалов).[5]
- При возможности для профилактики и улучшения кровообращения в стопе ходить по песку и маленьким камням босиком.
Лечение[править | править код]
Лечение преимущественно симптоматическое, направленное на устранение болевого синдрома, при выраженных деформациях производится хирургическое вмешательство с целью устранения деформации.
В некоторых случаях вальгусная деформация лечится при помощи специализированных мазей. Раннее оперативное лечение ведёт к профилактике артроза в первом плюсне-фаланговом суставе и более благоприятным исходам операции. Современные методы операций не разрушают сустав, сохраняя его подвижность и опороспособность. Широкое распространение нашли корригирующие остеотомии типа Chevron, Skarf или проксимальные остеотомии в различных вариациях (см. Ортопедия). При нестабильности в первом предплюсно-плюсневом суставе имеет смысл артродезирование (замыкание) этого сустава с одновременной коррекцией положения первой плюсневой кости.
Известны более 150 разных методов операционной корректировки возникшей вальгусной деформации стопы. Общая цель этих методов — это уменьшение угла между плюсневыми костями, так как это позволит поставить основание большого пальца ноги в правильную позицию. Немецкие хирурги-ортопеды используют не менее шести различных методов решения этих проблем.
В клиниках Германии операции по коррекции кости большого пальца проводятся:
- По методу Аустина, так называемая шевронная остеотомия .
- Остетомия основания 1 плюсневой кости.
- Остеотомии 1 плюсневой кости с открытым клином.
- Перестановка костей. Например на головке первой плюсневой кости, так называемый метод Ревердин-Грина.
- Коррекция по Айкину, остеотомия основной фаланги большого пальца.
- Удаление аномальных костных разрастаний первой плюсневой кости.
Так как процесс послеоперационного заживления длится от одного до двух месяцев, то в течение 1,5 месяцев специалисты рекомендуют носить ортопедический сапог — вид специализированной ортопедической обуви.
Прогноз[править | править код]
Условно неблагоприятный, состояние является медленно прогрессирующим, в итоге приводящим к инвалидизации, хирургическое лечение не устраняет причины возникновения патологии, а лечение основного заболевания лишь замедляет процесс развития деформации. При адекватно выполненном хирургическом вмешательстве наблюдается относительно длительная компенсация состояния больного.
Примечания[править | править код]
Ссылки[править | править код]
- Bunions (Hallux Abducto Valgus)
- Техника операции по устранению HALLUX VALGUS
Литература[править | править код]
- Hallux valgus // Краткая Медицинская энциклопедия / Б. В. Петровский (гл. ред.), А. Н. Шабанов (отв. ред.). — М.: Сов. энциклопедия, 1972. — Т. I. — С. 237. — 584 с.
Источник
