Зона роста тазобедренного сустава

Медицинская статистика новорожденных детей говорит, что в 2 – 3 % случаев встречается врожденная дисплазия ТБС. В 80% из них патология обнаруживается у девочек. Задержка формирования ядер окостенения тазобедренного сустава начинает развиваться внутриутробно. В течение первого года жизни кости таза должны стабилизироваться и начать развиваться, но это происходит не всегда, поэтому особое внимание педиатры уделяют формированию костной ткани в первые пол года жизни.
Более серьезная патология – аплазия ТБС. При этом отсутствует какая-либо часть сустава – головка бедра или вертлужная впадина.
Анатомические особенности
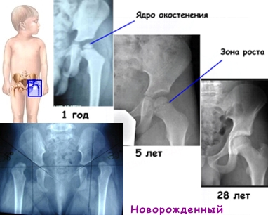 Кости таза начинают формироваться на 6 неделе внутриутробного развития и заканчивают свой рост, когда человеку исполняется 19 – 20 лет. Самым важным и ответственным периодом является внутриутробный и первый год жизни. Поскольку связочный аппарат у младенцев еще слабый, тазобедренный сустав нестабилен. У недоношенных детей он незрелый, так как окончательно формироваться заканчивает в 8 – 9 месяцев внутриутробного развития.
Кости таза начинают формироваться на 6 неделе внутриутробного развития и заканчивают свой рост, когда человеку исполняется 19 – 20 лет. Самым важным и ответственным периодом является внутриутробный и первый год жизни. Поскольку связочный аппарат у младенцев еще слабый, тазобедренный сустав нестабилен. У недоношенных детей он незрелый, так как окончательно формироваться заканчивает в 8 – 9 месяцев внутриутробного развития.
Следующие три месяца показывают, как развивается сустав:
- уменьшается ли угол вертикального расположения вертлужной впадины – в норме он должен уменьшиться с 60 градусов до 50;
- совпадает ли головка бедренной кости с центром круглой впадины и степень вхождения.
При дисплазии задерживается оссификация (процесс образования) тазобедренных суставов у грудничков. Процесс может развиваться по-разному:
- в виде заращения вертлужной впадины или заполнение ее жировой тканью;
- увеличения или уменьшения размеров бедренной головки.
Это приводит к несоответствию размеров бедренной головки и впадины. При несвоевременном обращении родителей ребенка к врачу сустав может полностью разрушиться, что грозит операцией по его замене.
Норма развития по месяцам
 При рождении ядра окостенения тазобедренных суставов у детей имеют размеры от 3 до 6 мм, однако могут появиться позже – до 6 месяцев.
При рождении ядра окостенения тазобедренных суставов у детей имеют размеры от 3 до 6 мм, однако могут появиться позже – до 6 месяцев.
Первые три месяца определить проблему тяжело, потому что сустав представляет собой хрящи, которые не видны на рентгеновских снимках и УЗИ. Первую информацию о состоянии суставов можно получить другими способами.
В 4 месяца появляются признаки окостенения головки бедра. У девочек центры появляются раньше, чем у мальчиков. При отсутствии ядер окостенения тазобедренных суставов в течение 6 – 7 месяцев, процесс формирования сустава считается запоздалым, и врачи предлагают коррекционную гимнастику или ношение приспособлений, удерживающих ножки малыша в согнутом разведенном положении.
Если в течение 6 месяцев у ребенка не развивается ядро окостенения, его опорно-двигательный аппарат находится под угрозой.
В норме при развитии ядер окостенения тазобедренных суставов до 5 – 6 лет прирост костной ткани должен увеличиться в 10 раз.
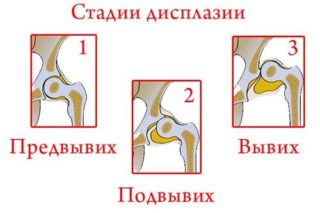 Дисплазию различают по степеням:
Дисплазию различают по степеням:
- Незрелость ТБС. Может наблюдаться у здоровых детей. Не является патологией.
- Дисплазия первой степени – предвывих. Патология видна на рентгеновских снимках. Бедренная кость находится на своем месте без смещения.
- Подвывих, при котором головка частично смещена, но находится в вертлужной впадине.
- Вывих ТБС – бедренная головка находится отдельно от впадины или выше нее.
Замечено, что при отсутствии тугого пеленания с прямыми ногами дисплазия способна самоустраняться в течение первых шести месяцев жизни.
Причины нарушения оссификации ядра
Выделяют 4 группы причин, которые оказывают влияние на неполноценное формирование тазобедренных суставов у детей:
- Нарушения внутриутробной закладки тканей. Патология плохо поддается лечению, так как некоторые ткани изначально отсутствуют и не могут вырасти.
- Генетическая предрасположенность. Передается по материнской линии.
- Врожденные патологии позвоночника и нервной системы. Обычно имеют сопутствующие нарушения опорно-двигательного аппарата.
- Воздействие гормонов матери на организм ребенка. Предположение оправдывает себя, так как в первые месяцы после рождения сустав начинает развиваться нормально. Такие проблемы легче всего лечатся, а иногда проходят незамеченными.
Кроме основных причин, влияющих на задержку развития бедренного сочленения, выделяют факторы, способствующие появлению симптомов:
- повышенный тонус матки, тазовое предлежание ребенка, крупный плод;
- недостаточное поступление в организм матер питательных веществ – кальция, йода, витамина D, железа, витамина Е, витаминов группы В;
- многоплодная беременность;
- искусственное вскармливание новорожденного;
- эндокринные нарушения – гипотиреоз, сахарный диабет одного из родителей;
- рождение ребенка зимой, когда меньше солнца и витамин D в коже не вырабатывается, в результате хуже усваивается кальций.
Вирусные или бактериальные инфекции матери в период вынашивания плода могут провоцировать недоразвитие тазобедренного сустава.
Диагностика патологии
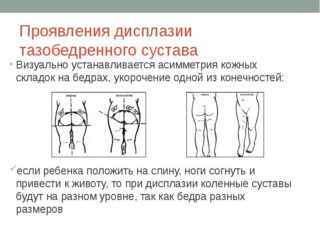 Обнаружить проблему нужно раньше, так как лечение переносится малышом гораздо легче, чем в старшем возрасте. При первом посещении ортопеда или травматолога проводится осмотр ребенка:
Обнаружить проблему нужно раньше, так как лечение переносится малышом гораздо легче, чем в старшем возрасте. При первом посещении ортопеда или травматолога проводится осмотр ребенка:
- Складки на одной ноге расположены выше, значит есть риск патологии на этой стороне. Явно выраженная асимметрия – признак дисплазии. Незначительно выраженная не является подтверждением диагноза.
- Симптом щелчка – наиболее достоверный признак, по которому определяют наличие дисплазии без медицинской аппаратуры. При разведении ножек и надавливании на большой вертел слышен слабый хруст – головка бедра вправляется в круглую впадину. При сведении в обратном порядке звук повторяется – головка выходит из впадины.
- В норме грудничок способен развести ножки на 90 градусов. При патологии обе ноги или одна не ложатся на плоскость. Один из самых достоверных признаков, по которым определяют проблему на самых ранних стадиях.
- У детей старше 1 года по причине не леченной дисплазии могут укорачиваться конечности со стороны вывиха. Для определения кладут малыша на спину. Ноги согнуты в тазобедренном суставе. Стопы находятся на столе. Разницу определяют по высоте колен.
Детям в возрасте от 4 месяцев назначается рентген или ультразвуковое исследование.
Методы лечения

Стремена Павлика
В возрасте до 6 месяцев малышам рекомендуется ношение стремян без ограничения подвижности суставов. После 6 месяцев при отсутствии прогресса в формировании ядрышек нужна фиксирующая конструкция – перекладина между разведенными ногами. При задержке развития ТБС дополнительно назначаются препараты кальция и прогулки на воздухе, солнечные ванны. Если ребенок находится на грудном вскармливании, препараты кальция назначаются матери.
Массаж
Массаж начинают проводить с первых дней жизни, если при осмотре выявлено отставание в развитии тазобедренного сустава. При регулярном проведении массажных процедур патология может исчезнуть самостоятельно к трехмесячному возрасту.
Гимнастика
Лечебная физкультура также проводится рано. Это позволяет улучшить кровоснабжение суставов, способствует укреплению мышц и связок. Упражнения делаются в двух положениях: лежа на спине и на животе. В период лечения ребенка нельзя сажать и ставить на ножки.
Парафиновые аппликации
Температура расплавленного парафина должна бать в пределах 40 – 45 градусов для маленьких детей. Процедура направлена на ускорение кровотока в пораженном месте. Мышечная ткань лучше развивается при тепловой стимуляции. В парафин иногда добавляют озокерит. Для лечения дисплазии ТБС детям накладывают слой парафина от области ягодиц до стопы в форме сапожка. Новорожденным вещество держат на теле 7 минут. После 6 месяцев – 10 минут. После процедуры проводят массаж. Рекомендуется 20 обертываний парафином.
Профилактика патологии у детей
Профилактику начинают с питания матери во время беременности. Если в семье по материнской линии случались заболевания суставов, можно предугадать, что у новорожденного ребенка могут быть подобные проблемы. Особенно, если ребенок – девочка.
 Малышу следует вовремя начинать давать прикорм и витамины, если проводится лечение. Осенью и зимой дополнительно назначается витамин D. Помогают закаливания и контрастные процедуры на область таза.
Малышу следует вовремя начинать давать прикорм и витамины, если проводится лечение. Осенью и зимой дополнительно назначается витамин D. Помогают закаливания и контрастные процедуры на область таза.
Своевременный ранний осмотр ребенка – в 1 месяц, 3 месяца от рождения. Тугое пеленание может негативно отразиться на состоянии суставов. Еще в конце прошлого столетия в Японии проводилась программа, которая не рекомендовала пеленание детей грудного возраста. Информацию старались донести до бабушек, ухаживающих за младенцами, чтобы те не пользовались старыми методами. В результате случаи дисплазии в стране снизились до 0,1 %.
Старших детей рекомендуется отдавать в бассейн на плавание, чтобы развивались мышцы и суставы, так как остаточные явления дисплазии могут проявляться в зрелом возрасте в виде коксартрозов.
Профилактические меры для матери
Тяжелое протекание беременности – токсикоз, повышенный тонус матки, беременность двойней – являются факторами риска, при которых замедляется развитие тазобедренного сустава. Чтобы избежать последствий, мать должна рационально питаться, употреблять витамины, минеральные вещества. Во второй половине беременности контролировать маточный тонус и больше гулять на свежем воздухе.
В начале беременности женщина должна сообщить врачу, если в семье были случаи заболевания тазобедренных суставов. После рождения ребенка мать обязана приносить малыша для регулярных осмотров узкими специалистами.
Источник
Том 05/N 8/2003 Остеоартроз тазобедренного сустава: течение, лечение и профилактика
В.А.Насонова, Л.И.Алексеева, Е.Л.Насонов
ГУ Институт ревматологии (дир. – член-корр. РАМН проф. Е.Л. Насонов) РАМН, Москва
Как известно, клинические классификации подразделяют остеоартроз на преимущественно локальный и генерализованный, что отвечает практическим задачам организации обоснованных принципов диагностики, лечения и профилактики. Аналогичная тенденция обозначена в МКБ-10, в которой остеоартроз тазобедренного сустава (ОАТС) выделен отдельным шрифтом (М16) в рамках блока «Артрозы».
По сравнению с другими локализациями остеоартроза ОАТС – наименее частая патология. Например, заболеваемость клинически очевидным ОАТС в Северо-Западном регионе США составила 88 на 100 000 человек в год, а остеоартроз коленного сустава встречался там же почти в 3 раза чаще (S.Oliveria и соавт., 1995), но необходимость в хирургическом лечении (эндопротезирование) превалировала именно при ОАТС.
Распространенность ОАТС менее тесно связана с возрастом, что более характерно для других локализаций остеоартроза, хотя тенденция к увеличению заболеваемости после 70 лет сохраняется. Что касается половых различий, то мужчины преобладают в частоте ОАТС в возрастной группе до 50 лет с односторонним поражением, а женщины – после 70 лет и, как правило, с двусторонним коксартрозом.
Среди предрасполагающих факторов явно превалирует врожденная дислокация бедра, дисплазия вертлужной впадины, небольшие травмы, физические перегрузки, включая некоторые профессиональные риски, например, у фермеров, бегунов на длинные дистанции, теннисистов (K.Brandt, 2000), связанные с локальными перегрузками.
В то же время обращается также внимание на значение в развитии болезни, особенно у женщин, таких «пожилых» особенностей, как снижение мышечной массы, суставной проприоцепции, что предрасполагает к постоянным механическим стрессам тканей тазобедренного сустава.
Влияние ожирения на развитие и прогрессирование ОАТС не столь однозначно, как при остеоартрозе коленного сустава, при котором избыточная масса тела – фактор прямой перегрузки суставных тканей. Тем не менее, поскольку у женщин с ОАТС нередко отмечается ожирение, обсуждается значение последнего как метаболически активного компонента. В этой связи обращается внимание на нередкое сочетание ОАТС с диабетом, гипертензией, гиперурикемией. Однако у мужчин с верхнебоковой (superolateral) анатомической моделью (субтипом, о чем дальше) ожирение может быть очевидным фактором риска.
Самый большой клинический симптом ОАТС – боль при ходьбе, которая может локализоваться в ягодице, паху, по передней поверхности бедра, иррадиировать в коленный сустав или поясничную область, но может быть и строго ограниченной областью сустава. При любых обстоятельствах боль при ОАТС связана с движением. Если в начале болезни боль носит характер периодической, возникая при выраженном или длительном перенатяжениях, то по мере прогрессирования приобретает постоянный характер, не исчезая уже и в покое, или требуется больше времени отдыха для ее исчезновения, уменьшения. Ночные боли, как правило, являются показателем продвинутой патологии в суставе и чаще всего связаны с развитием синовита, который может быть подтвержден ультразвуковым исследованием.
Как и при других локализациях остеоартроза, боль при ОАТС связана со многими причинами, среди которых локальные факторы имеют огромное значение – это нарушение биомеханики суставов (растяжение капсулы, патология внутрисуставных структур, нестабильность), миалгии, оссалгии.
Второй большой симптом ОАТС – скованность, которая появляется после любого неактивного состояния, но она обычно непродолжительна в начале болезни и постепенно нарастает во времени, приводя к затруднениям при сгибании – больным становится трудно обуться, надеть носки, чулки, поправить стельки в обуви. Мужчины испытывают затруднения при сексуальной активности.
При обследовании больного необходимо обратить внимание на связь с ходьбой, попросив его с разной скоростью походить по кабинету, а также ограниченную подвижность в суставе при пассивном движении, особенно это касается нарушения объема внутренней ротации, которое является критерием диагноза.
Распределение ОАТС (цит. по P. Dieppe, K. Lim, 1999).
ОА может максимально поражать верхнюю, нижнюю зоны, заднюю часть или другие сегменты тазобедренного сустава. При вовлечении верхней зоны имеется тенденция развития подвывихов головки бедра в верхнебоковом направлении, что характерно для обычного течения. Вовлечение всего сустава (концентрический ОА) наблюдается относительно редко.
Верхнебоковой (~60%; М>Ж)
Медиальная зона (~25%; Ж>М)
Концентрический (~15%; Ж>М)
Рис.1
Рис.2
Рис 3.



Индекс тяжести ОАТС (M.Leqnesne и соавт., 1987)
Боль и дискомфорт
Балл
Ночная боль
- только при движении или в определенном положении
1
- даже без движений
2
Утренняя скованность или боль после вставания с постели
- менее 15 мин
1
- 15 мин и более
2
Усиление боли после стояния в течение 30 мин
1
Боль возникает при ходьбе
- только после прохождения определенной дистанции
1
- с самого начала и затем усиливается
2
Боль в положении сидя в течение 2 ч, не вставая
1
Максимальная дистанция при ходьбе без боли
- более 1 км, но с ограничением
1
- около 1 км
2
- от 500 до 900 м
3
- от 300 до 500 м
4
- от 100 до 300 м
5
- менее 100 м
6
- с одной палочкой или костылем
+1
- с двумя палочками или костылями
+2
Активность на протяжении дня
- можете ли вы, наклонившись вниз, надеть носки
0–2
- можете ли вы поднять предмет с пола
0–2
- можете ли вы подняться на один пролет лестницы
0–2
- можете ли вы сесть в машину
0–2
Градация ответов: просто – слабая, с трудом – 1, невозможно – 2
Тяжесть ОАТС (баллы):
1–4 – слабая
5–7 – средняя
8–10 – выраженная
11–12 – значительно выраженная более 12 – резко выраженная
При пальпации отмечается болезненность вокруг самого сустава и в паху, но может быть и в области большого вертела при бурсите последнего, что подчеркивает неоднозначность болевого синдрома при ОАТС.
По мере прогрессирования болезни очевидной становится нарастающее укорочение пораженной конечности, нередко в связи с возникающими латеральными подвывихами головки бедра при верхнебоковой модели у мужчин до 60 лет. Последние в сочетании с нарастающей околосуставной мышечной атрофией способствуют развитию «анталгической (коксалгической)» походки, при которой, как правило, обнаруживается положительный симптом Тренделенбурга, т.е. снижение уровня тазовой кости на стороне пораженного сустава. Хромота при ходьбе является дополнительным источником обеспокоенности больных и развития депрессии, усиливающей болевой синдром.
Анатомические модели развития ОАТС
В последние годы выделяется по крайней мере 3 субтипа, или анатомические модели, развития ОАТС, на которые еще в 1976 г. впервые обратили внимание L.Solomon и соавт. (см. рисунок). Верхнебоковая (superоlateral) модель наиболее частая (до 60% всех случаев ОАТС), при ней максимальная зона поражения локализуется по верхнему полюсу головки бедра, ближе к латеральному краю вертлужной впадины. Реже встречается (~25%) медиальная локализация, основной полюс поражения при которой – нижняя часть головки бедра и соответственно медиальный край вертлужной впадины. При этих анатомических субтипах обычно наблюдаются очаговая локализация фибрилляции хряща и сужение щели при рентгенологическом исследовании. Достаточно редко (~15%) наблюдается концентрический тип ОАТС, при котором поражается вся головка бедра и соответственно развивается более обширная зона фибриллярных изменений суставного хряща (G.Meachim и соавт., 1980). Кроме того, биомеханические исследования показали, что при верхнебоковом субтипе ОАТС неблагоприятное значение имеют общие двигательные нагрузки и особенно нагрузки с форсированным отведением ноги. В то же время нуждаются в дальнейшем исследовании особенности биомеханики движения тазобедренного сустава в области головки бедра и вертлужной впадины при различных анатомических изменениях.
Клинически важно, что анатомические и патологические подтипы ОАТС различаются скоростью прогрессирования. Для концентрического типа характерно более доброкачественное течение, чем для других (J.Ledinghan и соавт., 1993), в то время как при верхнебоковом и медиальном типах развиваются подвывихи в латеральную и медиальную стороны соответственно, а также остеонекрозы, а при медиальном типе нередка и протрузия вертлужной впадины.
Исход в остеонекрозы при ОАТС, являющиеся наиболее частым показанием для эндопротезирования тазобедренного сустава, характерен для быстро прогрессирующего течения, причины которого не всегда очевидны, как и случаи спонтанного улучшения (в 5% при концентрическом варианте). Однако при ОАТС может возникнуть проблема последующего поражения коленных суставов, по-видимому, в связи с перегрузкой этих суставов. При этом остеоартроз коленного сустава может развиваться как на стороне поражения ОАТС (так называемый ипсилатеральный), так и возможно вовлечение в патологический процесс коленного сустава противоположной ноги с развитием так называемой артропатии длинной ноги (по сути здоровой) в связи с ее перегрузкой. Поэтому неслучайно рекомендуется держать палочку на здоровой стороне, чтобы уравновесить возникающую перегрузку.
И наконец, врач всегда должен помнить о весьма частом развитии при ОАТС бурситов в области большого вертела, которые могут осложнять болевой синдром, быть причиной ночных болей, невозможности спать на боку.
Классификационные критерии ОАТС
При распознавании ОАТС полезны классификационные критерии Американского ревматологического колледжа (R.Altman и соавт., 1991), в соответствии с которыми диагностическое значение имеют следующие признаки.
I. Клинические
1. Боль в тазобедренном суставе
2. а) внутренняя ротация менее 15°, б) СОЭ < 45 мм/ч или сгибание в тазобедренном суставе менее 115° или альтернативно
3. а) внутренняя ротация менее 15°, б) боль при внутренней ротации, в) утренняя скованность менее 60 мин, г) возраст старше 50 лет
II. Клинические и рентгенологические
1. Боль в тазобедренном суставе
2. СОЭ менее 20 мм/ч
3. Рентгенологически – остеофиты (головка бедренной кости или вертлужная впадина)
4. Рентгенологически – сужение суставной щели (верхнелатерально и/или медиально)
Как видно из представленных критериев, при ОАТС имеют значение и клинические, и рентгенологические признаки, при этом клинические направлены на раннее распознавание болезни, а клинико-рентгенологические – на ее подтверждение и большую достоверность диагноза и, по возможности, на выделение субтипа, что по сути уже заложено в п. 4 – сужение суставной щели, что характерно для верхнебокового и медиального субтипов.
Наряду со своевременностью правильной диагностики ОАТС для клинициста большое значение имеет объективная оценка тяжести болезни (по сути подвижности сустава), позволяющая достаточно обоснованно назначать лечение. Для оценки индекса тяжести ОАТС, коррелирующего со степенью функциональных нарушений со стороны тазобедренного сустава, могут быть использованы критерии Лекена (см. таблицу).
Как видно из таблицы, собранные в ней вопросы и ответы объективно помогают врачу оценить тяжесть состояния больного и тяжесть поражения тазобедренных суставов, определяющих двигательную активность независимо от причины, вызвавшей ее нарушение. Однако при оценке индекса тяжести необходимо учитывать психологические факторы, влияющие на объективность оценки. Например, сопоставление субъективной оценки тяжести патологического процесса показало, что были более склонны к утяжелению и инвалидизации женщины с остеоартрозом, чем мужчины, люди материально обеспеченные – чем мужчины работающие, разведенные – чем семейные (K.Brandt, 2000). Не менее интересно обсуждение вопросов, почему и когда люди, случайно узнающие о рентгенологических признаках остеоартроза, считают целесообразным обратиться к врачу. И хотя нет точного ответа, но возможно значение доступного уровня социальной защиты и мнительности (N.Hadler, 1998), что представляет интерес для врача и его работы с пациентом.
Инструментальные методы диагностики ОАТС
Среди инструментальных методов диагностики ОАТС наряду с общепринятыми рентгенологическими методами определенное значение приобретает магнитно-резонансная томография (МРТ), позволяющая получить информацию обо всех структурах сустава, в том числе на ранних этапах развития болезни. Это касается визуализации хряща, определения ранних стадий его дегенерации и, что особенно важно при ОАТС, уточнения состояния сухожильно-связочного аппарата, имеющего большое значение для поддержания статической и динамической стабильности сустава. Этот метод помогает уточнить целостность связок, патологию сухожилий (бурситов, тенденитов), состояние околосуставной мускулатуры, начинающихся остеонекрозов (В.Н.Коваленко, О.П.Борткевич, 2003).
Ультразвуковое исследование тазобедренного сустава при коксартрозе имеет определенное значение для выявления выпота в суставе и оценки диагностической значимости состояния околосуставных мягких тканей.
В.Н.Коваленко и О.П.Борткевич (2003) провели ультразвуковое исследование (УЗИ) у 54 больных ОАТС, сопоставив их со стадиями рентгенологического исследования. Установлена достаточно важная информативность УЗИ для выявления изменений суставного хряща и синовиальной мембраны, выпота в суставе, а также изменений околосуставных мягких тканей.
Следовательно, для распознавания ОАТС в настоящее время применяются различные вспомогательные методики, включая рентгенологические, томографические и ультразвуковые, которые, безусловно, расширяют диагностические возможности врача, помогают выявлять ранние неблагоприятные признаки течения болезни, в частности остеонекрозы, а также, что отнюдь не маловажно, сопутствующую патологию мягких тканей, нередко осложняющую субъективное состояние больного.
Источник
