Замена тазобедренного сустава у пожилых людей

Хирурги-ортопеды Европейской клиники спортивной травматологии и ортопедии (ECSTO) успешно выполняют как плановое, так и экстренное эндопротезирование суставов пожилым пациентам. Буквально на днях наши специалисты провели такие операции двум женщинам — 85-ти и 80-ти лет.
Женщины поступили в клинику почти одновременно: у одной при падении в день обращения была сломана шейка бедра, у другой диагностирован запущенный артроз коленного сустава с выраженным болевым синдромом. По результатам обследования противопоказаний к хирургическому лечению выявлено не было, поэтому в обоих случаях врачи ECSTO приняли решение оперировать пациенток.
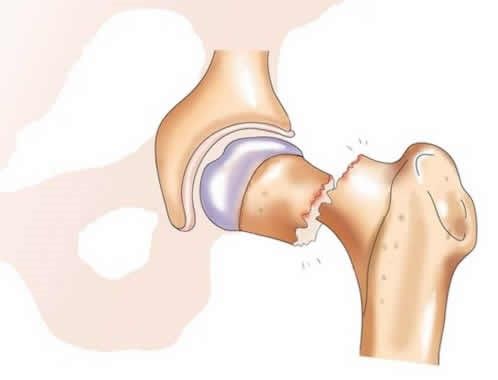 — В пожилом возрасте при переломе шейки бедра остеосинтез (скрепление сломанных костей металлическими фиксаторами) нецелесообразен, — рассказывает профессор, заместитель главного врача ECSTO Андрей Карданов (Prof. Andrey Kardanov). – Такая операция всегда предполагает длительное (до 6-8 месяцев) ограничение нагрузки на ногу, а ставить 85-летнюю пациентку на костыли в ожидании, пока у нее срастется кость, нельзя, именно поэтому в таких случаях выполняется эндопротезирование тазобедренного сустава. Более того, вероятность сращения перелома шейки бедра у пожилых людей приближается к нулю, тогда как эндопротезирование позволяет вернуться к привычному образу жизни буквально через 2-3 недели. Что касается другой пациентки, то это была уже ее вторая операция. Четыре месяца тому назад я заменил ей один разрушенный коленный сустав, но, поскольку сустав второй ноги тоже был разрушен, на фоне увеличения двигательной активности это вызывало боли, она снова пришла к нам. Обе пациентки были успешно прооперированы и выписаны через неделю.
— В пожилом возрасте при переломе шейки бедра остеосинтез (скрепление сломанных костей металлическими фиксаторами) нецелесообразен, — рассказывает профессор, заместитель главного врача ECSTO Андрей Карданов (Prof. Andrey Kardanov). – Такая операция всегда предполагает длительное (до 6-8 месяцев) ограничение нагрузки на ногу, а ставить 85-летнюю пациентку на костыли в ожидании, пока у нее срастется кость, нельзя, именно поэтому в таких случаях выполняется эндопротезирование тазобедренного сустава. Более того, вероятность сращения перелома шейки бедра у пожилых людей приближается к нулю, тогда как эндопротезирование позволяет вернуться к привычному образу жизни буквально через 2-3 недели. Что касается другой пациентки, то это была уже ее вторая операция. Четыре месяца тому назад я заменил ей один разрушенный коленный сустав, но, поскольку сустав второй ноги тоже был разрушен, на фоне увеличения двигательной активности это вызывало боли, она снова пришла к нам. Обе пациентки были успешно прооперированы и выписаны через неделю.
Во многих больницах хирурги отказываются оперировать пожилых пациентов из-за риска опасных для жизни осложнений, однако, если при разрушении сустава или переломе шейки бедра не сделать операцию, то человек навсегда потеряет способность ходить и может умереть от развивающихся в результате постельного режима или снижения двигательной активности патологий, например, пневмонии или тромбоэмболии. Кроме того, постоянная боль – это источник повышенного артериального давления, стрессовых язв, повышения уровня сахара крови.
В ECSTO пациентов солидного возраста тщательно обследуют и готовят к операции не только анестезиологи и хирурги, но и терапевты, кардиологи и невропатологи. Назначается комплекс мер, который снижает риски негативного воздействия на организм операции и анестезии. Как правило, уже через сутки прооперированных пациентов переводят в обычную палату, а через 7-8 дней они уходят домой на своих ногах.
Заменить можно любой сустав, но в более, чем 90% случаев в замене нуждаются тазобедренный и коленный, особенно, если речь идет о пожилых людях.
В арсенале наших хирургов сегодня есть множество различных модификаций эндопротезов, как тазобедренного, так и коленного суставов. У пожилых пациентов наиболее важными параметрами, определяющими выбор эндопротеза, являются те, которые позволяют человеку после операции вести привычный образ жизни, не вспоминая об искусственном суставе вообще. В частности, для замены тазобедренного сустава используются эндопротезы с большим диаметром головки, что исключает послеоперационный вывих даже при очень слабых мышцах или сопутствующих неврологических заболеваниях. Самый свежий пример от проф. Карданова: «Операция ревизионного эндопротезирования тазобедренного сустава у пациентки 82 лет с повторяющимся вывихом головки эндопротеза, установленного в Германии 6 лет назад. На протяжении 5 лет после операции никаких проблем с имплантированным немецкими коллегами суставом не было, однако в течение последнего года после перенесенных неврологических заболеваний мышцы оперированной ноги стали заметно слабее, что явилось причиной вывихов головки эндопротеза при самых обычных движениях. Каждый вывих требовал вправления под общим наркозом, причем один раз вправлять головку эндопротеза пришлось открыто. Нам не оставалось ничего другого, как заменить два компонента немецкого сустава – чашку и головку. Вновь установленные компоненты исключают саму возможность вывиха, позволяя при этом пользоваться ногой в полном объёме. Конечно, ревизионное протезирование – это более сложная технически и более чреватая осложнениями операция, однако в данном случае всё прошло по максимально благоприятному сценарию».
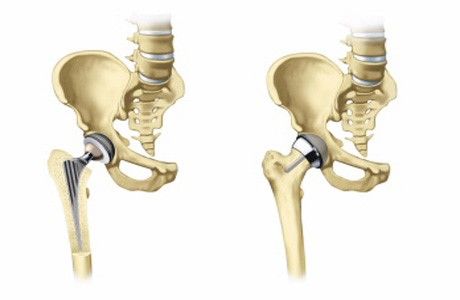
Обычно применяются эндопротезы с бесцементной фиксацией в кости, однако, если интраоперационно определяется выраженный остеопороз (размягчение костей), хирург делает выбор в пользу цементной фиксации, что, как и в первом случае, позволяет двавать полную нагрузку на ногу уже на следующий день после операции.
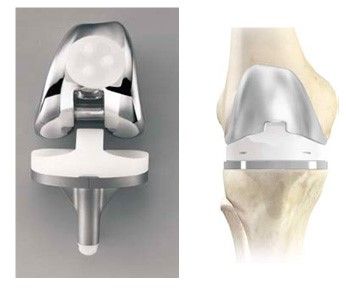
При выборе типа эндопротеза для замены коленного сустава важно ориентироваться на состояние связочного аппарата колена. В ситуации, когда имеется выраженный дисбаланс или застарелое повреждение связок коленного сустава, требуется применение стабилизированного эндопротеза. Конструкция такого сустава позволяет совершенно нормально пользоваться ногой даже при полном отсутствии связок. Фиксация коленного эндопротеза к кости всегда с помощью костного цемента, это позволяет начать реабилитацию и ходьбу с нагрузкой в те же сроки, что и после замены тазобедренного сустава.
Бытует мнение, что эндопротезирование – это операция, связанная с большой кровопотерей. Однако при правильных действиях хирурга, когда операция длится час-полтора, а разрезы тканей минимальны (7-10 см. для тазобедренного и 12-15 — для коленного), кровопотеря составляет около 200-400 миллилитров. В редких случаях, когда восполнение крови всё же требуется (тяжелые посттравматические артрозы, сложное ревизионное эндопротезирование, протезирование при онкологии), необходимые компоненты крови всегда есть в наличии в реанимационном блоке клиники.
— «Мы возвращаем радость движений», — так звучит девиз нашей клиники, поэтому, следуя ему, мы считаем, что право на активную жизнь имеет каждый человек вне зависимости от возраста. 70, 80, 90 лет – это ведь не предел, — заключает Андрей Карданов. — Люди должны ходить на своих ногах до последнего, и именно поэтому мы стремимся оперировать пожилых пациентов, даём им шанс продолжать нормально жить. Буквально на следующей неделе планируется замена коленного сустава у пациента 86 лет – он не только продолжает работать, но и водит автомобиль, занимается физкультурой в домашнем спортзале. Вовремя выполненная малотравматичная операция, адекватное послеоперационное ведение и реабилитация гарантируют нашим пациентам возможность двигаться без боли, продолжать обслуживать себя, не быть обузой для окружающих.
Источник
При повреждении головки и шейки бедренной кости производится замена тазобедренного сустава. Ткани человека удаляют и на их место ставят металлические импланты. Изолирующим материалом между чашей вертлужной впадины и головкой бедра служит полиэтиленовый вкладыш.
В каких случаях проводят замену сустава
Замена сустава тазобедренного проводится, если по причине травмы или какого-либо заболевания он разрушается и не подвергается лечению консервативной терапии.
Существуют следующие показания к проведению хирургического вмешательства:
- перелом шейки и головки бедренной кости;
- ограничение подвижности тазобедренного сустава (ТБС) вследствие травмы;
- гнойный абсцесс мягких тканей, некроз клеток гиалинового хряща;
- завершающий этап развития коксартроза;

- злокачественные новообразования в хрящах или костной структуре бедра.
Пожилым людям часто назначается операция при переломе шейке бедра или коксартрозе. У молодых людей показаниями к операции служат спортивные травмы или раковое перерождение клеток. После проведения операции человек восстанавливает двигательную активность нижней конечности со стороны пораженного сустава, избавляется от острого болевого синдрома.
Виды замены ТБС
Существует несколько схем, по которым проводится операция:
- поверхностная замена;
- полное эндопротезирование;
- биполярная методика;
- однополюсная технология.
Вид процедуры подбирается в зависимости от степени выраженности патологического процесса и общего состояния организма больного.
Тотальный вид
Используется в 75% случаев, когда ломается шейка бедра, наблюдается некроз или раковое перерождение клеток. В процессе хирургического вмешательства удаляют все части пораженного сустава и заменяют поврежденные ткани протезом.
После проведения тотального эндопротезирования практически не развивается побочных эффектов, полученный результат лечения гарантировано сохраняется на 10 лет. Осуществлять процедуру допускается людям младше 80 лет.
Поверхностная замена
В такой ситуации головка бедренной кости не спиливается. Хирург удаляет только поврежденную поверхность хряща. Обычно поверхностная операция проводится после получения травмы или при патологических процессах, затрагивающих только хрящевую ткань.
Методика предполагает покрытие головки бедренной кости специальным колпаком из титана, который не отторгается иммунной системой организма. Металл обеспечивает плавное скольжение головки в вертлужной впадине, снижает трение хрящевых тканей и связок во время движения.
Поверхностная замена более безопасна по сравнению с тотальной заменой, не предполагает полного иссечения тканей, поэтому организму требуется меньше времени на восстановление.
Однополюсный вид
Хирургическое вмешательство показано людям, которым необходима замена головки бедренной кости. Эндопротез располагается в вертлужной впадине, фиксируется на хрящевой ткани. Такой вид операции проводят только пожилым людям с гиподинамией. При высокой физической активности имплантат создает трение, из-за чего происходит разрушение гиалинового хряща и возникает ряд осложнений.
Биполярная технология
Используется биполярный имплантат, обладающий головкой с двойным узлом движений. Благодаря такой форме эндопротез уменьшает нагрузку на гиалиновый хрящ, позволяя людям вести активный образ жизни после полного восстановления от проведенной операции.
Ход проведения эндопротезирования ТБС
Замена сустава тазобедренного проводится индивидуально для каждого пациента, но хирургическое вмешательство обязательно включает следующие этапы:
| Этап | Название | Описание |
| 1. | Предоперационная подготовка. | Кожный покров в области проведения процедуры обеззараживают спиртовым раствором йода, делают общую анестезию пациенту. |
| 2. | Иссечение мягких тканей. | Хирург осуществляет послойные разрезы кожи, жировой клетчатки, мышечного слоя. С помощью скальпеля специалист иссекает ткани по межвертельной линии, которая позволяет ему добраться до сустава. Сочленение обнажают так, чтобы можно было бы произвести распил головки бедренной кости при необходимости или надеть на нее металлический колпак, удалив поврежденные ткани. |
| 3. | Формирование канала. | В области шейки головка отделяется от остальной части бедренной кости, распил осуществляют под углом. В костной структуре с помощью хирургической развертки, напоминающей съемный наконечник дрели, формируют полость. |
| 4. | Установка эндопротеза головки бедренной кости. | Когда канал готов, в него вставляют клиновидную ножку имплантата, которая прочно фиксирует шарообразный протез на кости. |
| 5. | Хирургическая замена вертлужной впадины. | Соскоб и скальпель позволяют удалить гиалиновый хрящ и вставить металлическую чашу. Она заменит костную структуру тазовой кости. В полученную емкость вкладывают полиэтиленовый имплант, который выполняет функцию хрящей ткани и предупреждает трение костей. |
| 6. | Вправление тазобедренного сустава. | После установки чаши в нее вставляется эндопротез головки бедренной кости, после чего проводится послойное ушивание связок и мягких тканей. В послеоперационный надрез помещают дренаж. |
Эти этапы не меняются при любом виде эндопротезирования ТБС. Хирургическое вмешательство проводится в течение 3 ч.
Возможные осложнения после операции
По данным биостатистики на 2015 г. послеоперационные осложнения возникают у 2% больных.
Возможно развитие следующих типов негативных последствий в зависимости от времени появления:
- Возникают в процессе проведения оперативного вмешательства. При иссечении тканей хирург может задеть артерию, из-за чего начинается кровотечение. При наличии наследственной предрасположенности к развитию аллергии наблюдается негативная реакция иммунитета на латекс, препараты для общей анестезии. Возможно развитие сердечной и дыхательной недостаточности при наличии хронических патологий.
- Ранние осложнения, проявляющиеся в течение месяца после операции. Неправильный уход за швами может привести к инфицированию раны, загноению, абсцессу или расхождению швов. Нарушение целостности сосудов, приближенных к поверхности разреза провоцирует развитие кровотечений. В послеоперационный период может возникнуть отторжение импланта, первые симптомы: острая продолжительная боль, ухудшение регенерации тканей, воспаление ноги.
- Поздние последствия. Расшатывание импланта при проведении тотального эндопротезирования, суставные вывихи, атрофия скелетной мускулатуры вокруг области поражения. При неисправности протеза наблюдается ограничение подвижности нижней конечности.

Спровоцировать развитие осложнений может низкое качество импланта, врачебная халатность при подборе и установке протеза, игнорирование рекомендаций в реабилитационный период.
Медико-социальная экспертиза трудоспособности
Инвалидность при проведении эндопротезирования дают только после прохождения экспертизы.
Человек считается недееспособным в следующих случаях:
- неудачная установка имплантата;
- ощущение постоянной острой боли;
- ограниченная подвижность после замены ТБС;
- неспособность самостоятельно ухаживать за собой из-за полученных травм.
Для признания инвалидности собирается консилиум из незаинтересованных экспертов. Направление на проведение медико-социальной экспертизы выдает лечащий врач в поликлинике.
Рентген
Замена сустава может привести к ограничению подвижности нижней конечности. Степенью выраженности патологического процесса определяют по шкале Косинской, требующей прохождение рентгенологического исследования.
Выделяют следующие типы нарушения подвижности:
- Легкие. Движения ноги ограничены несущественно, суставная щель сужена.
- Средние. Суставная щель сильно сужается, во время движения бедра слышится хруст. Возможно развитие мышечной атрофии из-за низкой активности тазобедренного сустава.
- Тяжелые. Имплантат деформирован или неправильно установлен, из-за чего больной ощущает сильный болевой синдром. Конечность воспаляется, мышцы полностью атрофированы.

Комиссия экспертов учитывает оценку по шкале Косинской перед вынесением вердикта.
Функциональная диагностика
Врачи проверяют, насколько снижается амплитуда во время движения нижней конечности:
- Свободная подвижность уменьшается до 30°.
- Амплитуда снижается до 50°.
- Человек двигает ногой только на 15°.
- Нижняя конечность и тазобедренный сустав деформируются, нога не двигается и сохраняет одно вынужденное положение.
Функциональная диагностика подтверждает и дополняет данные, полученные после рентгенологического исследования.
Установление степени статодинамической функции
После проведения внешнего физикального осмотра, функциональной диагностики и снятия рентгена определяют степенью выраженности возникших осложнений:
- Легкие. Нога и имплант болят после длительной пешей прогулки, но дискомфорт и болезненность проходят после небольшого отдыха.
- Средние. Во время передвижения человек прихрамывает. Бедро с прооперированной стороны уменьшается в объеме по сравнению со здоровой ногой.
- Умеренно-выраженные. Пораженная конечность выглядит короче, человек ощущает постоянную боль, которая обостряется во время движения.
- Тяжелые. Пациент утрачивает способность к самостоятельному передвижению, постоянно ощущает сильную тянущую боль.
Определение степени статодинамической функции является последней процедурой, которую необходимо пройти человеку для завершения медико-социальной экспертизы. Заключение комиссия выдает после принятия решения.
Основание для получения группы инвалидности
Замена тазобедренного сустава является показанием для присвоения больному инвалидности только при выявлении функциональных нарушений со стороны пораженной конечности.
При отсутствии двигательных расстройств и нормальной активности прооперированной области статус инвалида человек не присваивают. Если установлены импланты на обеих ногах, больному автоматически выдают справку об инвалидности II степени.
Получить подробную информацию о получении документов, подтверждающих недееспособность, больной может узнать при обращении в поликлинику. Справка выдается людям, которые утрачивают возможность обслуживать себя самостоятельно или не могут работать из-за полученных осложнений во время или после проведения хирургического вмешательства.
Чтобы оформить документы на инвалидность, потребуется не только получить направление, но и пройти обследование у следующих специалистов:
- офтальмолог;
- ортопед;
- отоларинголог;
- терапевт;
- невролог;
- хирург.
При наличии каких-либо хронических заболеваний потребуется дополнительное обследование у других специалистов. Например, при наличии язвы двенадцатиперстной кишки необходима консультация с гастроэнтерологом. Также проводится медико-социальная экспертиза, подтверждающая или опровергающая недееспособность больного.
Помимо врачебных консультаций, выдается направление на прохождение лабораторных и инструментальных тестов:
- клинический анализ мочи и крови;
- флюорография;
- электрокардиограмма;
- обследование суставной полости ультразвуком;
- рентгенография;
- компьютерная и магнитно-резонансная томография по необходимости.
После получения результатов анализов и расшифровок инструментальных обследований, человек должен собрать необходимый перечень документов:
- написать заявление на прохождение медико-социальной экспертизы и стать в очередь;
- снять копию СНИЛС;
- получить справку, которая подтверждает проведенное хирургическое вмешательство по замене ТБС;
- сделать копию паспорта;
- получить справку, подтверждающую отсутствие работы, или получить документ о недееспособности от начальства;
- бланк с результатами проведенных обследований.
Все документы отправляют на рассмотрение комиссии, которая назначает дату проведения экспертизы и сообщает ее просящему. Данная процедура позволяет оценить общее состояние больного и возможность получения им справки об инвалидности. Человек должен принести с собой паспорт.
При проведении медико-социальной экспертизы оценивается уровень возникших нарушений и трудовая деятельность больного. При наличии умеренных функциональных расстройств комиссия может отказать в получении статуса инвалида, если работа пациента не предполагает тяжелой физической нагрузки на ноги.
К таким профессиям относят:
- любую работу в офисе: оператор звонков, менеджер, бухгалтер;

- рабочих, управляющих техническим оборудованием на промышленном производстве;
- водителей любой категории.
Приведенные виды деятельности являются легким трудом, при котором не создается сильной физической нагрузки на пораженный сустав. Если в инвалидности было отказано, но человек считает себя недееспособным, он может обжаловать решение врачебной комиссии.
Для этого больному потребуется отправить запрос с собранными документами и результатами обследований в федеральное бюро медико-социальной экспертизы. Заявку рассматривают в течение 30 дней, после чего назначают время переосвидетельствования.
Если послеоперационные последствия мешают самообслуживанию, полноценной работе или жизни, больному выдают II или III группу инвалидности на 12 месяцев. Когда за год не происходит никаких улучшений общего состояния, справку продлевают еще на 1 год.
I группа выдается только при выявлении тяжелых нарушений, проявившихся после проведения оперативного вмешательства. Обычно такие люди полностью утрачивают контроль над пораженной конечностью.
Третья группа инвалидности
Присваивается при ограничении подвижности пораженного сустава умеренной степени выраженности. Обычно такие осложнения возникают при незначительной деформации гиалинового хряща или эндопротеза. Часто III группу получают временно, на 1-2 года до выявления улучшений общего состояния больного.
Вторая и первая группа
I и II группу инвалидности присваиваются при наличии острого болевого синдрома и сильных ограничений подвижности пораженной конечности.
Комиссия при принятии решения опирается на степень выраженности симптомов:
- I степень инвалидности выдается при полном отсутствии подвижности бедра, когда человек не в состоянии самостоятельно передвигаться и нуждается в уходе;
- II группа присваивается при сильном ограничении подвижности, наличии острой боли, когда человек испытывает затруднения при передвижении.
Реабилитационные мероприятия
Замена сустава тазобедренного при отсутствии правильной реабилитации может привести к развитию следующих осложнений в 1 год после проведения операции:
- Вывихи, подвывихи. Приводят к выходу эндопротеза из вертлужной впадины. Патология возникает при тяжелых физических нагрузках, неправильном подборе импланта.
- Венозный тромбоз нижней конечности. Кровяные сгустки часто возникают у людей, пренебрегающих физическими упражнениями после проведения операции. В условиях гиподинамии кровь медленнее двигается по сосудам, возникают застойные явления. Тромбоциты слипаются друг с другом и закрывают просвет вены.

- Невропатия. Если в процессе операции были защемлены или повреждены нервные окончания, нарушается работа мускулов, начинается мышечная атрофия.
- Инфицирование импланта. Патогенные микроорганизмы из хронических очагов воспаления проникают в ткани, окружающие тазобедренный сустав. Бактерии попадают в прооперированную область через системный кровоток из любого участка тела: органов мочевыделительной и половой системы, зубов, гайморовой пазухи.
- Перипротезный перелом. При формировании канала и установке клиновидной ножки прочность кости уменьшается, возникает риск развития перелома.
- Отторжение импланта. Иммунная система воспринимает протез как инородное тело, ткани воспаляются, начинают болеть. На коже возникают красные пятна. Отторжение характерно в ситуациях, когда человеку имплантируют протез из низкокачественных материалов.
При развитии послеоперационных осложнений людям присваивают временную инвалидность и проводят симптоматическое лечение.
Чтобы предотвратить развитие негативных последствий, проводятся реабилитационные мероприятия:
- В первые сутки после операции необходимо снизить риск атрофии мышечных тканей, повысить выносливость здоровой ноги. Пораженную конечность вытягивают, делают изометрические упражнения — сокращают мышцы без движения. Под колено запрещено подкладывать подушки, чтобы избежать развития контрактуры ТБС и коленного сустава.
- На 4-8 день после операции назначают двигательную нагрузку при условии, что больной сможет стоять на пораженной конечности. Для этого его просят перевести весь вес на прооперированную ногу и постоять минуту, не теряя равновесия.
- На 11 сутки выполняют подъемы по лестнице. Пациентов обучают упражнениям для укрепления квадрицепса и мышц корпуса: прыжки, наклоны, толкание объектов, длительные прогулки. Запрещено скрещивать ноги во время сидения на стуле.
Для больных проводят инструктаж по самообслуживанию в повседневной жизни. Людям необходимо научиться держать бедро ровным, сидеть на высоком стуле и использовать предметы с длинными рукоятками.
Операция по замене тазобедренного сустава может быть полной или поверхностной. Вид операции определяет врач в зависимости от степени поражения ТБС. В процессе хирургического вмешательства и после установки импланта у 2% больных начинаются осложнения.
Негативные последствия возникают при пренебрежении врачебными рекомендациями в реабилитационный период или неправильном подборе импланта. Если осложнения вызывают затруднения в передвижении или приводят к полной потере двигательной активности бедра, пациенту выдается справка об инвалидности.
Оформление статьи: Владимир Великий
Видео про замену тазобедренного сустава
Малышева про замену тазобедренного сустава:
Источник
