Замена коленного сустава при ревматоидном полиартрите
По статистике, ревматоидным артритом (РА) страдает около 1% населения планеты, причем среди женщин заболеваемость в несколько раз выше, чем среди мужчин.
Каждому восьмому пациенту с РА через 13 лет с момента манифестации болезни требуется эндопротезирование. Причиной чаще всего является недостаточная эффективность консервативного лечения, позднее назначение базисных противовоспалительных (БПВП) и генно-инженерных биологических (ГИБП) препаратов. Необходимость делать операцию может возникать и в результате высокой активности самого заболевания.
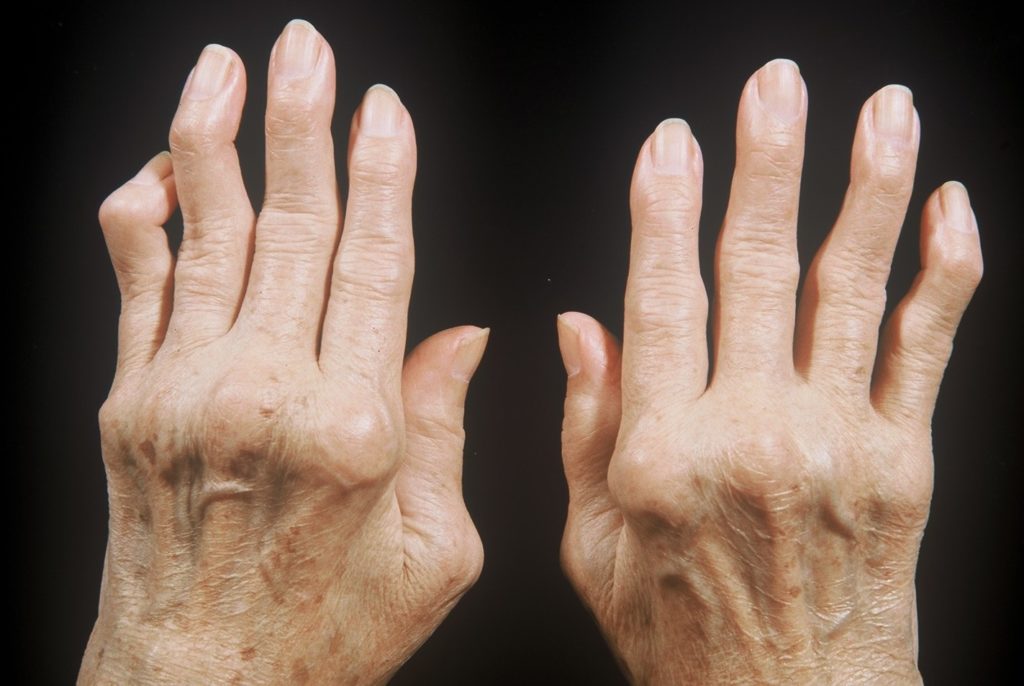
Ревматоидный артрит пальцев рук
Что такое ревматоидный артрит
Ревматоидный артрит — одно из распространенных системных заболеваний соединительной ткани. Для болезни характерно образование в организме аутоантител к синовиальным оболочкам суставов. При этом в крови пациентов обнаруживают IgM и IgG к измененному Fc участку IgG (ревматоидные факторы). Практически у всех больных выявляют повышенный уровень антител к циклическому цитруллин-содержащему пептиду — АЦЦП (anti-CCP).
Образовавшиеся антитела атакуют синовиальную оболочку суставов и вызывают развитие воспалительного процесса в ней. Со временем воспаление распространяется на периартикулярные ткани, хрящи и даже кости. Это приводит к их постепенному разрушению. Со временем пораженные суставы деформируются и перестают справляться со своими функциями. Человека начинают беспокоить сильные боли, которые тяжело поддаются лечению и со временем усиливаются.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
На начальных стадиях РА проявляется такими симптомами:
- утренняя скованность в суставах, которая исчезает в течение дня;
- незначительное повышение температуры, периодическая бессонница и отсутствие аппетита;
- появление характерных ревматоидных узелков, чаще на разгибательной поверхности локтей;
- прогрессирующие боли и деформация пораженных суставов при отсутствии лечения.
Как правило, аутоиммунное воспаление сначала поражает мелкие суставы кистей. Позже воспаляться могут крупные суставы (коленные, тазобедренные) с развитием гонартроза и коксартроза. Их поражение в дальнейшем и приводит к необходимости в хирургическом вмешательстве.
Однако ревматоидный артрит не всегда является основанием для эндопротезирования. Потребность в замене суставов часто возникает у людей с асептическим некрозом, деформирующим артрозом и остеопорозом. Эти заболевания также могут стать причиной тяжелого повреждения колена/ТБС. РА в таком случае — только сопутствующая патология, которая затрудняет выполнение операции.
Установка эндопротеза при ревматоидном артрите
Ревматоидным артритом болеют в основном женщины старше 40-50 лет. Помимо массивного разрушения суставов у таких пациенток часто выявляют сопутствующий остеопороз, для которого характерно снижение плотности костной ткани. В таких условиях надежная фиксация эндопротеза возможна лишь при использовании костного цемента. Поэтому при РА в большинстве случаев устанавливают именно цементные эндопротезы. Установку бесцементных моделей выполняют только в молодом возрасте, при хорошем состоянии костной ткани.
У пациентов с высокоактивным РА обычно выявляют массивное поражение синовиальных оболочек и разрушение костной ткани (значительное истончение стенок и дна вертлужной впадины ТБС). В таком случае в ходе операции врачам приходится выполнять тотальную синовэктомию, проводить реконструкцию вертлужной впадины и пластику костных дефектов.
На поздних стадиях РА практически у всех больных нарушается кровообращение и микроциркуляция в мягких тканях конечностей, а также повреждаются околосуставные ткани. На фоне приема лекарственных препаратов у многих пациентов наблюдается иммуносупрессия. Все это повышает риск развития инфекционных и тромбоэмболических осложнений. Поэтому при эндопротезировании у таких больных крайне важна малотравматичность операции, минимальное повреждение мягких тканей, усиленная профилактика тромбозов и инфекции.
Залогом успешного эндопротезирования при РА является снижение активности заболевания перед планируемым хирургическим вмешательством и профилактика остеопороза. Если больной не получал базисную противовоспалительную и генно-инженерную терапию, ему сначала рекомендуют пройти курс лечения. Операцию планируют лишь по достижении низкой активности болезни.
Отметим, что выполнение эндопротезирования не требует отмены базисных и гормональных препаратов перед операцией. Однако ГИБП должны быть отменены как минимум за 4-6 месяцев до хирургического вмешательства. В противном случае у больного повышается риск развития туберкулеза и других оппортунистических инфекций, в том числе антибактериальных. В какие сроки после операции возобновлять прием ГИБП — врачи определяют в индивидуальном порядке.
Степень риска при проведении операции
У пациентов с активным ревматоидным артритом риск осложнений выше, чем у тех, кто оперируется из-за деформирующего артроза или асептического некроза. Причина этого — сопутствующее РА массивное поражение синовиальных оболочек и периартикулярных тканей, грубые дефекты костей, нарушение микроциркуляции, снижение иммунитета.
Распространенные осложнения эндопротезирования при РА:
- перипротезная инфекция;
- нестабильность эндопротеза и связочного аппарата сустава;
- периостальные и перипротезные переломы;
- тромбофлебит и тромбоэмболия.
Больным с РА после операции чаще остальных требуется длительная госпитализация и сложные ревизионные операции. Примечательно, что у таких пациентов увеличиваются сроки заживления послеоперационной раны. Если в среднем после операции на колене швы снимают через 14-15 дней, то в случае с ревматоидным артритом — только спустя 16-17 дней.
Шов на коленном суставе.
Долгосрочные перспективы
Тотальное эндопротезирование позволяет полностью устранить болевой синдром, улучшить функциональные способности сустава и повысить качество жизни пациента. При отсутствии осложнений после операции больной может вернуться к активному образу жизни. Вне зависимости от возраста, хирургическое вмешательство является эффективным методом как медицинской, так и социальной реабилитации.
После эндопротезирования всем пациентам требуется периодическое рентгенологическое обследование и КТ зоны оперированного сустава. Их выполняют с целью ранней диагностики нестабильности эндопротеза.
Замена колена/ТБС не является поводом для прекращения базисной противовоспалительной, гормональной и генно-инженерной терапии. Напротив, всем пациентам требуется дальнейшее консервативное лечение с назначением адекватных доз лекарственных препаратов. Это необходимо для подавления активности заболевания и предотвращения дальнейшей деструкции суставов.
Итоги
Потребность в замене крупных суставов у больных с РА возникает в двух случаях:
- при высокой активности болезни, которая привела к тяжелому поражению коленного/тазобедренного сустава;
- при сопутствующем асептическом некрозе, деформирующем остеоартрозе и остеопорозе.
Выполнение операции при ревматоидном артрите сопряжено с рядом трудностей. Чтобы добиться хороших результатов, врачам необходимо рационально комбинировать консервативные и оперативные методы лечения. Пациентам с РА требуется назначение гормональных, базисных противовоспалительных и генно-инженерных препаратов. Также им необходима усиленная профилактика тромбоэмболических и инфекционных осложнений.
Сегодня врачи стараются использовать рациональный подход к лечению ревматоидного артрита. Он заключается в раннем назначении адекватных доз БПВП, тщательном контроле ревматолога за эффективностью лечения, своевременном подключении к терапии ГИБП. С одной стороны, это позволяет уменьшить потребность в дальнейшем эндопротезировании, с другой — снизить активность заболевания и в целом улучшить результаты хирургического лечения.
Источник
Когда назначается операция по эндопротезированию коленного сустава
Операция на коленном суставе, как и другие виды хирургического вмешательства, является оправданной в том случае, если комплексные лечебные программы не дают положительного результата. Прямым показанием к радикальному лечению является наличие таких симптомов как выраженный болевой синдром, потеря подвижности конечности (невозможность согнуть-разогнуть ногу), мышечная слабость.
Важно подчеркнуть, что применение современных терапевтических схем позволяет не только замедлить развитие патологии, но и длительное время поддерживать приемлемую функциональность сустава. Именно поэтому пациентами отделений ортопедической хирургии являются, в основном, люди старше 60 лет.
Абсолютные противопоказания к эндопротезированию
Абсолютными противопоказаниями к замене компонентов коленного сустава имплантами, являются следующие патологии:
- Заболевания органов кроветворения;
- Гнойные инфекции;
- Заболевания сердца в стадии декомпенсации;
- Психические расстройства;
- Онкология (3-4 стадии);
- Тромбофлебит
- Почечная недостаточность;
- Скелетная неразвитость.
После прохождения курса лечения хронических инфекционных заболеваний (тонзиллиты, гаймориты, стоматиты, бронхиты, герпес и т.д.) пациенту вновь назначается диагностическое обследование, на основании которого принимается решение о возможности применения хирургии.
Подготовка к операции по эндопротезированию
Подготовка к операции предусматривает:
- Проведение углубленной диагностики (лабораторные исследования, заключения врачей, рентгенограмма, МРТ, КТ);
- Оценка возможных осложнений (учитываются сопутствующие заболевания);
- Выбор конструкция протеза (проводится детальное согласование модели имплантата с пациентом);
- Лечение хронических инфекций, кариозных зубов;
- Проведение занятий с тренажерами (костыли, ходунки);
- Выбор дня для операции;
- Составление режима питания.
Предварительные тренировки с костылями помогут легче перенести восстановительный период. Пациенту могут предложить заранее сдать кровь для восполнения кровопотери после операции (принципиально важный момент для людей с редкой группой крови).
Послеоперационный период предусматривает активное участие близких людей, которым придется помогать пациенту в первые дни после выписки из клиники. В квартире должен быть создан такой порядок, чтобы все необходимые вещи были у человека под рукой, отсутствовали предметы, о которые можно споткнуться.
Перед операцией проводится амбулаторный осмотр пациента, на котором изучаются рентгеновские снимки, снимки МРТ, анализы и медицинские документы пациента. В случае принятия решения провести протезирование коленного сустава, врач сообщает всю дополнительную информацию о предстоящей хирургической процедуре.
Операция обычно проводится под общим наркозом, и занимает приблизительно 1-2 часа. Для предотвращения развития инфекции, перед операцией вводятся антибиотики. Пациенту следует ещё при первом амбулаторном осмотре сообщить всю информацию об аллергических реакциях и заболеваниях, способствующих возможным осложнениям. Операция проводиться открытым методом. Сразу после того как будут удалены повреждённые части сустава их заменяют искусственными протезами.
После операции пациент сначала будет переведён в послеоперационную палату интенсивной терапии, а затем, как только кровяное давление, пульс и дыхание стабилизировались, переведён в свою комнату. В некоторых случаях после эндопротезирования коленного сустава пребывание в палате интенсивной терапии не требуется. Послеоперационный дренаж удаляют обычно через 24 — 48 часов, когда раневой секрет перестаёт выделяться.
Определённое количество боли и дискомфорта после операции неизбежно, для облегчения боли и снятия отёков больному даётся обезболивающие и применяются охлаждения. Уже на вторые сутки после эндопротезирования коленного сустава с пациентом начинают заниматься физиотерапевты, которые индивидуально разрабатывают для пациента лечебную гимнастику.
Топ гиды по здоровью
Ревматоидный артрит относят к заболеваниям с непонятной причиной (не путайте его с ревматическим!). Несмотря на это, врачи научились лечить его довольно успешно. И если раньше болезнь неизбежно приводила к инвалидности, то сегодня ревматологи назначают лечебные схемы, и состояние пациентов улучшается.
Ревматоидный артрит ноги или одного сустава встречается редко, обычно поражаются симметричные мелкие суставы конечностей. Начинается заболевание незаметно, обычно слегка опухают 3-4 сустава, но, поскольку человеку обычно лет 40-45, то это списывается на возраст.
Тем самым упускается драгоценное время для лечения, болезнь прогрессирует. Она относится к так называемым аутоиммунным заболеваниям, когда организм реагирует на свои собственные ткани суставов, как на инородные тела и начинает с ними бороться. Обращаются впервые обычно к терапевту, когда уже появляется скованность суставов по утрам и становится заметным увеличение суставов и боли.
Терапевт направляет таких пациентов к ревматологу, который и назначает современное лечение.
Есть и другой подход к лечению, лучше всего сочетать оба метода. Надо сказать, что в индийской народной медицине, аюрведе, считается, что это заболевание начинается, когда человек слишком сильно о чем-то беспокоится. После статьи вы можете посмотреть видео про ментальные причины ревматоидного артрита и способы борьбы с ним.
Смотрите видео внизу статьи
Признаков у этой болезни довольно много перечислим основные:
- припухлость симметричных суставов на руках (пястно-фаланговых, которые соединяют пальцы с ладонью) -как правило, это большой палец, указательный и средний;
- самая сильная боль -в утренние часы;
- боль уменьшается при физических упражнениях;
- скованность суставов или всего тела после пробуждения -от нескольких минут до часа-двух;
- распространяется процесс на крупные суставы обычно у пожилых людей: на коленные, локтевые и плечевые;
- иногда заболевание начинается не с мелких, а с крупных суставов;
- появляются ревматоидные узелки -плотные шишки на сгибах суставов или на сухожилиях (смотрите картинку). Они не мешают жить, обычно не болят, могут внезапно исчезнуть и появиться в другом месте;
- без лечения артрит прогрессирует, могут отклоняться пальцы или даже кисти рук, такую деформацию кистей довольно трудно выправить;
У пациента может повышаться температура, слабость, чувство разбитости, снижение веса, ухудшение аппетита и озноб. Особенно ревматоидный артрит может доставать в ночное время. Ощущение такое, что суставы начинает выкручивать до такой степени, что найти положение, в котором не было бы боли, вряд ли возможно.
Ревматоидный артрит может сопровождаться такими проявлениями как воспаление слюнных желез, резь в глазах, онемение рук и ног, боли в груди при дыхании.
Когда есть подозрение на ревматоидный артрит пальцев ног, рук или других суставов, назначается обследование:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови;
- Содержание РФ (ревматоидного фактора) в крови;
- Обязательно делается рентгенограмма больных суставов;
Признаки воспаления и повышение РФ подтверждают диагноз.
Лечение от описанного заболевания проводится под контролем показателей крови и при регулярном осмотре врачом.
Назначаются препараты противовоспалительные (НПВП). Они вызывают побочный эффект в виде изъязвления слизистой желудка, поэтому вместе с ними пациент пьет и средства, защищающие желудок.
В так называемой базисной терапии применяются некоторые противоопухолевые и гормональные препараты.
Широко используется физиотерапия -от лазера до лечения холодом (криотерапии), показано лечение на курортах (радиоактивные ванны в Белокурихе, сероводородные ванны в Сочи и Пятигорске, грязевые аппликации при стойких контрактурах (обездвиживание в суставе) делают в Евпатории, Пятигорске и Одессе.
Кроме этого, необходимы занятия лечебной физкультурой. Образ жизни тоже рекомендуется изменить -по возможности хотя бы летом больше времени проводить на свежем воздухе. Идеальный вариант -перебраться в загородное жилье, чтобы дышать чистым воздухом.
Итак, что рекомендуется кушать при такой болезни, так это продукты, богатые кальцием: творог и другие молочные продукты, миндаль, грецкие орехи плюс препараты с кальцием в сочетании с витамином Д.
Регулярное (1 раз в 3 месяца) обследование у ревматолога плюс правильное своевременное лечение дает очень хорошие результаты.
Как проводится операция
Операция проводится в утренние часы. За несколько минут до введения анестезии здоровую ногу пациента фиксируют компрессионным бинтом (для предупреждения образования тромбов). В зависимости от состояния здоровья и возраста выбирается вид обезболивания: общий наркоз или спинальная анестезия.
В мочевой пузырь устанавливается катетер – это необходимо для контроля над выделительной функцией почек. Операция проводится по выбору врача по одной из техник: под жгутом (с обескровливанием хирургической зоны), с частичным жгутом, или без жгута.
После наступления анестезирующего эффекта врач выполняет следующие действия:
- Делает продольный разрез (в центральной части колена);
- Раздвигает ткани (в боковые стороны от надреза);
- Сдвигает коленную чашечку, получая доступ к коленному суставу;
- Ослабляет натяжение связок и мягких тканей, фиксирующих колено;
- Срезает поврежденные фрагменты костей;
- Обрабатывает кромки среза (опил, шлифовка);
- Заменяет нижний участок бедренной кости металлическим протезом;
- Закрепляет плоскую титановую пластину в верхнем отделе большеберцовой кости
- Фиксирует на платине полиэтиленовый вкладыш;
- Устанавливается пробный протез (макет) для проверки суставных функций;
- После тестирования и дополнительной хирургической обработки фиксируется эндопротез (методика цементная, или способ плотной посадки»).
- Рана зашивается;
- Устанавливается дренаж;
- Накладывается повязка и шина;
- Пациента транспортируют в палату.
Операция длится 2-3 часа. После пробуждения пациент не будет испытывать боли в течение 4-5 часов, затем понадобится дополнительное обезболивание.
После операции по эндопротезированию коленного сустава назначаются те же лекарственные препараты, что и при других видах хирургии. Это антикоагулянты (для предотвращения образования тромбов) и антибиотики (для предупреждения инфекции). Остальные лекарственные средства врач назначает с учетом индивидуальных показателей здоровья, данных клинических исследований и сведений в анамнезе.
Распространенными недугами у пациентов преклонного возраста являются гипертония, нарушение мозгового кровообращения, анемия, атеросклероз, что предусматривает назначение сопутствующей терапии в послеоперационном периоде.
Реабилитация после операции на коленном суставе
После операции следует реабилитация. После операции пациент передвигается вместе с врачом для восстановления сил и способности ходить и жить привычной жизнью. Большинство людей могут ходить с помощью трости по прошествии 2-4 недель после операции, а по прошествии 4-6 недель после операции необходимость в трости отпадает.
После восстановления пациент сможет подвергать колено низким физическим нагрузкам, таким как ходьба, плавание или катание на велосипеде, однако следует исключать такие нагрузки, включающие прыгание или высокое напряжение на суставы, такие как бег трусцой или катание на лыжах.
Главные задачи врача и пациента во время реабилитации сустава заключаются в следующем:
- постепенно нарастить его объем движений,
- повысить силу мышц ноги,
- защитить установленный протез,
- плавно возвратиться к прежнему уровню активности.
Ваше здоровье – самое дорогое, что у Вас есть и его можно доверять лишь лучшим специалистам.
Осложнения, возникающие после операции, делятся на две категории:
- Связанные с состоянием здоровья;
- Связанные с функциональностью эндопротеза.
Отек после эндопротезирования коленного сустава может держаться довольно долго (до 10 дней), и это явление не должно пугать пациента. Однако, если отечность не уменьшится через 2 недели, то можно сделать вывод о развитии инфекции в области установки протеза, или появлении аллергической реакции на материалы конструкции.
В основном, протезирование коленного сустава переносится пациентами хорошо, тяжелые послеоперационные последствия наблюдаются редко. Чаще всего осложнения связаны с нарушением требований врачей в части соблюдения реабилитационного режима, или обострением хронического заболевания.
Восстановительный период начинается на следующий день после операции. Для предотвращения образования пролежней предусмотрена специальная гимнастика: вращение стопы по часовой стрелке, и в обратном направлении.
Для снятия боли в области раны применяют холодный компресс, а ногу фиксируют в возвышенном положении. На второй день в перечень упражнений включают разработку четырехглавой бедренной мышцы – прямую ногу медленно поднимают и опускают.
На третьи сутки после операции пациент начинает учиться передвигаться с ходунками. Порядок увеличения нагрузки на прооперированную ногу – строго индивидуальный (назначает врач). Костыли или палочку разрешается использовать через несколько недель после операции, когда снижается риск случайного падения.
Реабилитация дома продолжается в течение четырех месяцев. Пациент учится правильно ходить по ступенькам, распределять нагрузку, увеличивать силу мышц (это необходимо для дополнительной прочности фиксации сустава). Занятия в плавательном бассейне проводятся только под руководством инструктора! Лечебная физкультура, специальный массаж и физиотерапия – три важнейших составляющих послеоперационной терапии, определяющие успешность восстановления и качества жизни.
Таким образом, результат операции зависит от нескольких важных моментов – в первую очередь, это квалификация хирурга, во вторую – соблюдение требований врача в послеоперационном периоде. Большую роль играет участие близких людей в организации режима, наиболее благоприятного для восстановления здоровья пациента.
Отзывы пациентов
Судя по отзывам пациентов, операция переносится лучше, чем были ожидания. Болевой синдром успешно купируется, а после выписки наблюдается лишь умеренная боль , связанная с нагрузкой на сустав. Дискомфорт, связанный с адаптацией к протезу, проходит через 2 недели. Пожилые люди иногда жалуются на онемение сустава, снижение чувствительности по всей ноге, холод в области голени и стопы. Неприятные симптомы, связанные с локальным нарушением кровообращения, достаточно быстро проходят после курса лечебного массажа
Бесплатная и платная хирургия
Можно ли воспользоваться бесплатной помощью по установке эндопротеза? Да, такая возможность предусмотрена. В Москве, и других крупных городах России проводятся операции по квоте (субсидирование из Федерального бюджета).
Чтобы получить разрешение на использование государственную помощь, необходимо пройти три медицинские комиссии, и получить соответствующее заключение. Направление выдается в поликлинике по месту жительства. Прогрессивные методики хирургии в области эндопротезирования применяются в НИИТО, в отделениях травматологии районных и областных больниц, в коммерческих клиниках.
Время ожидания может затянуться на год, и даже на более длительный период. Поскольку люди испытывают постоянные страдания от потери подвижности и боли в коленном суставе, то все, у кого есть возможность, прибегают к платным услугам.
Стоимость операции – от 200 тысяч рублей.
Стоимость эндопротеза – 20 – 100 тысяч рублей (и выше).
Цены указаны приблизительные – окончательная стоимость зависит от многих факторов, в первую очередь, от состояния здоровья, возраста и сложности операции. Репутация и популярность клиники – фактор, который может в значительной степени повлиять на увеличение цены услуги.
Источник
