Вывих тазобедренных суставов операция
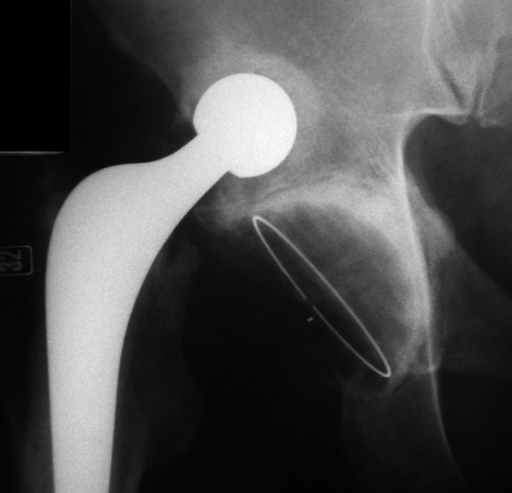
Распространенным последствием эндопротезирования тазобедренного сустава является вывих головки имплантата. По статистике, нарушение конгруэнтности замененного ТБ сустава диагностируется не менее чем у 1,5% пациентов, прошедших первичное протезирование. Это означает, что на 1000 проделанных операций приходится 15 случаев вывихов имплантата. Минимум у 4% людей возникает вывих протеза спустя тот или иной промежуток времени после ревизионного вмешательства.
Некоторые российские авторы в своих источниках о проведенных клинических наблюдениях за состоянием своих пациентов указывают слишком высокие цифры: осложнение случилось в течение 6 лет у 10% после первой установки и у 25% после выполненной ревизии.
Проблема неправильного положения компонентов эндопротеза не подчиняется каким-либо конкретным срокам, она может появиться и в раннем, и отдаленном послеоперационном периоде. При этом ранние вывихи доминируют над поздними. Что может спровоцировать подобное осложнение, как его исправлять, что делать для его предупреждения, давайте разбираться.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Причины вывиха тазобедренного имплантата
Вывих это нарушение контакта компонента бедренной головки с ацетабулярным элементом (чашкой). То есть, происходит выход имплантированного шарообразного тела из вертлужной впадины. Такое нередко становится прямым поводом для назначения ревизионной операции. Так, после асептической нестабильности оно является второй по частоте причиной повторных вмешательств. Установлено, что к потере взаимоотношения искусственных суставных поверхностей приводят 3 причинные категории.
- Пациентзависимые факторы:
- ранее перенесенные хирургические вмешательства на ТБС;
- несоблюдение пациентом ортопедического режима;
- отступление от установленного ограничения объема движений;
- слабость мышц, отводящих бедро;
- травмы (падения, локальные удары и т. п.);
- пожилой возраст (люди старше 60 лет попадают в категорию риска);
- грубые анатомические дефекты строения опорно-двигательного аппарата;
- избыточная масса тела.
- Имплантзависимые причины:
- использование однополюсных имплантатов с биполярной головкой;
- применение бедренных головок маленького размера (D ≤ 28 мм);
- разрушение полимерного вкладыша;
- несостоятельность (расшатывание) вживленной конструкции.
- Хирургзависимые факторы:
- по некоторым данным задний доступ сопряжен более высокими рисками к вывиху;
- некорректное позиционирование чашки с углом абдукции менее 30° и более 50°, углом антерверсии – менее 5° или более 25°;
- неправильная ориентация бедренной ножки имплантата с углом антеторсии ниже 5°;
- многократное вправление вывиха эндопротеза консервативно, то есть закрытым безоперационным способом.
Последствия на рентгене.
Около 60% всех вывихов припадает на раннюю послеоперационную фазу – в течение 3 месяцев после пройденного эндопротезирования. До 75% случаев приходится на первые 12 месяцев, после 1 года их количество существенно снижается.
Как распознать вывих головки эндопротеза
Вывих эндопротеза можно заподозрить в первую очередь по резкому появлению сильной боли в тазобедренном отделе и/или в области паха. Она упорно держится даже в покое, усиливается при любой попытке движения в суставе. Похожего характера симптоматика бывает и при других осложнениях: при нестабильности протеза, тендините четырехглавой мышцы, изолированном отрыве ягодичной мышцы, бурсите большого вертела и др. Поэтому подтвердить истинную этиологию возникшей боли возможно только после клинического осмотра и выполненной рентгенографии.
Выраженная болезненность – основной, но далеко не всегда единственный симптом. Объявим весь симптомокомплекс, характерный для данной проблемы:
- резкая непрекращающаяся боль, нарастающая при двигательной активности и при пальпации протезированного участка;
- страх и неуверенность в передвижении, ощущение неустойчивости;
- укорочение пораженной конечности;
- локальное мышечное напряжение;
- слабость в ноге, скованность движений;
- покраснение, припухлость, гипертермия в области локализации имплантата;
- повышение общей температуры тела, если сильно активизировался воспалительный процесс.
Больше предрасположены к вывихам женщины, чем мужчины. Этот факт специалисты обосновывают тем, у женщин исходный диапазон в ТБС выше, а объем и сила мышц ниже, нежели у представителей мужского пола. В категорию риска попадают также пациенты старческого возраста, люди с ожирением и высоким ростом.
Лечение и вправление вывиха
Если рентгенологическое исследование показало разобщение головки имплантата и вертлужного компонента, в экстренном порядке принимаются меры по госпитализации больного и исправлению неблагополучного явления. Если осложнение возникло впервые, при этом на рентгенограммах не выявлено серьезных технических нарушений установки протеза, сустав вправляют обычно закрытым способом ручной репозиции.
Закрыто манипуляции проводят, как правило, под эпидуральной или внутривенной анестезией. Под контролем ЭОП производят дистракцию конечности, смещая головку до уровня тазового компонента, затем бедро отводят и ротируют кнутри. Таким образом, вывихнутая головка возвращается на место. Далее конечность иммобилизируют, назначают постельный режим примерно на 10 дней, потом прописывают ходьбу на костылях минимум 2 недели. Параллельно с этим усиленно занимаются разработкой передней группы мышц и абдукторов бедра.
Если после первичного закрытого вправления, несмотря на полное следование правилам безопасной локомоции, вывих повторяется, врач должен пересмотреть предпринятую ранее концепцию безоперационного лечения. Возможно, все же имеет смысл выполнить открытую репозицию с переориентацией либо заменой чашки, восстановлением натяжения мышц в комбинации с удлинением шейки ножки и/или с замещением сферического элемента на более крупный по размерам имплант.
Любые грубые погрешности, выявленные на рентгене, при случившемся в первый раз осложнении являются абсолютным показанием к частичному или тотальному реэндопротезированию. Ревизионное вмешательство необходимо также при выявлении износа, поломки любого из компонентов протеза, глубокой гнойной инфекции, нарушения целостности костных тканей и связок. Данные признаки приводят к нестабильности и, как следствие, дисконгруэнтности функциональных сегментов эндопротеза.
После первичного закрытого вправления в среднем у 35% пациентов в будущем возникает рецидив, с каждым повторным консервативным лечением риски возрастают. Более того, частые попытки закрыто восстанавливать положение импланта чреваты повреждением искусственной головки и выходом из строя всей конструкции.
Особенности послеоперационного периода
Протезирование, технически выполненное на «5+», еще не является 100-процентным залогом благополучного функционирования имплантата в дальнейшем. После правильной установки имплантата обязательно должна быть проведена отменная реабилитация, только так риски последствия можно предельно минимизировать. С первых суток приступают к планомерной физической реабилитации, направленной на:
- повышение мышечного тонуса при помощи лечебной гимнастики;
- ранний перевод пациента из положения лежа в положение стоя;
- отработку правильной ходьбы на костылях, а позже без поддержки;
- обучение технике присаживания, принятия позиции сидя;
- исправление выработанных в дооперационном периоде приспособительных стереотипов — порочной осанки, неправильной манеры ходить, сидеть и пр.;
- ускорение регенерации операционной раны и стимуляцию интеграции протеза с костью за счет процедур физиотерапии;
- донесение пациенту в полном объеме информации об обязательной необходимости ограничения определенных элементов двигательной активности в целях профилактики осложнения.
Переход с костылей на трость, увеличение нагрузки на прооперированную ногу и другие немаловажные моменты осуществляются согласно динамике восстановления, самочувствию, возрастным и весовым критериям пациента. Костыли ориентировочно используют 2,5-3 месяца, затем ходят с опорой на трость. Вообще без поддержки передвигаться, как правило, разрешается по истечении 4-6 месяцев после операции. Никаких самоназначений! Человек должен четко придерживаться рекомендованной физинструктором и хирургом поэтапной схемы восстановления.
Как избежать вывихов: список правил профилактики
Искусственный аналог ТБС способен качественно прослужить 15-30 лет, но исключительно при условии добросовестного соблюдения пожизненных требований. Нужно ясно понимать, что вывихи зачастую происходят по вине самого пациента, который нарушил принципы правильного образа жизни и двигательной активности. Итак, для профилактики послеоперационного последствия, в том числе и его рецидива, необходимо:
- регулярно делать контрольные снимки прооперированного отдела (в первый раз их делают через 3 месяца, дальше спустя 6 и 12 месяцев после операции, затем ежегодно 1 раз);
- ежедневно заниматься ЛФК – 1-2 раза в сутки;
- избегать прыжков, перекрещивания ног, сидения на корточках, любых резких маневров корпусом, перегрузки отдела, скручивания в зоне тазового пояса;
- сидеть на нормальных по высоте стульях с ровной задней опорой, позвоночник в момент сидения держать прямо;
- предпринимать все меры предосторожности для недопущения травмоопасных ситуаций;
- носить удобную обувь с ортопедической подошвой, отказаться от туфлей на каблуках и с завышенной платформой;
- питаться сбалансировано, следить за своим весом (если масса тела выше нормы, обратитесь к диетологу за помощью в похудении);
- не поднимать тяжести и не допускать работ, связанных с тяжелым физическим трудом;
- при возникновении опорного и двигательного дискомфорта, болезненности, отечности в области эндопротеза срочно обращаться к доктору;
- если проблема вас не миновала, полноценно восстанавливаться после выполненного вправления головки сустава в условиях медицинского учреждения.
Внимание! Для предупреждения вывихов врачами рекомендуется специальный комплекс упражнений, нацеленный на эффективную проработку, повышение выносливости бедренных и ягодичных мышц. Заниматься укреплением этих групп мышц предельно важно, ведь именно они являются главными регулировщиками движения и стабилизаторами сустава-имплантата.
Источник
Дисплазия – это врожденный дефект строения ТБС, для которого характерна неправильная ориентация суставных компонентов. Дисконгруэнтность головки бедренной кости и вертлужной впадины приводит к функциональной перегрузке определенных частей сустава. Постоянная механическая травматизация вызывает дегенеративные изменения в суставных хрящах, капсуле и субхондральных костных структурах. В результате у больного развивается ранний деформирующий остеоартроз.
Тяжелая степень дисплазии.
По разным литературным данным, врожденные дефекты строения ТБС приводят к развитию диспластического коксартроза в 40-87% случаев.
Обычно ДТС выявляют в период новорожденности или младенчества. Ребенку сразу же назначают консервативное лечение, которое нередко оказывает положительный эффект. Необходимость в хирургическом вмешательстве возникает при тяжелой дисплазии, которую не удается исправить другими путями. Оптимальным возрастом для проведения операции считается 2-3-й годы жизни.
Таблица 1. Цели хирургического лечения дисплазии
| Цель | Любопытные сведения | |
| 1 | Восстановление конкруэнтности суставных поверхностей | Основная проблема ДТС – нарушение биомеханического соответствия головки бедра и суставной впадины. В ходе хирургического вмешательства врачи ликвидируют именно ее |
| 2 | Устранение нестабильности ТБС | Стабилизация тазобедренного сустава позволяет убрать патологическую подвижность в нем. Это уменьшает травматизацию суставных хрящей и предупреждает их разрушение |
| 3 | Полное восстановление функций конечности | Во время операции врачи стараются вернуть суставу его анатомическое положение. Также они следят за тем, чтобы прооперированная нога имела нормальную длину. Это создает благоприятные условия для восстановления походки, что крайне важно для развития ребенка |
| 4 | Профилактика осложнений и потери трудоспособности | Как мы уже выяснили, дисплазия нередко приводит к деформирующему артрозу. Тот, в свою очередь, вызывает хронические боли и нарушение функций ТБС. Со временем больные с данной патологией теряют трудоспособность. Избежать этого позволяет своевременная операция |
Если у вашего ребенка выявили дисплазию, без промедлений начинайте лечение. Чем быстрее вы отреагируете, тем больше шансов у вашего малыша. Если врачи рекомендуют хирургическое вмешательство, ни в коем случае не отказывайтесь. Помните: любое промедление может привести к нежелательным последствиям.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Открытое вправление ТБС
Требуется при тяжелой дисплазии, сопровождающейся вывихом тазобедренного сустава. Зачастую открытое вправление сочетают с другими манипуляциями на ТБС. При недостаточной глубине вертлужной впадины врачи сначала корректируют ее размер и форму. Они могут удалить часть вертлужной губы или углубить впадину с помощью специальных фрез. В случае недостаточного центрирования головки выполняют деротационную остеотомию.
Показания к открытому вправлению:
- выявление вывиха в возрасте более 2 лет;
- невозможность выполнения закрытой репозиции;
- рецидив после закрытого вправления.
После открытой репозиции ребенку на 2-5 недель накладывают гипс. После его снятия малыш обязательно проходит реабилитацию. По окончании лечения тазобедренный сустав принимает нужное положение, а его функции восстанавливаются. При рецидиве вывиха ребенку требуется еще одна операция.
Межвертельная корригирующая остеотомия бедренной кости
На сегодня в литературе можно найти описание более чем 40 техник ОТ. Многие из этих методик применяют при разных вариантах недоразвития бедренной кости. Остеотомия позволяет одновременно исправить большое количество измененных или нарушенных параметров тазобедренного сустава.
Результаты удачно выполненной операции:
- нормализация биомеханических условий в ТБС;
- более равномерное распределение давления на разные структуры сустава;
- устранение факторов, травмирующих суставные хрящи;
- положительная динамика развития заболевания.
Схема коррекции.
Межвертельные остеотомии редко используют в виде моновмешательства. Чаще всего их комбинируют с операциями на костях таза или выполняют в случае неэффективности тазовых ОТ.
Межвертельные остеотомии приводят к нарушению анатомии бедренной кости. Это может вызвать серьезные проблемы, если в будущем человеку потребуется эндопротезирование ТБС.
Ацетабулопластика
Суть операции заключается в изменении угла наклона крыши вертлужной впадины без полного пересечения тазового кольца. Врачам удается добиться этого путем остеотомии – рассечения верхней части подвздошной кости. После ее выполнения хирурги смещают крышу к низу и фиксируют ее в нужном положении. Эти манипуляции позволяют восстановить нормальное взаиморасположение структур ТБС, то есть вернуть конгруэнтность.
Показания к выполнению ацетабулопластики:
- покрытие головки бедренной кости — менее чем на 2/3;
- угол наклона крыши вертлужной впадины — более 40°;
- угол Виберга, характеризующий централизацию головки бедра — менее 20°.
Наглядная схема вмешательства.
Ацетабулопластику делают под наркозом. Во время операции врач рассекает мягкие ткани чтобы получить доступ к тазобедренному суставу. После выполнения всех манипуляций он послойно ушивает рану и накладывает гипс. Нижнюю конечность малыша фиксируют в положении отведения и умеренной внутренней ротации. Спустя 1,5-2 месяца гипс снимают, а результаты операции оценивают с помощью рентгенографии.
При выполнении ацетабулопластики хирурги могут использовать корригирующие имплантаты. Их устанавливают по краям вертлужной впадины с целью создания упора для головки бедренной кости. В ортопедии такие операции называют shelf-процедурами.
Тройная остеотомия таза
Существует несколько методик тройных ОТ. Каждая из них подразумевает пересечение всех составляющих тазового кольца (лобковой, подвздошной и седалищной костей). После этого вертлужную впадину устанавливают в нужном положении, а костные фрагменты фиксируют титановыми конструкциями. Винты удаляют спустя 1-1,5 года, то есть после того как кости прочно срастутся.
Недостатки тройных остеотомий:
- высокая травматичность;
- большая вероятность повреждения нервов и сосудов;
- повышение риска развития асептического некроза;
- возможность расхождения лобковой и седалищной костей;
- длительный восстановительный период;
- сужение тазового кольца у девочек, имеющее негативные последствия в будущем.
Чаще всего в ортопедии используют несколько техник тройной остеотомии. К ним относится ОТ по Tonnis, Steel, Chiari, ротационная ацетабулярная и ряд модификаций типа Bernese, Ganz, RAO. Все перечисленные методики обеспечивают хорошую мобилизацию вертлужной впадины и позволяют установить ее в наиболее выгодном положении.
Диффренциальный подход к лечению ДТС
Выбор метода хирургического лечения зависит от характера деформации сустава. К примеру, при ацетабулярном типе дисплазии больным корректируют форму и положение вертлужной впадины, при бедренном – изменяют пространственное расположение головки бедра. В случае комбинированной ДТС врачи выполняют операцию сразу на обеих структурах.
Таблица 2. Виды операций при разных дисплазий тазобедренного сустава
| Вид ДТС | Наиболее подходящая операция |
| Впервые выявленная тяжелая дисплазия | Тройная остеотомия таза. При необходимости ее комбинируют с открытым вправлением тазобедренного сустава и межвертельной ОТ |
| Остаточная дисплазия с сохранением конгруэнтности суставных поверхностей | В возрасте 2-10 лет ребенку показана ацетабулопластика, после 10 лет – тройная ОТ. В обоих случаях операцию могут дополнять межвертельной корригирующей остеотомией бедра |
| Остаточная дисплазия с дисконгруэнтностью ТБС | Малышам 2-8 лет обычно делают тройную тазовую остеотомию. В более старшем возрасте вместе с ней выполняют shelf-процедуры |
В каких случаях нужна замена ТБС
Тотальное эндопротезирование – это наиболее эффективный метод лечения диспластического коксартроза. Операцию делают при массивном разрушении суставных хрящей и деструкции субхондральной костной ткани. Замена сустава в этом случае помогает избавиться от хронических болей и восстановить нарушенные функции сустава.
Ортопеды стараются не делать эндопротезирование подросткам и лицам молодого возраста. Причины – ограниченный срок службы эндопротеза, необходимость выполнения последующих ревизионных операций, высокая частота послеоперационных вывихов и расшатываний импланта.
Уплощение и деформация вертлужной впадины затрудняет погружение в нее ацетабулярного компонента эндопротеза. Именно это приводит к нестабильности ТБС, вывихам и расшатыванию эндопротеза.
Сколько стоит хирургическое лечение дисплазии
В России минимальная стоимость операции при ДТС – 35 000 рублей. При этом пациенту требуется дополнительно оплатить предоперационное обследование и консультации, пребывание в стационаре, расходные материалы, имплантаты и реабилитацию. В сумме такое лечение может обойдется в 70-100 тысяч рублей.
Что касается лечения за границей, там его стоимость исчисляется в евро. В Израиле операция будет стоить 18-22 тысячи евро, в Германии – 15-18 тысяч евро. Наиболее демократичные цены вы найдете в Чехии. Там за хирургическое вмешательство в комплексе с реабилитацией вы заплатите около 2500 евро.
Реабилитация – это важная часть лечения, пренебрегать которой нельзя. Однако большинство российских клиник ее не предлагает в полноценном объеме. Они выписывают пациентов через несколько дней после операции. Подобная тактика может негативно сказаться на результатах лечения.
Источник
