Вывих коленного сустава рентген

Степанченко А.П.
Научно-практический центр медицинской радиологии Комитета здравоохранения г. Москвы
В связи с бурным развитием в последние годы современных средств медицинской визуализации — магнитно-резонансной томографии (МРТ), рентгеновской компьютерной томографии и расширением возможностей ультразвуковой диагностики — роль классической рентгенологии в диагностике травматических повреждений суставов, в частности коленного, иногда незаслуженно недооценивается.
В то же время рентгенография остается наиболее распространённым объективным методом диагностики и контроля эффективности лечения повреждений коленного сустава. Принято считать, что при травмах коленного сустава чувствительность рентгенографии не превышает 5 — 7%, поскольку она позволяет диагностировать только костные изменения.
Однако, анатомические и биомеханические особенности коленного сустава изначально предопределяют значительно более частые повреждения не костных структур, а связочно-менискового комплекса (СМК). Поэтому, высокий процент первичных диагностических ошибок при повреждениях СМК объясняется тем, что при анализе рентгенограмм основное внимание уделяется только наличию или отсутствию костных изменений. В результате, как свидетельствуют наши наблюдения, среднее время от момента получения травмы (и, соответственно, проведения первичной рентгенографии) до установления правильного диагноза составляет 6 месяцев и более. Вместе с тем, существуют многочисленные функциональные пробы и укладки при рентгенографии коленного сустава, которые позволяют анализировать и на основании определённых признаков предполагать с большой долей вероятности наличие повреждений СМК. С учетом выявленных изменений обследование при необходимости может быть дополнено более сложными методами лучевой визуализации.
Излагаемое ниже основано на опыте сопоставления рентгенограмм 150 больных с травмой коленного сустава без явных изменений костных структур в сопоставлении с данными КТ и МРТ этих же больных, а в 57 случаях — и артроскопии. Дополнительные исследования были выполнены этим пациентам после рентгенографии ввиду сохранения болевого синдрома и наличия клинических признаков повреждения внутренних структур сустава, но, как правило, в отдаленные сроки после травмы.
Стандартные проекции, применяемые при рентгенографии коленного сустава — прямая (передне-задняя) и боковая (рис.1). По мере необходимости их дополняют правой или левой косой, а также аксиальной проекциями. Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
Рисунок 1. Проекции, применяемые при рентгенографии коленного сустава.
Схема к рисунку 1.
1. Латеральный мыщелок бедренной кости.
2. Медиальный мыщелок бедренной кости.
3. Межмыщелковая ямка.
4. Основание надколенника.
5. Верхушка надколенника.
6. Латеральный надмыщелок бедренной кости.
7. Медиальный надмыщелок бедренной кости.
8. Латеральный мыщелок большеберцовой кости.
9. Медиальный мыщелок большеберцовой кости.
10. Межмыщелковое возвышение.
11. Головка малоберцовой кости.
12. «Пятно» Людлофа.
13. Рентгеновская суставная щель большеберцово-малоберцового сустава.
14. Суставная поверхность (трохлея) головки бедренной кости.
15. Суставная поверхность надколенника .
Эффективность рентгенодиагностики повреждений коленного сустава напрямик зависит от качества рентгенограмм, критериями которого являются:
- в прямой проекции:
- симметричность аксиальных сторон обоих мыщелков бедренной кости;
- расположение межмыщелковых возвышений по центру межмыщелковой ямки;
- частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера);
- наложение контуров надколенника на центральную область метаэпифиза бедренной кости;
- в боковой проекции:
- возможность просмотра надколенно-бедренного сустава и бугристости большеберцовой кости.
На рентгенограммах между суставными поверхностями костей видна так называемая рентгеновская суставная щель. Рентгеновской она называется потому, что, будучи заполненной хрящом и прослойкой синовиальной жидкости, которые не дают изображения на рентгенограммах, она имеет вид более прозрачной полосы между суставными поверхностями.
В прямой проекции внутренний и наружный контуры рентгеновской суставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная — при каудо-краниальном смещении луча на 5 — 7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через внутреннюю часть сустава, поэтому данная зона чаще подвергается изменениям по сравнению с наружной. Следовательно, при производстве прямого снимка колена, предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещённую кнутри.
Снимок, выполненный в положении максимального разгибания колена, является стандартным для передне-задней проекции. Он позволяет исследовать переднюю часть суставной щели.
Прямые снимки, выполненный при сгибании колена на 30° — укладка Шусса или на 45° — укладка Фика (рис.2), производятся для оценки состояния задних отделов суставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
Рисунок 2. Прямой снимок коленного сустава при укладке Шусса.
Эти укладки полезны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору. Они позволяют выявлять свободные инородные тела в полости сустава, образуемые в результате повреждения суставных хрящей.
Прямой снимок коленного сустава может производиться как в положении лёжа, так и стоя. Когда суставная патология имеет механическую природу и предполагается повреждение связочного аппарата — предпочтительно производить рентгенографию стоя, как при нагрузке, так и в расслабленном состоянии, для исследования суставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется боковым снимком. При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудо-краниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга и их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние бедренно-надколенникового сочленения.
Боковой снимок коленного сустава производится либо в положении пациента лёжа на боку, в условиях полной расслабленности сустава, либо стоя, без нагрузки на исследуемый сустав. Лёгкое сгибание колена, равное 30° или 15°, позволяет определить состояние бедренно-надколенникового сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковое пространство (трохлею).
- Указанная проекция позволяет:
- выявить транзиторную нестабильность, которая выражается в задержке вхождения надколенника в трохлею, и которая может исчезнуть при 30° сгибания или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°;
- оценить высоту надколенника и состояние его суставной поверхности.
- во всех проекциях:
- расположение рентгенологической суставной щели в центре рентгенограммы;
- четкое изображение губчатой структуры костей.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестовидных связок приходится дополнять боковой снимок нагрузочными тестами.
Для выявления нестабильности надколенника снимок коленного сустава производится в момент сокращения четырёхглавой мышцы бедра. С помощью такого приёма возможна косвенная оценка состояния связочного аппарата и высоты стояния надколенника.
При подозрении на повреждение крестовидных связок дополнительно производится боковая рентгенограмма в условиях физиологической нагрузки. Для этого больного просят перенести вес тела на повреждённую конечность. При повреждениях крестообразных связок происходит смещение концов костей, составляющих коленный сустав, относительно друг друга в зависимости от повреждённой структуры. Так, смещение суставного конца бедренной кости относительно большеберцовой кости кпереди, более чем на 5 мм, говорит о разрыве задней крестообразной связки, тогда как при смещении кзади следует предполагать разрыв передней крестообразной связки.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка (Табл. 1). Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
Визуальные особенности костей коленного сустава при анализе рентгеновских снимков (по Haladjan)
Суставной отрезок бедренной кости:
Внутренний мыщелок- выпячивается книзу и кзади;
— соединяется с диафизом бедренной кости очень круто;
— бугорок прикрепления большой приводящей мыщцы покрывает его сзади;
— на уровне его передней трети имеется вырезка (кондило-трохлеарная вырезка).Наружный мыщелок- передний и задние его края более округлые, чем внутреннего мыщелка;
— соединяется с диафизом бедренной кости более полого;
— кондило-трохлеарная вырезка расположена ниже и более кзади, она видна менее отчётливо, чем на внутреннем мыщелке.Межмыщелковая борозда- её наружная щека лучше видна, чем внутренняя и имеет краниальное направление.
Суставной отрезок большеберцовой кости:
Внутреннее плато- всегда выпукло, его задний край выпячивается кзади.Наружное плато- вогнуто в 2/3 или плоское в 1/3 случаев;
— его задний край проецируется больше кпереди, чем задний край внутреннего плато;
— соединяется с диафизом большеберцовой кости полого спереди и круто сзади;
— располагается более кзади, чем внутреннее плато.Межмыщелковое возвышение- очень крутой передний край и пологий задний.
Особенно велико значение бокового снимка для изучения бедренно-надколенникового сочленения. В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый — индекс Катона). Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передне-верхнего угла большеберцовой кости к длине суставной поверхности надколенника (рис. 3). В норме это соотношение обычно равно 1± 0,3.
Рисунок 3. Индекс Катона. Объяснения в тексте.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной бедренно-надколенниковой нестабильности.
Кроме индекса Катона, для диагностики бедренно-надколенниковой нестабильности используется пателлярный или надколенниковый индекс .
На боковом снимке профиль надколенника имеет две задние линии. Одна из них соответствует гребню надколенника, другая, более плотная, соответствует его наружному краю. Расстояние между этими двумя линиями и является надколенниковым индексом, который в норме составляет 5 мм (рис. 4). Значения ниже или равные 2 мм говорят в пользу нестабильности, которая, однако, может быть транзиторной, исчезающей при более сильном сгибании, чем на 15 или 30°.
Рисунок 4. Надколенниковый индекс. Объяснения в тексте.
Преимущество бокового снимка, по сравнению с аксиальными проекциями, связано с возможностью анализа движения надколенника в самом начале сгибания от 0 до 30°, когда он начинает внедряться в трохлеарное устье дистального эпифиза бедренной кости. В этот момент можно оценить глубину межмыщелковой борозды и установить дисплазию трохлеи, которая может оказаться причиной нестабильности.
Измерение трохлеарного индекса производится в 1 см от верхнего края межмыщелковой поверхности, что соответствует зоне внедрения надколенника в самом начале сгибания. В норме он должен равняться 1 см (рис. 5). Индекс ниже 1 см свидетельствует о дисплазии надколенника, которая часто сочетается с недостаточным развитием суставной поверхности надколенника. При бóльших значениях индекса следует думать об излишней глубине трохлеарного устья, что увеличивает риск развития хондропатии надколенника .
Рисунок 5. Трохлеарный индекс. Объяснения в тексте.
Определенная роль в диагностике поражений коленного сустава отводится бедренно-надколенниковым аксиальные проекциям. На этих проекциях соприкосновение бедренно-надколенниковых секторов варьирует в зависимости от того, как согнуто колено: на 30, 60 или 90° (рис.6).
Рисунок 6. Аксиальные снимки бедренно-надколенникового сустава.
а. — выполненный при сгибании колена на 30°;
б. — выполненный при сгибании колена на 60°;
в. — выполненный при сгибании колена на 90°.
Рентгенография при сгибании на 30° наиболее информативна для изучения бедренно-надколенниковой суставной щели. При меньшем сгибании толщина мягких тканей, через которые проходит луч, велика, что отрицательно сказывается на качестве изображения. Данная аксиальная проекция отличается от других, с большим углом сгибания, визуализацией краёв трохлеарной вырезки. Внутренний край межмыщелковой борозды очень короткий, внутренний и наружный края имеют угловатый вид, значительно более острые, чем в нижнем и среднем сегментах трохлеи. Наружная часть бедренно-надколенникового сустава подвергается более значительным нагрузкам, чем внутренняя. Поэтому, субхондральная кость более плотная на уровне наружного участка и костные трабекулы ориентированы кнаружи.
- Аксиальный снимок при 30° наиболее полезен для выявления:
- нестабильности надколенника: наружные транзиторные подвывихи надколенника происходят только в самом начале сгибания;
- начального наружного бедренно-надколенникового артроза, обычно проявляющегося на уровне верхнего хрящевого сектора межмыщелковой борозды и нижнего хрящевого сектора надколенника, соответствующего той части бедренно-надколенникового сустава, которая визуализируется в этой проекции.
Наибольшие нагрузки на субхондральные отделы костей происходят в самом начале сгибания коленного сустава, в тот момент, когда надколенник начинает внедряться в трохлеарное устье. Поэтому изменения в бедренно-надколенниковом суставе встречаются довольно часто, но, как правило, редко диагностируются вовремя. Основной причиной несвоевременной диагностики является то, что на практике рентгенографические аксиальные проекции не используются в достаточной мере.
Следует отметить, что рентгенологически различают 3 стадии бедренно-надколенникового артроза (рис. 7).
Рисунок 7. Стадии бедренно-надколенникового артроза (схема). Объяснение в тексте.
Субхондральная остеоконденсация и усиление трабекулярного рисунка наружного края надколенника, испытывающего наибольшие внешние нагрузки («синдром гипердавления»), соответствует первой стадии артроза. При второй стадии наблюдается ущемление (локальное сужение) суставной щели, даже в отсутствии признаков подвывиха надколенника. Третья стадия характеризуется практически полным исчезновением рентгеновской бедренно-надколенниковой суставной щели, уплотнением субхондрального кортикального слоя, в толще которого образуются участки разрежения — кортикальные кисты, и появлением перихондральных остеофитных клювовидных образовани. Выявление краевых остеофитов надколенника позволяет с большой долей достоверности предполагать повреждение суставного хряща. Наличие их по контурам наружного и внутреннего мыщелков бедренной и большеберцовой кости указывает на повреждение мениска соответствующей стороны. Выраженный артроз чаще всего возникает при смещении оси надколенника вследствие наружного его подвывиха, возникающего в результате дисплазии или нарушения суставных взаимоотношений бедренно-надколенникового сочленения.
Использование аксиального снимка при 30° позволяет также рассчитать индекс Бернажо — расстояние между передней бугристостью большеберцовой кости (А) и трохлеарной выемкой (В), в норме составляющего от 10 до 15 мм (Рис. 8). Уменьшение или увеличение этого расстояния обычно свидетельствует о дисплазии мыщелков бедренной кости или надколенника, что выражается в нестабильности бедренно-надколенникового сочленения.
Рисунок 8. Индекс Бернажо. Объяснение в тексте.
Изучение бедренно-надколенниковой суставной щели при рентгенографии в условиях сгибания колена на 60° и 90° позволяет детально изучить среднюю и нижнюю части межмыщелкового пространства и верхнюю часть надколенника. Обычно патологические изменения в этих зонах наблюдаются несколько позднее, чем в верхних отделах трохлеи.
Таким образом, целенаправленное использование возможностей классической рентгенологии с учетом клинических проявлений позволяет во многих случаях подтвердить, или как минимум, заподозрить наличие повреждения той или иной структуры связочно-менискового комплекса коленного сустава и решить вопрос о необходимости дообследования больного с помощью других средств медицинской визуализации.
Источник
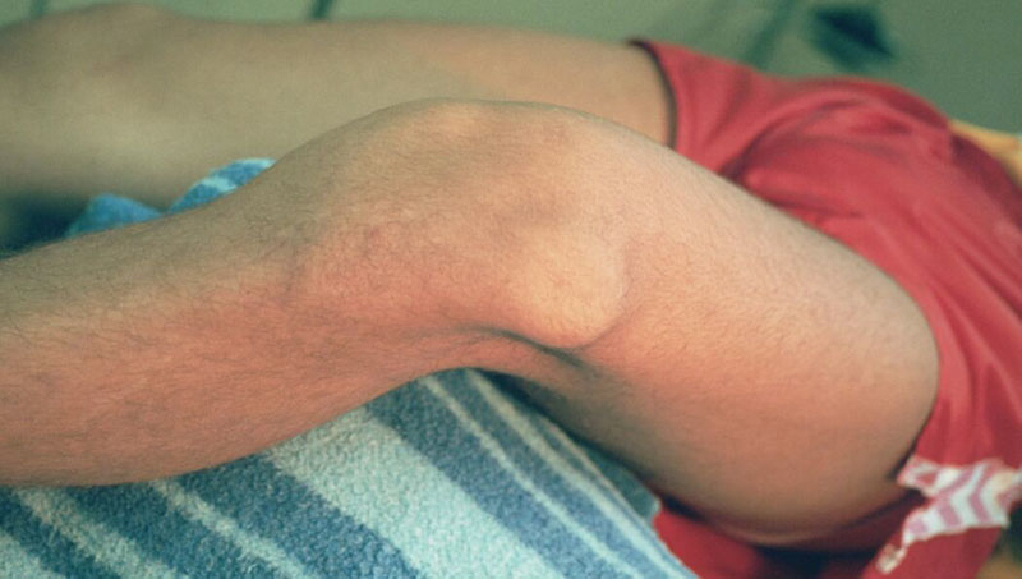
Подвывих коленного сустава — травма, которая характеризуется частичным смещением костных суставных поверхностей, формирующих коленное сочленение. Он отличается от вывиха, так как при последнем суставные поверхности при смещении утрачивают контакт между собой, при подвывихе же они контакт не теряют, но не в полной мере.
Если говорить простыми словами, подвывих коленного сустава – это так называемый неполный вывих, для которого характерно частичное сохранение деятельности сустава, в то время при полном вывихе он утрачивает присущую ему двигательную активную функцию.
Анатомические особенности
Анатомическая структура колена достаточно сложная: в строение сочленения входит очень много главных и дополнительный составляющих, которые обеспечивают обширный двигательный функционал. Помимо этого, коленный сустав является самым крупным в организме. Одной из его обязанностей является опора веса человеческого тела. Несмотря на такую сложную структуру, колено способно подвергаться травмированию.
В костяк его сочленения входят три кости:
- коленная чашечка;
- бедренная;
- большеберцовая.
Коленная чашечка является щитом от многочисленных травмирующих факторов, оберегает от ударов большое количество хрупких связок. Участки бедренной кости, которые образуют сустав, именуются мыщелками – некрупные возвышенности, покрытые хрящевой тканью. Немного ниже находится плато большеберцовой кости.
Хрящевое покрытие
Мягкий и плотный контакт поверхностям суставов обеспечивается хрящевым покрытием, чья толщина доходит до 6 мм. Кроме того, волокна хряща покрывают поверхность коленной чашечки сзади. Такая структура снижает степень трения между составными частями сустава и обеспечивает амортизацию.
Ограничителями и укреплениями движений является связочный суставной аппарат. Крестообразные связки, которые находятся непосредственно в центре сочленения, создают ограничение движений колена вперед и назад. Крестовидная связка впереди держит большеберцовую кость, в то время как задняя связка не позволяет ей выйти назад.
Мениски
Между костями непосредственно расположены суставные мениски – также хрящевые образования, однако у них есть некоторые отличия от хрящей классических. Благодаря менискам создается равномерное распределение веса, которое давит на колено сверху. Они как бы распределяют все давление тела по поверхности кости, которая прилегает к колену.

Чувствительную область сустава колена обеспечивают седалищный и большеберцовый нерв. Волокна нервов разветвляются и идут по всем областям сочленения, включая мениски. Но коленная иннервация развита не так хорошо, как в других суставах, в связи с чем он при серьезных травмах испытывает дефицит снабжения нервных импульсов, и в итоге возникает тканевая дистрофия.
Типы вывихов
Под вывихом понимается полное смещение костей суставов, когда они полностью выходят за пределы замка, сформированного контактирующими поверхностями, утрачивая русло, которое их направляет: мыщелки эпифиза покидают углубленное плато большеберцовой кости, в то время как надколенный – передний желобок кости бедра.
При неполном смещении и частичном сохранении контакта поверхностей суставов такой вывих будет называться подвывихом коленного сустава, то есть неполным.
Подобные травмы могут быть закрытыми, если кожные покровы не затрагиваются, и открытыми, когда проявляются во внешних повреждениях.
Осложненным вывих считается при сочетании с повреждением мениска, костей, мышц, нервов и кровеносных сосудов.
Какие еще типы вывихов коленного сустава бывают? Они разделяются по вызвавшим их причинам:
- механические (ДТП, резкое неожиданное движение, сильный удар);
- патологические – обусловлены воспалительными, дегенеративно-дистрофическими процессами в костях, а также остеопатиями: остеопорозом, остеоартритом, артрозом и т. п.;
- хронические (привычные) – происходят в силу анатомической специфики костно-мышечной системы человека;
- врожденные – из-за патологий развития костей;
- застарелые – возникают из-за невылеченной первичной травмы.
Причины
Подвывих коленного сустава может быть как у детей, так и у взрослых. Его способны спровоцировать:
- отклонения в структуре скелета ног;
- ослабленные мышцы бедер;
- перенесенные ранее травмы колена из-за ударов, прыжков, ДТП, падения;
- оперативные вмешательства на коленной чашечке;
- падение с высоты;
- внезапное сокращение бедренной четырехглавой мышцы.
В организме после полученной травмы может образоваться привычный подвывих. Его характерной чертой является то, что он становится источником нестабильности чашечки колена и при минимальных травмах или физических нагрузках вызывает очередное развитие заболевания. Это опасное состояние, способное впоследствии привести к появлению посттравматического артроза.
Каковы симптомы подвывиха коленного сустава?

Симптомы и лечение подвывиха коленного сустава у взрослых и детей
По своим проявлениям подвывих довольно сильно похож на вывих:
- пациент жалуется на боль в пораженном суставе; однако бывает такое, что человек может вообще не испытывать болевых ощущений (такая разница определяется индивидуальным порогом чувствительности);
- видоизменение сустава;
- отечные явления, может быть покраснение и нагревание сустава; пострадавший может говорить о субъективном чувстве жара в области колена;
- ограниченность активных действий и боль при пассивных.
В некоторых случаях симптомы подвывиха коленного сустава могут быть такими незначительными, что пострадавший самостоятельно не догадывается о патологии. Она обнаруживается во время случайного обследования или обращения к врачу.
В коленном суставе подвывих может определить рентген. Показателем здорового коленного сустава в прямой проекции является равномерная толщина суставной щели на всем промежутке между костями и параллельность линий, соединяющих вертикальные края обеих костей. В боковой проекции можно исследовать форму мыщелков бедренной кости, состояние надколенника, а также физиологическое пространство коленного сустава (ромбовидное пространство). Связки коленного сустава (крестообразные, связки надколенника), которые травмируются довольно часто, можно исследовать только с помощью МРТ.
Оказание первой помощи: порядок действий
Первую помощь необходимо оказать как можно раньше, пока сустав еще пребывает в «свежем» состоянии. От того, насколько быстро будет уделено ему внимание, будет зависеть количество последствий до получения лечения и непосредственно после него.
Если подвывих коленного сустава заподозрен у ребенка, то ни в коем случае нельзя пытаться самостоятельно вправить его, поскольку это может стать причиной еще более значительных суставных повреждений.
Для начала следует иммобилизовать и надежно зафиксировать травмированное место. Для этого требуется применение подручных средств, например, тонкого постельного белья, одежды, твердых продолговатых предметов (ветки, фанеры, палки). В случае отсутствия твердого материала под рукой можно привязать к поврежденной ноге здоровую.
Следующей стадией является охлаждение. Нужно приложить холод к колену. Отличным вариантом будет лед, но его необходимо завернуть в плотную ткань и лишь после этого прикладывать. Благодаря такому действию предотвращается тканевое обморожение. Также вместо льда можно воспользоваться залитой в бутылку или грелку холодной водой.
Важно помнить, что коленный подвывих может вправить только компетентный специалист – врач, который практикует в сфере ортопедии и травматологии. Неверное движение человека без опыта вызовет осложнения в суставе, и в итоге подвывих перерастет в обыкновенный вывих.
Как лечить подвывих коленного сустава?
Особенности лечения
Главным лечебным методом при подвывихе коленного сустава становится вправление. Специалист в первую очередь оценит местное состояние колена. В некоторых случаях требуется дополнительная диагностика – артроскопия или рентгенография, но потребность в таком инструменте обычно нечастая: как правило, подвывих диагностируется просто и не представляет трудностей для практикующего травматолога. Затем врач делает манипуляции, которые направлены на вправление патологии.
Также можно проводить лечение подвывиха коленного сустава в домашних условиях.
Действия в домашних условиях
Иногда в силу различных обстоятельств не всегда есть возможность отправки пострадавшего в медицинское учреждение. В таком случае на помощь придут домашние терапевтические методы. Первостепенная помощь та же, что и при оказании обычной помощи. Затем нужно на длительный период оставить подвывих колена в спокойном состоянии.
Очень важно для улучшения кровообращения положить на валик нижнюю часть поврежденной конечности. А дальнейший уход за суставом заключается в ежедневном смазывании мазями, которые обладают укрепляющими и согревающими свойствами.
Лечение подвывиха коленного сустава должно быть своевременным.

Восстановительный период: особенности реабилитации
Пострадавший после любого лечения нуждается в прохождении реабилитационного курса. Пациента после вправления сустава направляют к врачу, компетентному в сфере реабилитологии. Продолжительность восстановления после подвывиха сустава колена, в среднем, составляет от двух недель до двух месяцев: коленный аппарат обеспечивается большим количеством структур, и каждая из них требует восстановления. Реабилитационный курс включает следующие мероприятия:
- лечение мазями и, в случае необходимости, обезболивающими препаратами;
- физиотерапевтические процедуры, которые включают лечебный массаж, прием ванн, самомассаж, общеукрепляющие мероприятия, посещение бассейнов;
- рациональное и сбалансированное меню с такими специфическими блюдами, как холодец, в его составе есть большое количество веществ, которые полезны для восстановления компонентов суставов; холодец особенно полезен для сухожилий и связок;
- ЛФК и упражнения.
В первое время необходимо ограничить количество нагрузок, постепенно возвращать колену двигательную функцию. После завершения восстановительного курса пациенту желательно продолжать заниматься гимнастикой и простой физкультурой.
Для предотвращения образования подвывиха коленного сустава у ребенка нужно тренировать мышцы, чаще ходить, добавлять суставу работу, питаться продуктами, содержащими минералы и витамины. Одной из наиболее распространенных рекомендаций во избежание подвывиха коленного сустава у детей является избегание ситуаций, чреватых травмами.
Проблема с суставом у собак
Вывих и подвывих коленного сустава у собак мелких пород является частой проблемой, которая может со временем или сразу вызвать у животного сильную хромоту, требует обращения к ветеринару своевременно. К нему чаще всего предрасположены следующие породы: карликовый пудель, чихуахуа, йоркширский терьер, тойтерьер и их помеси.
Чтобы определить причину подвывиха чашечки колена, кроме осмотра, требуется проведение специального исследования конечности с патологией – рентген. Консервативное лечение в таком случае – прием противовоспалительных и обезболивающих средств. Оно имеет смысл при небольших нарушениях для поддержания животного.
Так как такая проблема носит механический характер, то приоритетным методом лечения является стабилизация сустава хирургическим путем. Ее метод определяется патологическими изменениями в коленной чашечке. В некоторых случаях требуется объединение нескольких способов, поскольку подвывих может быть вызван рядом факторов.
Источник
