Узи коленного сустава тромб

Предпосылки болезни

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Тромб под коленом, закупоривающий кровоток в большой артерии, почаще выявляется у дам. Это соединено с гормональными перепадами, наблюдающимися у дам на протяжении жизни. В особенности завышен риск формирования тромбов в кровеносных сосудах ног в период беременности и во время пришествия климакса. Не считая того, к факторам, содействующим развитию этого патологического состояния, относятся:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- возрастные конфигурации;
- аутоиммунные болезни;
- нарушения свертываемости крови;
- травмирование мягеньких тканей ног;
- прием гормональных контрацептивов;
- параличи;
- долгое соблюдение постельного режима;
- злокачественные опухоли;
- переломы костей и суставных поверхностей;
- ношение неловкой одежды или обуви и т.д.
Не считая того, формирование сгустка крови в артерии может появиться на фоне обезвоживания. У неких людей имеется генетическая расположенность к формированию тромбов. Выше риск образования патологии у людей, ведущих сидящий образ жизни. Гиподинамия содействует замедлению кровотока в сосудах нижних конечностей и формированию сгустков крови. Сидящая работа приводит к передавливанию сосудов в области под коленом.
В чем сущность операции на коленном суставе?
Под эндопротезированием соображают ортопедическую операцию по подмене коленного сустава, в ходе которой костное сочленение будет полностью или отчасти замещено искусственным протезом из пластика или сплава. Вмешательство подразумевает иссечение пораженных частей сустава, которые имеют выраженные повреждения в части костных поверхностей и хрящей и не могут быть восстановлены другими методами.
Операция в недавнем прошедшем выполнялась изредка, лишь по серьезным свидетельствам и несла множество угроз и отягощений. На данный момент отданный вид вмешательств является рядовым, его делают даже в обыденных клиниках. Результативность эндопротезирования высока – она составляет наиболее 95%, следовательно, большая часть пациентов вновь сумеют ходить и известия настоящий образ жизни.
Протезы (замена утраченных или необратимо повреждённых частей тела искусственными заменителями — протезами) не инсталлируются вовнутрь колена на всю жизнь – у них есть определенный периодслужбы. Традиционно он составляет 15-25 лет и наиболее. По типу материалов для операции протезы бывают таковыми:
- Титановые;
- Железные;
- Пластмассовые;
- Никелевые;
- Из сплава сплавов;
- Сочетанные – из сплава и пластика.
Модели протезов коленного сустава тоже неодинаковы – они бывают скользящими, ротационными, шарнирными. Подбирать подмену суставу должен доктор, и выбор будет зависеть от состояния колена, стоимости, возраста, личных анатомических изюминок. Есть два типа эндопротезирования – частичное, полное. В первом варианте изменяются лишь отдельные составляющие костного сочленения, во 2-ое трансплантат заменит весь сустав.
Вступление
Пораженный сустав обследуют высокоинформативными средствами зрительной диагностики, нездорового направляют на прохождение лабораторных анализов, осмотр у докторов узенькой специализации.Дальше принимается решение о:
- методом имплантации (полный или частичный);
- из какого материала лучше поставить протез;
- фиксация — цементная, бесцементная или гибридная;
- тип анестезии.
Способ протезирования колена удачно практикуют ведущие поликлиники эндопротезирования коленного сустава федеральные медцентры Рф, Украины и остальных стран постсоветского места.
Стремительно пройти сверхтехнологичную функцию по квоте не постоянно может быть, будет нужно еще дождаться собственной очереди, а на это может уйти 3-6 месяцев, время (форма протекания физических и психических процессов, условие возможности изменения) от времени 12 месяцев.
В РФ и Украине можно пользоваться платной услугой. Но ежели учесть, что она обойдется в районе минимум 210 тыс. рублей (около 100 тыс. грн.) без реабилитации, при этом подходящий прогноз остается еще под вопросцем, почти все предпочитают так не рисковать, а отправиться на исцеление заграницу, в неплохую ортопедическую клинику мирового уровня. Одним из фаворитных направлений является Чехия, где чрезвычайно высоко развиты ортопедия и травматология.
В послеоперационный период колено (сустав, колено (лат. articulatio genus) — сустав, соединяющий бедренную кость, большеберцовую кость и надколенник) просит больше времени на восстановление в отличие от ноги. Соединено это с тем, что операция в техническом плане труднее. Послеоперационный шов находится как раз в месте мощного растяжения кожи, что так же осложняет процесс восстановления, ведь необходимо активно работать на сгибание-разгибание конечности.
Что таковое киста Бейкера
Киста Бейкера коленного сустава – это доброкачественная опухоль, размещающаяся на задней стене коленной чашечки. Опухоль заполнена суставной жидкостью, мягенькая на ощупь и кое-чем припоминает грыжу. Размер может быть самым различным, начиная от припухлости размером в 3-4 мм и заканчивая образованием поперечником в 10-12 см. По достижению определенного размера киста может лопнуть, и это довольно страшное явление. Лучше всего кисту Бейкера видно, когда нога разогнута. В индивидуальности ежели размер новообразования не чрезвычайно большой. Кожа при этом остается в обычном состоянии: нет ни покраснений, ни узлов, ни спаек.
Киста (патологическая полость в тканях или органах, имеющая стенку и содержимое) Бейкера коленного сустава
Традиционно коленная киста возникает как следствие и отягощение остальных болезней – артроза, артрита, синовита. Кистозные образования могут быть единичными или множественны, склонными к скорому изменению размеров как в огромную, так и в наименьшую сторону. В неких вариантах мелкие образования могут со временем рассосаться сами собой. Но за их состоянием конкретно нужно смотреть, чтоб стремительно отреагировать в варианте ухудшения состояния (понятие, обозначающее множество устойчивых значений переменных параметров объекта).
Источник

Тромбоз подколенной вены возникает при закупорке сосуда кровяным сгустком, состоящим из слипшихся друг с другом тромбоцитов. Патологический процесс характеризуется нарушением кровообращения в мягких тканях, застоем крови и появлением болевого синдрома.
Помимо дискомфорта заболевание может привести к возникновению осложнений. Последние могут привести к миграции тромба вверх по сосудам с последующей закупоркой коронарных, легочных и мозговых артерий. В такой ситуации возникает риск для жизни пациента.
Какие вены под коленом сзади подвержены поражению?
Тромб может сформироваться во всех венозных сосудах, локализующихся вблизи подколенной ямки. Помимо одноименной вены кровяной сгусток образуется в:
- ветви бедренной вены;
- большой и малой подкожной вене;
- мелких ветвях подколенной вены.
Скопление тромбоцитов ухудшает кровоток, осложняет двигательную активность и сгибание ноги в коленном суставе. В некоторых случаях тромб образуется в подколенной артерии, приводя к ишемии мягких тканей в подколенной ямке и икроножной мышцы.
Причины возникновения
Тромбообразование в подколенной вене возникает в редких случаях. Точные причины развития патологии не установлены. Поэтому выделяют ряд факторов, приводящих к формированию кровяного сгустка:

- Варикозная болезнь.
- Хирургическая операция.
- Злокачественные новообразования.
- Гиподинамия, длительный постельный режим.
- Аутоиммунные заболевания, сердечно-сосудистые патологии: васкулит, тромбофлебит.
- Длительный прием гормональных препаратов, пероральных контрацептивов.
- Инфекционные болезни.
При отсутствии физической активности мышцы, нервы и сосуды подвергаются дистрофии. В результате процесс кровоснабжения мягких тканей нарушается, что приводит к застою крови и формированию тромба. Такая ситуация характерна при переломе ног в области коленного сустава, когда движение затруднено в связи с наложением гипса и бинтов.
Симптомы и признаки
Тромбоз под коленом в некоторых случаях принимают за боли опорно-двигательного аппарата. Из-за этого пациенты не обращаются за медицинской помощью и проводят неправильное лечение в домашних условиях. В результате общее состояние больного постепенно ухудшается, повышается риск осложнений. Чтобы избежать возникновения неприятных последствий, следует ознакомиться со специфическими симптомами тромбоза:
- распирающая боль, которая усиливается по мере развития патологического процесса, особенно во время движений;
- отек колена с тыльной стороны;
- чуть ниже места подколенной ямки кожа приобретает бледный, голубоватый оттенок;
- кожный покров приобретает нехороший блеск, натягивается;
- больной ощущает тяжесть в ноге;
- появляются симптомы лейкоцитоза: при небольших ушибах на коже развиваются сильные гематомы;
- постепенно появляется острая боль в колене, которая усиливается в вечернее время.
Состояние подколенной вены ухудшается в течение 24 часов. К концу 2 дня сосуд наливается кровью, расширяется и начинает выступать под кожей.
Как выглядит тромбоз подколенных вен: фото
60-70% пациентов не ощущает развитие патологии на начальных стадиях. Прогрессирующее заболевание внешне выглядит как красные пятна на коже, которые появляются над местом пораженного сосуда. При этом ощущается тянущая распирающая боль. В течение суток после образования тромба область под коленом отекает вследствие застоя крови и выхода плазмы в мягкие ткани.
В месте тромбообразования можно отметить гиперемию — при прикосновении кожа горячая. В области голени и стоп, наоборот, холодная. Под коленом начинают набухать другие сосуды. Они формируют плотные узелки под кожей. Функции пораженного сосуда начинают брать на себя другие вены, нагрузка на которые постепенно увеличивается.
Может ли рассосаться сам?
Если причиной развития тромба является инфекционное или системное заболевание, то после полного выздоровления кровяной сгусток может рассосаться самостоятельно. В такой ситуации вязкость крови повышается вследствие внешних факторов, приводящих к слипанию тромбоцитов. После восстановления реологических свойств крови агрегация кровяных пластинок снижается, что приводит к расщеплению тромба.
Диагностика
Диагностические процедуры делятся на лабораторные и инструментальные исследования. В первую группу входят следующие тесты:
- Клинический и биохимический анализ крови. В ходе исследования врач получает информацию о свертываемости крови и активности тромбоцитов. При повышенной агрегации кровяных пластинок подтверждается возможность тромбообразования.
- Коагулограмма. Процедура позволяет правильно подобрать препараты для рассасывания кровяного сгустка.
На основании полученных данных из результатов анализов, флеболог принимает решение о необходимости проведения инструментальной диагностики. Наиболее информативной методикой является УЗДС – ультразвуковое дуплексное сканирование сосудов. Процедура позволяет определить:

- наличие атеросклероза;
- состояние клапанного аппарата;
- диаметр подколенной вены;
- степень эластичности венозного сосуда;
- уровень разрушения эпителиальной ткани;
- наличие тромба и его размеры;
- длина сосуда и протяженность патологического процесса.
Для оценки скорости кровотока проводят метод Доплера или УЗДГ. Допплерография выявляет место прикрепления сгустка тромбоцитов, устанавливает уровень сужения просвета сосуда. УЗДГ и УЗДС проводят с введением контрастного вещества.
В некоторых случаях проводят венографию. После введения контраста врачи делают рентгеновские снимки. Процедура позволяет определить анатомические особенности в подколенной вены, выявляет точную локализацию крупных тромбов.
В домашних условиях наличие тромба можно проверить с помощью тонометра. Манжету прибора для измерения давления нужно наложить на больную голень, после чего начать нагнетать воздух. Когда показатель тонометра достигнет 100 мм рт. ст., больной при наличии кровяного сгустка в подколенной вене начнет жаловаться на появление острой боли. При отсутствии тромба в сосуде пациент спокойно переносит давление 165 мм рт. ст.
Дифдиагностика с варикозом
При варикозной болезни общий анализ крови покажет повышенный уровень лейкоцитов. Увеличение активности иммунной системы возникает вследствие воспаления венозной стенки. При тромбозе такой проблемы нет.
Варикоз характеризуется развитием сосудистой стенки под кожей. При тромбе место поражения краснеет и приобретает блеск, но под кожным покровом не выступают синие и фиолетовые вены. Кроме того, при расширении вен больной практически не ощущает боли.
Точный диагноз устанавливают с помощью УЗДС. Ультразвуковое сканирование помогает определить состояние венозных сосудов нижних конечностей и при наличии тромба исключает наличие варикозной болезни.
Лечение
При возникновении тромба в подколенной вене проводится консервативное лечение при отсутствии риска тромбоэмболии коронарных, церебральных и легочных артерий. В ходе терапии больному следует придерживаться следующих правил:
- Соблюдать постельный режим в течение 3-7 дней. При этом пораженную ногу необходимо зафиксировать выше уровня тела и замотать в эластичный бинт.
- Носить компрессионные чулки. Они помогают нормализовать кровоток и предупредить рецидив заболевания.
- Вовремя принимать медикаменты в дозировке, назначенной лечащим врачом.
Прибегать к народным методам лечения допускается после получения разрешения флеболога или ангиохирурга. При этом категорически запрещается самостоятельно отменять прием препаратов и отказываться от физиолечения.
При отсутствии риска миграции тромба назначают лекарства для перорального применения, которые подбираются для каждого пациента индивидуально. При выписке рецепта врач ориентируется на общее состояние пациента, степень выраженности патологии и факторы риска. Обычно принимают антикоагулянты, ангиопротекторы, нестероидные противовоспалительные препараты (НПВП), венотоники и тромболитические средства.
Если тромбоз перерастает в тромбофлебит на фоне инфекционного процесса, врачи назначают антибактериальную терапию. Для снижения отечности могут выписать препараты для наружного применения: Лиотон, Гепариновую мазь.
При низкой эффективности медикаментозной терапии проводят хирургическую операцию. Последняя позволяет избежать миграции тромба в другие сосуды тела. При тромбозе подколенной вены используют несколько методик:
- Тромбэктомия. Процедура проводится неинвазивно, поэтому мягкие ткани не разрезают. Микрохирург делает прокол, в который помещает оснащенный инструментами эндоскоп. Тромб перемещают по ходу сосуда к проколу, откуда его вытаскивают. Если удалить сгусток механическим способом невозможно, в вену помещают сетку или тромболитик. С помощью препарата производят местное растворение тромба.

- Флебэктомия. Операция предполагает полное удаление пораженной вены и отличается высокой травматичностью. Поэтому реабилитационный период может занять несколько месяцев. Процедура проводится при тромбе большого размера, который полностью закупоривает просвет сосуда. Флебэктомия осуществляется при невозможности удаления и растворения кровяного сгустка.

- Установка кава-фильтра. В подколенную вену вводят кава-фильтр, в который попадают сгустки крови и тромб. После его установки назначают прием антикоагулянтов. Процедура проводится при высоком риске миграции тромба.

Мелкие ветви подколенной вены, закупоренные тромбом, прижигают в ходе лазерной коагуляции или запаивают специальным веществом при склеротерапии.
Осложнения и прогноз
Тромбоз подколенной вены при неправильном или отсутствующем лечении может привести к развитию тяжелых осложнений:
- Тромбофлебит. Сосудистые стенки в такой ситуации воспаляются, плазма начинает выходить в мягкие ткани. В результате жировая клетчатка в подколенной ямке отекает, что затрудняет ходьбу и сгибание больной ноги в колене.
- Миграция тромба. При получении травм, повышении артериального давления и воздействии других внешних факторов тромб может расколоться на несколько более мелких сгустков. Последние вместе с циркулирующей кровью могут попасть в ствол легочной артерии, церебральные или коронарные сосуды. В зависимости от того, какой сосуд они закупорят, развивается дыхательная и сердечная недостаточность, ишемия головного мозга. В такой ситуации повышается риск инсульта и инфаркта.
- Гангрена. При длительном застое крови нарушается внутриклеточный обмен веществ, продукты жизнедеятельности не удаляются из клеток. В результате мягкие ткани начинают погибать. Возникают флегмоны, абсцессы, постепенно развивается сепсис. Гнойные процессы приводят к некрозу мягких тканей на фоне нарушенного кровообращения. В результате развивается гангрена, требующая срочной ампутации пораженной конечности.
При правильном лечении медикаментами на начальной стадии тромбообразования можно избежать развития неприятных последствий. В такой ситуации есть благоприятный прогноз на выздоровление.
Происходит полное восстановление двигательных функции, нормализуется кровоснабжение тканей и работа коленного сустава.

Тяжелую патологию можно устранить в ходе хирургического вмешательства. После флебэктомии возможно нарушение работы мышц и сустава. В результате появляется хромота, несмотря на нормализацию местного кровотока.
После выздоровления необходимо продолжать терапию антикоагулянтами, чтобы предупредить возникновение рецидива. Тромбоз подколенной вены может развиться при повышенной свертываемости крови. Патология приводит к нарушению кровообращения в икроножной мышцы.
При закупорке сосуда возникает застой крови, при котором продукты жизнедеятельности и углекислый газ не удаляется из клеток. Такая ситуация может привести к некрозу мягких тканей, поэтому важно как можно быстрее диагностировать заболевание и назначить прием медикаментов. В тяжелой ситуации пораженную вену могут удалить.
Источник
Дефект стенки сосуда, повышенная свертываемость крови, медленный поток порождают тромбы.
Тромбофлебит – тромбоз в подкожных венах; флеботромбоз — иначе тромбоз глубоких вен (ТГВ).
При тромбофлебите доминируют признаки воспаления, при флеботромбозе — нарушение оттока.
Высокий риск ТГВ: перелом ноги, протезирование суставов, хирургические операции или травмы.
Средний риск ТГВ: паралич, рак, химио- и гормонотерапия, контрацепция, послеродовый период.
Низкий риск ТГВ: коечный режим, авиаперелет, ожирение, варикозные вены, дородовый период.
Тромбы считают свежими от 2 до 6 недель; скорый отек конечности держится несколько месяцев.
ТГВ чаще родится в мышечно-венозных синусах голени; в половине случаев нет признака болезни.
Настораживают в один миг появившиеся варикозные вены и трофические расстройства на голени.
Тромбоз подколенной и бедренной вены много опаснее, чем изолированный тромбоз вен голени.
Утекание тромба в правое сердце и легкие вызывает тромбоэмболию легочных артерий (ТЭЛА).
Эмболоопасным считают тромб на узком основании с долгим (более 4 см) флотирующим концом.
Физическое усилие, смена положения, ходьба, дефекация и др. — могут причинить отрыв тромба.
Крупные ошмотья доходят в главные легочные артерии, тогда шок и остановки кровообращения.
Мелкие клочья застревают глубже, вызывают инфаркты легочной ткани и вторичную пневмонию.
ТЭЛА у большинства больных бессимптомная, нередко прячется под маской других заболеваний.
Неособенные проявления беспокоят пациентов дни и недели, при этом остаются неопознанными.
Частые признаки: одышка, боль в грудной клетке по типу плеврита, тахикардия, кашель, синкопе.
Нечастые признаки: боль за грудиной, цианоз, кровохарканье, тромбоз глубоких вен, лихорадка.
При тотальном ТГВ (голени, бедра, подвздошных) до ОПдВ развивается белая и синяя флегмазия.
Неполный венозный возврат нарушает работу ССС, в ответ угнетается приток артериальной крови.
Белая флегмазия развивается от спазма близких артерий; кожа белая, отек плотный, боль адская.
Крайний вариант — синяя флегмазия — массивный отек, страшная боль, кожа фиолетового цвета.
Задержка жидкости в больной конечности доходит к 3-5 л, приближается гиповолемический шок.
На 4-8 сутки ишемии наступает венозная гангрена, в этом пределе смертность добирает 40-70%.
В сроки от 2 до 12 месяцев после ТГБ гемодинамика венозной сети н/к постепенно выправляется.
При реканализации всегда нарушается клапанный аппарат, оформляется вертикальный рефлюкс.
В ответ окольные глубокие и поверхностные вены расширяются, клапаны в них деформируются.
Конечная фаза длится остаток жизни, представляет течение посттромботической болезни (ПТБ).
Основа ПТБ — нарушение венозного оттока, нарастание хронической венозной недостаточности.
ХВН предусматривает отеки и трофические нарушения (пигментация, атрофическая бляшка, язва).
ПТБ порождает самые тяжелые формы ХВН; исход зависит от степени ретракции и лизиса сгустка.
Реканализация просвета вены больше частичная, редко полная; встречается полная облитерация.
Полная облитерация чаще случается в точках, где мало притоков и много окольных коллатералей.
Высокая частота облитерации — ПБВ, ОПдВ, вены малого таза, НПВ; реканализация всегда — ОБВ.
УЗДГ при тромбозе глубоких вен н/к
При подозрении на тромбоз глубоких вен маневр Вальсальвы и компрессионные пробы опасные.
Предполагается, что большая часть тромбов образуется на голени в мышечно-венозных синусах.
Продвижение тромба вверх останавливается на пересечении двух потоков — критические точки.
Частое положение тромба — СФС, слияние ПБВ и ГБВ, ПкВ в зоне присоединения синусов и ЗББВ.
В 25% случаев имеется удвоение ПБВ или ПкВ, возможно пропустить тромбоз в одном из стволов.
В режиме PW оцените фазность потока в ОБВ, чтобы предвидеть тромбоз сегментов выше и ниже.
Выше тромба спектр фазный, синхронный с дыханием; ниже — монотонный, малой амплитуды.
Свежий тромб бывает гипоэхогенный; по мере старения эхоплотность тромба может повышаться.
При тромбозе вена полностью не сжимается от давления датчиком, при ЦДК кровоток с изъяном.
Косвенный признак ТГВ — когда ЛСК на одном уровне БПВ в больной ноге выше, чем в здоровой.
Подкожные вены расширены и извиты, часто служат основным и единственным способом оттока.
Важно установить — имеется сужение или окклюзия просвета, тромб стабилен или флотирующий.
Имеет значимость длина флотирующего сегмента — более 4 см представляет высокий риск ТЭЛА.
В острый период тромбированная вена перерастянута, может казаться крупнее соседней артерии.
Ретракция и лизис уменьшают объем тромба и вены, которая становится мельче близкой артерии.
В подострый период тромб плотно припаян к стенки сосуда, которая склерозирована и ригидная.
Полное растворение тромба бывает в 20% случаев, чаще в вене сохраняются эхогенные останки.
Часто паутина рубцовых синехий; можно увидеть бляшки в стенке вены, иногда с кальцинатами.
Когда реканализация идет в центре сосуда, останки тромба создают маску кругом толстой стенки.
Когда лизис тромба не случился, вена обращается в эхогенный фиброзный тяж малого диаметра.
Когда тромб фиксирован на одной стенке, при реканализации в просвете лежит компактный тяж.
Тромбы зачинаются под клапанами, при реканализации клапанный аппарат неизбежно страдает.
Дефектный клапан имеет толстые створки, подвижность и смыкание ограничены, рефлюкс в PW.
По ходу тромбированной вены или пониже места тромбоза часто бывают венозные коллатерали.
Коллатерали обычно тонкие, извитые, переплетены; можно принять за ствол и упустить тромбоз.
При полной реканализации вены похожи на жесткие трубы без клапанов, кровоток извращенный.
При сокращении мышц кровь стремится к сердцу, к стопе, сквозь перфоранты в подкожную сеть.
При расслаблении мышц кровь стекает обратно — в нижние отделы и в глубокую венозную сеть.
На таким «качелях» в н/к остается баластная поганая кровь, формируется интерстициальный отек.
Отек особенный — поражает ткани над и под апоневрозом, объем зависит от степени тяжести ПТБ.
Нарушение микроциркуляции приближает формирование трофических расстройств и язв н/к.
Венозные язвы типичные на внутренней лодыжки; при ПТБ язва образуется быстрее, чем при ВБ.
Другая диагностика тромбоза вен н/к
Доступность глубоких вен н/к трудная при ожирении, выраженном отеке и выше паховой связки.
Магнитно-резонансная флебография информативна при тромбозе вен таза и нижней полой вены.
На голени головоломно оценить данные МРФ из-за компактного уложения артерии и парных вен.
При остром ТГВ и ТЭЛА методом ИФА определяют уровень D-димера в крови — более 500 мкг/л.
Отрицательный результат позволяет с высокой достоверностью исключить реальность ТГВ и ТЭЛА.
Положительный результат не может утверждать тромбоз, требуется дальнейшее дообследование.
D-димер высокий при остром тромбозе, травме, ДВС-синдроме, раке, инфекции, инфекциях и др.
Лечение тромбоза глубоких вен н/к
Врач УЗИ часто должен решать вопрос: «В каких случаях показана экстренная госпитализация?»
При тромбофлебите эмболоопасным считается свежий сгусток (от 0 до 7 дней) до 3-х см от СФС.
При ТГВ эмболоопасный свежий тромб в илеофеморальном и бедренно-подколенном сегменте.
Антикоагулянтная терапия — основа лечения больных с ТГВ от подколенно-бедренного сегмента.
Дебютируют с в/м введения гепаринов, следом прибавляют антагонисты витамина К (Варфарин).
За 5 дней до отмены гепарина начинают подбор дозы Варфарина до целевого значения МНО 2-3.
Длительность приема антикоагулянтов устанавливают с оглядкой на отягощающие обстоятельства.
| Тромбоз глубоких вен | Антикоагулянты | Длительность приема |
| Послеоперационный | АВК | 3 месяца |
| Идиопатический | АВК | 6-12 месяцев |
| Онкология | гепарины | 3-6 месяца |
| Тромбофилия | АВК | не менее 12-ти месяцев |
| Рецедивирующий ТГВ | АВК | пожизненно |
Удаление тромба из глубоких вен более эффективно, чем лечение одними лишь антикоагулянтами.
Флотирующий тромб в подвздошно-бедренном сегменте — абсолютное показание к тромбэктомии.
При окклюзии вены вопрос тромбэктомии решают персонально, эффективна лишь в первые 5 суток.
При тромбэктомии желательно сохранять ПБВ, т.к. в 40% случаев ГБВ не имеет прямой связи с ПкВ.
От сбережения клапаного аппарата бедренно-подколенного сегмента зависит тяжесть течения ПТБ.
Когда состояние пациента не допускает тромбэктомию, в нижнюю полую вену ставят кава-фильтр.
У четверти пациентов с кава-фильтром в ближайшие 3 года случается тромбоз нижней полой вены.
Молодым пациентам ставят съемные модели, удаляют спустя 30 суток при устранении угрозы ТЭЛА.
Опыт сын ошибок трудных
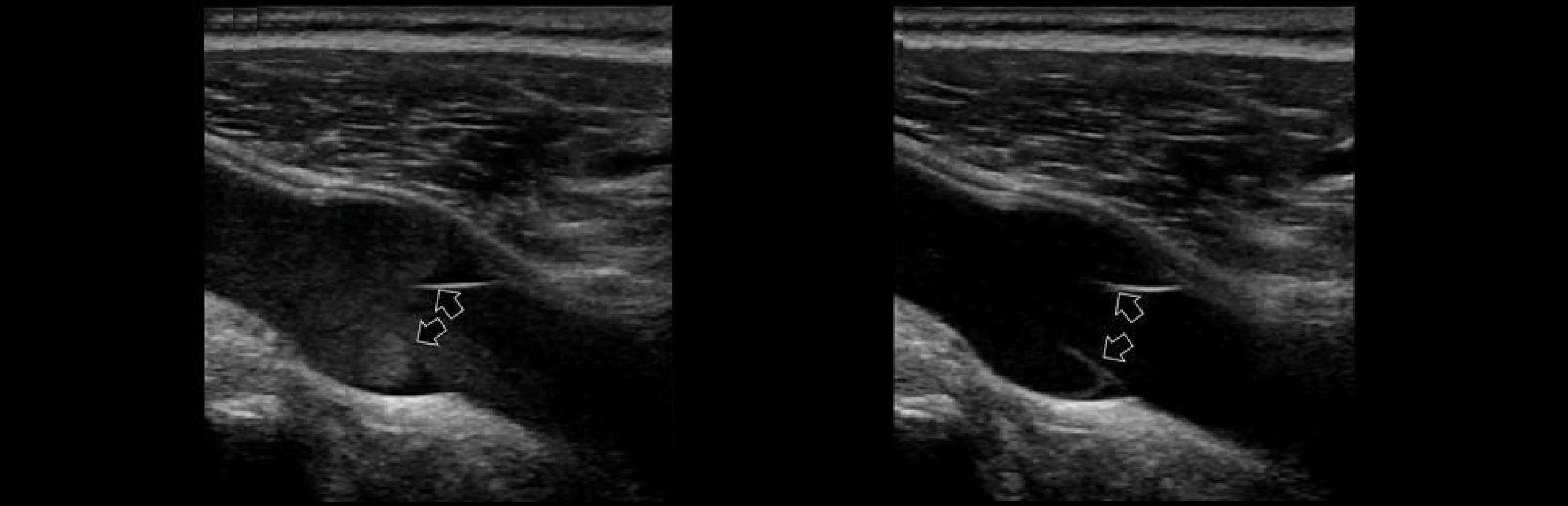
Задача. На УЗИ эффект спонтанного контрастирования над створками клапана (1); при пробе проксимальной компрессии в систолическую фазу поток ускоряется и раскрывает створки (2).
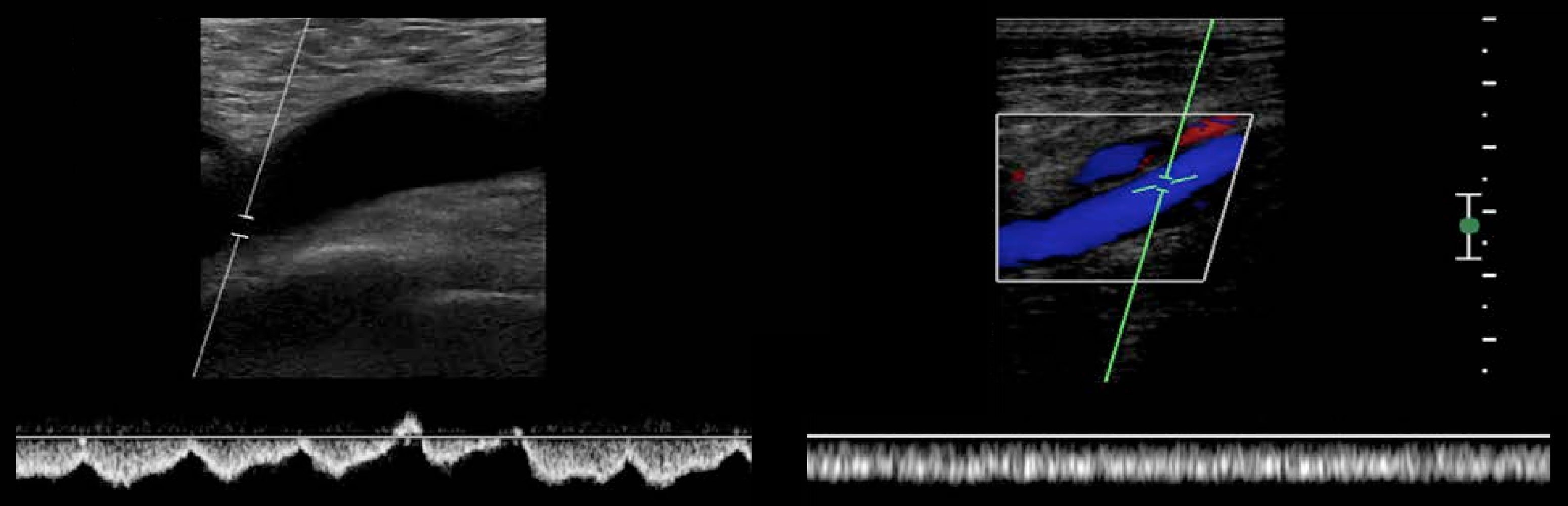
Задача. В PW-режиме фазный спектр синхронный дыханию (1); монотонный спектр указывает на препятствие выше (2).
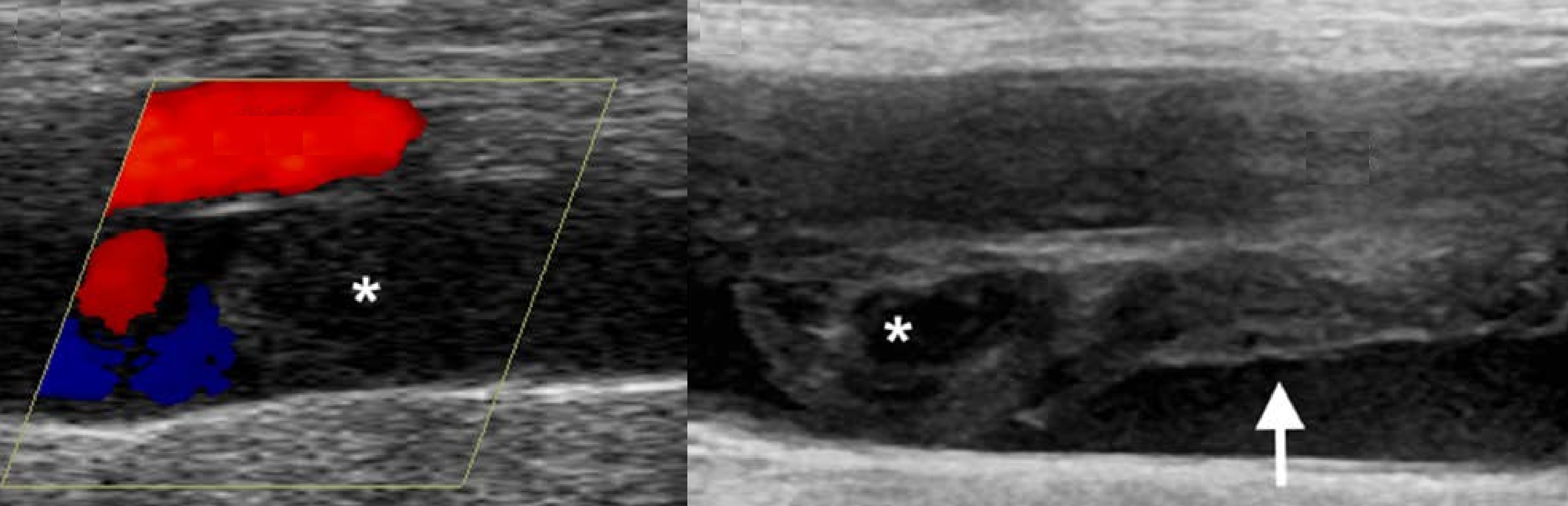
Задача. На УЗИ острый окклюзивный тромбоз ПБВ (1); спустя время ретракция сгустка и частичная реканализация (2).
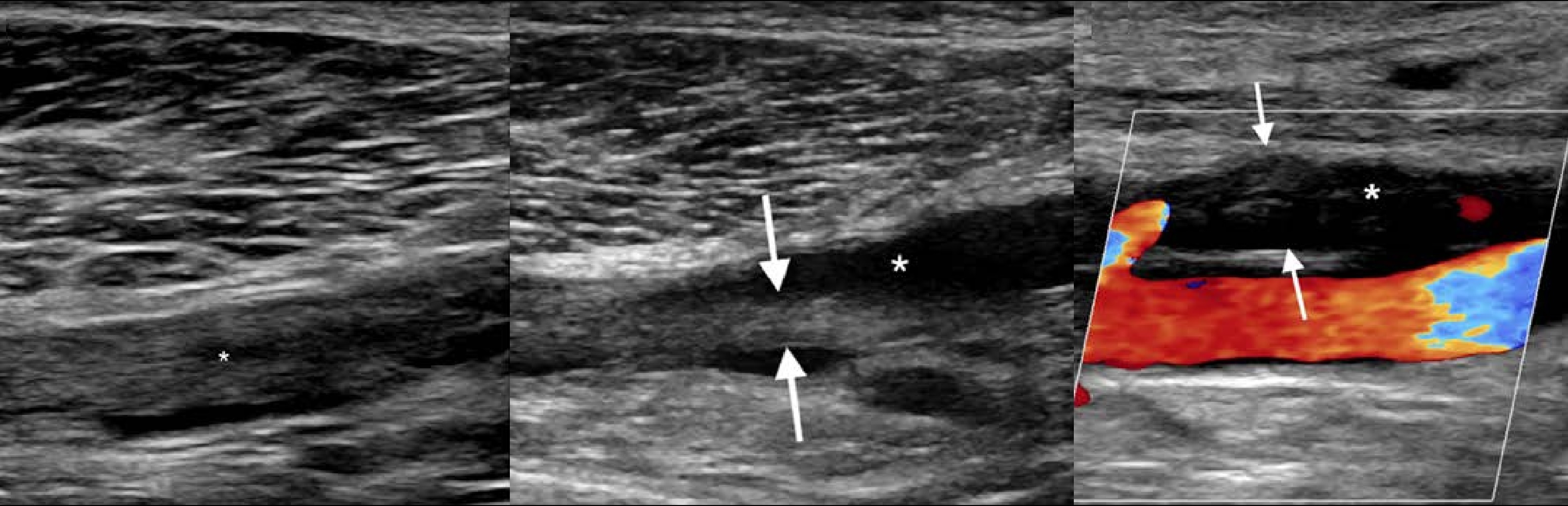
Задача. На УЗИ острый окклюзивный тромбоз ПкВ (1); ретракция сгустка (2); рецидив тромбоза с окклюзией ПкВ (3).
Протокол и заключение УЗДГ при тромбозе
Пример: Фиксированный флеботромбоз левой голени с проксимальной границей тромба в подколенной вене на уровне щели коленного сустава.
Пример: Флотирующий тромбофлебит БПВ правого бедра, с проксмальной границей тромба на уровне СФС.
Пример: Фокальный пристеночный тромбоз передней большеберцовой вены на уровне средней трети левой голени, стадия организации, полная реканализация.
Пример: Мелкий до 5 мм подклапанный тромб в большой подкожной вене правого бедра, на уровне 2 см выше щели коленного сустава.
Пример: Тотальный тромбоз глубоких вен правой голени, с проксимальной границей на уровне подколенной вены; коллатеральный кровоток по системе подкожных вен.
Пример: Относительная несостоятельность терминального клапана СФС; СПС состоятельно.
Пример: Слева выше уровня лодыжек ПББВ и ЗББВ расширены, не сжимаемы, выполнены гипо- и анэхогенными тромботическими массами; кровоток в режиме ЦДК и ИД в покое и при дистальной компрессии не регистрируется; проксимальная граница тромбоза в подколенной вены на 1 см выше щели коленного сустава; признаков флотации на момент исследования не выявлено; проксимальнее вены проходимы на всем протяжении; СФС состоятельно; СФС не проходимо.
Берегите себя, Ваш Диагностер!
Источник
