Ущемление синовиальной оболочки коленного сустава
Защемление нерва в колене (аббревиатура: ЗНК) – патологическое состояние, которое характеризуется неврологическими симптомами различной степени тяжести. В статье мы разберем защемление нерва в коленном суставе – симптомы.
 ЗНК
ЗНК
Внимание! ЗНК – не болезнь в классическом смысле, а симптом, который сопровождает травму или патологию. Отдельным кодом в МКБ-10 невралгическая патология не обозначается.
Причины защемления и симптомы
ЗНК зачастую проявляется локальной гиперемией и жгучей болью. Оно может вызывать онемение и покалывание. Часто безвредное перенапряжение мышц является причиной ущемленного нерва в колене. Невралгия коленного сустава, симптомы и лечение которой определяет врач, требует комплексного подхода.
Характер симптомов зависит от повреждённого нерва:
- В большинстве случаев возникает колющая, жгучая или диффузная боль в колене.
- В дополнение к боли может также вызвать дискомфорт: покалывание, онемение и неврологические нарушения.
- В более редких случаях возникает полный паралич конечностей.
- Если нерв полностью блокируется, симптомы появляются не только в пораженной области.
ЗНК может иметь разные причины. Часто расстройство вызвано раздражением или воспалением нерва. Подобным же образом раздражение окружающих мышц может быть фактором риска развития патологии.
 Паралич
Паралич
Основные факторы риска:
- Хроническая односторонняя нагрузка на колена;
- дисфункция и признаки износа позвоночника могут привести к напряжению мышц;
- резкие и неправильные движения могут привести к локальному спазму мышц;
- перенапряжение мышечных волокон не всегда является причиной ЗНК. Травмы, перелом костей или кровотечения – возможные причины ущемления.
Если в спине возникают колющие боли, это может указывать на грыжу межпозвоночного диска (аббревиатура: ГМД). Основная причина ГМД – резкие движения во время физической активности, которые приводят к разрыву фиброзного кольца и смещению пульпозного ядра.
Как доброкачественные, так и злокачественные опухоли также могут надавливать на нервы и вызывать дискомфорт. При длительных симптомах всегда необходимо обращаться к врачу, чтобы исключить серьезную причину.
ЗНК также часто возникает из-за напряжения мышц голени. Существуют и другие причины расстройства: спондилоартрит, спондилез и спондилолистез.
Осложнения
При ЗНК не всегда возникают какие-либо осложнения или симптомы. Часто патологи проявляется только в течение короткого периода времени и так же быстро исчезает. Если симптомы сохраняются, может возникнуть необратимый паралич, приводящий к ограничениям в повседневной жизни пострадавшего человека. Такое состояние способно существенно снизить качество жизни.
При определенных обстоятельствах больной начинает зависеть от помощи других людей в повседневной жизни. В разных областях тела ощущаются покалывающие ощущения и боли. Нередко гоналгия может также вызвать проблемы со сном, если она возникает ночью. Иногда рефлексы колена ослабляются, поэтому у пациента возникают трудности с передвижением. Лечение заболевания основывается на основной причине. Не все «зажатые» нервы могут вызывать серьезные симптомы. Однако осложнения возникают с меньшей вероятностью, если вовремя осуществляется лечение.
Диагностика заболевания
Вначале врач опрашивает пациента и проводит функциональные тесты. Важную роль в постановке правильного диагноза играет рентгенография. Ее можно использовать, чтобы определить основную причину болевого синдрома. Чтобы точно определить спусковой механизм боли, обычно требуется больше обследования.
Необходимо изучить историю болезни пациента и расспросить о текущих симптомах. Пациент может предоставить информацию о прошлых операциях или травмах. Возраст играет в равной мере важную роль в развития болезни.
 Травма
Травма
После беседы с пациентом проводится физическое обследование. Существуют различные физические пробы, которые помогают выявить неправильное расположение колена, разрыв связок или другие патологии.
На следующем этапе диагностики врач назначает ультразвуковое исследование, которое позволяет увидеть внутреннюю часть колена. Обследования позволяет легко обнаруживать трещины или разрывы менисков, а также связок. При рентгенографии патологии визуализируются лучше и четче, чем при ультразвуковом исследовании.
Далее назначается КТ (компьютерная томография) в качестве метода исследования. Она помогает составить более точную картину пораженной области колена. Методика помогает точно и безболезненно визуализировать трещины, разрывы и деформации сустава.
МРТ (магнитно-резонансная томография) даёт информацию о внутренней части сустава. Она с высокой точностью визуализирует мягкие ткани.
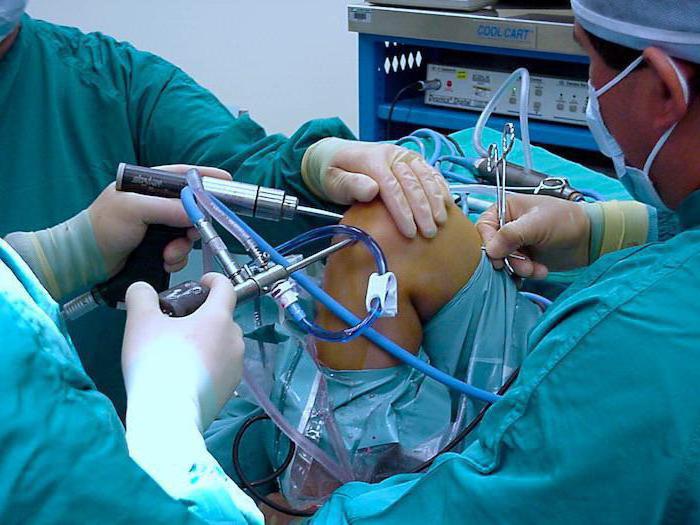
В редких случаях выполняется артроскопия, которая помогает поставить точный диагноз. Колено просматривается с помощью артроскопа. Этот метод может быть использован для введения инструментов и точного лечения колена. С помощью артроскопии врач может восстанавливать тончайшие трещины, тем самым снимая боль. Этот метод диагностики, который также служит для лечения боли в колене, проводится под местной анестезией.
 Артроскопия
Артроскопия
Однако боль в колене может также указывать на неврологическое расстройство, которое может быть обнаружено и вылечено неврологом. Врач может либо исключить расстройство нерва, либо попытаться выявить основное заболевание.
Лечение защемления нерва
Лечение ЗНК всегда зависит от основных причин. Если за симптомами стоит чрезмерное перенапряжение мускулатуры тела, обычно используются обезболивающие и расслабляющие мышцы средства. Препараты можно принимать перорально или вводить непосредственно в область поврежденного или сжатого нерва.
Многие врачи рекомендуют обрабатывать пострадавшую область теплом. Термотерапия улучшает кровообращение в мышцах и существенно снижает напряжение. В дополнение к бутылке с горячей водой и нагреванию, можно применять термопластыри. Поскольку они не заметны под одеждой, они также могут применяться в течение дня.
Существует два способа лечения гоналгии: первый включает консервативное лечение, второй – оперативное вмешательство. При консервативной терапии используется несколько методов. Пациент либо иммобилизует колено на длительный период времени, либо проходит физиотерапевтические сеансы, которые помогают укреплять мышцы и восстанавливать подвижность КС. На рынке продаются различные ортезы для стабилизации колена – бинты, подошвы или другие, которые специально поддерживают колено и, таким образом, помогают быстрее восстановиться нерву.
 Ортез
Ортез
Медикаментозные средства – часть лечения боли. В медицине используются различные мази, пластыри или спреи. Следует отметить, что физические упражнения являются самым важным фактором в заживлении колена. Пораженные области могут подвергаться пассивному или активному движению, что повышает мобильность. Однако, если колено невозможно лечить с помощью описанных методов, требуется операция. Бывают ситуации, когда операция необходима в любом случае. Операция рекомендуется при разрыве связок или серьезном воспалении. В крайних случаях требуется полная замена сустава.
Массаж может помочь расслабить чрезмерно возбужденные мышцы. Специальные упражнения для укрепления и растяжения могут помочь предотвратить рецидив патологии. Физиотерапевт покажет несколько подходящих упражнений.
Профилактика
Если отсутствуют серьезные осложнения, важно двигаться как можно чаще. Потому что, если период отдыха затягивается на несколько недель, мышцы могут ослабеть, а боль значительно усилиться. Чтобы предотвратить этот порочный круг, необходимо своевременно принимать обезболивающие и расслабляющие мышцы препараты.
 Миорелаксант
Миорелаксант
В дополнение к классическим методам лечения существуют также некоторые альтернативные медицинские концепции лечения ЗНК. В дополнение к иглоукалыванию, также применяют остеопатию и хиропрактику. Если мышечное напряжение является причиной боли, гомеопатические средства могут использоваться для расслабления мышц. Важно понимать, что альтернативные процедуры не оказывают клинически значимого эффекта и их эффект сопоставим с плацебо.
Если симптомы не проходят быстро, человек должен обратиться к врачу. Он поможет исключить серьезные заболевания и назначит противовоспалительные препараты.
Совет! Не рекомендуется в домашних условиях при выраженном ишиасе (патологии седалищного нерва), радикулите, боли в коленке или других нервных заболеваниях заниматься самолечением.
Народные средства против симптоматики (проявлений болезни) можно применять не дольше 3 дней. Если суставная патология не исчезает, требуется обратиться к врачу. Не рекомендовано заниматься физическими упражнениями (гимнастикой или другими) до выяснения причины симптома. При возникновении боли в сочленениях у ребенка, которая начинает отдавать в разные части тела, следует сразу посетить врача. Делать самостоятельно тепловые компрессы при воспалении или других патологиях запрещено. При воспалительных явлениях нужно сразу идти к доктору, поскольку состояние может представлять серьезную угрозу здоровью.
Источник
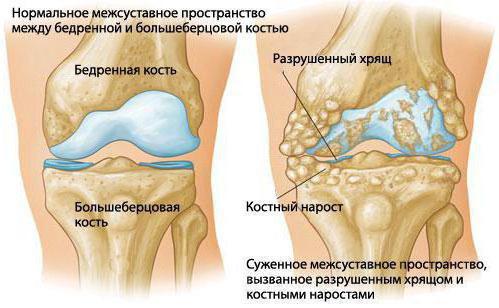
Хондроматозом называется достаточно редкое заболевание коленного сустава, при котором поражается синовиальная оболочка. В результате патологичного процесса ткань оболочки превращается в хрящевые отростки. Появляются плотные новообразования разной формы и размеров. Кроме коленного, могут поражаться тазобедренные, плечевые, запястные, локтевые, голеностопные суставы, но коленный поражается наиболее часто.
Хрящевые образования нарушают функции синовиальной оболочки, мешают нормальному кровообращению. А также препятствуют выработке синовиальной жидкости, что может привести к гонартрозу коленного сустава. Хрящевые тела со временем отделяются и попадают в полость сустава, провоцируя появление синдрома суставной мыши.
Свободно перемещаясь в полости сустава, хрящи приводят к его травматизации, происходит периодичное защемление структур сустава. Также возможно образование жидкости в коленном суставе – синовит, при котором наблюдается припухлость в области колена.
Степень поражения может быть различной, наиболее неблагоприятное развитие – доброкачественное образование (хондрома) и злокачественное (хондросаркома).
Попадая в полость сустава, хрящи приводят к его заклиниванию, вызывая мучительные боли.
Причины возникновения
Хондроматоз коленного сустава может возникать по многим причинам, но основную врачи до сих пор не установили. Нарушение развития тканей возможно еще в эмбриональном периоде. Часто заболевание фиксируется у людей, чья профессия связана с тяжелой физической работой, спортсменов и любителей экстремального отдыха.
К возникновению хонроматоза приводят деформирующие поражения суставов, артроз, остеоартроз, остеохондроз. Если не заниматься их лечением, хондроматоз может появиться на их фоне.
Диагноз
Диагностировать хондроматоз можно при внешнем осмотре, новообразования могут ощущаться при пальпации. Нащупывается выпот коленного сустава, в котором скопилась жидкость. Сам сустав увеличивается в объеме, ощущается болевой синдром.
На начальных стадиях УЗИ и рентген мало эффективны. Проводится также биопсия с взятием фрагментов синовиальной оболочки. Наиболее точно можно определить количество хрящей и их размеры с помощью эндоскопического исследования сустава – артроскопии.
Лечение
Лечение консервативными методами практически не приносит результатов и используется как временная мера.
Артроскопия является малоинвазивной операцией, после которой остаются только небольшие разрезы в местах вхождения аппарата. Во время нее удаляются хрящевые образования, также врач может увидеть на мониторе область поражения и ее степень, возможность появления новых хрящевых телец. Артороскопия эффективна в тех случаях, когда в хрящах нет отложений солей кальция, отсутствуют остеофиты.
При более серьезных поражениях некоторых случаях проводят иссечение пораженных участков синовиальной оболочки – синовэктомию.
Реабилитация
Реабилитация после хондроматоза заключается в скорейшем восстановлении следующих функций:
кровообращения,компресс на коленный сустав
достаточной выработки синовиальной жидкости;
устранение болевого синдрома;
улучшение подвижности.
Эффективным методом является физиотерапевтические прогревания и компрессы, лечение лазером. Для увеличения тонуса мышц назначают специальную лечебную гимнастику на тренажерах. Щадящие упражнения помогут восстановить функции без ущерба для поврежденных тканей.
Даже операционное вмешательство не может гарантировать полного излечения. Возможны рецидивы заболевания, поэтому необходимо быть под постоянным наблюдением врача.
Источник
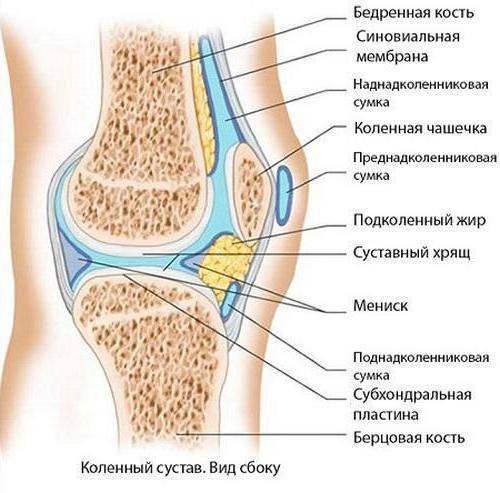
Соединительные ткани — эндотелиальная и подлежащая рыхлая, выстилающие суставную капсулу изнутри — это синовиальная оболочка, образующая в боковых фланках, в верхнем завороте и в переднем отделе складки и ворсины. Когда выполняется артроскопия, оцениваются отёчность, цвет и сосудистый рисунок, а также все патологические включения в толще синовии и на поверхности, оцениваются размеры, форма, строение синовиальных складок и ворсин. Всё это имеет огромное значение при диагностике заболеваний сустава. Синовиальная оболочка может быть воспалена. Синовит — наиболее часто встречающееся проявление хронических заболеваний. Хронический синовит в пределах оболочки говорит о первичном воспалении при артрите и вторичном при артрозе, деформирующем сустав.
Синовит
По самым современным сведениям, ключевое звено в развитии хронических артритов — аутоиммунный процесс, когда распознаётся неизвестный патогенный фактор с помощью антигенпредставляющей клетки. Вторичный синовит деформирующего артроза связан с тем, что в суставе накапливаются продукты распада хряща — фрагменты молекул коллагена и протеогликанов, мембран хондроцитов и тому подобного. В нормальном состоянии ни одна клетка иммунной системы с этими антигенами не контактирует, а потому они бывают распознаны как материал абсолютно чужеродный. Именно это и приводит к жёсткому иммунному ответу, а потому сопровождается таким хроническим воспалением, от которого страдает синовиальная оболочка. Особенно часто встречаются подобные изменения в коленном суставе. Системных заболеваний синовиальной оболочки достаточно много, и для них существует определённая классификация.
1. Заболевания с суставным синдромом — это поражение соединительной ткани ревматоидным артритом, когда поражены преимущественно мелкие суставы. Это тип эрозивно-деструктивного полиартрита, при этом этиология не слишком ясна, а аутоиммунный патогенез — сложный.
2. Инфекционный артрит, который бывает связан с присутствием инфекций, в том числе и скрытых. Например, синовиальная оболочка сустава поражена такими инфекциями, как микоплазма, хламидии, бактероиды, уреплазма и многие другие. Сюда относится септический (бактериальный) артрит.
3. Заболевания от нарушения обмена веществ, такие как подагра, охроноз (он бывает следствием заболевания врождённого — алкаптонурии), пирофосфатная артропатия.
4. Синовиальная оболочка сустава подвержена новообразованиям — опухолям и опухолеподобным заболеваниям. Это виллезонодулярный синовит, синовиальный хондроматоз, синовиома и гемангиома, синовиальный ганглий.
5. Поражение синовиальной оболочки сустава по дегенеративно-дистрофическому типу и деформирующий артроз считаются весьма распространёнными заболеваниями. Например, дегенеративно-дистрофическим поражением суставов страдают очень многие люди после сорока пяти лет, и степень данного поражения может быть разной.
О заболевании
Синовит — настолько распространённое заболевание, что им обеспокоена даже военная медицина США, недавно взволновавшая Россию тендером на сбор РНК и синовиальной оболочки россиян. Объясняется это тем, что в мире идёт настойчивый поиск решений в борьбе с заболеваниями суставов. Дело в том, что воспалительный процесс сопровождается скоплением выпота (жидкости) в самой полости сустава, и чаще всего страдают суставы коленные, хотя поражение может настигнуть и голеностопный, и локтевой, и лучезапястный, и любой другой сустав. Заболевания синовиальной оболочки развиваются, как правило, только в одном из них, достаточно редко бывают поражены несколько суставов. Развивается синовит от инфекции, после травмы, от аллергии и некоторых заболеваний крови, при обменных нарушениях и эндокринных болезнях. Сустав увеличивается в объёме, синовиальная оболочка утолщена, появляется боль, человек чувствует недомогание и слабость. Если присоединяется гнойная инфекция, боли становятся значительно сильнее, может наступить общая интоксикация.
После обнаружения симптомов, после обследований и исследований синовиальной жидкости устанавливается диагноз. Это, например, воспаление синовиальной оболочки сустава. Назначается лечение: пункции, иммобилизация, если необходимо — оперативное вмешательство или дренирование. Учитывая течение болезни, можно выделить острый синовит и хронический. Острый всегда сопровождается отёком, полнокровием и утолщением синовиальной оболочки. Полость сустава наполняет выпот — полупрозрачная жидкость с хлопьями фибрина. Хронический же синовит показывает развитие фиброзных изменений капсулы сустава. Когда ворсинки разрастаются, появляются фибринозные наложения, которые свисают прямо в суставную полость. Скоро наложения отделяются и превращаются в «рисовые тельца», плавающие свободно в жидкости полости сустава и дополнительно травмирующие оболочку. По видам воспаления синовиальной оболочки и характеру выпота можно различить серозный синовит или геморрагический, гнойный или серозно-фибринозный.

Причины возникновения
Если в полость сустава попадают патогенные микроорганизмы, возникает инфекционный синовит. Возбудитель может проникать в оболочку при проникающих ранениях сустава — из внешней среды, а также из тканей, окружающих синоидальную оболочку, если вблизи сустава находились гнойные раны или гнойники. Даже из отдалённых очагов инфекция вполне может проникать в район полости сустава, вызывая воспаление синовиальных оболочек человека, поскольку всюду проходят кровеносные и лимфатические сосуды. Инфекционный неспецифический синовит вызывается стафилококками, пневмококками, стрептококкамии тому подобными возбудителями. Инфекционный специфический синовит вызывают возбудители инфекций специфических: при сифилисе — бледная трепонема, при туберкулёзе — туберкулёзная палочка и тому подобные.
При асептическом синовите патогенных микроорганизмов в полости сустава не наблюдается, а воспаление приобретает реактивный характер. Это происходит, если случаются механические травмы — ушибы сустава, внутрисуставные переломы, повреждения менисков, когда страдает синовиальная оболочка коленного сустава, разрывы связок и ещё много причин. Таким же образом асептический синовит возникает при раздражении свободными суставными телами, а также структурами, ранее повреждёнными — это оторванный мениск, повреждённый хрящ и тому подобное. Ещё причинами асептического синовита могут стать эндокринные заболевания, гемофилия и нарушенный обмен веществ. При контакте аллергика с аллергеном возникает аллергический синовит. Лечение синовиальной оболочки в этом случае предполагается после исключения воздействия аллергена на организм больного.
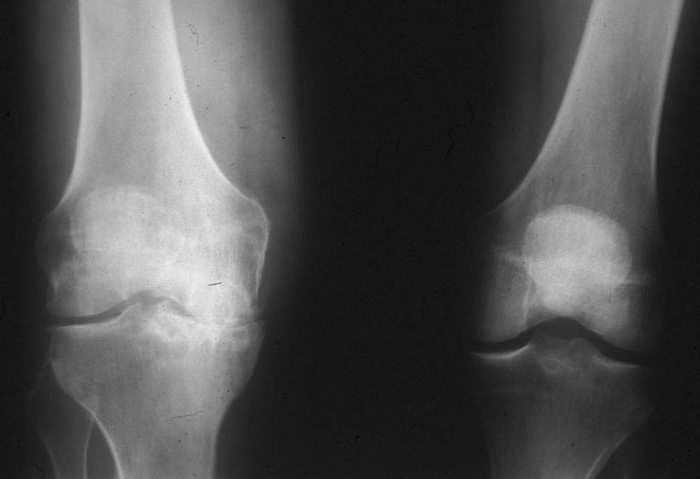
Симптомы
При неспецифическом остром серозном синовите синовиальная оболочка утолщена, сустав увеличен в объёме. Контуры его сглажены, даже появляется распирающее чувство. Болевой синдром выражен не очень резко, либо отсутствует. Однако движения сустава ограничены, при ощупывании ощущается слабая или умеренная боль. Недомогание возможно, незначительно повышается местная и общая температура. Пальпация выявляет флюктуацию. Хирург обязательно проводит следующие пробы: охватывает пальцами обеих рук противоположные части сустава и аккуратно надавливает с какой-либо стороны. Если другая рука будет ощущать толчок, значит, сустав содержит жидкость. Синовиальная оболочка коленного сустава исследуется баллотированием надколенника. При надавливании он до упора погружается в кость, затем, когда давление прекращено, он как бы всплывает. В отличие от гнойного острого синовита, здесь ярких клинических проявлений не наблюдается.
А синовит острый гнойный всегда виден, поскольку состояние больного резко ухудшается, появляются признаки интоксикации: резкий озноб, слабость, повышение температуры, возможен даже бред. Болевой синдром ярко выражен, сустав с отёком в объёме сильно увеличен, с гиперемированной кожей над ним. Все движения крайне болезненны, в некоторых случаях развивается контрактура сустава, а также возможен регионарный лимфаденит (близлежащие лимфатические узлы увеличиваются). Хронические синовиты могут быть серозными, но форма наблюдается чаще всего смешанная: вилезногеморрагическая, серознофибриноидная и тому подобные. В этих случаях клиническая симптоматика скудна, особенно на самых ранних стадиях: ноющие боли, сустав быстро устаёт. При хроническом и остром асептическом синовите выпот может быть инфицирован, после чего развивается гораздо более тяжкий инфекционный синовит. Вот почему изучение РНК и синовиальной оболочки так важно.

Осложнения
Инфекционные процессы могут распространиться далеко за пределы сустава и его оболочки, переходя на фиброзную мембрану, что влечёт за собой начало гнойного артрита. Подвижность суставов обеспечивается именно состоянием синовиальной оболочки и рибонуклеиновой кислоты, которая реализует генетическую информацию о человеке. Процесс распространяется и дальше: на окружающих мягких тканях развивается флегмона или периартрит. Тяжелейшее осложнение инфекционного синовита — панартрит, когда гнойный процесс охватывает все структуры, которые участвуют в образовании сустава — все кости, связки и хрящи. Бывают случаи, при которых результатом такого гнойного процесса становится сепсис. Если хронический асептический синовит существует в структуре сустава долго, появляются многие неприятные осложнения.
Сустав постепенно, но постоянно, увеличивает свой объём, потому что излишки жидкости синовиальная оболочка тазобедренного сустава, коленного или плечевого не успевает всасывать обратно. Если лечение при таких хронических заболеваниях отсутствует, вполне может развиваться водянка сустава (гидрартроз). А если водянка в суставе находится длительное время, сустав разбалтывается, связки перестают выполнять свою функцию, поскольку ослабевают. В этих случаях нередко происходит не только подвывих сустава, но и полноценный вывих.
Диагностика
После анализа клинических признаков, которые получены после исследований и диагностической пункции, выставляется диагноз. При этом подтверждается не только наличие синовита, но должны быть выявлены причины его появления, а это гораздо более трудная задача. Чтобы уточнить диагноз основной болезни при хроническом и остром синовите, назначаются артропневмография и артроскопия. Также может потребоваться биопсия и цитологическое исследование. Если есть подозрение на гемофилию, обменные нарушения или эндокринные, необходимо назначение соответствующих анализов. Если подозревается аллергическая природа воспаления синовиальной оболочки, нужно провести аллергические пробы. Самым информативным является исследование жидкости, добытой с помощью диагностической пункции — пунктата. При острой асептической форме синовита, приобретённого в результате травмы, исследование покажет большое количество белка, что является свидетельством высокой проницаемости сосудов.
Уменьшение общего количества гиалуроновой кислоты уменьшает и вязкость выпота, что характеризует отсутствие нормального состояния синовиальной жидкости. Хронические воспалительные процессы выявляют повышенную активность гиалуронидазов, хондрпротеинов, лизоцима и других ферментов, в этом случае начинается дезорганизация и ускоренное разрушение хряща. Если в синовиальной жидкости обнаруживается гной, это говорит о процессе гнойного синовита, который необходимо исследовать бактериоскопическим или бактериологическим методом, что даст возможность установления конкретного вида патогенных микроорганизмов, которые послужили причиной воспаления, а затем подобрать самые эффективные антибиотики. Обязательно назначается анализ крови, чтобы выявить повышение СОЭ, а также увеличение количества лейкоцитов и палочкоядерных нейтрофилов. Если подозревается сепсис, нужен дополнительный посев на стерильность крови.
Лечение
Пациенту нужен покой, максимальное ограничение движений поражённого сустава, особенно во время обострения. Наружно и внутрь назначаются противовоспалительные препараты — «Нимесил», «Вольтарен» и тому подобные. Если синовит ярко выражен, назначаются инъекции, далее переходящие в таблетированные формы лечения. Если в суставе значительные скопления жидкости, показано проведение пункции, которая помимо диагностического имеет и лечебное значение. Диагностика заключается в следующем: отдифференцируется гнойный артрит и гемартроз (кровь в полости сустава), проводится цитологическое исследование (особенно при кристаллических артритах) суставной жидкости. Во время пункции получают желтоватую жидкость в довольно большом количестве (особенно при воспалениях синовиальной оболочки коленного сустава — более ста миллиграммов). После удаления жидкости той же иглой вводятся противовоспалительные препараты — кеналог или дипроспан.
Если причина заболевания установлена и количество жидкости в суставе незначительное, лечение пациенту предстоит амбулаторное. Если же воспаление синовиальной оболочки наступило в результате травмы, больной направляется в травмпункт. Симптоматические синовиты вторичного плана должны лечить профильные специалисты — эндокринологи, гематологи и так далее. Если количество выпота велико, а заболевание протекает в острой форме, это является показанием для госпитализации. Больные травматическим синовитом лечатся в отделении травматологии, с гнойным синовитом — в хирургии и так далее — соответственно профилю основного заболевания. Асептический синовит с небольшим количеством выпота предполагает тугую повязку на суставе, возвышенное положение и иммобилизацию всей конечности. Пациентов направляют на УВЧ, УФ-облучение, электрофорез с новокаином. Большое количество жидкости в суставе предполагает лечебные пункции, электрофорез с гиалуронидазой, йодидом калия и фонофорез с гидрокортизоном.
Терапия и хирургия
Острый гнойный синовит требует обязательной иммобилизации при возвышенном положении конечности. Если течение заболевания не тяжёлое, гной удаляется из полости сустава посредством пункции. Если происходит гнойный процесс средней тяжести, требуется непрерывное и длительное промывание проточно-аспирационное с раствором антибиотика всей полости сустава. Если заболевание протекает тяжело, полость сустава вскрывается и дренируется. Хронический асептический синовит лечится посредством терапии основного заболевания, тактически лечение устанавливается индивидуально, с обязательным учётом тяжести болезни, отсутствия или наличия вторичных изменений в синовиальной оболочке и суставе, выполняются пункции и обеспечивается покой.
В назначениях присутствуют противовоспалительные средства, глюкокортикоиды, салицилаты, химотрипсин и экстракт хрящей. Через три-четыре дня больной направляется на парафин, озокерит, магнитотерапию, УВЧ, фонофорез или другие процедуры физиотерапевтического плана. Если присутствует значительная инфильтрация и часты рецидивы, в полость сустава вводится апротинин. Хронический синовит с необратимыми изменениями синовиальной оболочки, упорно рецидивирующие его формы требуют хирургического вмешательства — полного или частичного иссечения синовиальной оболочки. Послеоперационный период посвящён восстановительной терапии, в которую включены иммобилизация, противовоспалительные препараты, антибиотики и физиотерапия.
Прогноз
Прогноз обычно бывает благоприятным при аллергическом и асептическом синовите. Если терапия проведена адекватно, ликвидируются все воспалительные явления практически полностью, исчезает в суставе выпот, и двигаться пациент теперь может в любом объёме. Если же форма заболевания гнойная, часто развиваются осложнения, формируются контрактуры. Здесь может быть опасность даже жизни пациента. Хронические асептические синовиты часто сопровождаются тугоподвижностью, а в целом ряде случаев происходят рецидивы, развиваются контрактуры после синовэктомии. Нужно заметить, что синовит почти всегда сопутствует каким-либо хроническим заболеваниям в суставах, а потому рецидивы возможны.
Для уменьшения воспалительного процесса, возникающего в синовиальной оболочке, проводится курс противовоспалительных инъекций, а также введение в повреждённый сустав глюкокортикостероидов, если отсутствуют врождённые патологии сустава (иногда и при патологических изменениях проводится диагностическая артроскопия и соответствующее лечение). Так снимается боль, а сустав постепенно начинает работать лучше. Главное — устранение основной причины синовита, и если затем удалить поражённую часть синовиальной оболочки, это обязательно приведёт к результату положительному. Прогноз неплох и для последствий оперативного вмешательства.
Последствия
Достаточно часто происходят ситуации полного выздоровления с восстановлением подвижности сустава. Потеря функций бывает только при тяжёлых формах гнойных разновидностей синовита, и эти случаи иногда даже приводят к смерти пациента от заражения крови. К этому заболеванию никак нельзя относиться небрежно. Дети обычно болеют неделю или две, всё заканчивается без каких бы то ни было опасных последствий. У взрослых — иначе, поскольку чаще всего происхождение заболевания не травматическое. На самоисцеление надеяться ни в коем случае нельзя, поскольку может случиться сепсис и летальный исход.
Для того чтобы это заболевание прошло мимо, нужно всегда своевременно лечить все инфекционные болезни, а спортом заниматься умеренно. Как только почувствуется дискомфорт, немедленно давать суставам отдых, если дискомфорт не прекратился — обращаться к врачу. Запущенные формы приводят к необходимости оперативного вмешательства, хотя такие случаи получения инвалидности и не слишком частые.
Источник
