Ультразвуковое исследование тазобедренных суставов новорожденных
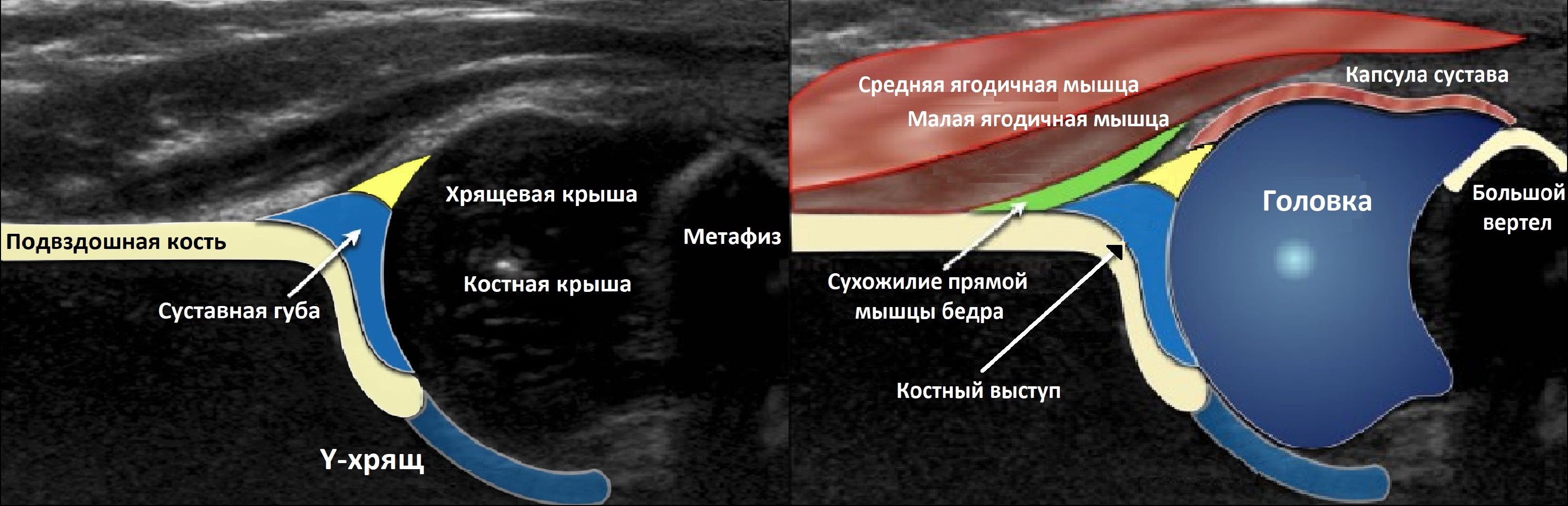
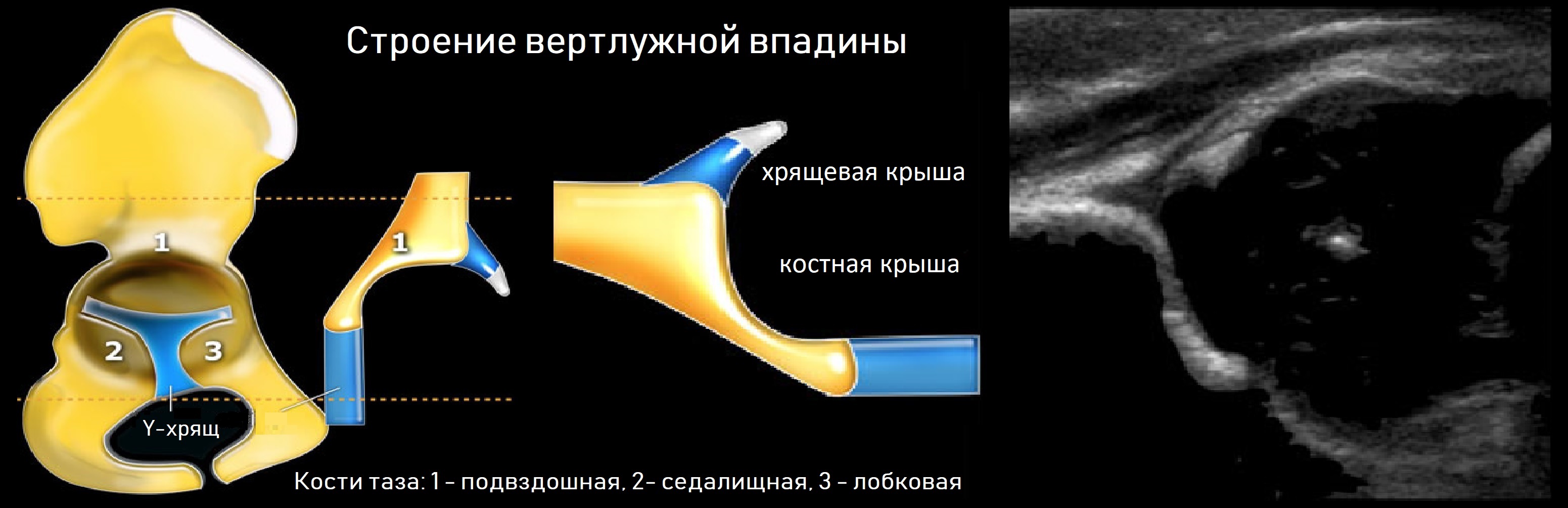
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины. Вертлужную впадину образуют подвздошная, седалищная и лобковая кости. У детей три кости соединяет Y-хрящ. К 16-ти годам Y-хрящ окостенеет, тогда образуется единая безымянная кость.
К костному краю вертлужной впадины прикрепляется волокнисто-хрящевая суставная губа, которая увеличивает охват головки и выполняет роль присоски. Кнаружи от суставной губы крепится суставная капсула; головка и большая часть шейки оказываются в полости сустава.
Нажимайте на картинки, чтобы увеличить.
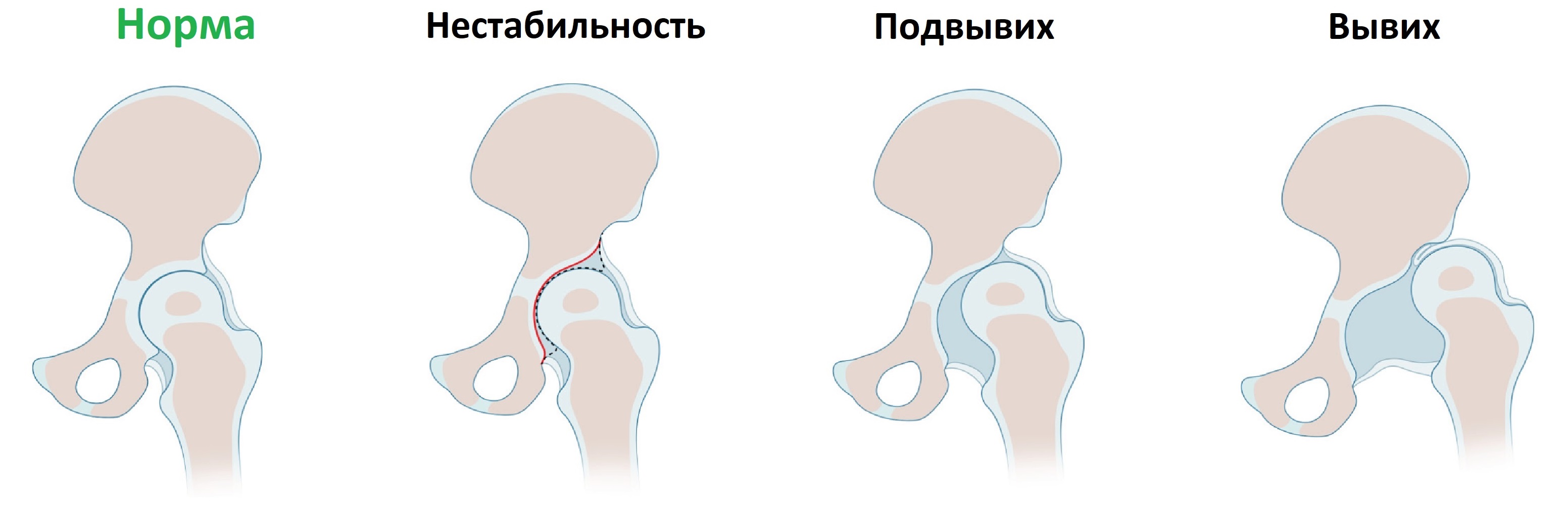
Врожденная дисплазия тазобедренных суставов встречается с частотой 6-20 случаев на 1000 новорожденных. При дисплазии костный край вертлужной впадины неполноценно развит, головка бедренной кости смещается кнаружи (подвывих) или выходит за пределы впадины (вывих).
От постоянного трения о сверхподвижную головку суставная губа превращается в плотное фиброзное кольцо, суставная капсула растянута и утолщена. Если образуются спайки между суставной губой и дном впадины или суставной капсулой и подвздошной костью, вправление вывиха затруднено.
Признаки дисплазии тазобедренного сустава: разная длина ног, асимметрия ягодичных складок, ограничение разведения бедер. Когда вертлужная впадина неглубокая, то головка легко вывихивается и вправляется при пробе Барлоу-Ортолани.
Младенец лежит на спине, ноги согнуты в коленях и приведены к средней линии. Деликатно надавите на колено вдоль оси бедра, при вывихивание слышно щелчок. Постепенно разводите ноги, вправление вывиха также сопровождает щелчок.

Нагрузка на кости определяет их форму. Если головка бедра сверхподвижная или вывихнута, то кости и связки тазобедренного сустава развиваются уродливо. Ранняя диагностика врожденной дисплазии тазобедренного сустава определяет эффективность лечения и исход.
УЗИ тазобедренных суставов у младенцев
У новорожденного головка бедренной кости хрящевой плотности, что позволяет оценивать вертлужную впадину методом УЗИ. У детей старше 6 месяцев возможности ультразвука ограничены из-за окостенения краев впадины и частично головки.
Младенец лежит на спине или на боку. Бедро оценивают в нейтральном (15-20°) и согнутом (90°) положениях. Линейный датчик 7-15 МГц располагают в проекции большого вертела параллельно (1) или перпендикулярно (2) поясничному отделу позвоночника.

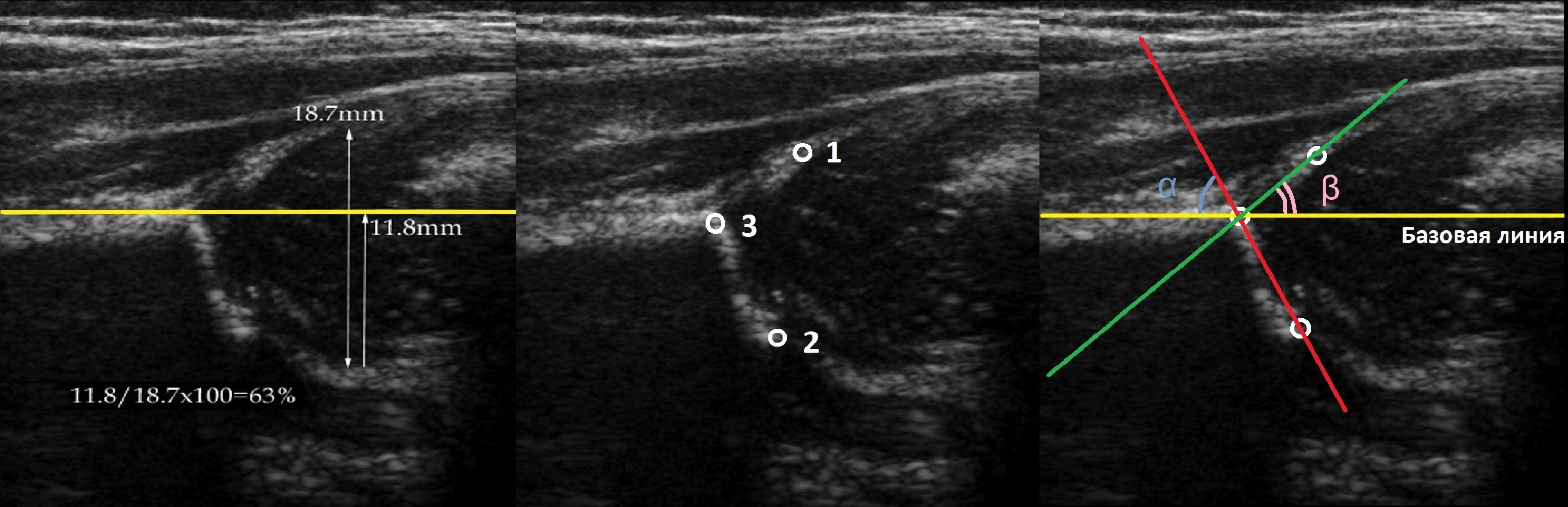
На первом этапе тазобедренный сустав сканируют в продольной плоскости. Проводят основные линии, измеряют костное покрытие головки, расстояние от лобковой кости до головки, ∠α и ∠β, а также определяют тип строения по Графу.
На втором этапе оценивают стабильность тазобедренного сустава сустава при пробе Барлоу-Ортолани. В нестабильном суставе костное покрытие головки уменьшается, а расстояние от лобковой кости до головки и ∠β увеличиваются.
На третьем этапе тазобедренный сустав сканируют в поперечной плоскости. В случаях нестабильности, подвывиха или вывиха определяют кпереди или кзади смещается головка при пробе Барлоу-Ортолани.
Продольное сканирование тазобедренных суставов
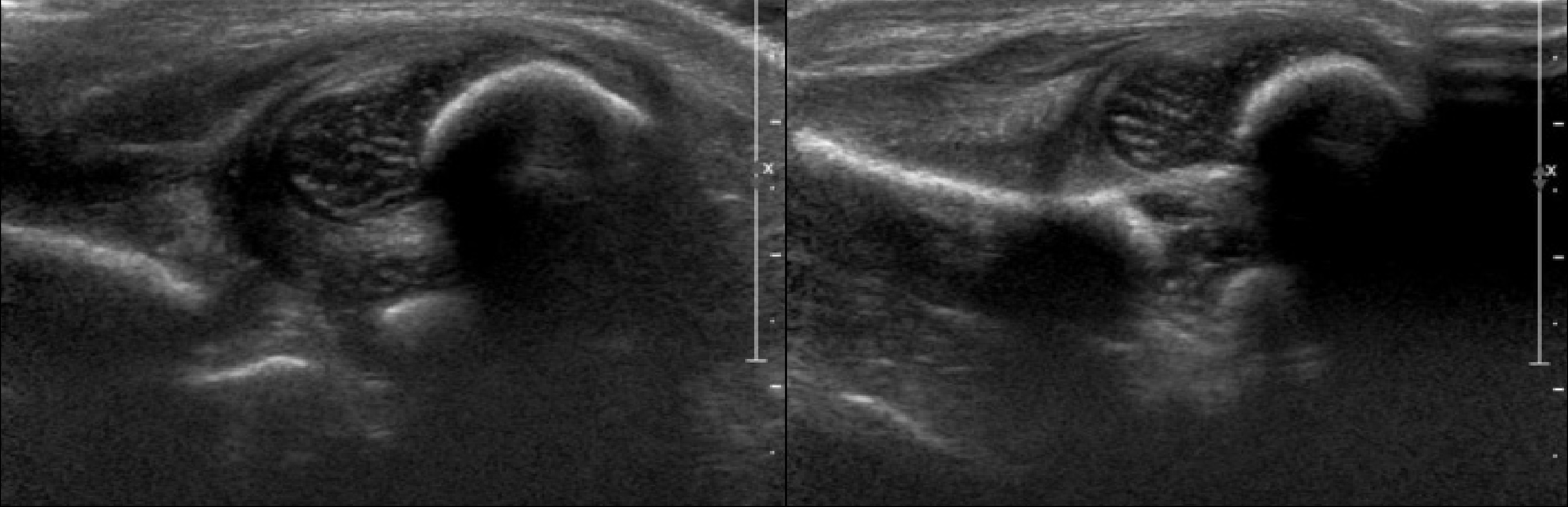
Датчик располагают в проекции большого вертела параллельно поясничному отделу позвоночника. Найдите самое глубокое место вертлужной впадины. Отрегулируйте наклон датчика, чтобы линия тела подвздошной кости лежала строго горизонтально (2).
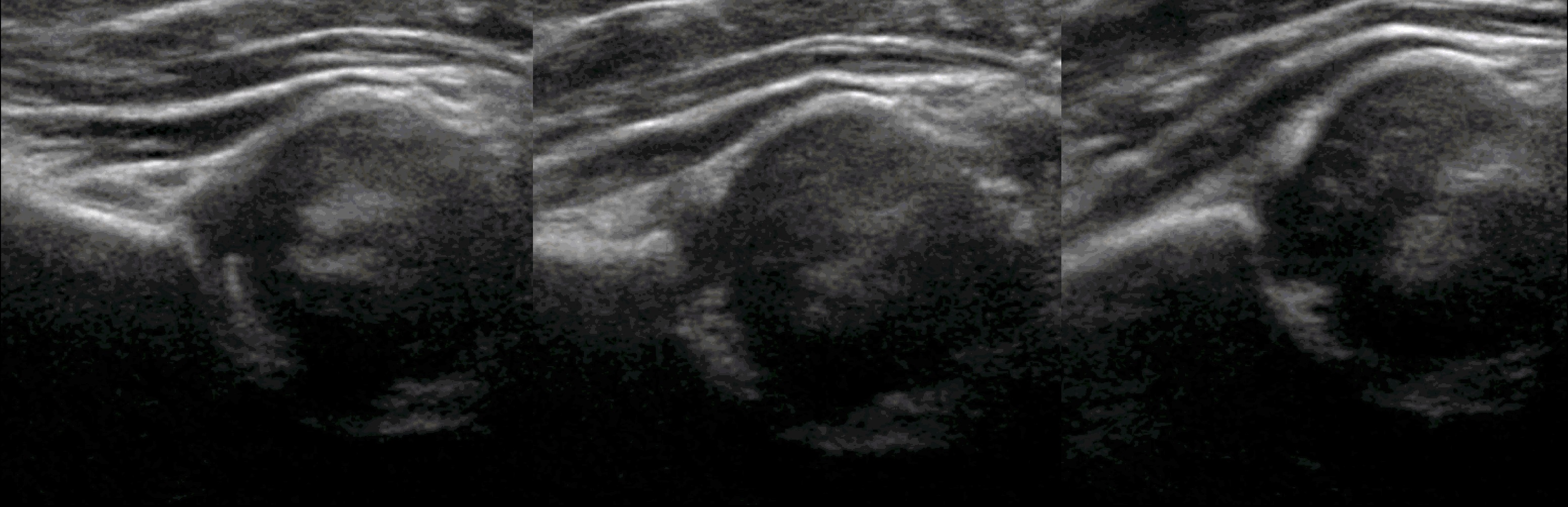
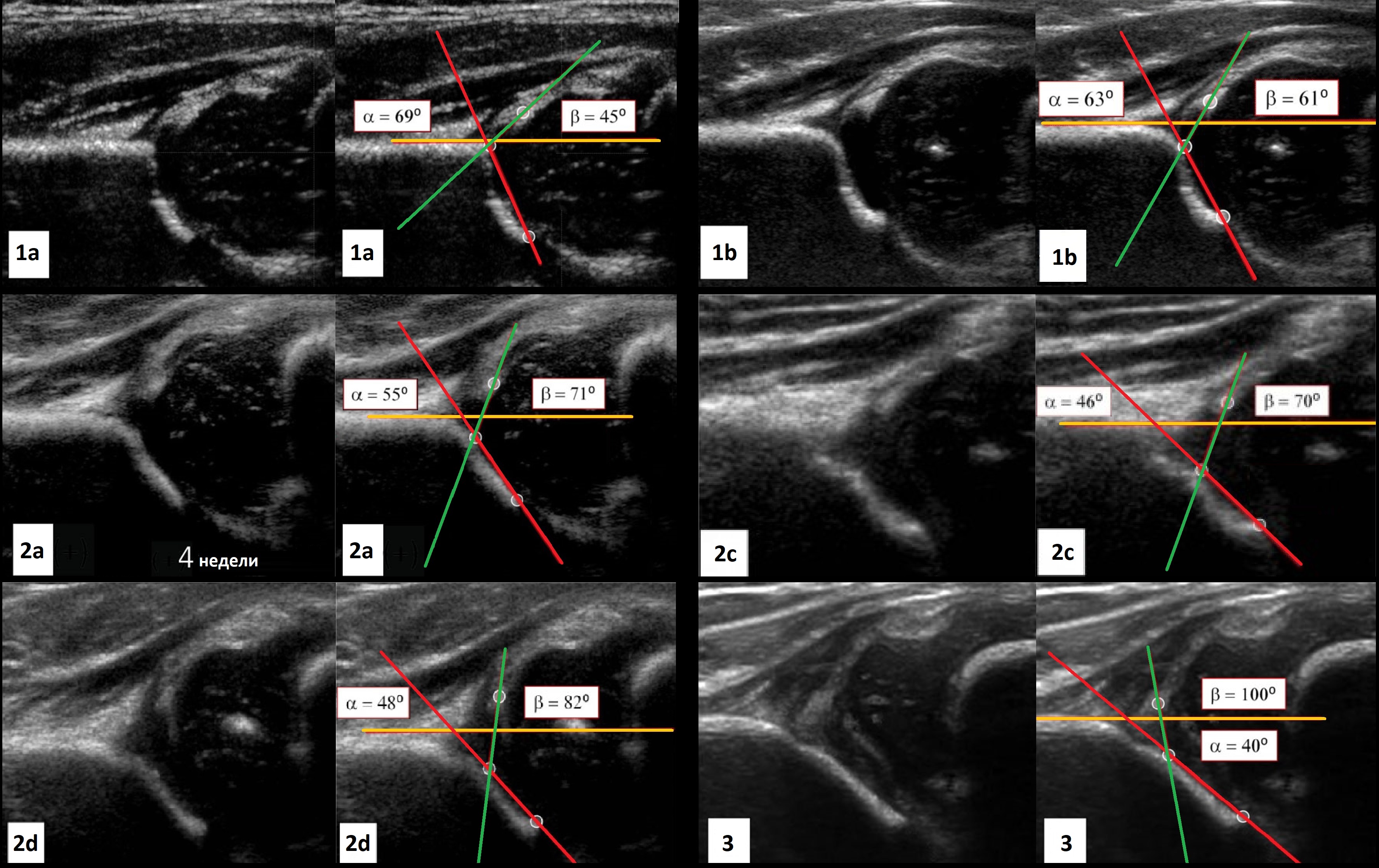
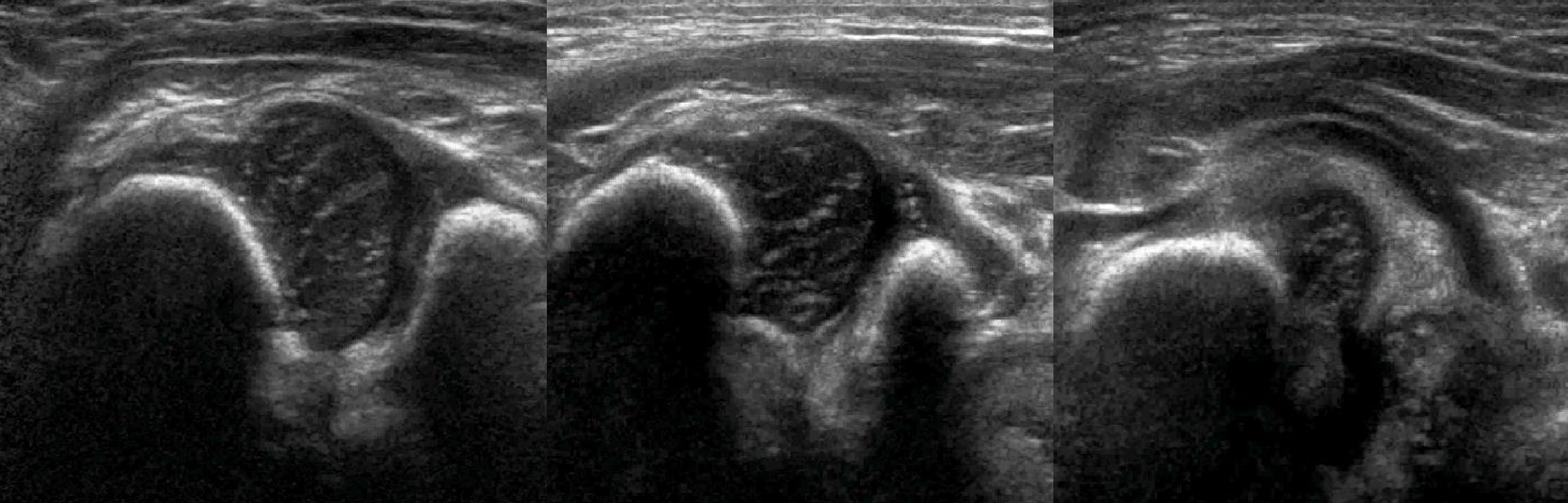
Пока головка бедренной кости хрящевой плотности, имеется акустическое окно для исследования вертлужной впадины. При продольном сканировании документируют по два снимка: первый — обзорный, второй — с линиями и углами.

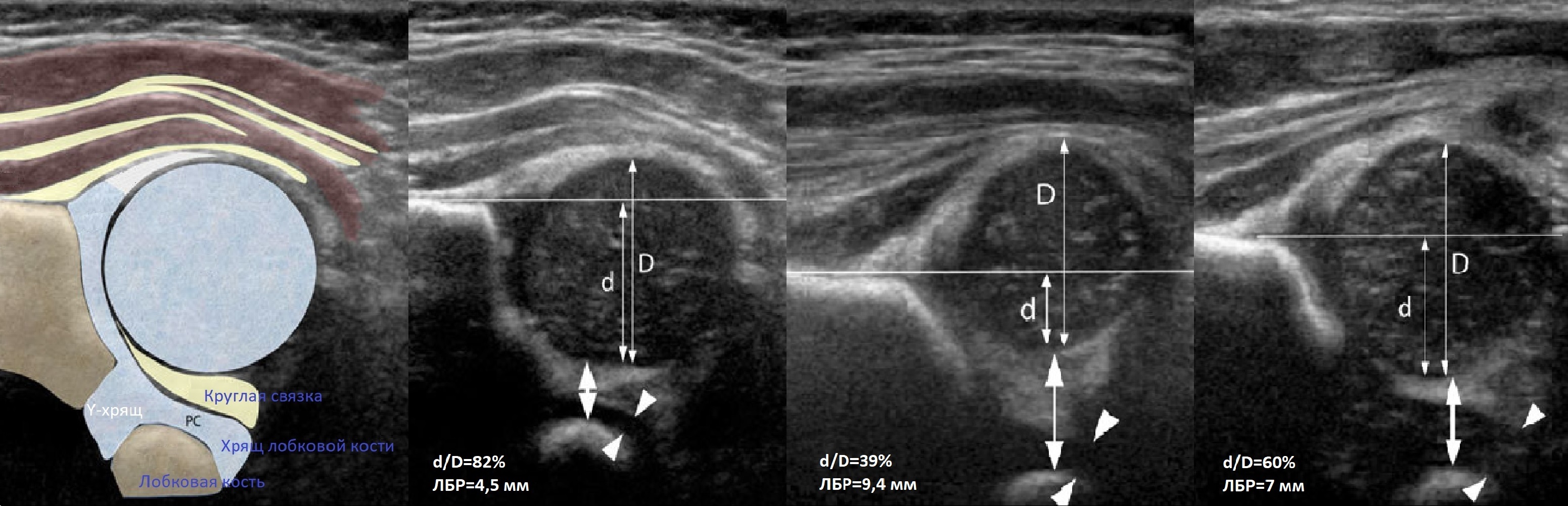
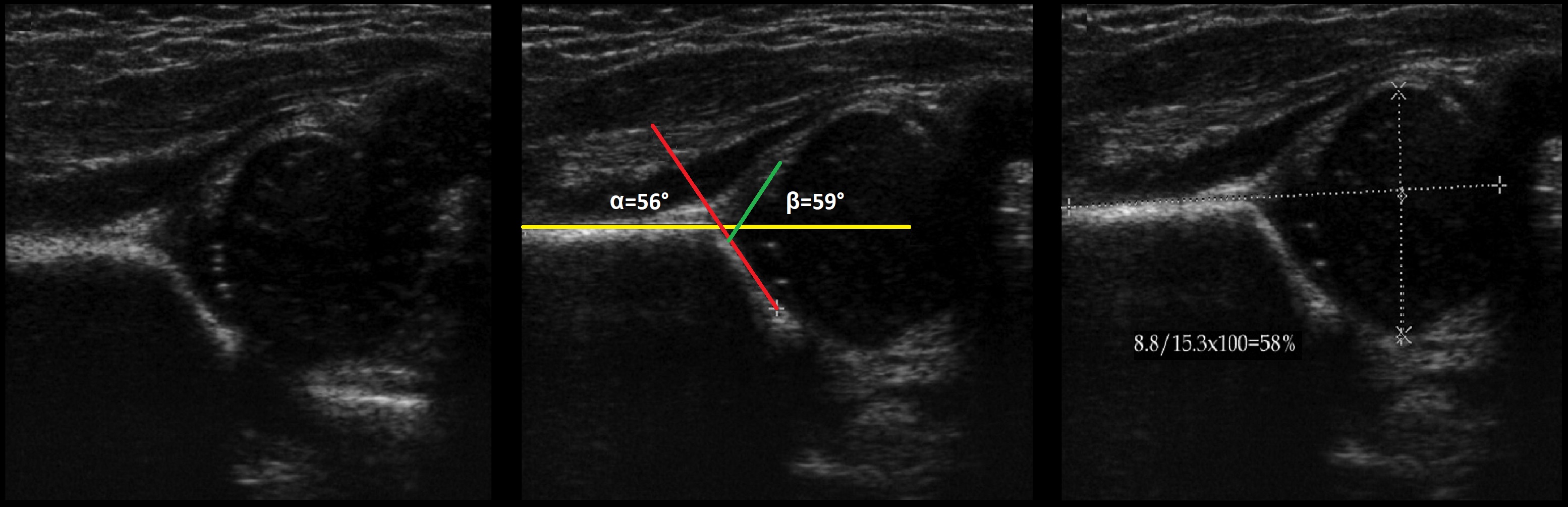
Проведите базовую линию по наружному контуру подвздошной кости и обозначьте головку бедренной кости, аппарат автоматически вычисляет степень костного покрытия головки. Костное покрытие головки в случаях предвывиха 40-50%, подвывиха <40%, вывиха <9%.
Когда головка смещается кнаружи, освободившееся пространство заполняет гиперэхогенная круглая связка и жир. При подвывихе и вывихе расстояние от лобковой кости до головки >6 мм, разница между бедрами >1,5 мм (3). Толстый хрящ лобковой кости считают вариантом нормы (4).
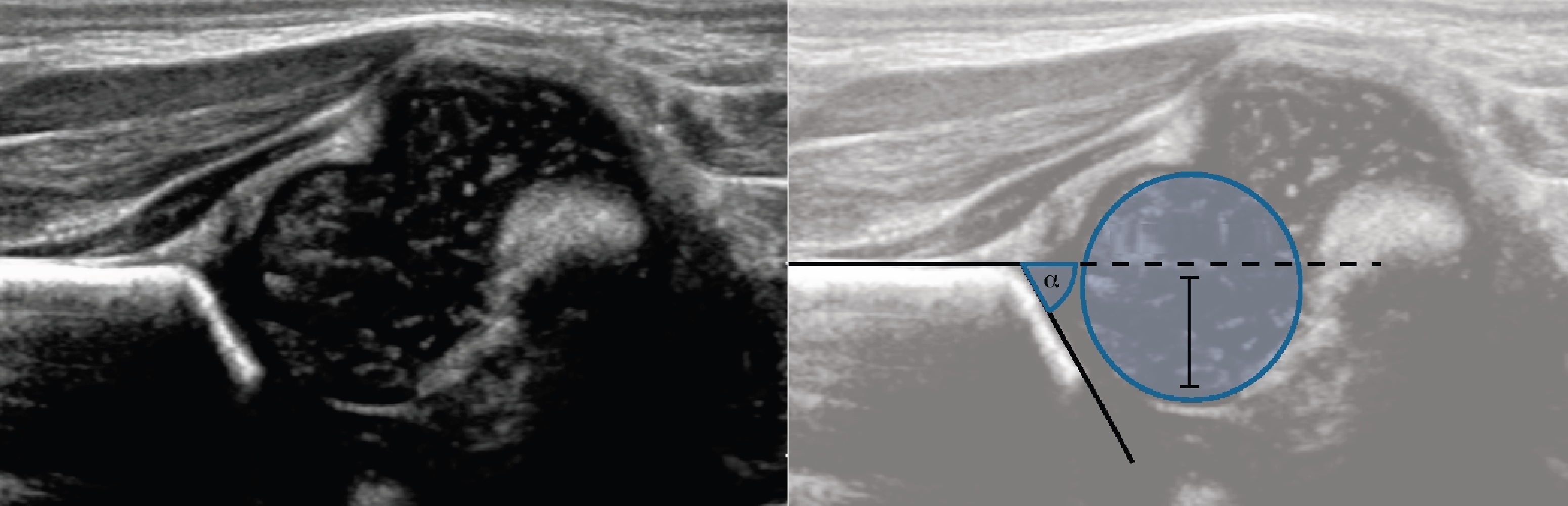
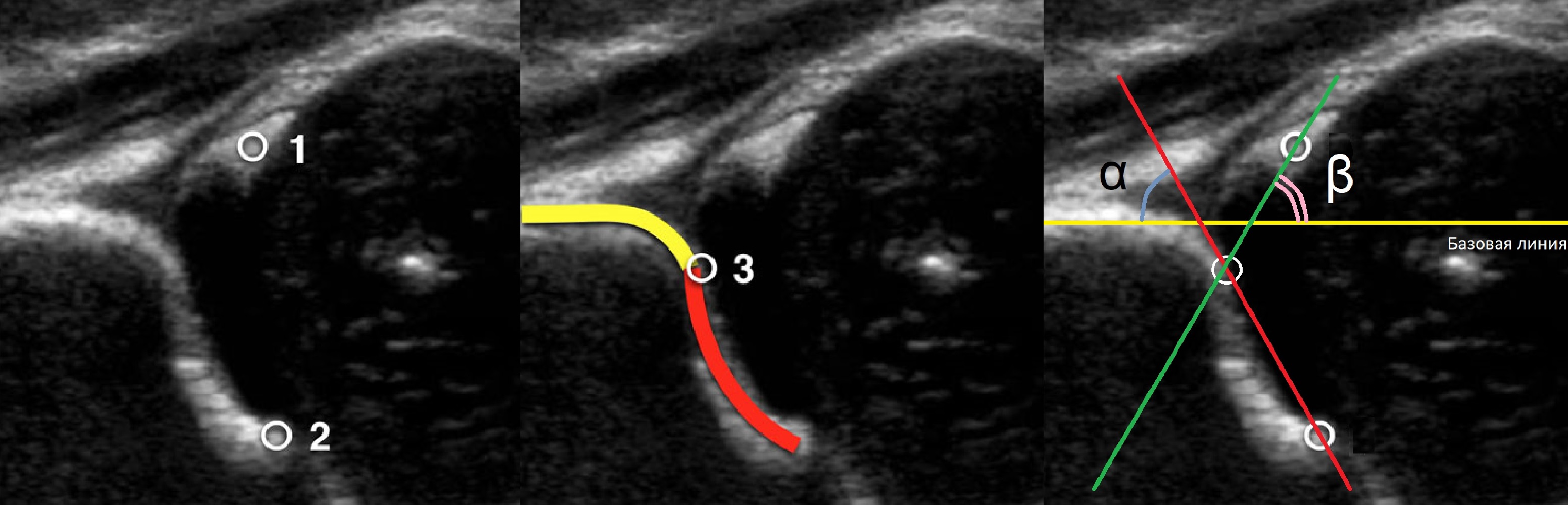
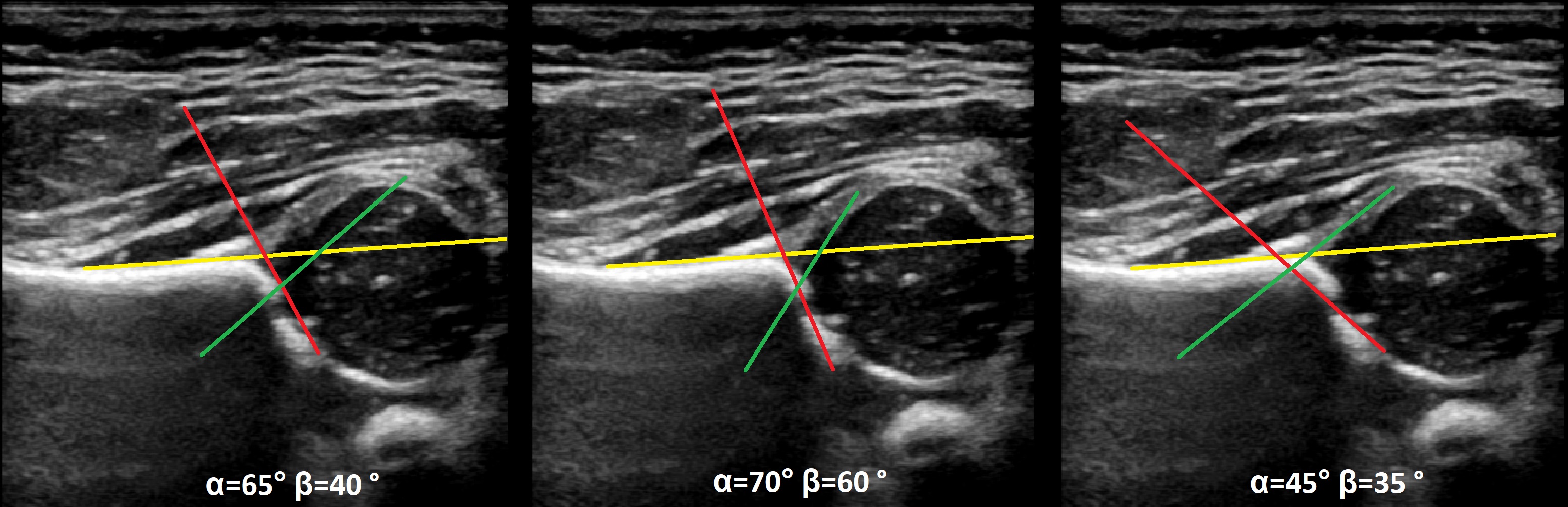
Линии костной (красная) и хрящевой (зеленая) крыши проходят через костный выступ, а так же начало Y-хряща и центр гиперэхогенного кончика суставной губы, соответственно. Степень развития костной крыши определяет ∠α, а хрящевой крыши ∠β.
Если край подвздошной кости округлый, костный выступ определяют в точке перехода дуги наружного контура вертлужной впадины в дугу наружного контура подвздошной кости. Обратите внимание, все линии проходят по наружному контуру костей.
Типы тазобедренных суставов по Графу
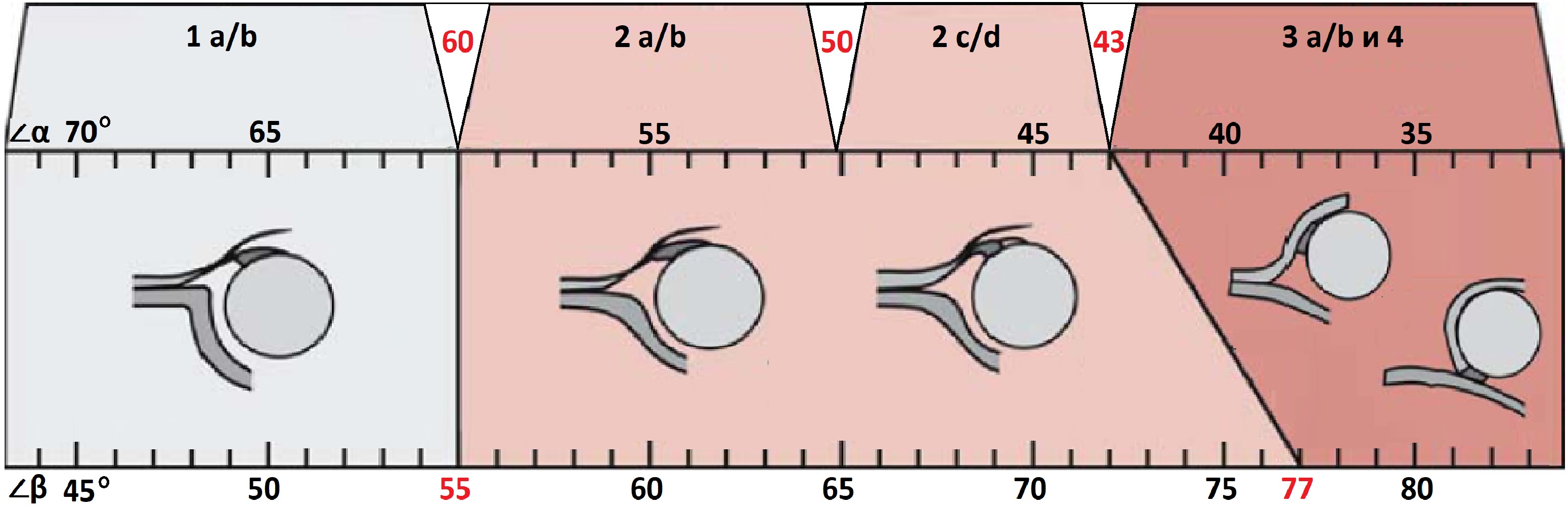
Тип 1: ∠α>60°, костное покрытие головки >50%
1а: ∠β<55°. Костная крыша хорошо контурирует, костный выступ угловой. Хрящевая крыша с узким основанием, покрывает головку. Заключение: Зрелый т/б сустав (тип 1а). Не требует дальнейшего наблюдения.
1b: 55°<β<77°. Костная крыша хорошо контурируется. Костный выступ слегка сглажен. Хрящевая крыша с расширенным основанием, покрывает головку. Заключение: Транзиторный тип строения т/б сустава (тип 1b). Повторное УЗИ через 3 месяца.
Тип 2: 43°<α<59°, костное покрытие головки 40-50%
2a: 50°<α<59° у детей младше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Физиологическая задержка развития т/б сустава (тип 2а). Повторное УЗИ в 3 месяца.
2b: 50°<α<59° у детей старше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Дисплазия тазобедренных суставов (тип 2b). Стремена Павлика и контроль УЗИ 1 раз в месяц.
2c: 43°<α<49°, 70°<β<77°. Костная крыша уплощена. Костный выступ закруглен или плоский. Хрящевая часть крыши расширена, но еще охватывает головку бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 2с), предвывих. При стабильном суставе — стремена Павлика, а при нестабильности — гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
2d: 43°<α<49°, β>77°. Костная часть крыши уплощена. Костный выступ закруглен или плоский. Хрящевая крыша расширена. Заключение: Тяжелая дисплазия т/б сустава (тип 2d), предвывих (близко к децентрации головки). Гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
Тип 3: ∠α<43°, костное покрытие головки <40%
3a: Костная крыша и костный выступ плоские. Хрящевая крыша заворачивается кверху, эхоструктура однородная. Стойкая децентрация головки бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 3а), подвывих. Закрытая репозиция, затем гипсовая повязка на 3 недели, далее стремена Павлика. Контроль УЗИ 1 раз в месяц.
3b: Типе 3b встречается при запущенной форме хронического вывиха бедра. Хрящевая часть крыши поврежденная — небольших размеров, неправильной формы, неоднородная.
Тип 4: ∠α<43°, костное покрытие головки <9%
Костная крыша почти плоская. Головка полностью выходит за границы вертлужной впадины. Суставная губа вывернута или зажата между головкой и вертлужной впадиной. Заключение: Тяжелая дисплазия т/б суставов (тип 4), вывих. Закрытая или открытая репозиция, затем гипсовая повязка на 3 недели и стремена Павлика. Контроль УЗИ 1 раз в месяц.
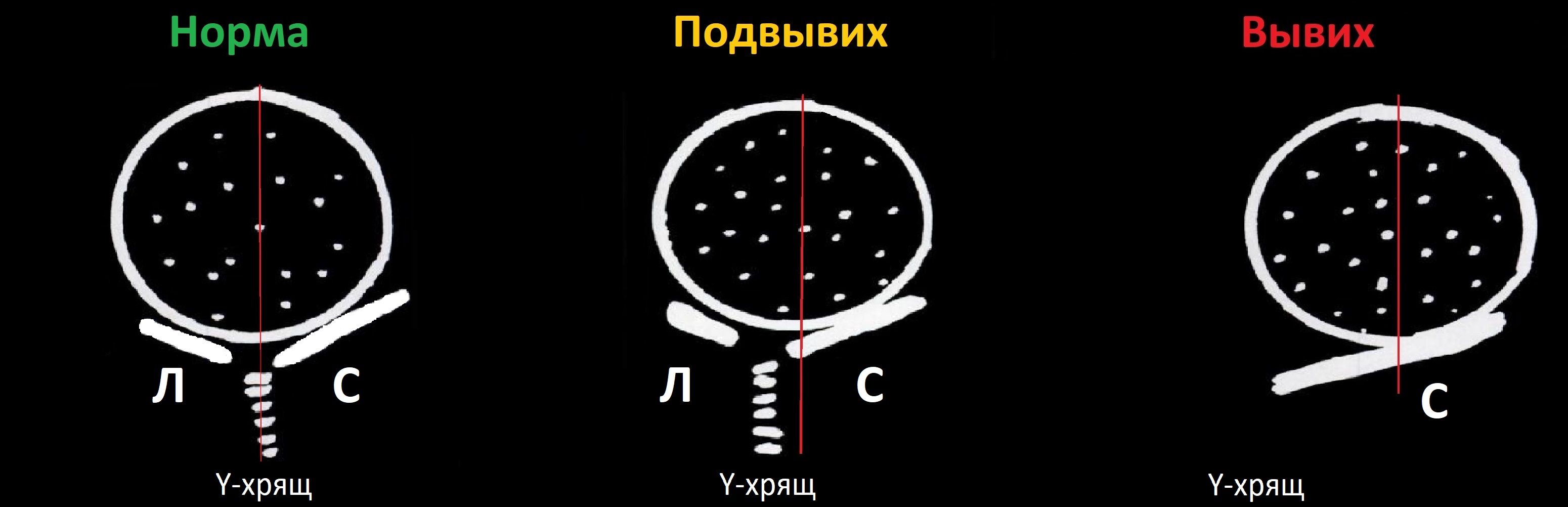
Поперечное сканирование тазобедренных суставов
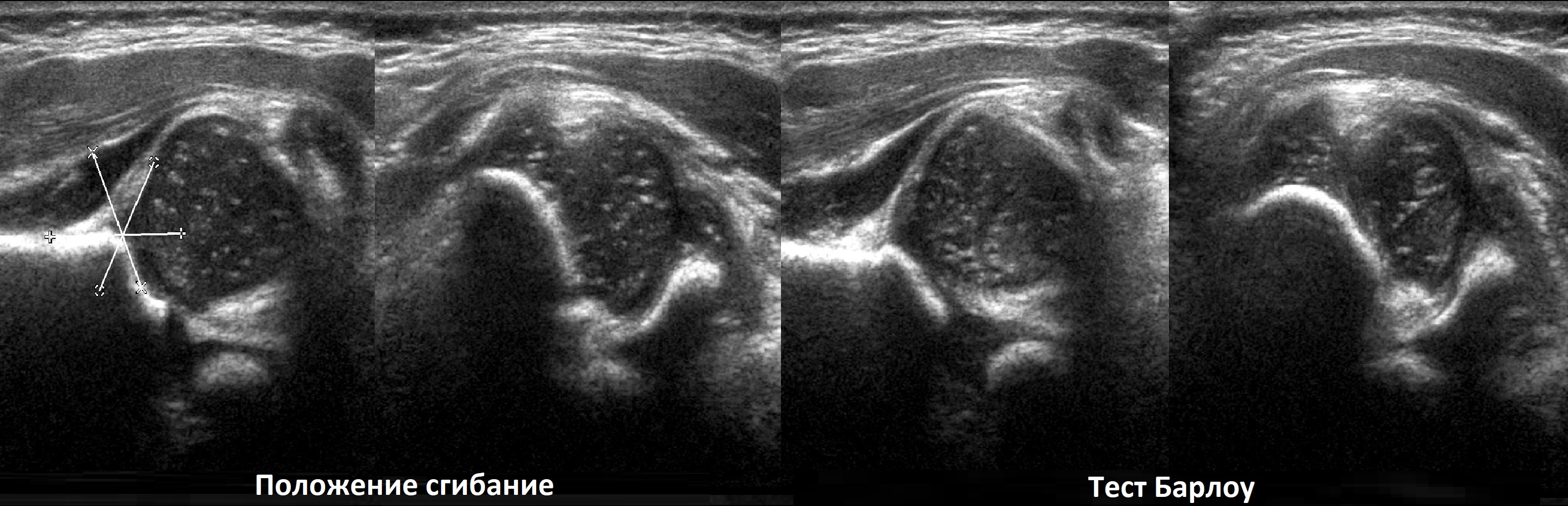
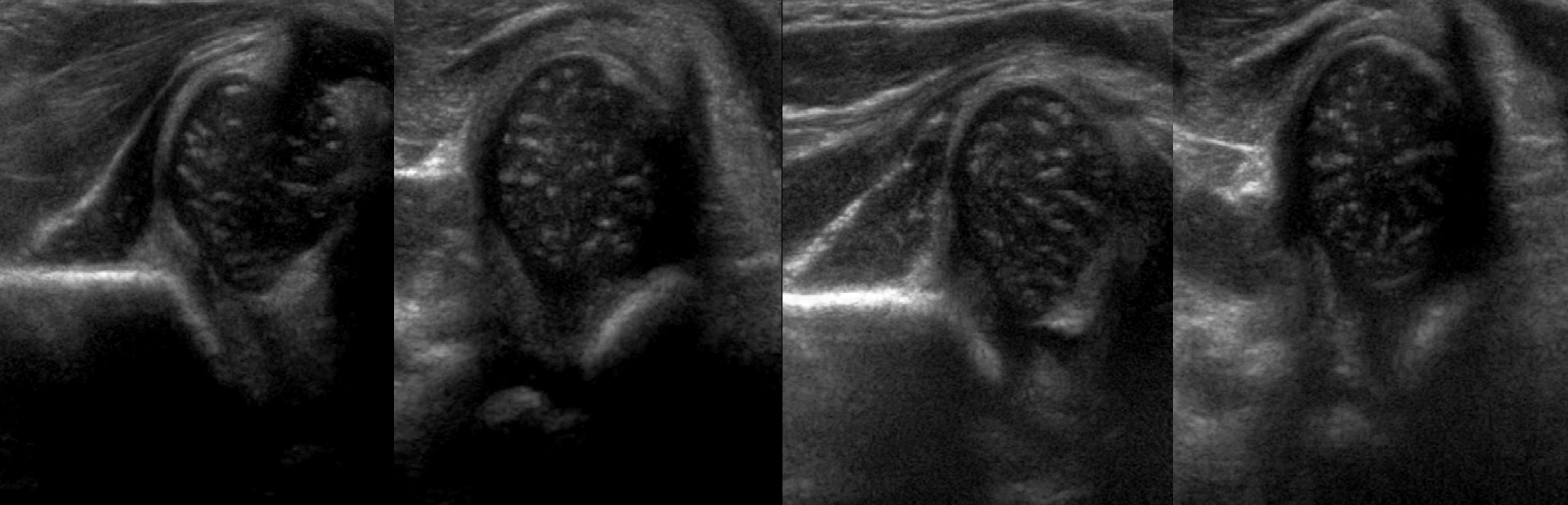
В нейтральном положении на поперечном срезе Y-хрящ между седалищной и лобковой костью обозначает центр дна вертлужной впадины. В норме центр головки проходит через Y-хрящ (1), при подвывихе — смещается на 5-6 мм (2), а при вывихе вся головка вне впадины (3).
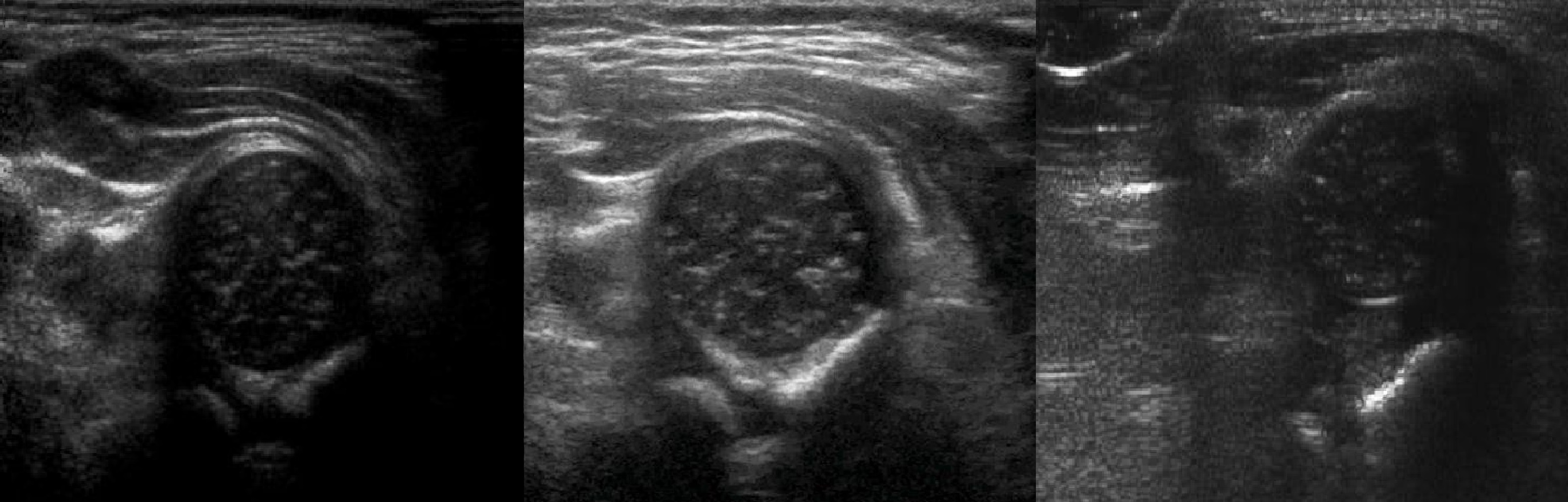
В положении сгибания на поперечном срезе головка погружена в «чашу» из метафиза спереди и седалищной кости сзади (1). При подвывихе головка смещаются кнаружи (2), а при вывихе садится верхом на седалищную кость (3).

Задачи
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки <50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.
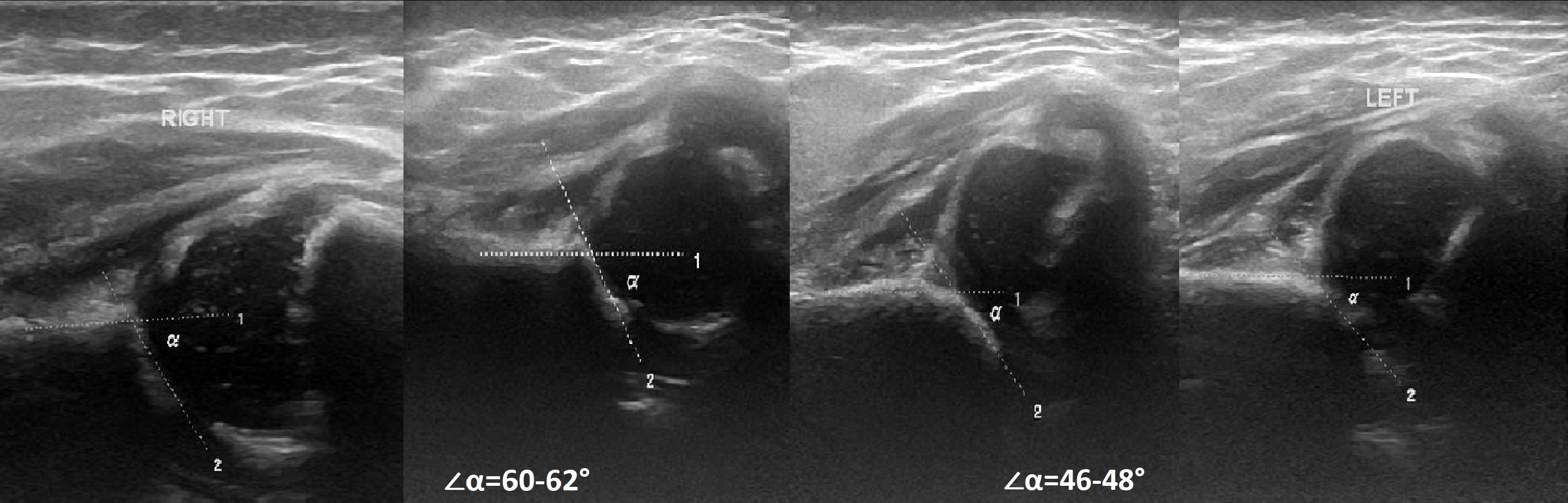
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
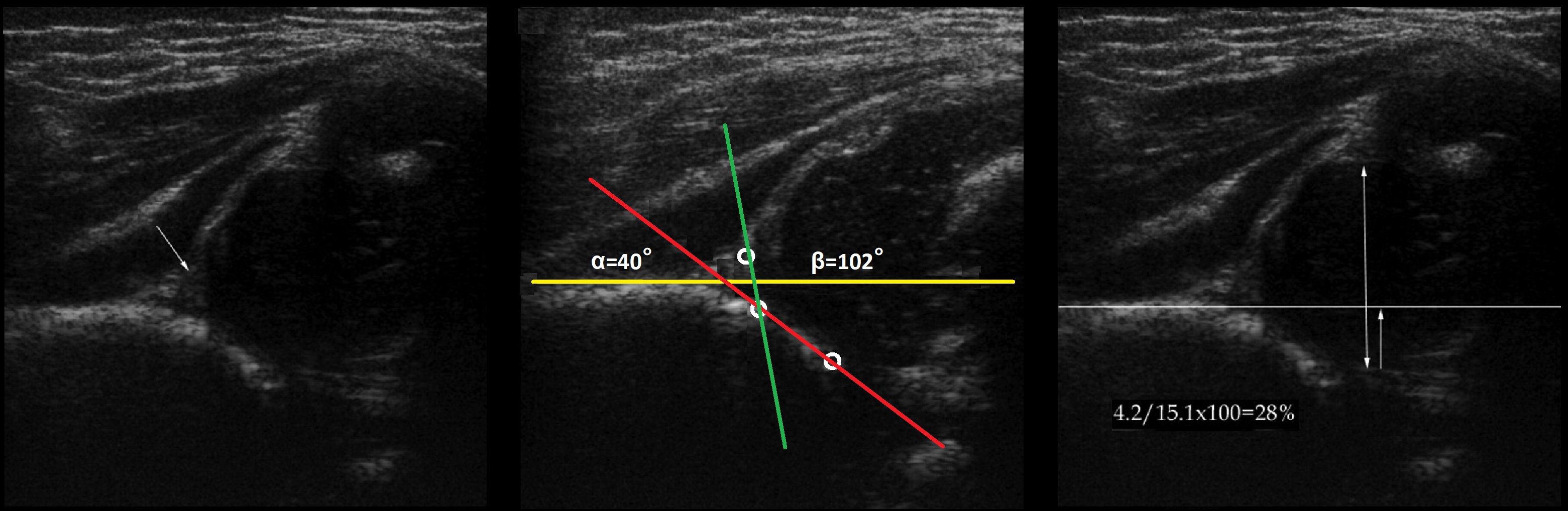
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки <28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
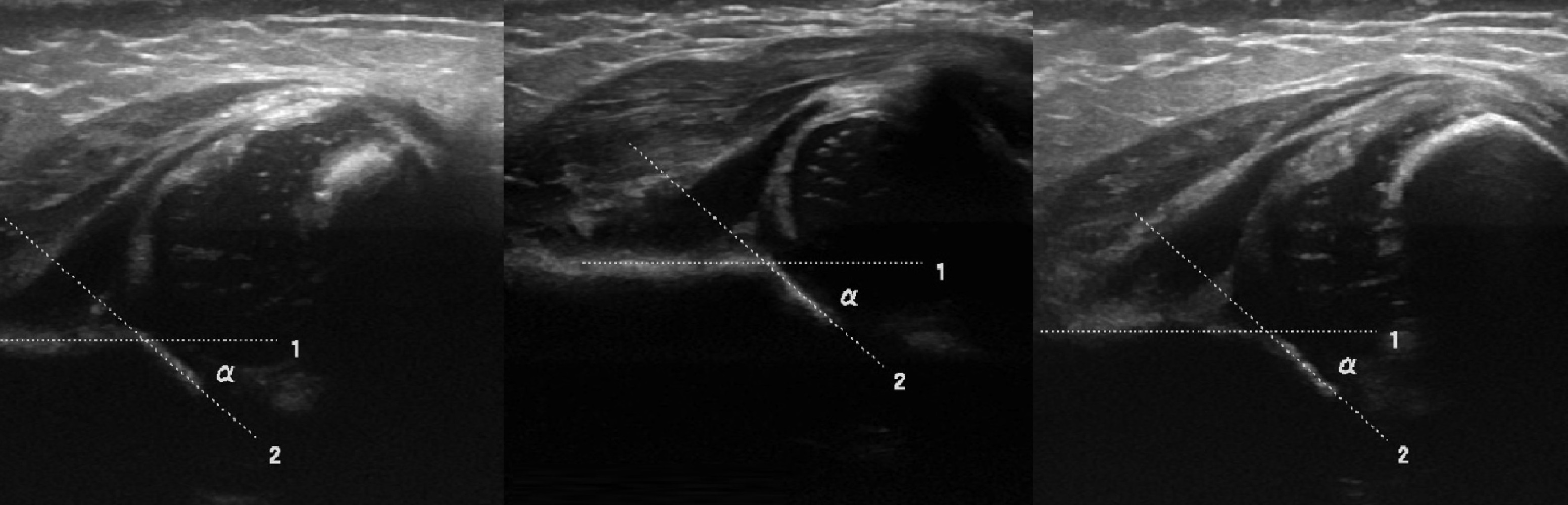
Задача. На УЗИ т/б суставы, где ∠α<43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
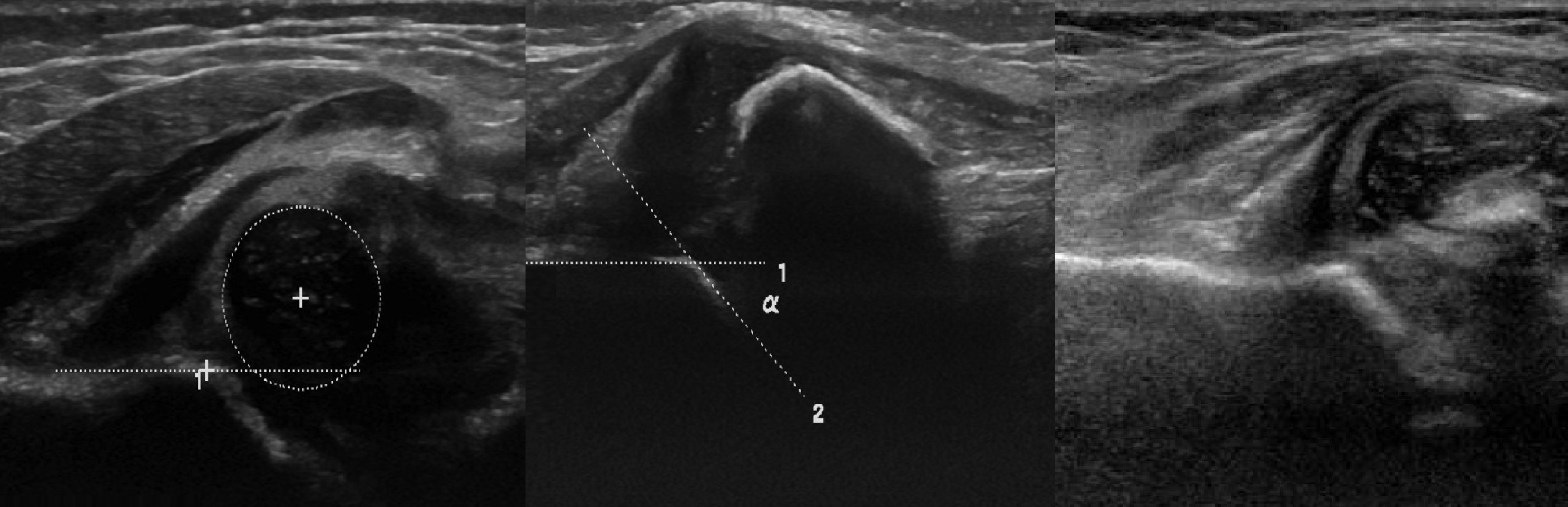
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.
Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.

Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки <9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Источник

УЗИ тазобедренных суставов у грудничков является обязательным методом, который проводится в течение первых месяцев жизни ребеночка. Он не наносит вред детскому организму, позволяет с высокой точностью определить наличие суставных патологий и в результате их своевременного обнаружения избежать развития серьезных осложнений.
Показания
На сегодняшний день обязательной методикой исследования является УЗИ тазобедренных суставов у новорожденных. Оно назначается даже в ситуации, когда нет предпосылок о наличии суставных патологий. Необходимость в диагностировании повышается в следующих случаях:
- при наличии генетической предрасположенности патологий суставов;
- при ягодичном предлежании во время беременности;
- если беременная во время вынашивания ребенка находилась в неблагоприятных экологических условиях;
- при позднем токсикозе;
- маловодии;
- при многоплодной беременности;
- если в период вынашивания ребенка женщина страдала от инфекционных заболеваний, имела плохое питание;
- при осложненных родах.
Обязательно проведение обследования при наличии следующих признаков заболевания:
- одна ножка новорожденного короче другой;
- несимметрично расположенные складки;
- ограниченная подвижность бедра;
- во время движения в ножке ребеночка раздается специфический хруст;
- при излишней напряженности нижних конечностей.
Обычно процедура назначается после проведения первого планового осмотра, во время которого педиатр подскажет, когда делать и где сделать диагностику. Чаще всего на диагностику посылаются месячные младенцы. Важно, чтобы проведение УЗИ было не позднее 2 месяцев жизни ребеночка. В противном случае исследование теряет смысл. Так как происходит окостенение тазобедренной головки, в результате чего затрудняется осматривание суставной структуры. Из-за чего возможно пропустить деформацию, что приведет к неверному выставлению диагноза.
При своевременно не обнаруженной патологии невозможно предотвратить развитие осложнений, которые могут повлиять на последующую жизнь ребенка.
Проведение процедуры
Во время проведения УЗИ ТБС ребенок должен отличаться неподвижностью. Лучше всего его накормить за полчаса до процедуры. Данное условие позволит избежать возможности срыгивания. Также для обеспечения неподвижности следует избежать вероятности возникновения колик. Наличие излишней подвижности не позволит получить достоверную информацию об исследуемых суставах. Лучше всего, чтобы во время исследований ребенок спал.
На процедуру нужно принести две пеленочки. Она необходима для того, чтобы покрыть кушетку, на которой будет проводиться исследование, другая для того, чтобы стереть остатки геля. Перед сканированием ребеночка следует уложить набок с согнутыми ножками в тазобедренном суставе. Врач проводит просматривание обоих тазобедренных суставов грудного ребенка, прилегающие к нему мягкие ткани, кости. Благодаря своевременно проведенной диагностике возможно устранить около 95 % патологий.

Параметры, изучаемые в ходе диагностики
Расшифровка
Расшифровкой результатов занимается детский ортопед. Анатомия грудничка и взрослого сильно отличается друг от друга. Исходя из чего диагностирование должно проводиться исключительно узким специалистом, который хорошо ориентируется с параметрами норм и отклонениями разного вида.
Он измеряет определенные углы, после соотношения с нормой выставляет диагноз. Иногда для уточнения диагноза может назначаться рентгенография. В результате ультразвукового обследования получаются снимки черно-белого цвета. Во время постановки диагноза врачом исследуются следующие параметры:
- Альфа угол. Правильное развитие сустава характеризует угол равный 60 градусам.
- Бета угол должен иметь величину не меньшую 55 градусов.
- Базовая линия.
Именно данные величины позволяют произвести вывод о наличии отклонений сустава. В ходе роста ребеночка результаты меняются. Полугодовалый малыш в норме должен иметь альфа-угол равный 70 градусам, а бета-угол – 43о. Определение норм производится в соответствии со специально направленной таблицей.
Выставление диагноза
В ходе УЗИ тазобедренных суставов у младенцев производится выставление следующих диагнозов:
- нормальное развитие младенца на снимке видно прямоугольным выступом вертлужной впадины. На ней располагается головка тазобедренного сустава;
- суставная незрелость является наиболее легкой стадией отклонения. Однако она также нуждается в коррекционных методах. Если проигнорировать данное состояние, то в последующем возможно формирование артроза;
- дисплазия. Данной патологии характерно закругление выступа, при котором тазобедренная головка лишается симметричности или смещается в какую-либо сторону. Также дисплазию можно предположить о неправильно расположенных складках и их глубине. Врачом для исключения заболевания осматриваются складки, расположенные в паху, под коленями, ягодицами;
- предвывиху характерно нахождение головки тазобедренного сустава вдали от впадины. Она словно выходит за границы, происходит изменение структуры лимбуса;
- вывих. Данной патологии характерно перемещение головки далеко за пределы впадины. Она принимает расположение сверху. Лимбус при этом выходит наружу и стает под головкой сустава. Освободившееся пространство заполняется соединительной, жировой тканью.

В соответствии с таблицей диагностируют патологические состояния
При отсутствии отклонений в развитии сустава бедра, на экране аппарата визуализируется повышенная плотность структуры костной ткани. Врачом оценивается скорость, с которой происходит окостенение головки тазобедренного сустава. В зависимости от чего производится вывод о состоянии данной области. Если в ходе исследования обнаружены показатели альфа-угла больше 43 градусов, а бета-угла – 77 градусов, то выдвигается предположение о наличии подвывиха.
Вывих можно определить при показателях альфа-угла, равных 43 градусам, бета-угла – более 78 градусов. При дисплазии параметры альфа-угла варьируются от 43 до 59 градусов, бета-угла – от 55 до 77 градусов. Ультразвуковое исследование тазобедренного сустава новорожденного малыша позволяет своевременно выставить диагнозы, что дает возможность начать скорое лечение и избежать серьезных отклонений.

Врач ультразвуковой диагностики и акушер-гинеколог. Стаж работы 10 лет.
Источник
Здоровье новорожденного грудничка во многом зависит от внимания, уделяемого профилактике заболеваний, которое лучше всего выявлять на раннем этапе физического развития ребенка. От рождения до 1 года маленьким детям проводится ряд обязательных скрининговых обследований. Малышей грудничков в обязательном порядке осматривают узкие специалисты (хирург, ортопед, окулист, отоларинголог и т.д.). Детям назначают общие анализы (оак, оам) и проводят диагностику внутренних органов и тканей при помощи специального медицинского оборудования. Это крайне необходимо для раннего выявления и лечения многих врожденных и приобретенных (в ходе родов) серьезных патологий.
Одним из самых популярных и высокоэффективных методов обследования органов и тканей новорожденных грудничков считается ультразвуковая диагностика. Воздействие ультразвука позволяет безболезненно, безопасно и качественно осмотреть труднодоступные участки организма человека. Ультразвуковое исследование практически не имеет противопоказаний и не способно каким-либо образом навредить здоровью маленького пациента. Этот метод дает прекрасную возможность обследовать грудничка без лишних стрессов и отрицательных воздействий.
Как проходит УЗИ у детей
На УЗИ идут без подготовки. Для удобства ребенок должен быть в одежде, которую легко расстегнуть или снять.
С собой нужно взять большую пеленку (на нее укладывают малыша), полотенце (им вытирают гель, который наносят перед исследованием).
Этапы проведения:
- С малыша снимают одежду (можно оставить распашонку), укладывают на бочок на столик перед аппаратом (предварительно подстелив пеленку).
- Врач наносит на бедро малыша прозрачный гель, прикладывает к нему небольшой датчик и начинает обследование.
- Чтобы составить полную картину, ножки сгибают в коленных и тазобедренных суставах, приводят к животу, отводят наружу и т. д. Обычно врач осматривает сразу оба бедра (в среднем процедура длится до 30 минут).
- На экране компьютера появляется черно-белая, движущаяся картинка, нужное изображение фиксируют.
Проведение УЗИ тазобедренного сустава у ребенка
По результатам УЗИ врач-рентгенолог измеряет углы отклонения и другие параметры сустава, делает расшифровку и выдает заключение на руки родителям (сразу). Это заключение нужно отнести лечащему врачу-ортопеду.
К проведению УЗИ нет никаких противопоказаний, однако его не рекомендуют делать, если ребенок болен или сильно капризничает (не может лежать спокойно).
Задачи
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки {amp}lt;50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки {amp}lt;28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
Задача. На УЗИ т/б суставы, где ∠α{amp}lt;43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.
Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.
Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки {amp}lt;9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Метки:лекциисуставыУЗИ
Показания к назначению данного исследования
Предпосылки к назначению УЗИ тазобедренных суставов у малышей до года:
- наследственность (подобные нарушения у родителей ребенка);
- лечение острых и хронических заболеваний во время беременности (прием антибиотиков, диуретиков, цитостатиков, вирусные, бактериальные инфекции);
- неправильное положение ребенка в утробе матери (ягодичное или тазовое предлежание), сложные роды;
- маловодие, многоплодие или недоношенность ребенка;
- пол ребенка (у девочек патологию диагностируют в 8 случаях из 10).
На фоне этих факторов увеличивается риск развития дисплазии.
Показания к назначению УЗИ тазобедренных суставов у детей:
| Возраст ребенка | Показания |
| До 1 года | Неврологические отклонения (у грудничка непроизвольно дрожит подбородок) |
| Несимметричные, разной глубины складки в ягодичной или паховой области, разная длина ног | |
| Трудности или щелчки при отведении бедра | |
| Грудничок имеет повышенный тонус мышц | |
| От 1 года и старше | Замедленное развитие (отказывается ползать и ходить) |
| Падения, повреждения, травмы | |
| Появление красноты, боли, отеков в области тазобедренного сустава | |
| Заметная деформация, изменение формы сустава, неправильная постановка ног, неустойчивость и хромота при ходьбе, беге |
Таблица для проверки наличия дисплазии у ребенка. Нажмите на фото для увеличения
Где сделать УЗИ тазобедренных суставов ребенку
При выявлении дисплазии в первые месяцы правильно подобранная комплексная терапия позволяет полностью избавиться от болезни в 90% случаев. Для этого необходимо не пренебрегать регулярными осмотрами у ортопеда и назначаемыми им обследованиями.
Обращайтесь в Международный медицинский центр ОН КЛИНИК! Высокий профессионализм врачей и широкий диагностический потенциал Детского центра Он Клиник бейби, а также наличие современного диагностического оборудования дают возможность предотвратить риск развития осложнений.
Помните, УЗИ – недорогой, но очень точный и, что немаловажно, безопасный и комфортный для детей метод диагностики дисплазии. Уточнить все детали того, как проходит процедура в нашей клинике, и узнать ее стоимость можно по телефону.
Что выбрать: МРТ, УЗИ или рентген
Особенности 3 диагностических методов:
| УЗИ | Рентген | МРТ |
| Информативно с первого месяца жизни | Информативно после окостенения костей (оно начинается примерно с 3–6 месяцев) | Исследование информативно с самого раннего возраста (с первого дня жизни), но детям его назначают только в тяжелых случаях, после операции на суставе или если диагноз не удается установить другими методами |
| Нет дополнительной нагрузки (ультразвук безвреден для ребенка) | Определенная нагрузка на организм в виде рентгеновского облучения | Нет особой нагрузки (если МРТ проводят без контрастного вещества) |
| Исследование проводится в динамике (ребенку не нужно лежать абсолютно неподвижно), используется специальный датчик, доктор может оценить подвижность сустава и особенности движения | Ребенку необходимо лежать или сидеть неподвижно, иначе снимки будут смазаны | Ребенок должен находиться в камере прибора от 30 до 60 минут |
| Одинаково хорошо видны мягкие и твердые ткани (кости, ядра окостенения, заложенные в костях) | Хорошо видны окостеневшие или окостеневающие структуры сустава | МРТ дает трехмерное изображение всех структур сустава в разрезе |
| Сравнительно недорогое | Недорогое | Очень дорогое |
| Достоверность метода (точность диагноза) – от 95 до 98% | Достоверность метода – 70–80% | Высокоточный метод, достоверность – 99% |
Слева – УЗИ тазобедренного сустава, по центру – рентген, справа – МРТ. Нажмите на фото для увеличения
Стоимость УЗИ тазобедренных суставов в Москве – от 1632 рублей. Однако рассчитывать, что в платной клинике его сделают более качественно, не стоит. Определяющую роль все-таки играют квалификация и опыт специалиста.
Хотя более достоверный результат можно получить на современной аппаратуре (уменьшается вероятность ошибок из-за неисправности медтехники).
Недостатки
Данный метод исследования в ортопедической практике используется для определения основных сонографических показателей тазобедренных суставов, выявления структурных изменений, спровоцированных развитием артрозов и артритов, изучения динамики сонографических критериев на фоне консервативного лечения и хирургических вмешательств. Его основные проблемы:
- требование определенной точности проводимых измерений;
- невысокое качество получаемых снимков;
- неточная установка датчиков в стандартные ультразвуковые позиции, как причина низкой повторяемости результатов.
Ультразвуковые снимки характеризуются специфическими искажениями, помехами и артефактами, которые тесно связаны с особенностями распространения ультразвуковой волны в биологических тканях. На неточность изображений влияют характеристики ультразвукового датчика, сложность получения стандартной позиции, психофизическое состояние зрительных органов человека. Углубленный анализ условий проведения исследования тазобедренного сустава и применение современного оборудования, позволяющего реализовать новейшие методики цифровой обработки и количественной оценки изображений, помогает постепенно решить все проблемы ультрасонографии.
Методика проведения
Дополнительных подготовительных мероприятий перед проведением диагностики такого рода не требуется, что позволяет применить ее сразу после назначения. При себе необходимо иметь лист с назначением, пеленку и полотенце.
Все манипуляции проводятся в лежачем состоянии пациента со снятым или приспущенным из зоны обследования нижним бельем.
Место осмотра увлажняется специальным прозрачным контактным гелем, который облегчает скольжение датчика и улучшает изображение и звукопроведение. По коже перемещают компактный датчик, который генерирует УЗ волны. Поскольку разные типы тканей имеют разную по плотности структуру, все они имеют различное звукопоглощение и возвращают эхосигналы, отличающиеся по силе. На основе этих эхосигналов на мониторе появляется визуализированное изображение внутренних анатомических структур таза, что позволяет делать оценку наличия или степени развития патологий.
Есть 4 различных вариантов доступа для получения изображений:
- Передний. Пациент расположен на спине, обе нижние конечности полностью выпрямлены. Сонографист устанавливает валик вдоль продольной оси бедра. Такой доступ позволяет увидеть крылья подвздошных костей, передние части головок бедра, лимфоузлы паха и связочно-мышечные элементы.
- Задний. Пациент лежит на боку с подтянутыми к животу коленями. Данный доступ дает рассмотреть состояние седалищного нерва и бугра, гладкость или шероховатость поверхностей хрящевых элементов, поверхностные и внутренние слои ягодичных мышц.
- Медиальный. Лежа на спине больной должен согнуть в колене одну ногу и отвести ее наружу. Такое положение позволяет обследовать сгибающие мышцы тазового пояса и суставные связки.
- Латеральный. Лежа на боку, пациент поворачивает бедро внутрь для подробной визуализации выступающего элемента большой берцовой кости и вертельной сумки.
Все исследование длится не дольше 20 минут в сложных случаях. Выбор доступа осуществляется диагностом в соответствии с первичным диагнозом и местоположением пораженных зон.
Неподвижное положение человека во время процедуры — залог четкости изображения, но в некоторых случаях сонографист может попросить подвигать бедром для оценки функциональных поражений.
Если заболевание предполагается только в одном бедре, сонографируются оба, поскольку часто дегенерационные процессы в тазу носят двухсторонний характер.
По завершению необходимо удалить полотенцем остатки геля.
( 1 оценка, среднее 4 из 5 )
