Толщина хряща коленного сустава норма


УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Реферат
Коленный сустав — является вторым по величине крупным суставом организма, в функциональном отношение играющим для человека исключительно важную роль, являясь залогом его физической активности. По частоте поражения коленный сустав также занимает второе место [3]. В общей структуре воспалительных и дегенеративно-дистрофических заболеваний коленного сустава ведущее место принадлежит деформирующему остеоартрозу и ревматоидному артриту [4, 7, 8]. Поражение коленного сустава при данной патологии, даже при незначительных нарушениях функций, приводит к значительному дискомфорту для человека, к стойкому снижению трудоспособности, а при длительном течении процесса — к инвалидизации [5]. В связи с тем, что основной контингент больных приходится на работоспособный возраст, то выявление и раннее установление правильного диагноза являются актуальными.
Для диагностики заболеваний коленного сустава в настоящее время применяются различные методы исследования: рентгенография, артроскопия, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), сцинтиграфия. Несмотря на большое количество диагностических методов основная роль в диагностике заболеваний коленного сустава принадлежит традиционной рентгенографии [6]. Однако традиционная рентгенография не может удовлетворять потребностям ранней диагностики, так как в большинстве случаев изменения, определяемые на рентгенограмме, позволяют определить поражение коленного сустава при вовлечении в патологический процесс костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения.
В последнее время интенсивно развивается методика ультразвукового исследования (УЗИ) костно-суставной системы [1, 2]. Применение УЗИ в артрологии относительно новое направление и довольно перспективное.
Цель нашего исследования — оценить значимость и возможности УЗИ в диагностике и дифференциальной диагностике деформирующего остеоартроза и ревматоидного артрита при поражении коленного сустава. Проведение УЗИ у 159 пациентов позволило определить критерии, необходимые для дифференциального диагноза между этими двумя заболеваниями в зависимости от стадии процесса. Авторы показывают, что УЗИ является высокоинформативным методом диагностики, не уступает рентгенологическому методу исследования, и рекомендуют его применение в широкой клинической практике.
Введение
Диагностика и дифференциальная диагностика деформирующего остеоартроза и ревматоидного артрита коленного сустава осуществляется с учетом жалоб больного, анамнеза, клинических проявлений, данных лабораторного исследования и диагностических (инструментальных методов), одним из которых является УЗИ. Так как патогенез деформирующего остеоартроза и ревматоидного артрита различен, то и выявляемые при выполнении УЗИ признаки, позволяют провести дифференциальный диагноз.
Деформирущий остеоартроз — дегенеративно-дистрофическое заболевание суставов, характеризующееся первичной дегенерацией суставного хряща, с последующим изменением суставных поверхностей и развитием краевых остеофитов, что приводит к деформации сустава.
Ревматоидный артрит — хроническое системное соединительно-тканное заболевание с прогрессирующим поражением (синовиальных) суставов по типу эрозивно-деструктивного полиартрита.
Для проведения дифференциального диагноза оценивались следующие структуры коленного сустава: мягкие ткани (наличие или отсутствие отека), гиалиновый хрящ (толщина, равномерность толщины, структура, поверхность), изменения синовиальной оболочки (утолщение, наличие разрастаний), состояние суставных сумок, заворотов и суставной полости (наличие выпота), суставные поверхности (появление краевых костных остеофитов).
Материал и методы
Проанализированы результаты обследования 159 пациентов с патологией коленного сустава в возрастном диапазоне 18-85 лет, из них 127 (79,9%) женщин и 32 (20,1%) — мужчин. Длительность анамнеза составляла от 3 месяцев до 30 лет. 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз, 13 (8,2%) — с ревматоидным артритом. УЗИ проводились на ультразвуковом аппарате Hawk 2102 XL с использованием линейного датчика с диапазоном частот 6-12 МГц.
Результаты и обсуждение
Проведено УЗИ у 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз. У 72 (49,3%) пациентов установлена I стадии деформирующего остеоартроза, у 69 (47,3%) — II стадия, у 5 (3,4%) пациентов — III стадия. У 13 (5%) пациентов с поражением коленного сустава диагностирован ревматоидный артрит, из них у 7 (53,8%) пациентов — I стадии заболевания, у 5 (38,5%) — II стадии, у 1 (7,7%) — III стадии (табл. 2-4, рис. 1-3).
Таблица 1. Показания нормального состояния структур коленного сустава при УЗИ.
| Структура сустава | Норма при УЗИ |
|---|---|
| Мягкие ткани сустава | Отсутствие отека |
| Гиалиновый хрящ | Толщина 3-4 мм, равномерен по толщине, однородный по эхоструктуре, с ровной, четкой поверхностью |
| Синовиальная оболочка | Не визуализируется |
| Суставные сумки и завороты | Гипоэхогенное образование с наличием складок и разветвлений, без выпота |
| Суставная полость | Выпот не определяется |
| Суставные поверхности | Контуры четкие, ровные. Деформации нет |
| Краевые костные остеофиты | Отсутствуют |
Таблица 2. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при I стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Незначительный отек | Чаще отсутствие отека, реже незначительный отек |
| Гиалиновый хрящ | Толщина 3-5 мм (норма или утолщен, вследствие его набухания) | Неравномерное уменьшение толщины до 1,5-2 мм |
| Синовиальная оболочка | Локальное утолщение до 5 мм с единичными мелкими узелковыми разрастаниями | Очаговое утолщение до 1 мм |
| Суставные сумки и завороты | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-9 мл | — |
| Суставная полость | Выпот в незначительном количестве | — |
| Суставные поверхности | — | Незначительная деформация |
| Краевые костные остеофиты | — | Единичные остеофиты |
Таблица 3. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при II стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек выражен | Отек умеренный |
| Гиалиновый хрящ | Равномерное истончение до 2 мм, появление на поверхности единичных кист и эрозий | Неравномерное истончение до 1,0-1,4 мм, повышение его эхогенности |
| Синовиальная оболочка | Локальное утолщение до 8 мм, или диффузное до 5 мм, появление множественных бахромчатых разрастаний | Очаговое утолщение до 2 мм |
| Суставные сумки и завороты | Мелкодисперсный, плохо перемещающийся выпот в 3 и более сумках, объемом до 15 мл | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-8 мл |
| Суставная полость | Наличие выпота в умеренном количестве | Выпот в незначительном количестве |
| Суставные поверхности | Уплощение суставных поверхностей | Значительная деформация |
| Краевые костные остеофиты | — | Множественные остеофиты |
Таблица 4. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при III стадии заболевания.
| Признаки | Ревматоидный артрит | Деформирующий остеоартроз |
|---|---|---|
| Мягкие ткани сустава | Отек значительно выражен | Отек значительно выражен |
| Гиалиновый хрящ | Равномерное истончение до 1 мм и менее, появление на поверхности множественных кист и эрозий | Неравномерное истончение до 1 мм и менее, с гиперэхогенными включениями в структуре |
| Синовиальная оболочка | Диффузная пролиферация до 5 мм, с выраженными бахромчатыми разрастаниями | Очаговое утолщение до 3 мм |
| Суставные сумки и завороты | Значительное количество крупнодисперсного, с хлопьями, легко перемещающегося между сумками выпота | Умеренное количество однородной жидкости в 2 -х и более сумках |
| Суставная полость | Выпот в значительном количестве, неоднородного характера, с появлением гиперэхогенных образований неправильной формы в диаметре 5-10 мм (фибриновые сгустки) | Выпот в умеренном количестве, однородного характера |
| Суставные поверхности | Уплощение и значительная деформация | Выраженная деформация |
| Краевые костные остеофиты | — | Грубые, массивные краевые костные остеофиты |
Рис. 1. УЗИ коленного сустава. Деформирующий остеоартроз, II стадия (стрелки — выпот).
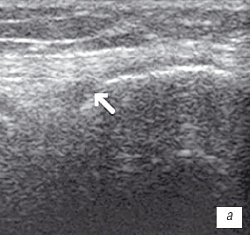
а) Гиалиновый хрящ неравномерно истончен до 1,2 мм.
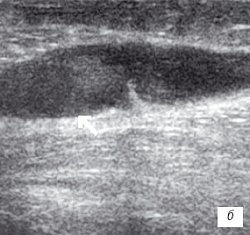
б) Однородный выпот в икроножной сумке.
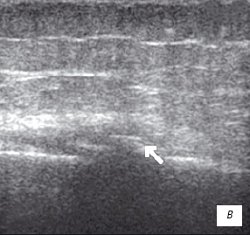
в) Множественные краевые костные остеофиты.
Рис. 2. УЗИ коленного сустава. Деформирующий остеоартроз и ревматоидный артрит (II стадия).
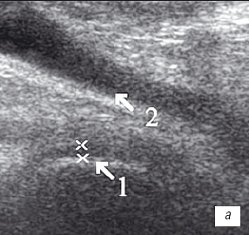
а) Деформирующий остеоартроз. Гиалиновый хрящ неравномерно истончен до 1 мм (1), однородный выпот в верхнем завороте (2).
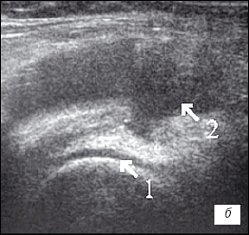
б) Ревматоидный артрит. Гиалиновый хрящ равномерно истончен до 2 мм (1), неоднородный выпот с гиперэхогенными включениями в верхнем завороте (2).
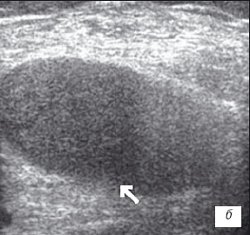
Рис. 3. УЗИ коленного сустава. Ревматоидный артрит (III стадия).
а) Диффузная пролиферация синовиальной оболочки до 5 мм, с бахромчатыми разрастаниями.
б) Крупнодисперсный с хлопьями выпот в икроножной и полуперепончатой сумках.
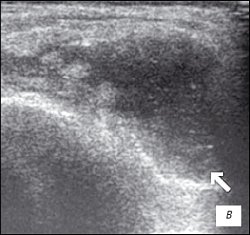
в) Значительное количество неоднородного выпота в полости сустава с фибриновыми сгустками.
Выводы
Таким образом, мы считаем, что УЗИ коленного сустава при деформирующем остеоартрозе и ревматоидном артрите обладает рядом несомненных достоинств. Метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (в сравнении с КТ и МТР). УЗИ не имеет противопоказаний, дает возможность визуализировать мягкотканые компоненты сустава, проводить многократные повторные исследования. Одним из достоинств УЗИ является возможность определения ранних патологических изменений при данных заболеваниях, что позволяет проводить диагностику в начале патологического процесса, определять стадию заболевания, и самое главное — осуществлять дифференциальную диагностику этих двух заболеваний.
Литература
- Еськин Н.А., Атабекова Л.А., Бурков С.Г. Ультрасонография коленных суставов. // SonoAce International — №10, 2002 г, стр. 85-92.
- Ермак Е.М. Возможности ультрасонографии в прогнозировании развития деформирующего гонартроза. // SonoAce International — №11, 2003 г, стр. 87-91.
- Зубарев А.В. Диагностический ультразвук. Костно-мышечная система. М., СТРОМ, 2002 г., 136 с.
- Лагунова И.Г. Рентгеновская cемиотика заболеваний скелета.- М, 1966.-156с.
- Максимович М.М. Структура инвалидности при артрозах крупных суставов.// Повреждения и заболевания позвоночника и суставов: Материалы научно-практической конференции травматологов — ортопедов. — Минск, 1998.С. 34-35.
- Михайлов А.Н., Алешкевич А.И. Рентгенологическая визуализация коленного сустава в оценке его биотрибологии // Теория и практика медицины: Сб. науч. Тр. Вып. 1// Под редакцией И.Б. Зеленкевича и Г.Г.Иванько.-Минск.-1999.- С.116-118.
- Radin E.L. Osteoarthrosis. What is known about prevention. Clin.Orthopaed., 1987, Vol. 222, Sept, p. 60-65.
- Yunus M.B. Investigational therapy in rheumatoid arthritis: A critical review. Sem. Arthr. Rheum., 1988, Vol. 176, No.3, p. 163-184.

УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Источник
Нормальная анатомия коленного сустава

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Коленный сустав – не только самый крупный в организме человека, но и самый сложный. Он образован тремя костями: бедренной костью сверху, большеберцовой костью снизу, а спереди от этих костей располагается надколенник (коленная чашечка). Как бедренная, так и большеберцовая кость имеют по два расширяющихся костных выступа – мыщелка: наружный и внутренний. Наружный мыщелок еще называют латеральным (от латинского слова lateralis – наружный), а внутренний – медиальным (от латинского слова medialis – внутренний). Основное движение коленного сустава – это сгибание, при этом надколенник ложится в специальную борозду между наружным и внутренним мыщелками бедренной кости. Несколько простых иллюстраций для понимания анатомии и функциональных особенностей коленного сустава. Коленный сустав (вертикальный разрез):
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- бедренная кость;
- суставная капсула;
- суставная полость;
- надколенник;
- медиальный мениск;
- крыловидная складка;
- передняя крестообразная связка;
- задняя крестообразная связка;
- связка надколенника;
- большеберцовая кость.
Стабильность костей друг относительно друга обеспечивается за счет связок коленного сустава. К наиболее важным связкам коленного сустава относятся: Крестообразные связки, которые удерживают голень от смещения кпереди (передняя крестообразная связка) и кзади (задняя крестообразная связка). Большеберцовая коллатеральная связка (внутренняя боковая связка) которая удерживает голень от отклонения кнаружи. Малоберцовая коллатеральная связка (наружная боковая связка), которая удерживает голень от отклонения кнутри. Контактирующие поверхности бедренной, большеберцовой костей и надколенника покрыты гладким хрящом, который облегчает скольжение. Между бедренной и большеберцовой костью есть мениски – хрящевые прослойки полулунной формы. Мениски выполняют разные функции: распределяют нагрузку, амортизируют толчки, уменьшают контактное напряжение, выполняют роль стабилизаторов, ограничивают амплитуду движений, участвуют в проприоцептивной афферентации при движениях в коленном суставе, т.е. сигнализируют нашему мозгу о том, в каком положении находится коленный сустав. Главными среди этих функций считаются первые четыре — распределение нагрузки, амортизация толчков, распределение контактного напряжения и стабилизация. И наружный (латеральный), и внутренний (медиальный) мениск условно делятся на три части: заднюю (задний рог), среднюю (тело) и переднюю (передний рог). И о еще одной важной анатомической особенности коленного сустава необходимо сказать. Это синовиальные сумки коленного сустава. Важно при поиске скоплений жидкости в коленном суставе. Схема расположения синовиальных сумок в области коленного сустава: 1 — передняя подкожная преднадколенниковая сумка; 2 — передняя подфасциальная преднадколенниковая сумка; 3 — верхняя надколенниковая сумка; 4 — сумка медиальной головки икроножной мышцы: 5 — сумка подколенной мышцы; 6 — область расположения сумок «гусиной лапки»; 7 — поверхностная предбольшеберцовая сумка; 8 — нижняя глубокая поднадколенниковая сумка; 9 — верхняя сумка медиальной коллатеральной связки; 10 — передняя подсухожильная преднадколенниковая сумка. Немного освежим в памяти причины и патологическую анатомию остеоартрозов. Все остеоартрозы делятся на две группы: первично-костные и первично-хрящевые. Первично-костные развиваются в результате остеохондропатий, развиваются почти всегда в детском и юношеском возрасте и имеют моноартикулярный характер. Первично-хрящевые остеоартрозы характеризуются первичным невоспалительным дегенеративным поражением покровного хряща, вплоть до его некроза включительно. Страдают люди среднего и зрелого возрастов. По своему существу являются моноартикулярными, хотя могут одновременно или последовательно захватить и несколько суставов. Именно эта группа остеоартрозов нас и интересует в большей степени. Деформирующий артроз — самое распространенное хроническое заболевание суставов, характеризующееся дегенерацией суставного хряща, дистрофическими нарушениями в эпифизах сочленяющихся костей, компенсаторным краевым новообразованием костной ткани и изменением суставных поверхностей костей со снижением или утратой функции пораженного сустава. В процесс вовлекаются и окружающие сустав ткани. Главной причиной возникновения дегенеративных изменений в хряще служат повторные, длительно продолжающиеся травматические инсульты, именно травматизация, выходящая из пределов физиологической компенсации и регуляции, но не однократная травма. Это может происходить не только в результате профессиональных, бытовых, спортивных влияний, но и вследствие статической перегрузки и изменения соотношений между суставными поверхностями. Суставной гиалиновый хрящ соответственно его функциональному назначению обладает рядом уникальных особых качеств:
- физическая прочность. Устойчивость хряща против растяжения и сжатия приближается к прочности чугуна и латуни, эластичность в 3 раза превышает упругость бронзы. Хрящ мало меняется под влиянием высоких температур. Варка в течении суток практически не вызывает его изменения.
- химическая устойчивость. Желудочный сок и пищеварительные ферменты почти не оказывают влияния на хрящевую ткань.
Поверхность хрящей обладает идеальной скользкостью. Благодаря этой скользкости давление двух прилегающих и всегда в нормальных условиях точно соответствующих друг другу хрящевых поверхностей распределяется на более или менее значительную площадь, чему еще способствует эластичность хряща, выравнивающая несоответствия в форме соприкасающихся поверхностей. При остеоартрозе суставной хрящ меняет свои свойства. Теряется белизна и блеск, становится мутной, желтовато-серой. Ткань хряща разволакнивается. Разволокнение, или фибрилляция, происходит под прямым углом к поверхности сустава. Вначале, при стирании самых поверхностных слоев покровного хряща, истончается только один из покровных суставных хрящей, а другой утолщается, возникает своеобразный компенсаторный процесс в со стороны сустава в целом. Функция сустава в начальных стадиях не страдает и движения продолжаются в полном объеме, хрящевые пластинки все больше и больше стираются и рассасываются. Этим и объясняется возникающий хруст при движениях в суставе. Хрящ не способен к регенерации. Убыль ткани не возмещается хрящевой же тканью. В дальнейшем дегенеративным изменениям подвергаются и костные поверхности, стираются и отшлифовываются, полируются. Обнаженный от хряща поверхностный костный слой уплотняется, уподобляется слоновой кости. Особый отпечаток остеоартрозу придают не деструктивные изменения, а значительно преобладающие над ними явления реактивного репаративного порядка. Появляются обильные и неправильные разрастания костной ткани, главным образом на боковых свободных краях суставных поверхностей, краевые костные губы и гребни, ведущие к утолщению эпифизарных концов костей. Нарушается нормальная картина строгого соответствия между формой головки и впадины. В данной работе не будем останавливаться на методиках рентгенологического и ультразвукового исследования коленного сустава. Они достаточно подробно освещены в соответствующих руководствах по рентгенологической и ультразвуковой диагностике.
Гиалиновый хрящ и его функции
Представляет собой тонкую (около 5-6 мм), но очень прочную прослойку между костей. По сравнению с другими типами хрящей, состоит из небольшого количества волокон коллагена и эластина.
Выполняет следующие функции:
- обеспечивает прочность соединения и смягчает трение костей;
- способствует более легкому скольжению суставных поверхностей;
- помогает осуществлять безболезненные движения в полном объеме;
- гиалиновый хрящ обусловливает пластичность (благодаря наличию коллагена хрящевая прослойка легко принимает любую форму и так же легко возвращается в свое нормальное положение).
Повреждение слоев хрящевой ткани разделяется на три стадии, в каждой из которых происходят свои изменения. Первая стадия характеризуется небольшими изменениями на поверхности хряща, но они быстро восстанавливаются.
На второй стадии происходит серьезное повреждение: суставной гиалиновый хрящ неравномерно истончен, появляются жалобы на боль во время движения. Третий этап относится к необратимому разрушению поверхности с вовлечением в процесс костной ткани.
Строение и локализация хряща в организме
Состоит из трех едва ограниченных между собой областей (наружной, столбчатой и внутренней) и не имеет надхрящницы. В наружной зоне располагаются хондроциты веретенообразной формы, во второй зоне находятся столбиковые клетки, внутренняя часть делится на необызвествленную и обызвествленную.
Чаще всего гиалиновый хрящ находится на поверхности костей и суставов (например, коленный или тазобедренный сустав), в местах прикрепления ребер к грудине, образует полукольца трахеи.
Не содержит в своем составе кровеносных сосудов, питается диффузно (при проникновении питательных веществ из синовиальной жидкости через поры прослойки). Синовиальная жидкость – значительный составляющий элемент, благодаря ей ткань поддерживается в нормальном состоянии.
Гиалиновый хрящ – что это
Гиалиновый хрящ – это первый тип хрящевой ткани, он представлен беловато-голубой полупроницаемой тканью. Он содержит меньше всего волокон и клеток. Входящие в состав волокна, в свою очередь, содержат коллаген.
Гиалиновая хрящевая ткань образуется в период эмбрионального развития, затем она стремительно растет. По окончании роста гиалиновые хрящи представляют собой тончайший слой, покрывающий костное окончание на суставе. Как правило, он расположен в зоне, где соединяются ребра и грудина, в горле, на бронхиальных и трахейных стенках, на суставных поверхностях.
Структура гиалинового хряща обусловлена его местоположением. У него отсутствует надхрящница, в его составе три слабо отграниченные одна от другой зоны. Наружный участок содержит хондроциты в виде веретена, расположенные параллельно поверхности.
Столбчатый участок, расположенный в глубине, содержит клетки, благодаря которым осуществляется образование столбиков. Внутренний участок делится на зону обызвествления и необызвествления. Обызвествленная часть примыкает к костям, она содержит матриксные пузырьки и сосуды, переносящие кровь.
Гиалиновый хрящ питается веществами из синовиального жидкого содержимого и сосудов, переносящих кровь, при наличии таковых. При нарушении питательного процесса происходит изменение толщины гиалинового хряща.
Справка. Считают, что в норме толщина гиалиновой хрящевой ткани должна составлять приблизительно 6 мм. Когда она истончается, ее толщина становится тоньше в 2 раза и больше. Однако это число бывает и другим, это обусловлено строением человеческого скелета.
Первый признак того, что начались дегенеративные изменения в гиалиновой хрящевой ткани – это отеки коленных суставов. Хрящ, расположенный между костями, становится неровным, меньшего размера. Выявить данное явление можно на МРТ и с помощью звуковой диагностики.
Структура и местоположение
Гиалиновый хрящ содержит клетки и волокна в малом количестве. Им выстилаются костные окончания на суставах тонким пластом. Он расположен в местах, где соединяются ребра и грудина, в бронхиальных и трахейных стенках, а также содержится в составе сосудов, переносящих кровь.
Если хрящ в норме, им покрыта почти вся поверхность ребер, за исключением обызвествленных участков.
Он способствует выполнению шарнирной функции в суставах, поскольку им обеспечивается необходимое трение между костями. Гиалиновым хрящом в коленной суставной ткани выстилается почти вся поверхность костей, благодаря чему образуется плотный амортизационный пласт. Подобным хрящом выстланы мыщелки большеберцовой кости, надколенника и срединной области бедер.
Гиалиновый хрящ – что это
Гиалиновый хрящ – это первый тип хрящевой ткани, он представлен беловато-голубой полупроницаемой тканью. Он содержит меньше всего волокон и клеток. Входящие в состав волокна, в свою очередь, содержат коллаген.
Гиалиновая хрящевая ткань образуется в период эмбрионального развития, затем она стремительно растет. По окончании роста гиалиновые хрящи представляют собой тончайший слой, покрывающий костное окончание на суставе. Как правило, он расположен в зоне, где соединяются ребра и грудина, в горле, на бронхиальных и трахейных стенках, на суставных поверхностях.
Структура гиалинового хряща обусловлена его местоположением. У него отсутствует надхрящница, в его составе три слабо отграниченные одна от другой зоны. Наружный участок содержит хондроциты в виде веретена, расположенные параллельно поверхности.
Столбчатый участок, расположенный в глубине, содержит клетки, благодаря которым осуществляется образование столбиков. Внутренний участок делится на зону обызвествления и необызвествления. Обызвествленная часть примыкает к костям, она содержит матриксные пузырьки и сосуды, переносящие кровь.
Гиалиновый хрящ питается веществами из синовиального жидкого содержимого и сосудов, переносящих кровь, при наличии таковых. При нарушении питательного процесса происходит изменение толщины гиалинового хряща.
Справка. Считают, что в норме толщина гиалиновой хрящевой ткани должна составлять приблизительно 6 мм. Когда она истончается, ее толщина становится тоньше в 2 раза и больше. Однако это число бывает и другим, это обусловлено строением человеческого скелета.
Первый признак того, что начались дегенеративные изменения в гиалиновой хрящевой ткани – это отеки коленных суставов. Хрящ, расположенный между костями, становится неровным, меньшего размера. Выявить данное явление можно на МРТ и с помощью звуковой диагностики.
Структура и местоположение
Гиалиновый хрящ содержит клетки и волокна в малом количестве. Им выстилаются костные окончания на суставах тонким пластом. Он расположен в местах, где соединяются ребра и грудина, в бронхиальных и трахейных стенках, а также содержится в составе сосудов, переносящих кровь.
Если хрящ в норме, им покрыта почти вся поверхность ребер, за исключением обызвествленных участков.
Он способствует выполнению шарнирной функции в суставах, поскольку им обеспечивается необходимое трение между костями. Гиалиновым хрящом в коленной суставной ткани выстилается почти вся поверхность костей, благодаря чему образуется плотный амортизационный пласт. Подобным хрящом выстланы мыщелки большеберцовой кости, надколенника и срединной области бедер.
Норма
Сейчас приняты следующие нормы, соответствующие рекомендациям профессора В.А. Доманцевича:
- Отсутствие отёка мягких тканей.
- Равномерное распределение однородного гиалинового хряща, его поверхность должна быть гладкой и ровной, с толщиной 2 – 3 мм.
- Расположенная изнутри суставной капсулы синовиальная оболочка в норме определяться не должна.
- Складки этой оболочки, имеющие самостоятельное название синовиальных сумок должны иметь пониженную эхогенность, допускаются разветвления, однако жидкости быть не должно.
- Для суставных поверхностей здоровых костей характерен ровный и чёткий контур без деформации.
- Патологических костных выростов (остеофитов) в норме быть не должно.
Источник
