Точки окостенения локтевого сустава у детей картинка
В возрасте 3 — 6 лет суставной хрящ принимает активное участие в росте костного отдела эпифиза. Начиная с 10 и до 18 лет преобладают процессы уменьшения массы росткового хряща и продолжаются изменения, направленные в сторону приспособления суставного хряща к новым возрастным функциональным нагрузкам. Костно-суставная система достигает полной дифференцировки к 20 — 25 годам жизни человека.
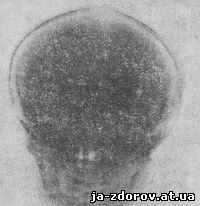
Череп у новорожденного имеет большой свод и малое основание. В лобной и затылочной костях сохраняются швы, которые нередко зарастают только к 10 годам. Основная кость новорожденного состоит из трех, а затылочная — из четырех частей. Нижняя челюсть разделена соединительнотканной прослойкой на две части. В определенных местах черепных швов сохраняются участки соединительной ткани — роднички. Различают передний (большой, лобный) родничок на месте соединения лобной и теменных костей: задний (малый, затылочный) в области соединения теменных и затылочной костей: две пары боковых родничков — передние боковые (клиновидные) и задние боковые (сосцевидные). Передний родничок зарастает к 2 годам, остальные — в первые месяцы жизни ребенка. Внутренняя поверхность костей свода черепа у новорожденного гладкая (рис. 82) и только иногда на рентгенограммах могут быть выявлены просветления, которые обусловлены пахионовыми грануляциями и венозными выпускниками.

Рис. 82. Рентгенограмма черепа ребенка 1 года. Покровные кости тонкие. Пальцевые вдавления отсутствуют. Видны швы и роднички.
До года жизни ребенка рисунок пальцевидных вдавлений — костное отображение рельефа головного мозга и отпечатки сосудистых борозд слабо выражены и появляются в основном только после уплотнения швов и закрытия родничков.
Турецкое седло у детей раннего возраста плоское. Позади пирамид височных костей рентгенологически имеется просветление, соответствующее сигмовидному синусу, а сзади венечного шва выявляется такое же разрежение ткани за счет основотеменного синуса. Примерно к 7 годам формирование черепа заканчивается.
Позвоночник. В каждом позвонке развиваются три ядра окостенения, из которых одно находится в теле его и два — в полудужках. Слияние костных частей тел позвонков происходит после рождения ребенка. Обе половины дужек в разных отделах позвоночника срастаются в период от 1 года до 10 — 12 лет, а тела позвонков и их дужки соединяются к 3 — 6 годам. На рентгенограммах у детей раннего возраста форма позвонков овальная; высота межпозвонкового хрящевого диска достигает высоты тела позвонка. К 3 годам жизни форма тени позвонков начинает приближаться к четырехугольной. Концы остистых и поперечных отростков, а также наружные отделы замыкающих пластинок тел позвонков долго сохраняют хрящевое строение, поэтому рентгенологически здесь отмечаются просветления. В возрасте 9 — 11 лет у девочек и 10 — 12 лет у мальчиков в этих местах появляются добавочные точки окостенения в виде округлых свободных костных фрагментов. В грудном отделе позвоночника четыре верхних позвонка шире всех остальных грудных позвонков. В поясничном отделе позвоночника рентгенологически выявляются крупные тела позвонков и невысокие по сравнению с ними межпозвонковые пространства. Крестец у ребенка первого года жизни состоит из тела и боковых масс, которые срастаются к 5 годам. Иногда между боковыми массами и бугристостью подвздошных костей определяются добавочные ядра окостенения. Между отдельными крестцовыми позвонками долго сохраняются межпозвонковые хрящевые диски. В центре тел позвонков вдоль всего позвоночного столба могут выявляться на рентгенограммах просветления, морфологической основой которых являются проходящие здесь межсегментарные сосудистые борозды. Изгибы позвоночника у новорожденного не выражены. Когда ребенок начинает держать голову, появляется шейный лордоз и одновременно развивается грудной кифоз. При переходе ребенка в выпрямленное положение создается поясничный лордоз. Окончательное формирование шейного и грудного изгибов заканчивается к 7 годам, поясничного — к 15 — 16 годам.
Ребра. Окостеневают из нескольких точек. На первом году жизни различают тело ребра и добавочные точки окостенения, расположенные в области головки, бугорка и нижней поверхности ребра, которые могут иногда сохраняться до 16 лет.
Грудина. У новорожденного она разделяется хрящом на 7 сегментов. К 11 годам количество их уменьшается до 3 — 4. Рукоятка грудины на рентгенограммах у детей относительно крупнее, чем у взрослых. По верхнему ее краю отмечается выраженное углубление. Нередко рентгенологически определяются округлые участки просветлений в местах сохранения необызвествленной хрящевой ткани.
Лопатка. Развивается из трех основных и нескольких добавочных точек окостенения. При этом угол лопатки, эпифизарные части плечевого и клювовидного отростков долго сохраняют хрящевое строение. Только к 11 годам полностью окостеневает эпифиз клювовидного отростка, а к 14 годам появляются ядра окостенения в плечевом отростке и в нижнем углу лопатки. Нередко на рентгенограммах ядро окостенения в плечевом отростке представлено не одной точкой, а 2 — 5 мелкими костными ядрышками.
Плечевая кость. Имеет самостоятельное ядро окостенения в головке. При этом такие же точки окостенения имеют большой и малый бугорки плечевой кости. Обычно до 3 лет они существуют как отдельные костные образования и хорошо определяются рентгенологически. После 7 лет у девочек и 8 лет у мальчиков проксимальный эпифиз плечевой кости представлен на рентгенограммах уже единым костным образованием. Синостоз в области эпиметафизарного хряща происходит у девочек в 14 — 15 лет, а у мальчиков примерно на 1,5 — 2 года позже. В дистальном отделе плечевой кости к 1,5 годам жизни ребенка появляется точка окостенения в головчатом возвышении. Примерно к 5 годам у девочек и к 7 годам у мальчиков рентгенологически выявляются точки окостенения в головке лучевой кости и во внутреннем надмыщелке плечевой кости. Формирование ядра окостенения в блоке плечевой кости происходит па 2 года позже. Наружный надмыщелок появляется у девочек к 9 годам, у мальчиков — на 1 год позже. Локтевой отросток, как правило, имеет 2 — 3 точки окостенения, развивающиеся одна за другой, начиная с 7 лет у девочек и на 1 год позже у мальчиков. Все синостозы в дистальных отделах плечевой кости заканчиваются к 15 — 16 годам у девочек и к 17 — 18 годам у мальчиков.
Кисть и предплечье. В костях кисти и предплечья имеется определенная последовательность появления ядер окостенения. На первом этапе развиваются точки окостенения, которые характерны для детей до 3-летнего возраста. Ранее всех, а именно на 5-м месяце жизни ребенка, определяются на рентгенограммах центры окостенения в головчатой и крючковатой костях. В дальнейшем окостеневает дистальный эпифиз лучевой кости, эпифизы фаланг и пястных костей. Примерно к концу 3-го года формируются ядра окостенения в трехгранной и полулунной костях. После 4 лет наступает как бы второй этап окостенения, во время которого все остальные кости запястья приобретают центры костесозидания. В это же время окостеневает и дистальный эпифиз локтевой кости с шиловидным отростком, развиваются сесамовидные кости. В среднем к 7 годам окостенение заканчивается, однако гороховидная кость нередко окончательно формируется только к 13 — 14 годам. В коротких трубчатых костях кисти только один из двух эпифизов имеет точку окостенения. Так, в фалангах и 1 пястной кости ядра костеосозидания появляются в проксимальном эпифизе. Во всех остальных пястных костях они образуются в дистальных эпифизах. Тем не менее иногда может происходить развитие добавочных точек окостенения (псевдоэпифизы), которые появляются в противоположных концах костей. Обычно псевдоэпифизы отмечаются у девочек только до 12 — 13 лет, а у мальчиков — до 14 — 15 лет.
Синостозы эпиметафизарных зон коротких трубчатых костей кисти развиваются также в определенной последовательности. Раньше всего появляется костное слияние в 1 пястной кости; в дальнейшем наступает заращение росткового хряща во всех фалангах и остальных пястных костях. Позже описанного происходит синостоз в локтевой кости и только в последнюю очередь — в лучевой.
Кости таза. На рентгенограммах у детей раннего возраста они отличаются тем, что крылья подвздошных костей плоские, подвздошные ямки выражены слабо. Вертлужные впадины мелкие, своды их из-за неравномерного обызвествления грубоволокнисты. К 8 годам в своде вертлужной впадины и в V-образном хряще появляется множество добавочных точек окостенения. Поэтому нередко у детей в возрасте 12 — 14 лет рентгенологически можно наблюдать развитие дополнительных костей, одна из которых имеет треугольную форму и располагается между подвздошной и седалищной костями; другая овальной формы и занимает место между подвздошной и лонной костями. В костях таза длительно сохраняются апофизы, например в 12 — 14 лет развиваются апофизы бугров седалищных костей. Вдоль крыльев подвздошных костей и у верхне-задней части вертлужной впадины апофизарные точки окостенения выявляются даже в 14 — 15-летнем возрасте. Нередко на рентгенограммах имеются просветления в центре крыла подвздошной кости и по нижнему контуру вертлужной впадины, обусловленные как конституциональным строением, так и проекциями крупных сосудов.
Бедренная кость и кости голени. У новорожденного они представлены полностью развитыми диафизами, в то время как проксимальный эпифиз бедренной кости проявляется только точкой окостенения, возникающей в среднем на 5-м месяце жизни ребенка. Вначале она фрагментирована, однако в 2 года представлена уже единым и крупным образованием. В возрасте 2 — 3 лет появляется точка окостенения большого вертела и только в 8 — 9 лет у девочек и 10 — 11 лет у мальчиков возникает центр окостенения в малом вертеле.
Синостоз вертелов происходит у девочек в 17 — 18 лет, а у мальчиков на 1 — 1,5 года позже. Обычно в эти же сроки синостозирует эпифиз головки с диафизом бедренной кости.
Точка окостенения в дистальном эпифизе бедра появляется первой из всех точек окостенения скелета. Считается, что при наличии данной точки окостенения и при этом только с поперечным ее размером в 5 — 7 мм новорожденного можно отнести к доношенным. В течение первых лет жизни ребенка дистальный эпифиз бедра оформляется в виде двух костных мыщелков и межмыщелковой ямки. Иногда во внутреннем мыщелке бедра могут появляться мелкие добавочные точки окостенения.
Синостозирование дистального эпифиза при отсутствии отклонений в половом развитии происходит у девочек к 16 годам, а у мальчиков — к 17 — 18 годам.
Надколенник. Окостеневает за счет многих центров окостенения, которые появляются на рентгенограммах в разные сроки жизни ребенка. Основные точки окостенения возникают в среднем у девочек в 4 года и у мальчиков в 5 лет.
В проксимальном эпифизе большеберцовой кости ядро окостенения формируется незадолго до рождения ребенка и обусловливает развитие не только костного массива самого эпифиза, но и обоих мыщелков. Выемка на месте будущей бугристости кости возникает у девочек в 1,5 года и у мальчиков в 2 года. В дальнейшем к 13 — 14 годам в этом месте рентгенологически определяются 2 — 3 костных ядра, которые полностью синостозируют с костью к 15 годам. Ядро окостенения дистального эпифиза большеберцовой кости образуется на первом году жизни ребенка, а внутренняя лодыжка окостеневает полностью только в 8 — 9 лет.
В проксимальном эпифизе малоберцовой кости ядро окостенения развивается до 5 лет, а в наружной лодыжке дистального эпифиза — к 2 годам.
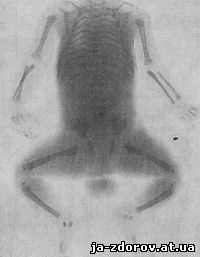
Рис. 83. Рентгенограмма скелета мертворожденного. Диафизы длинных и коротких трубчатых костей, тела ребер и позвонков, лопатки и кости таза имеют развитое костное вещество. Видны ядра окостенения в проксимальных эпифизах плечевых и большеберцовых костей, в дистальных эпифизах бедренных костей. Определяются ядра окостенения в таранных и пяточных костях.
Стопа. У ребенка первого года жизни она имеет развитые центры окостенения в таранной, пяточной и кубовидной костях. В таранной кости примерно к 10 годам появляется видимое на рентгенограммах добавочное ядро окостенения, из которого формируется задний ее отросток. Ладьевидная кость образуется из нескольких ядер окостенения, полностью синостозирующих к 5 годам. В 1 и 2 клиновидных костях ядра окостенения возникают в конце 1 — 2 года жизни ребенка. Апофиз пяточной кости рентгенологически различим в 6 — 10 лет, а слияние его с основной костью заканчивается к 13 — 16 годам. Среди коротких трубчатых костей стопы раньше всего окостеневают диафизы плюсневых костей. Все фаланги и 1 плюсневая кость имеют самостоятельные точки окостенения в проксимальном эпифизе. В остальных плюсневых костях первичные точки окостенения появляются только в дистальных эпифизах. В 1 плюсне-фаланговом суставе на рентгенограммах выявляются две самостоятельные сесамовидные косточки — медиальная и латеральная, которые окостеневают у девочек к 10 годам и у мальчиков к 14 годам. Синостоз эпифизов плюсневых костей происходит у девочек в 15 — 16 лет, у мальчиков — в 17 — 19 лет.
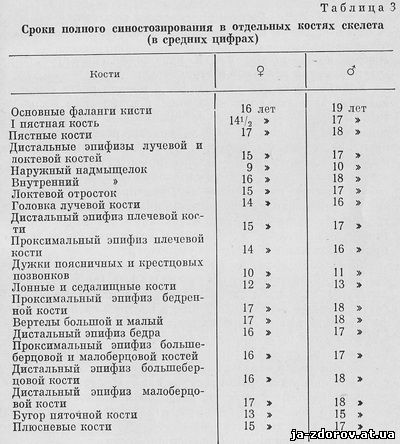
Отдельные этапы развития костей скелета и анатомические особенности строения костно-суставного аппарата иллюстрируют рис. 83 и табл. 2 и 3.

Источник

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Анатомия человека — крайне важная область науки. Без знания особенностей человеческого тела невозможно разработать эффективные методы диагностики, лечения и профилактики заболеваний той или иной области организма.
Строение руки – сложный и комплексный раздел анатомии. Рука человека характеризуется особенным строением, не имеющим аналогов в животном мире.
Чтобы упорядочить знания об особенностях строения верхней конечности, следует разделить её на отделы и рассматривать элементы, начиная со скелета, который несет на себе остальные ткани руки.
Отделы руки
Послойное строение тканей, начиная от костей и заканчивая кожными покровами, следует разбирать по отделам верхней конечности. Такой порядок позволяет разобраться не только в строении, но и в функциональной роли руки.
Анатомы делят руку на следующие отделы:
- Плечевой пояс – область прикрепления руки к грудной клетке. Благодаря этой части нижележащие отделы руки плотно фиксированы к туловищу человека.
- Плечо – эта часть занимает область между плечевым и локтевым сочленениями. Основу отдела составляет плечевая кость, покрытая крупными мышечными пучками.
- Предплечье – от локтевого до лучезапястного сочленений находится часть, называемая предплечьем. Она состоит из локтевой и лучевой костей и множества мышц, управляющих движениями кисти.
- Кисть – самая небольшая, но сложная по строению часть верхней конечности. Кисть делится на несколько отделов: на запястье, пястье и фаланги пальцев. Строение кисти в каждом из ее отделов мы разберем подробнее.
Руки человека не зря имеют такое сложное строение. Большое число суставов и мышц в различных областях тела позволяют совершать самые точные движения.
Кости

Основу любой анатомической области тела составляет скелет. Кости выполняют множество функций, начиная от опорной и заканчивая производством клеток крови внутри костного мозга.
Пояс верхней конечности удерживает руку на туловище благодаря двум структурам: ключице и лопатке. Первая находится над верхней частью грудной клетки, вторая прикрывает верхние ребра сзади. Лопатка формирует с плечевой костью сочленение – сустав с большим объемом движений.
Следующий отдел руки – плечо, в основе которого лежит плечевая кость – достаточно крупный элемент скелета, который удерживает на себя вес нижележащих костей и покровных тканей.
Предплечье – важная анатомическая часть руки, здесь проходят мелкие мышцы, обеспечивающие подвижность кисти, а также сосудистые и нервные образования. Все эти структуры покрывают две кости – локтевую и лучевую. Они сочленяются между собой особой соединительнотканной мембраной, в которой имеются отверстия.
Наконец, самый сложный по своему устройству отдел верхней конечности – кисть человека. Кости кисти следует разделять на три отдела:
- Запястье состоит из восьми косточек, лежащих в два ряда. Эти кости кисти участвуют в образовании лучезапястного сустава.
- Скелет кисти продолжают пястные кости – пять коротких трубчатых костей, направляющихся от запястья к фалангам пальцев. Анатомия кисти устроена таким образом, что эти косточки практически не движутся, создавая опору для пальцев.
- Кости пальцев кисти называются фалангами. Все пальцы, за исключением большого, имеют по три фаланги – проксимальную (основную), среднюю и дистальную (ногтевую). Кисть человека устроена так, что большой палец состоит всего из двух фаланг, не имея средней.
Строение кисти имеет сложное устройство не только скелета, но и покровных тканей. О них будет упомянуто ниже.
Многих интересует точное число косточек на верхней конечности – на свободной её части (за исключением плечевого пояса) количество костей достигает 30. Такое большое число связано с наличием многочисленных мелких суставов кисти.
Суставы

Следующим шагом в изучении анатомии руки человека следует разбор основных суставов. Крупных сочленений на верхней конечности 3 — плечевой, локтевой и лучезапястный. Однако на кисти имеется большое количество небольших суставов. Крупные сочленения руки:
- Плечевой сустав образуется при сочленении головки плечевой кости и суставной поверхности на лопатке. Форма шарообразная – это позволяет совершать движения в большом объеме. Поскольку суставная поверхность лопатки небольшая, её площадь увеличивается за счет хрящевого образования – суставной губы. Она ещё больше увеличивает амплитуду движений и делает их плавными.
- Локтевой сустав является особенным, поскольку его образуют сразу 3 кости. В области локтя соединяются плечевая, лучевая и локтевая косточки. Форма блокового сочленения делает возможным лишь сгибание и разгибание в сочленении, небольшой объем движений возможен во фронтальной плоскости – приведение и отведение.
- Лучезапястный сустав образуется суставной поверхностью на дистальном конце лучевой кости и первым рядом косточек запястья. Движения возможны во всех трех плоскостях.
Суставы кисти многочисленные и небольшие. Их стоит просто перечислить:
- Среднезапястный сустав – соединяет верхний и нижний ряды косточек запястья.
- Запястно-пястные сочленения.
- Пястно-фаланговые суставы – удерживают основные фаланги пальцев на неподвижной части кисти.
- Межфаланговых сочленений имеется по 2 на каждом пальце. Большой палец имеет только один межфаланговый сустав.
Самый большой объем движений имеют межфаланговые сочленения и пястно-фаланговые суставы. Остальные лишь дополняют своим небольшим движением общую амплитуду подвижности в кисти.
Связки

Невозможно представить себе строение конечности без связок и сухожилий. Эти элементы опорно-двигательного аппарата состоят из соединительной ткани. Их задача – фиксировать отдельные элементы скелета и ограничивать избыточный объем движений в суставе.
Большое количество соединительнотканных структур имеется в области плечевого пояса и соединения лопатки с плечевой костью. Здесь имеются следующие связки:
- Акромиально-ключичная.
- Клювовидно-ключичная.
- Клювовидно-акромиальная.
- Верхняя, средняя и нижняя суставно-плечевая связки.
Последние укрепляют суставную капсулу плечевого сустава, которая испытывает огромные нагрузки от большого объема движений.
В области локтевого сочленения также имеются соединительнотканные элементы. Они носят название коллатеральных связок. Всего их 4:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Передняя.
- Задняя.
- Лучевая.
- Локтевая.
Каждая из них удерживает элементы сочленения в соответствующих отделах.
Сложное анатомическое строение имеют связки лучезапястного сустава. Сочленение удерживают от чрезмерных движений следующие элементы:
- Боковые лучевая и локтевая связки.
- Тыльная и ладонная лучезапястные.
- Межзапястные связки.
Каждая имеет несколько сухожильных пучков, окутывающих сустав со всех сторон.
Канал запястья, в котором проходят важные сосуды и нервы, прикрывает удерживатель сгибателей – особая связка, играющая важную клиническую роль. Косточки кисти также укреплены большим количеством соединительных пучков: межкостными, коллатеральными, тыльными и ладонными связками кисти.
Мышцы

Подвижность во всей руке, возможность выполнения огромных физических нагрузок и точных мелких движений были бы невозможны без мышечных структур руки.
Количество их настолько велико, что перечислять все мышцы не имеет особого смысла. Их названия следует знать только анатомам и врачам.
Мышцы плечевого пояса не только ответственны за движение в плечевом суставе, они также создают дополнительную опору для всей свободной части руки.
Мышцы руки являются совершенно различными по анатомическому строению и выполняемой функции. Однако на свободной части конечности выделяют сгибатели и разгибатели. Первые лежат на передней поверхности руки, вторые покрывают кости сзади.
Это относится к области как плеча, так и предплечья. Последний отдел имеет более 20 мышечных пучков, которые отвечают за движения кисти.
Кисть тоже покрыта мышечными элементами. Они разделяются на мышцы тенара, гипотенара и средней группы мышц.
Сосуды и нервы
Работа и жизнедеятельность всех перечисленных элементов верхней конечности невозможна без полноценного кровоснабжения и иннервации.
Все структуры конечности получают кровь из подключичной артерии. Этот сосуд является ветвью дуги аорты. Подключичная артерия переходит своим стволом в подмышечную, а затем в плечевую. От этого образования отходит крупный сосуд – глубокая артерия плеча.
Перечисленные ветви соединяются в особую сеть на уровне локтя, а затем продолжаются в лучевую и локтевую ветви, идущие по соответствующим костям. Эти ветви формируют артериальные дуги, от этих особых образований мелкие сосуды отходят к пальцам.
Венозные сосуды конечностей имеют схожее строение. Однако они дополняются подкожными сосудами на внутренней и наружной части конечности. Впадают вены в подключичную, которая является притоком верхней полой.
Верхняя конечность имеет сложную схему иннервации. Все периферические нервные стволы берут начало в области плечевого сплетения. К ним относятся:
- Подмышечный.
- Мышечно-кожный.
- Лучевой.
- Срединный.
- Локтевой.
Функциональная роль

Говоря об анатомии руки нельзя не упомянуть функциональную и клиническую роль особенностей её строения.
Первая заключается в особенностях выполняемой конечностью функции. Благодаря сложному строению руки достигается следующее:
- Крепкий пояс верхних конечностей удерживает свободную часть руки и позволяет выполнять огромные нагрузки.
- Подвижная часть руки обладает сложными, но важными сочленениями. Крупные суставы имеют большой объем движений, важных для работы руки.
- Мелкие сочленения и работа мышечных структур кисти и предплечья необходимы для формирования точных движений. Это необходимо для выполнения повседневной и профессиональной деятельности человека.
- Опорная функция неподвижных структур дополняется движениями мышц, количество которых на руке особенно велико.
- Крупные сосуды и нервные пучки обеспечивают кровоснабжение и иннервацию этих сложных структур.
Функциональную роль анатомии руки важно знать как врачу, так и пациенту.
Клиническая роль
Чтобы правильно лечить заболевания, понимать особенности симптоматики и диагностики болезней верхней конечности, нужно знать анатомию руки. Особенности строения обладают значимой клинической ролью:
- Большое количество небольших костей приводит к высокой частоте их переломов.
- Подвижные сочленения имеют свои уязвимости, что связано с большим количеством вывихов и артрозов суставов руки.
- Обильное кровоснабжение кисти и большое число суставов приводит к развитию аутоиммунных процессов именно в этой области. Среди них актуальны артриты мелких сочленений кисти.
- Связки запястья, плотно прикрывающие сосудисто-нервные пучки, могут сдавливать эти образования. Возникают туннельные синдромы, требующие консультации невролога и хирурга.
Большое число мелких веточек нервных стволов связано с явлениями полиневропатии при различных интоксикациях и аутоиммунных процессах.
Зная анатомию верхней конечности, можно предположить особенности клиники, диагностики и принципов лечения любой болезни.
Источник
