Тесты для коленных суставов
В данной разделе мы хотим подробно остановиться на основных вопросах, касающихся особенностей диагностики повреждений передней крестообразной связки, а также рассмотреть технические особенности наиболее информативных клинических тестов. Как правило, причиной диагностических ошибок являются не только трудности обследования пациентов (особенно в остром периоде травмы), но и погрешности в тактике и технике выполнения клинических тестов. С нашей точки зрения, целенаправленное исследование коленного сустава позволяет в большинстве случаев не только своевременно диагностировать повреждения передней крестообразной связки, но и предположить локализацию и характер её повреждения.
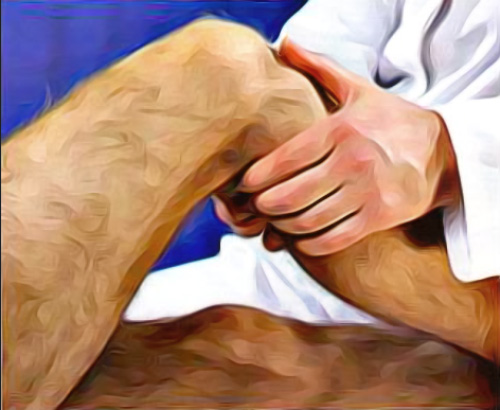
ТЕСТ ПЕРЕДНЕГО «ВЫДВИЖНОГО ЯЩИКА» (ПВЯ) направлен на диагностику повреждений передней крестообразной связки (ПКС) и основан на пассивном смещении голени кпереди. Тест следует выполнять в положении пациента лежа на спине, при согнутом под углом 60 и 90° коленном суставе. Обязательно тестирование сустава в трех положениях голени: нейтральном, наружной и внутренней ротации. Положительным следует считать тот тест, при котором смещение голени кпереди увеличивается более чем на 5 мм.
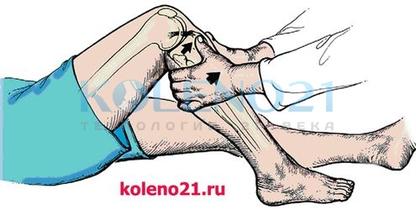 Схема выполнения теста переднего выдвижного ящика
Схема выполнения теста переднего выдвижного ящикаСледует помнить, что тест ПВЯ может быть положительным при выраженной гипотрофии четырехглавой мышцы бедра и без повреждения ПКС, что доказывает необходимость сравнительного исследования обоих коленных суставов.
В ряде случаев тест ПВЯ может быть отрицательным, что чаще связано с чисто механическими причинами: рефлекторным спазмом мышц конечности при выраженном болевом синдроме, блокадой сустава оторванным фрагментом мениска или свободным хондромным телом.
Для правильной интерпретации теста ПВЯ важно понимать биомеханику связочно-капсульного аппарата коленного сустава при различных положениях голени. Так, при наружной ротации голени в положении сгибания сустава под углом 90° происходит натяжение медиальных стабилизаторов (в то время как задняя крестообразная связка расслабляется), которые могут препятствовать смещению голени кпереди. При внутренней ротации голени медиальные стабилизаторы расслабляются, и их тормозящее действие прекращается. Напряженная в этом положении ЗКС также может мешать точному представлению о степени повреждения ПКС.
Особые трудности могут возникать при диагностике изолированных частичных повреждений ПКС, когда неповреждённый пучок связки, в положении нейтральной ротации препятствует переднему смещению голени. В этих случаях выполнение теста ПВЯ в двух положениях ротации голени позволит изменить биомеханику сохранившегося пучка связки, и более достоверно определить разрыв ПКС.
ТЕСТ LACHMAN является разновидностью теста ПВЯ. Он наиболее информативен для оценки состояния ПКС при невозможности сгибания коленного сустава до 90° и является одним из основных в комплексной клинической диагностике передней нестабильности коленного сустава. Особую ценность этот тест несет в случаях острых травм сустава. Тест Lachman выполняется в положении пациента лежа на спине при сгибании колена под углом в 15-30°. Исследователь располагается со стороны травмированного коленного сустава. Одноименной с поврежденной конечностью рукой он захватывает верхнюю треть голени, а другой рукой — нижнюю треть бедра, после чего производятся попытки смещения голени кпереди, а бедра кзади. При имеющемся повреждении ПКС и достаточном расслаблении мышц происходит отчетливо видимое и ощущаемое смещение голени кпереди.
При выполнении этого теста могут быть допущены ошибки. Так, внутренняя ротация голени может препятствовать её смещению кпереди, что неизбежно приведёт к диагностическим ошибкам. В то же, время по аналогии с тестом ПВЯ, наружная ротация голени будет способствовать большей информативности теста.
Положительный тест Lachman при свежем разрыве
Положительный тест Lachman при свежем разрыве
Pivot-shift тест наиболее информативен при изолированном повреждении ПКС. Сегодня этот тест признан одним из основных, для диагностики и документирования хронической передней нестабильности коленного сустава.
Pivot-shift тест проводится в положении больного лежа на спине. Исследователь поднимает стопу исследуемой конечности и создаёт внутреннюю ротацию голени с одновременным ее отведением. При имеющемся повреждении ПКС происходит подвывих латерального мыщелка большеберцовой кости кпереди. Сустав медленно сгибается. Тест считается положительным, если при угле сгибания коленного сустава в 20-30° отчетливо ощущается смещение (вправление) мыщелка кзади.
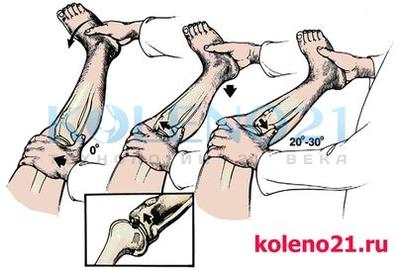 Схема выполнения pivot-shift теста
Схема выполнения pivot-shift тестаВажно понимать патогенез этого теста. В положении разгибания и внутренней ротации голени, илиотибиальный тракт располагаясь спереди от латерального надмыщелка бедра, не препятствует смещению латерального мыщелка большеберцовой кости кпереди. При сгибании коленного сустава, илиотибиальный тракт «перескальзывает» через надмыщелок и становится сгибателем голени, возвращая её в нормальное положение.
АКТИВНЫЙ ДИНАМИЧЕСКИЙ ТЕСТ ПЕРЕДНЕГО ВЫДВИЖНОГО ЯЩИКА основан на переднем смещении голени при активном сокращении четырехглавой мышцы бедра. Этот тест наиболее информативен при хронической нестабильности коленного сустава. Он выполняется в положении пациента лежа на спине при согнутом на 90⁰ коленном суставе и нейтральном положении голени. При активных сокращениях четырехглавой мышцы бедра происходит переднее смещение голени. Важно помнить, что далеко не все пациенты могут продемонстрировать этот тест. Как правило, активный динамический тест ПВЯ бывает положительным у пациентов с хорошим тонусом ЧГМБ.
Артроскопия
является наиболее информативным методом диагностики повреждений коленного сустава, позволяющим с наибольшей точностью определить характер разрыва или отрыва передней крестообразной связки, диагностировать сопутствующие повреждения менисков, хряща и др. Информативность артроскопии по данным мировой литературы приближается к 100 %.
Проксимальный (от бедра) отрыв ПКС.
Субсиновиальный срединный разрыв ПКС.
Разрыв ПКС 5 летней давности. Связка лизирована.
Частичный свежий отрыв ПКС от бедра.
Свежий дистальный отрыв ПКС
Полный свежий проксимальный отрыв ПКС (от бедра)
Полный проксимальный отрыв передней крестообразной связки 2-х месячной давности.
Субсиновиальный разрыв передней крестообразной связки.
Источник
Классическим для определения повреждения передней крестообразной связки (ПКС) является тест «переднего выдвижного ящика». Для проверки медиальной и латеральной стабильности коленного сустава применяют тест ротационного выдвижного яишка (pivot-schift). Согнутую в коленном суставе подуглом 60-90 ногу фиксируют в положении внутренней ротации иод углом 30° и вытягивают кпереди — таким образом проверяют наружную стабильность сустава. Повторяя пробу при наружной ротации голени на 15 °, проверяют медиальную стабильность сустава.
Увеличение «выдвижного ящика» при наружной ротации свидетельствует о повреждении ПКС и медиального капсульно-связочного аппарата. Положительный симптом переднего «выдвижного ящика» при внутренней ротации свидетельствует о повреждении ПКС, латеральной боковой связки, задне-наружного отдела капсулы.
Тест заднего «выдвижного ящика» применяют для оценки задней крестообразной связки. Техника его определения такая: положение больного на спине, нога согнута в коленном суставе до 80-90 °. Врач, проводящий исследование, фиксирует стопу пациента своим бедром и толкает голень назад. При положительном тесте голень движется кзади относительно мыщелков бедра.
Признак заднего провисания. Пациент лежит на спине в расслабленном положении, поддистальный участок бедра подкладывают подушку, а стопа расположена горизонтально. Если задняя крестообразная связка разорвана, то находящаяся без опоры голень смещается кзади, а наблюдаемая состороны передняя поверхность проксимального отдела голени кажется провисающей.
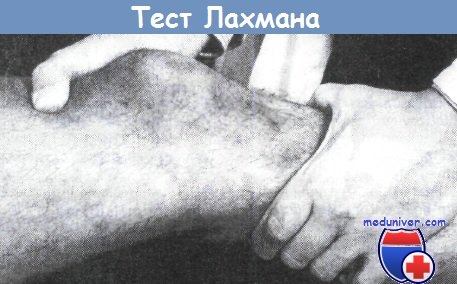
Проведение теста Лахмана.
При осуществлении теста положение рук и направление действия сил имеют решающее значение.
Любые отклонения в сторону интерпретируются как положительные результаты до тех пор, пока не будет доказано обратное.
Тест Мак-Муррея — провокационная оценка выявляет потрескивание или блокаду. Врач, проводящий исследование, зажимает нижнюю часть голени, сгибая и разгибая колено и одновременно вращая голень внутрь или кнаружи по отношению к бедренной кости. Другой рукой врач пальпирует коленный сустав, проверяя ощущение потрескивания в области мениска.
Некоторые пациенты оказываются неспособными выдержать потное обследование коленного сустава вследствие сильной боли. Иногда невозможно установить адекватный диагноз без полного мышечного расслабления. В таких случаях обследование пациента проводится с применением анестезии. Для проведения тщательного обследования необходима общая или спинномозговая анестезия, поскольку местной или внутрисуставной анестезии часто бывает недостаточно, особенно для проверки целостности боковых и передней крестообразной связок. До операции обычно устанавливают рабочий диагноз. Обследование под анестезией очень важно, так как дает возможность врачу повторить вышеописанные приемы проверки связок при полном расслаблении пациента и получить точную градацию степени нестабильности коленного сустава.
Рентгенографию следует проводить после любой острой травмы коленного сустава. Если травма тяжелая и пациент жалуется на боль при движении в коленном суставе, то рентгенографию делают до начала объективного обследования. Переломы должны быть вправлены до проведения манипуляций с коленным суставом, так как смещение перелома может повредить уязвимые сосудисто-нервные структуры.
Передне-задняя и боковая рентгенограммы коленного сустава наилучшим образом визуализируют большеберцово-бедренный и большеберцово-малоберцовый суставы. Горизонтальная или тенгенциальная проекции позволяют дать оценку пателло-бедренного сустава и обеспечивают вид надколенника без помех. Рентгеновские снимки при состоянии напряжения, в положении насильственной варизации или вальгизации могут свидетельствовать о повреждении связок.
При магнитно-резонансном исследовании можно увидеть мениски, крестообразные и боковые связки, выпот и гематомы, субхондральные и хондральные повреждения. Поскольку ЯMP является дорогостоящим методом, его стоимость не во всех случаях оправдывается.
Для диагностики и лечения суставных нарушений широко применяют артроскопию коленного сустава. Непосредственная визуализация внутрисуставных структур обеспечивает в большинстве случаев точный диагноз. Диагностическая артроскопия часто сочетается с терапевтической, например, стертый мениск или суставная мышь отсекается и удаляется во время одной и той же процедуры.
Таким образом, при диагностике травм коленного сустава следует ориентироваться на клинические, рентгенологические, артроскопические и другие методы исследования.
— Читать далее «Ушиб коленного сустава. Повреждения мениска коленного сустава»
Оглавление темы «Переломы бедра. Травмы коленного сустава»:
1. Переломы дистального отдела бедра. Диагностика и лечение переломов дистального отдела бедра
2. Надмыщелковые переломы бедра. Полные внутрисуставные переломы
3. Осложнения дистальных переломов бедра. Прогноз дистальных переломов бедра
4. Травма коленного сустава. Диагностика травм коленного сустава
5. Тесты коленного сустава. Определение нестабильности коленного сустава
6. Ушиб коленного сустава. Повреждения мениска коленного сустава
7. Симптомы повреждения мениска. Лечение повреждений мениска
8. Повреждения связочного аппарата коленного сустава. Изолированные повреждения передней крестообразной связки
9. Лечение повреждений передней крестообразной связки. Операции на передней крестообразной связке
10. Повреждения задней крестообразной связки. Повреждения боковых связок коленного сустава
Источник
Специалистам / Практика / Практика (статья)
Статья |
14-07-2019, 14:47
|
 Коленный суставКоленный сустав (articulatio genus) – мыщелковый сустав, объединяющий эпифизы большеберцовой кости, бедренной кости и надколенника. Между мыщелками большеберцовой и бедренной костей расположены мениски – хрящевые пластинки полулунной формы (рисунок 1).
Коленный суставКоленный сустав (articulatio genus) – мыщелковый сустав, объединяющий эпифизы большеберцовой кости, бедренной кости и надколенника. Между мыщелками большеберцовой и бедренной костей расположены мениски – хрящевые пластинки полулунной формы (рисунок 1).
Капсула коленного сустава спереди укрепляется надколенником и сухожилием четырехглавой мышцы бедра, по бокам – латеральной и медиальной коллатеральными связками. Передняя и задняя крестообразные связки находятся внутри коленного сустава, они проходят от большой большеберцовой кости к латеральному и медиальному мыщелками бедренной кости. Крестообразные связки разделяются полость коленного сустава на передний и задние отделы, тем самым в определенной степени при патологии препятствуют распространению гноя из одного отдела в другой.
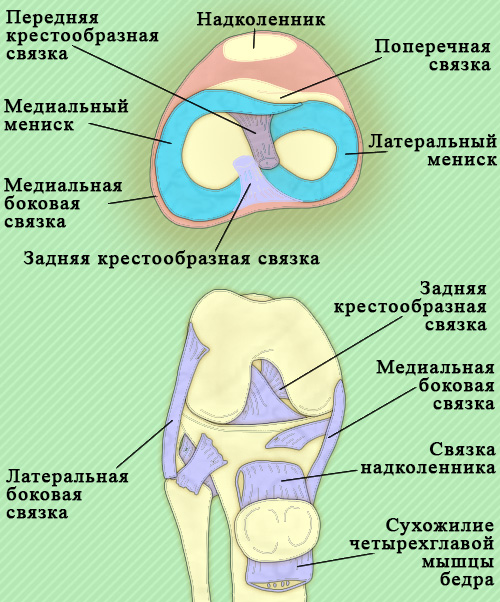
Рисунок 1. Связки коленного сустава
Поверхность суставной капсулы внутри выравнивается синовиальной оболочкой, которая также покрывает крестообразные связки. Синовиальная оболочка коленного сустава является самой большой (объем коленного сустава достигает в среднем 100 мл). Она состоит из подколенного (заднего) и надпателлярного (верхнего) заворотов, а также нескольких синовиальных сумок (рисунок 2).
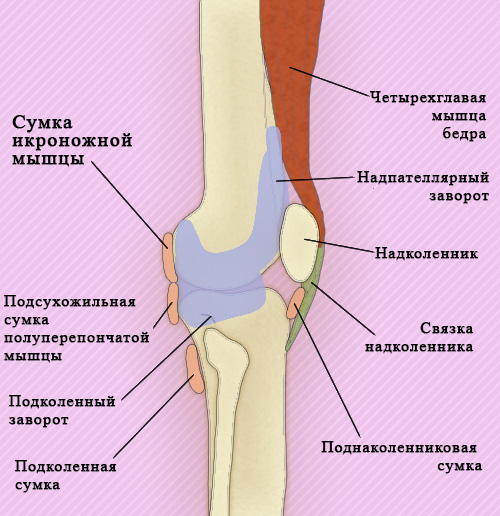
Рисунок 2. Коленный сустав – Синовиальные сумки
Коленный сустав выполняет следующие виды движений (рисунок 3):
- Сгибание: угол сгибания коленного сустава в норме составляет 125-135°
- Разгибание: незначительное переразгибание коленного сустава в норме составляет до 10-15°
- Ротация: в согнутом положении коленного сустава угол ротации может составлять 45°
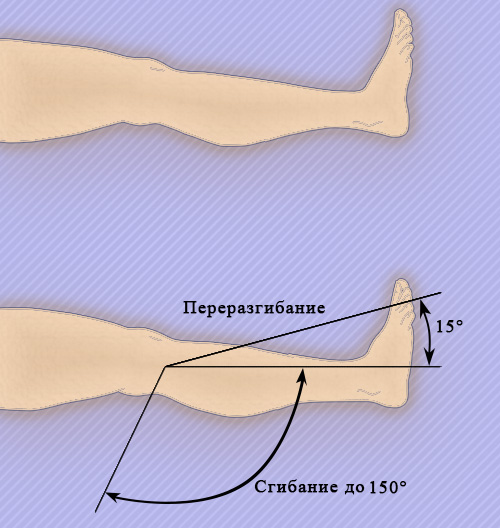
Рисунок 3. Движения коленного сустава
Таким образом, полная амплитуда движения коленного сустава в норме составляет примерно 135-150°.
К основным мышцам-сгибателям, ограничивающих подколенную ямку, относятся:
- Musculus semimembranosus (полуперепончатая мышца) с медиальной стороны сустава
- Musculus semitendinosus (полусухожильная мышца) с медиальной стороны сустава
- Musculus biceps femoris (двуглавая мышца бедра) с латеральной стороны сустава
Мощный разгибательный аппарат коленного сустава образован компонентами musculus quadriceps femoris (четырехглавой мышцей бедра).
В отличие от тазобедренного сустава (см статью «Обследование Тазобедренных суставов»), коленный сустав располагается поверхностно, поэтому он более доступен для обследования (также см статью «Общие принципы обследования суставов и мышц»). Осмотр коленного сустава позволяет обнаружить варусную (внутренний угол, образуемый бедром и голенью) и вальгусную (наружный угол, образуемый бедром и голенью) деформацию. У некоторых пациентов отмечается вогнутое колено (genu recurvatum – рекутивация или гиперэкстензия коленного сустава) вследствие гемартроза (кровоизлияния в полость сустава, например, при гемофилии).
Дальнейший осмотр коленных суставов продолжают в положении пациента лежа. Состояние четырехглавой мышцы бедра позволяет получить косвенную информацию о патологии сустава (например, гипотрофия). В этом случае врач должен сравнить объемы бедер на симметричных участках конечностей (например, на расстоянии 10 см выше коленного сустава). В случае образования выпота при осмотре отмечается припухлость (отечность) в углублении с внутренней стороны надколенника (по мере прогрессирования патологии, припухлость появляется на супрапателлярном завороте, образуя форму сустава «седло лошади).
Незначительное количество выпота в коленном суставе определяется только с помощью пальпации. В этом случае применяю тест баллотирования надколенника (patella natans): одной рукой врач выдавливает жидкость из верхнего заворота, а II и III пальцем другой руки вдавливает надколенник в бедренную кость. Значительный выпот в коленном суставе при этом тесте сопровождается своеобразной амортизацией надколенника и его обратным движением к пальцам врача (рисунок 4А). Малые объемы скопления жидкости характеризуются наличием симптома выпячивания: одной рукой врач выдавливает жидкость из верхнего заворота, фиксируя надколенник указательным пальцем, и осторожным толчком другой руки между мыщелком бедренной кости и надколенником смещают жидкость сначала в одну, потом в другую сторону. Если в суставе присутствует жидкость, во время толчка возникает характерное выпячивание с противоположной стороны надколенника (рисунок 4Б).
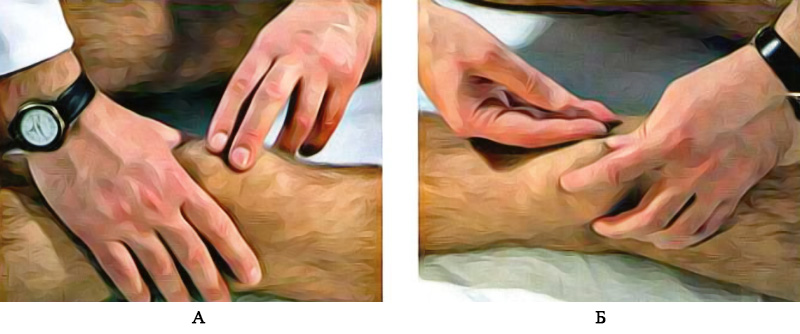
Рисунок 4. Выпот в коленном суставе. А – баллотирование надколенника; Б – выпячивание
Значительные выпоты в коленных суставах могут осложняться синовиальным разрывом (например, разрыв кисты Бейкера), симптоматическая картина которого напоминает тромбофлебит глубоких вен голени.
Для обнаружения локальной боли в коленном суставе и окружающих тканях также проводят пальпацию: определяют суставную щель большеберцово-бедренного сочленения (при этом колено должно быть немного согнуто) – находят бугорок большеберцовой кости (у подростков, страдающих болезнью Осгуда-Шляттера [Osgood–Schlatter disease] этот бугорок может быть болезненным), пальпирующий палец перемещают немного выше, где сбоку от сухожилия надколенника определяется суставная щель.
Для определения крепитации выполняют пальпацию коленного сустава во время его движения. Болезненность, возникающая при надколенно-бедренном остеоартрозе, определяется при медиальном и латеральном смещении надколенника относительно мыщелков бедренной кости.
Оценка подвижности коленного сустава проводится в положении пациента лежа на спине. Амплитуда сгибания коленного сустава в норме составляет примерно 150°, также в норме может отмечаться незначительное переразгибание сустава.
Чтобы выявить повреждение крестообразных и коллатеральных связок применяют несколько скрининговых тестов. Исследование стабильности суставов проводится в состоянии умеренного сгибания. Для оценки состояния коллатеральных связок врач одной рукой проводит медиальное смещение бедра, другой рукой – латеральное смещение голени. При нестабильной медиальной коллатеральной связке отмечается чрезмерное смещение голени. Исследование латеральной связки проводится, соответственно, путем медиального смещения голени и латерального смещения бедра (рисунок 5).
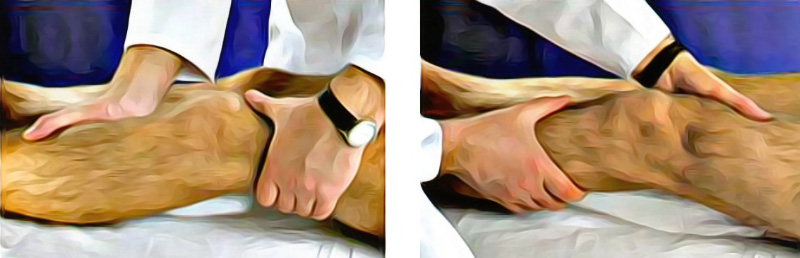
Рисунок 5. Диагностика боковых связок коленного сустава
Оценка крестообразных связок проводится при согнутом под небольшим углом коленом: нижнюю часть голени врач фиксирует одной рукой, другой рукой – пытается сместить верхнюю часть голени в передне-заднем направлении. Некоторые специалисты фиксируют стопу пациента, приседая на нее, что обеспечивает более лучшую фиксацию нижнего отдела голени (рисунок 6).

Рисунок 6. Диагностика крестообразных связок коленного сустава
При нестабильности передней крестообразной связки, общей гипермобильности суставов или разрушении хряща, у больного отмечается чрезмерная подвижности голени (симптом «выдвижного ящика»). Чрезмерное смещение голени назад свидетельствует о нестабильности задней крестообразной связки (часто обусловленной травмой). Разрыв связок часто вызывает геморрагический выпот в полость сустава.
Повреждение менисков (semilunar cartilage – полулунных хрящей) – частая патология. Для оценки их целостности пациента размещают в положение лежа на спине, нога сгибается на 90° в коленном и тазобедренных суставах, врач захватывает пятку одной рукой, другой рукой пальпирует область полулунных хрящей. После этого (пациент находится в том же положении) врач осторожно ротирует голень наружу и внутрь, при этом немного сгибает коленный сустав (рисунок 7). Если полулунный хрящ поврежден, при этих манипуляциях в момент соприкосновения бедренной и большеберцовой костей у больного возникает сильная боль, щелчки, а также может возникать блок коленного сустава (тест Мак-Марри).
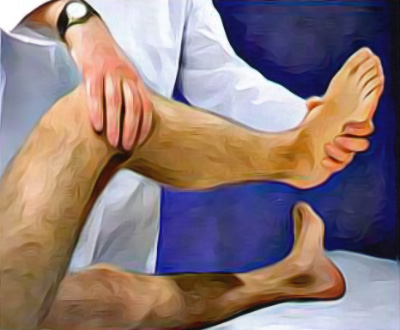
Рисунок 8. Диагностика мениска коленного сустава
Остеоартроз характеризуется важным симптомом – боль в местах фиксации капсулы и боковых (коллатеральных) связок. На более поздних стадиях заболевания при пальпации могут определяться остеофиты (костные утолщения), которые часто сочетаются с гипотрофией четырехглавой мышцы бедра.
При обследовании коленного сустава нельзя забывать о подколенной ямке, где могут выявляться синовиальные выпячивания (например, подколенная киста Бейкера, обусловленная растяжением полуперепончатой сумки, которое часто возникает при ревматоидном артрите или остеоартрозе).
Заканчивают обследование коленного сустава оценкой силы мышц, участвующих в сгибании и разгибании:
- Сила четырехглавой мышцы бедра (разгибателя коленного сустава), иннервируемой nervus femoralis (бедренным нервом) L2-L4, оценивается при разгибании голени, предварительно согнутой ноги в коленном и тазобедренном суставах, с сопротивлением движению и пальпацией мышцы в момент сокращения (рисунок 8А)
- Сила двуглавой мышцы бедра, полуперепончатой и полусухожильной мышц (разгибателей коленного сустава), иннервируемых nervus tibialis (большеберцовым нервом) L4-S1, исследуется в положении пациента лежа на животе: голень сгибается в пределах 15-160°, с вращением внутрь, при этом врач оказывает сопротивление движению (рисунок 8Б)
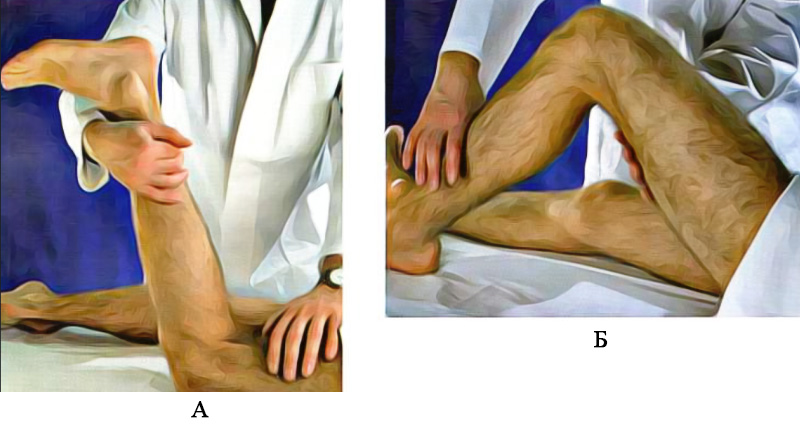
Рисунок 8. Оценка силы мышц, отвечающих за сгибание (А) и разгибание (Б) коленного сустава
Источник
