Тазобедренный сустав у младенца i а типа
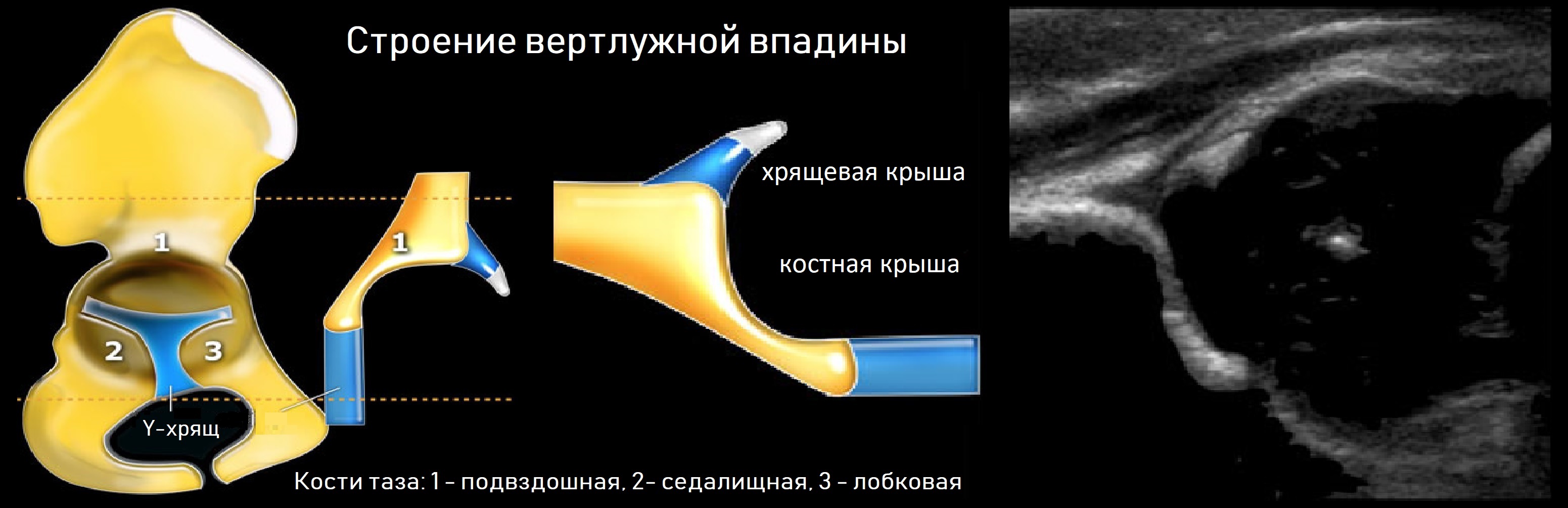
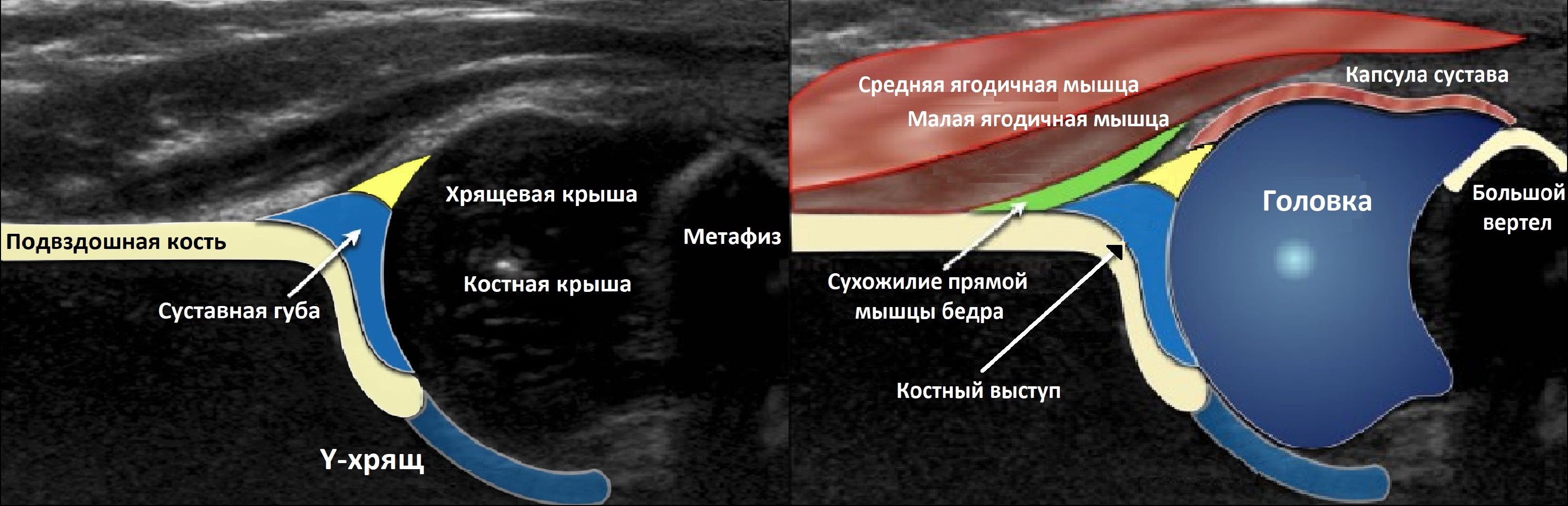
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины. Вертлужную впадину образуют подвздошная, седалищная и лобковая кости. У детей три кости соединяет Y-хрящ. К 16-ти годам Y-хрящ окостенеет, тогда образуется единая безымянная кость.
К костному краю вертлужной впадины прикрепляется волокнисто-хрящевая суставная губа, которая увеличивает охват головки и выполняет роль присоски. Кнаружи от суставной губы крепится суставная капсула; головка и большая часть шейки оказываются в полости сустава.
Нажимайте на картинки, чтобы увеличить.
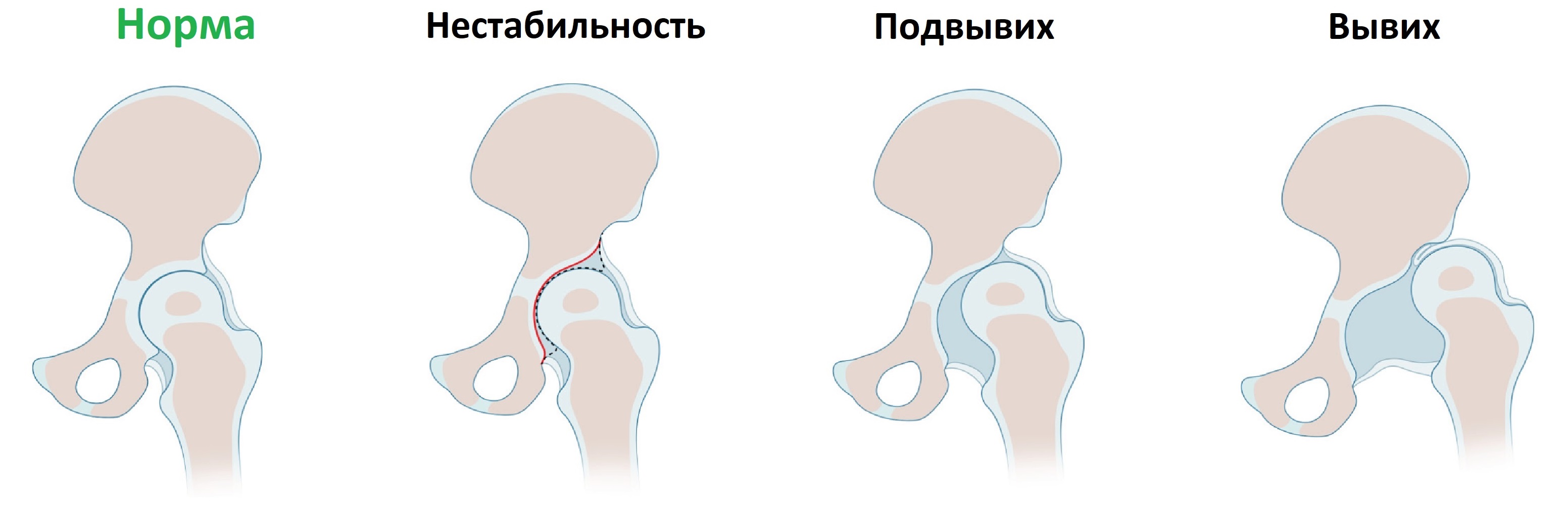
Врожденная дисплазия тазобедренных суставов встречается с частотой 6-20 случаев на 1000 новорожденных. При дисплазии костный край вертлужной впадины неполноценно развит, головка бедренной кости смещается кнаружи (подвывих) или выходит за пределы впадины (вывих).
От постоянного трения о сверхподвижную головку суставная губа превращается в плотное фиброзное кольцо, суставная капсула растянута и утолщена. Если образуются спайки между суставной губой и дном впадины или суставной капсулой и подвздошной костью, вправление вывиха затруднено.
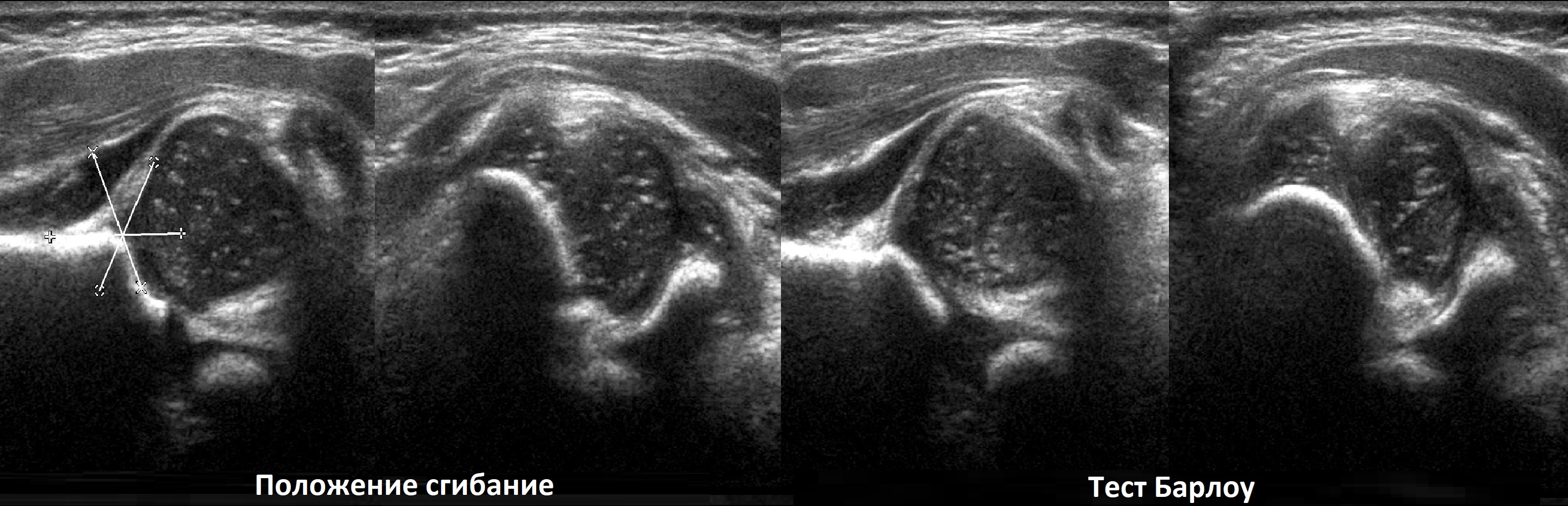
Признаки дисплазии тазобедренного сустава: разная длина ног, асимметрия ягодичных складок, ограничение разведения бедер. Когда вертлужная впадина неглубокая, то головка легко вывихивается и вправляется при пробе Барлоу-Ортолани.
Младенец лежит на спине, ноги согнуты в коленях и приведены к средней линии. Деликатно надавите на колено вдоль оси бедра, при вывихивание слышно щелчок. Постепенно разводите ноги, вправление вывиха также сопровождает щелчок.

Нагрузка на кости определяет их форму. Если головка бедра сверхподвижная или вывихнута, то кости и связки тазобедренного сустава развиваются уродливо. Ранняя диагностика врожденной дисплазии тазобедренного сустава определяет эффективность лечения и исход.
УЗИ тазобедренных суставов у младенцев
У новорожденного головка бедренной кости хрящевой плотности, что позволяет оценивать вертлужную впадину методом УЗИ. У детей старше 6 месяцев возможности ультразвука ограничены из-за окостенения краев впадины и частично головки.
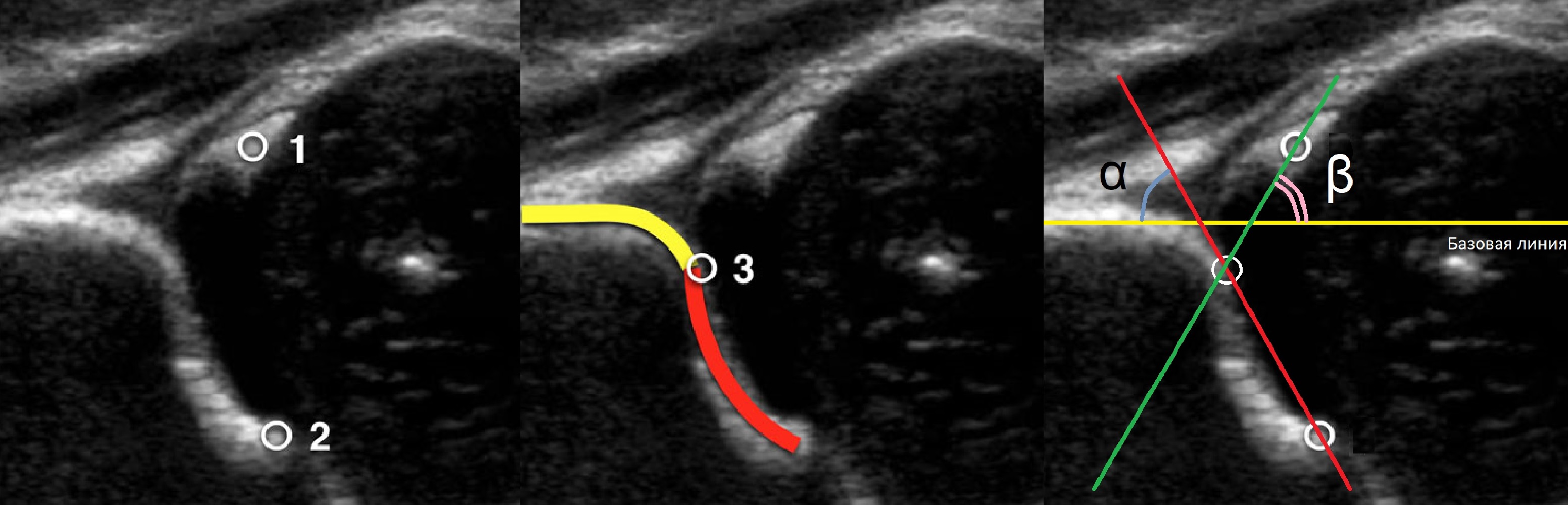
Младенец лежит на спине или на боку. Бедро оценивают в нейтральном (15-20°) и согнутом (90°) положениях. Линейный датчик 7-15 МГц располагают в проекции большого вертела параллельно (1) или перпендикулярно (2) поясничному отделу позвоночника.

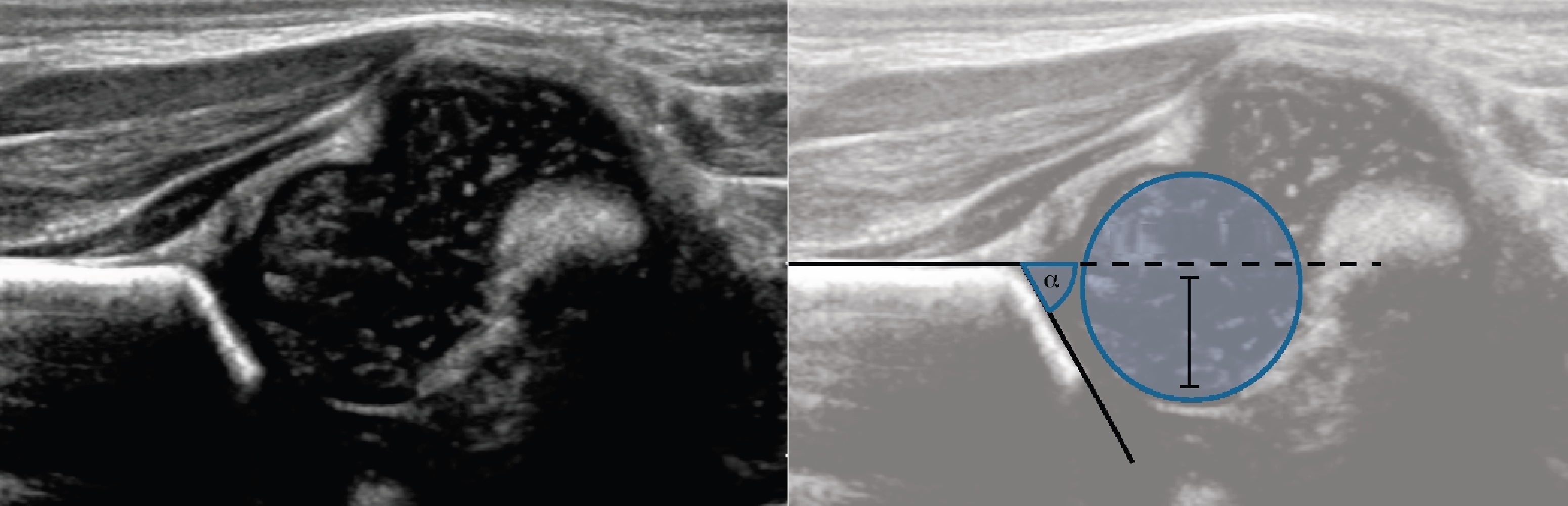
На первом этапе тазобедренный сустав сканируют в продольной плоскости. Проводят основные линии, измеряют костное покрытие головки, расстояние от лобковой кости до головки, ∠α и ∠β, а также определяют тип строения по Графу.
На втором этапе оценивают стабильность тазобедренного сустава сустава при пробе Барлоу-Ортолани. В нестабильном суставе костное покрытие головки уменьшается, а расстояние от лобковой кости до головки и ∠β увеличиваются.
На третьем этапе тазобедренный сустав сканируют в поперечной плоскости. В случаях нестабильности, подвывиха или вывиха определяют кпереди или кзади смещается головка при пробе Барлоу-Ортолани.
Продольное сканирование тазобедренных суставов
Датчик располагают в проекции большого вертела параллельно поясничному отделу позвоночника. Найдите самое глубокое место вертлужной впадины. Отрегулируйте наклон датчика, чтобы линия тела подвздошной кости лежала строго горизонтально (2).
Пока головка бедренной кости хрящевой плотности, имеется акустическое окно для исследования вертлужной впадины. При продольном сканировании документируют по два снимка: первый — обзорный, второй — с линиями и углами.
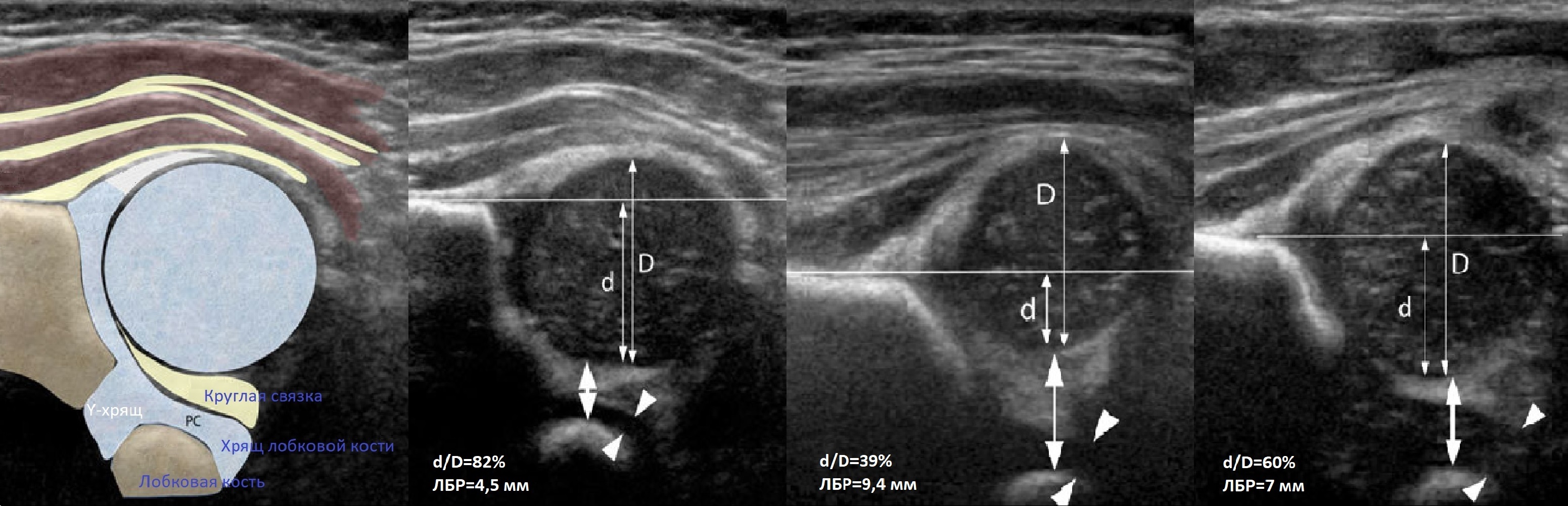
Проведите базовую линию по наружному контуру подвздошной кости и обозначьте головку бедренной кости, аппарат автоматически вычисляет степень костного покрытия головки. Костное покрытие головки в случаях предвывиха 40-50%, подвывиха <40%, вывиха <9%.
Когда головка смещается кнаружи, освободившееся пространство заполняет гиперэхогенная круглая связка и жир. При подвывихе и вывихе расстояние от лобковой кости до головки >6 мм, разница между бедрами >1,5 мм (3). Толстый хрящ лобковой кости считают вариантом нормы (4).
Линии костной (красная) и хрящевой (зеленая) крыши проходят через костный выступ, а так же начало Y-хряща и центр гиперэхогенного кончика суставной губы, соответственно. Степень развития костной крыши определяет ∠α, а хрящевой крыши ∠β.
Если край подвздошной кости округлый, костный выступ определяют в точке перехода дуги наружного контура вертлужной впадины в дугу наружного контура подвздошной кости. Обратите внимание, все линии проходят по наружному контуру костей.
Типы тазобедренных суставов по Графу
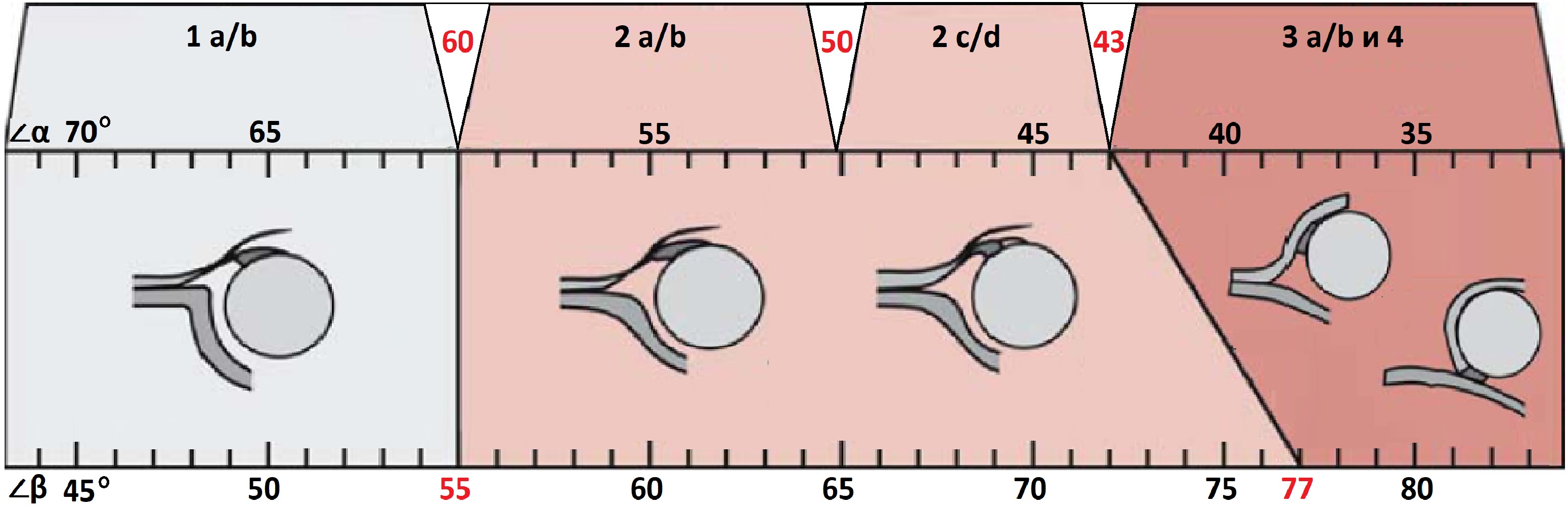
Тип 1: ∠α>60°, костное покрытие головки >50%
1а: ∠β<55°. Костная крыша хорошо контурирует, костный выступ угловой. Хрящевая крыша с узким основанием, покрывает головку. Заключение: Зрелый т/б сустав (тип 1а). Не требует дальнейшего наблюдения.
1b: 55°<β<77°. Костная крыша хорошо контурируется. Костный выступ слегка сглажен. Хрящевая крыша с расширенным основанием, покрывает головку. Заключение: Транзиторный тип строения т/б сустава (тип 1b). Повторное УЗИ через 3 месяца.
Тип 2: 43°<α<59°, костное покрытие головки 40-50%
2a: 50°<α<59° у детей младше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Физиологическая задержка развития т/б сустава (тип 2а). Повторное УЗИ в 3 месяца.
2b: 50°<α<59° у детей старше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Дисплазия тазобедренных суставов (тип 2b). Стремена Павлика и контроль УЗИ 1 раз в месяц.
2c: 43°<α<49°, 70°<β<77°. Костная крыша уплощена. Костный выступ закруглен или плоский. Хрящевая часть крыши расширена, но еще охватывает головку бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 2с), предвывих. При стабильном суставе — стремена Павлика, а при нестабильности — гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
2d: 43°<α<49°, β>77°. Костная часть крыши уплощена. Костный выступ закруглен или плоский. Хрящевая крыша расширена. Заключение: Тяжелая дисплазия т/б сустава (тип 2d), предвывих (близко к децентрации головки). Гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
Тип 3: ∠α<43°, костное покрытие головки <40%
3a: Костная крыша и костный выступ плоские. Хрящевая крыша заворачивается кверху, эхоструктура однородная. Стойкая децентрация головки бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 3а), подвывих. Закрытая репозиция, затем гипсовая повязка на 3 недели, далее стремена Павлика. Контроль УЗИ 1 раз в месяц.
3b: Типе 3b встречается при запущенной форме хронического вывиха бедра. Хрящевая часть крыши поврежденная — небольших размеров, неправильной формы, неоднородная.
Тип 4: ∠α<43°, костное покрытие головки <9%
Костная крыша почти плоская. Головка полностью выходит за границы вертлужной впадины. Суставная губа вывернута или зажата между головкой и вертлужной впадиной. Заключение: Тяжелая дисплазия т/б суставов (тип 4), вывих. Закрытая или открытая репозиция, затем гипсовая повязка на 3 недели и стремена Павлика. Контроль УЗИ 1 раз в месяц.
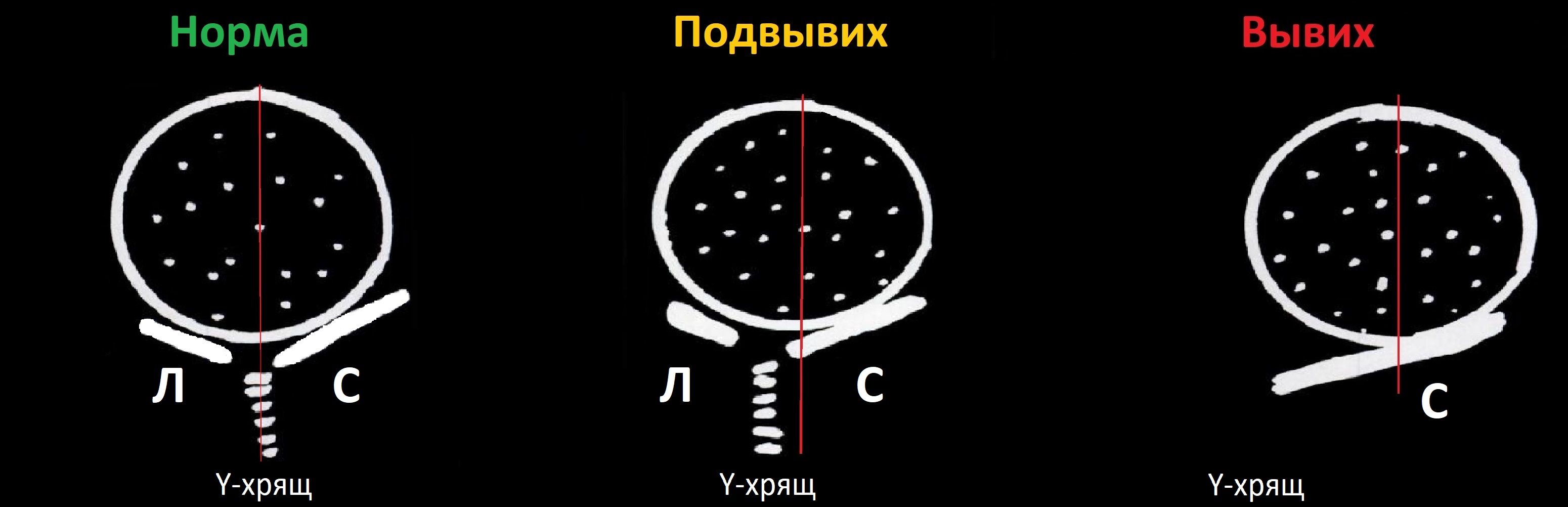
Поперечное сканирование тазобедренных суставов
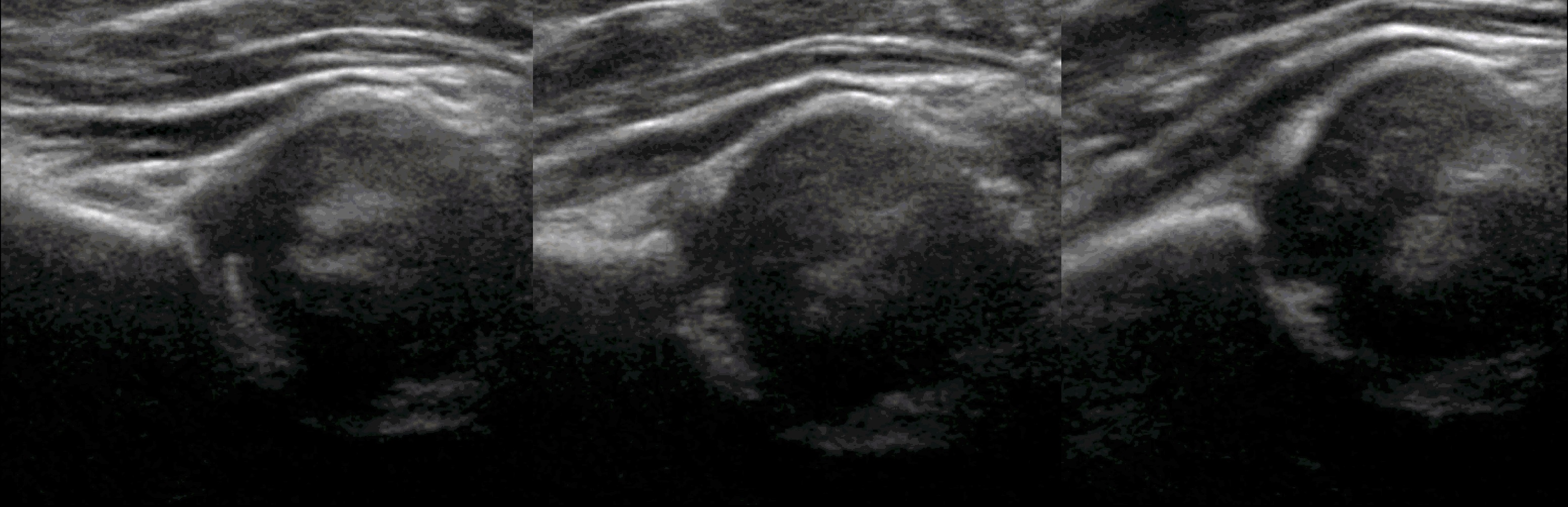
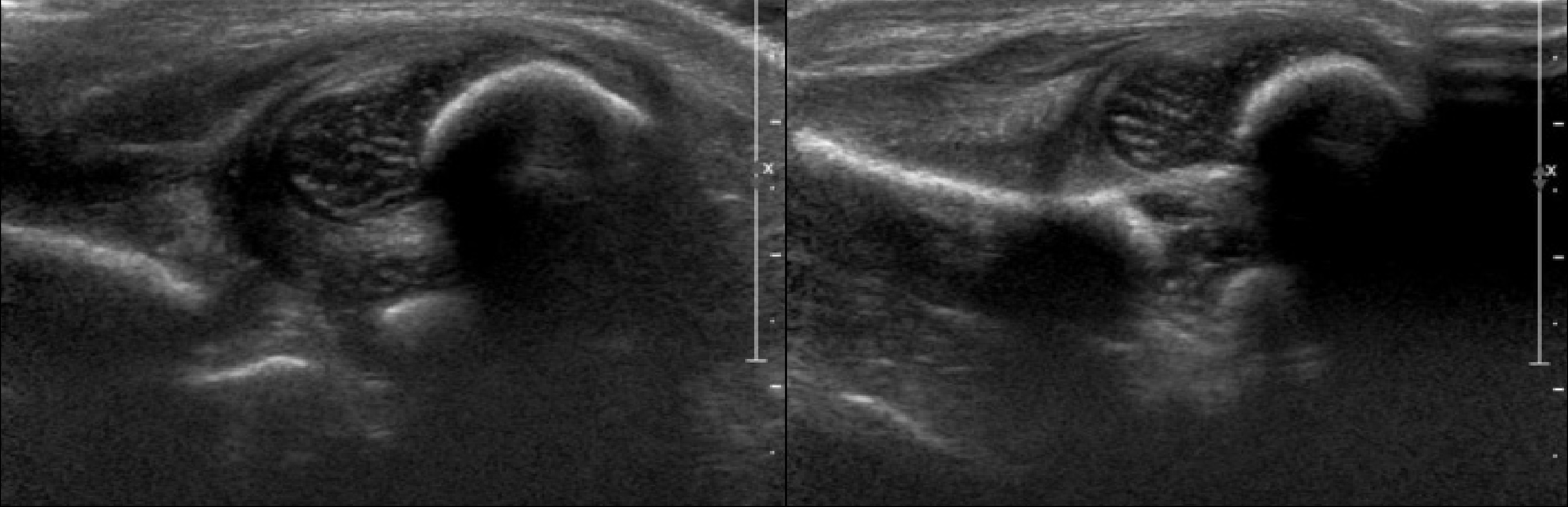
В нейтральном положении на поперечном срезе Y-хрящ между седалищной и лобковой костью обозначает центр дна вертлужной впадины. В норме центр головки проходит через Y-хрящ (1), при подвывихе — смещается на 5-6 мм (2), а при вывихе вся головка вне впадины (3).
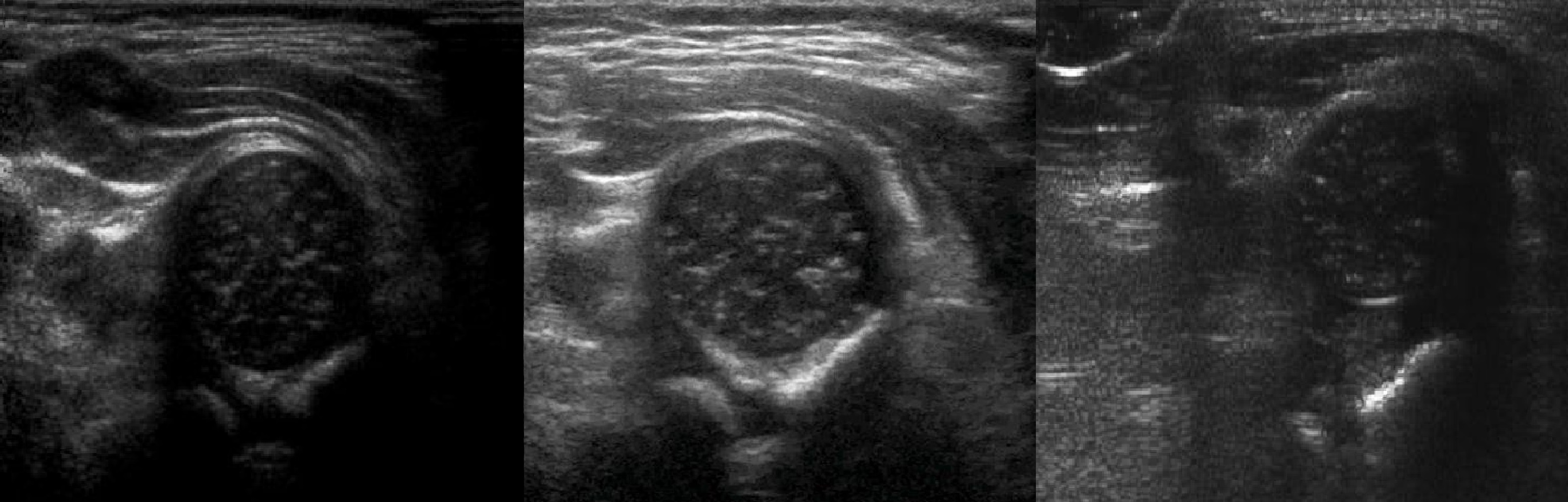
В положении сгибания на поперечном срезе головка погружена в «чашу» из метафиза спереди и седалищной кости сзади (1). При подвывихе головка смещаются кнаружи (2), а при вывихе садится верхом на седалищную кость (3).

Задачи
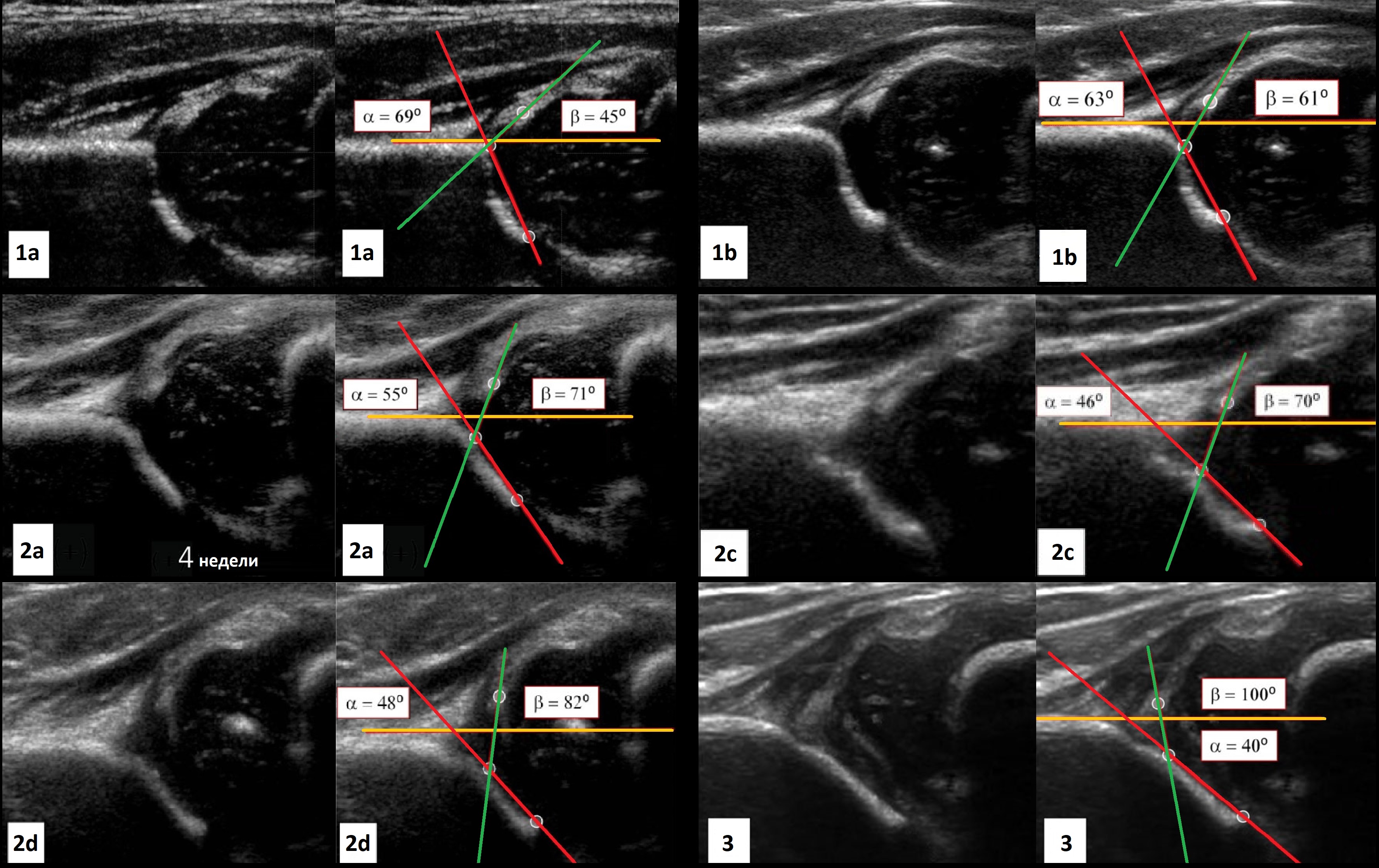
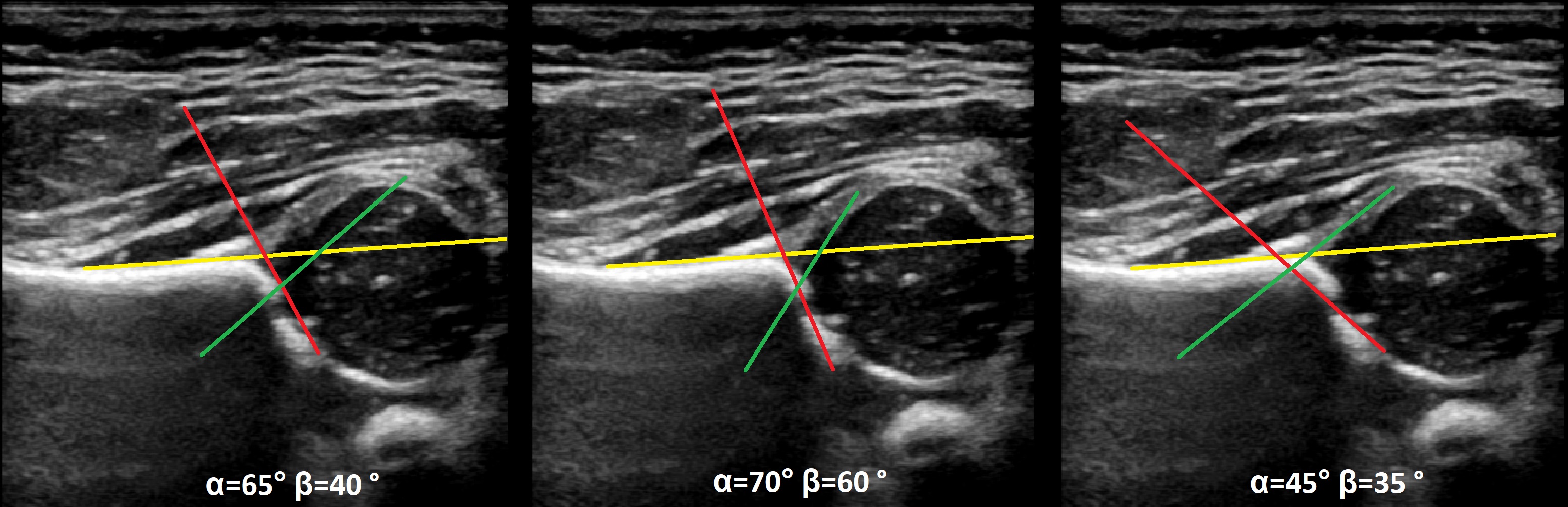
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
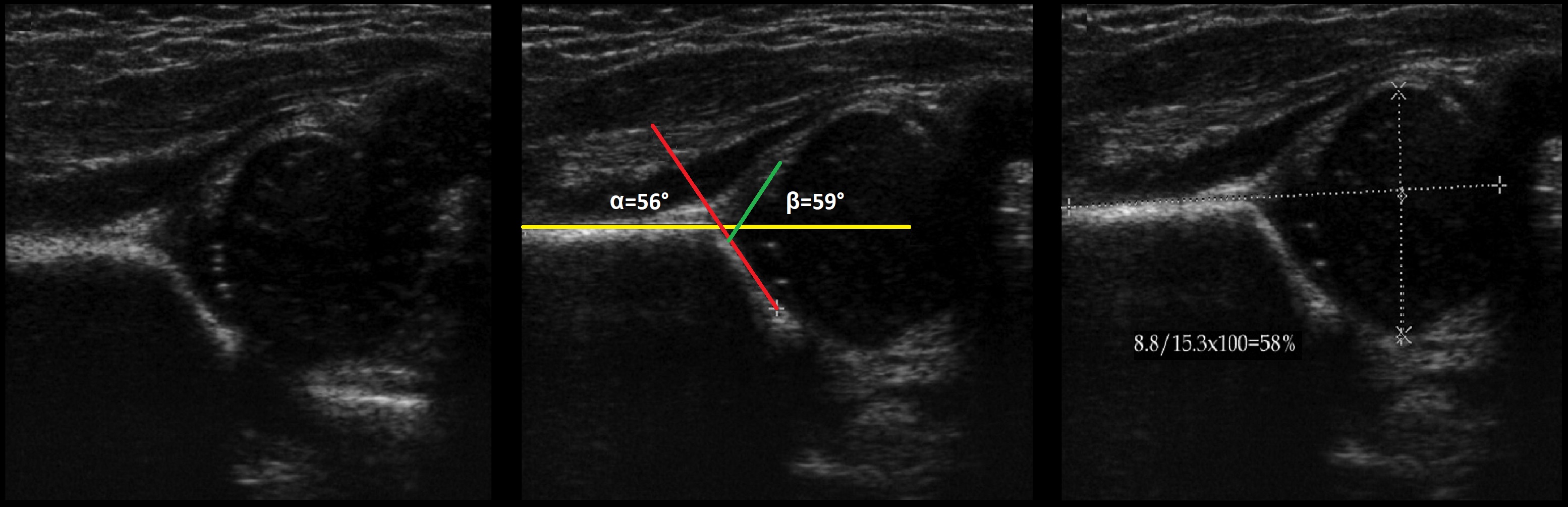
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки <50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.

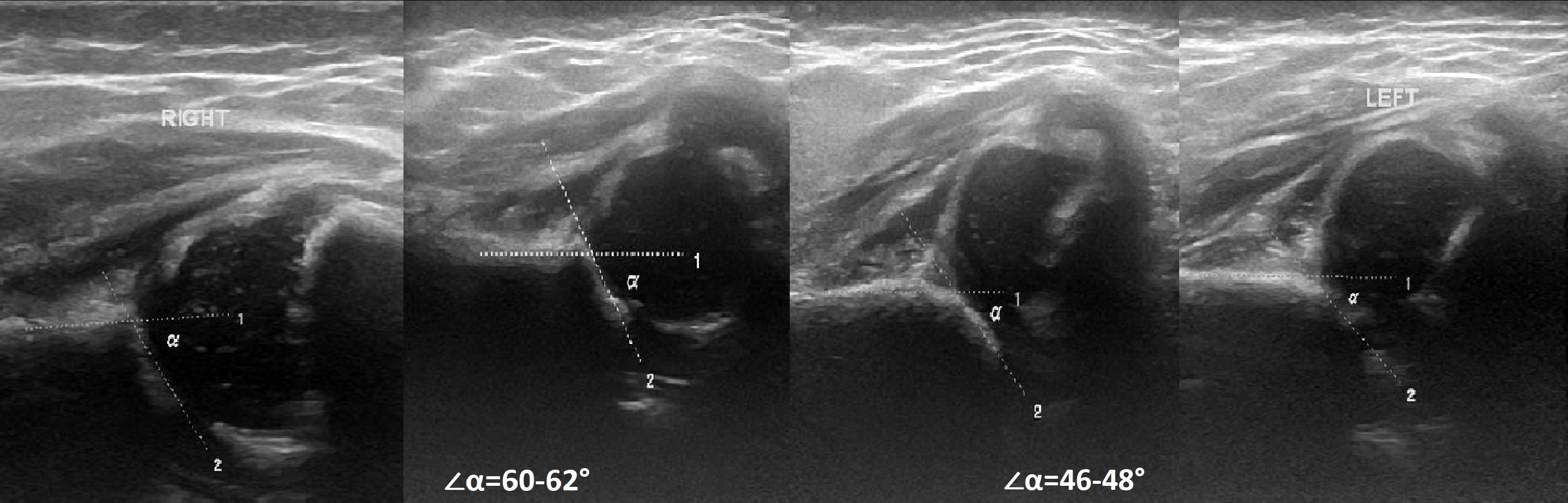
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
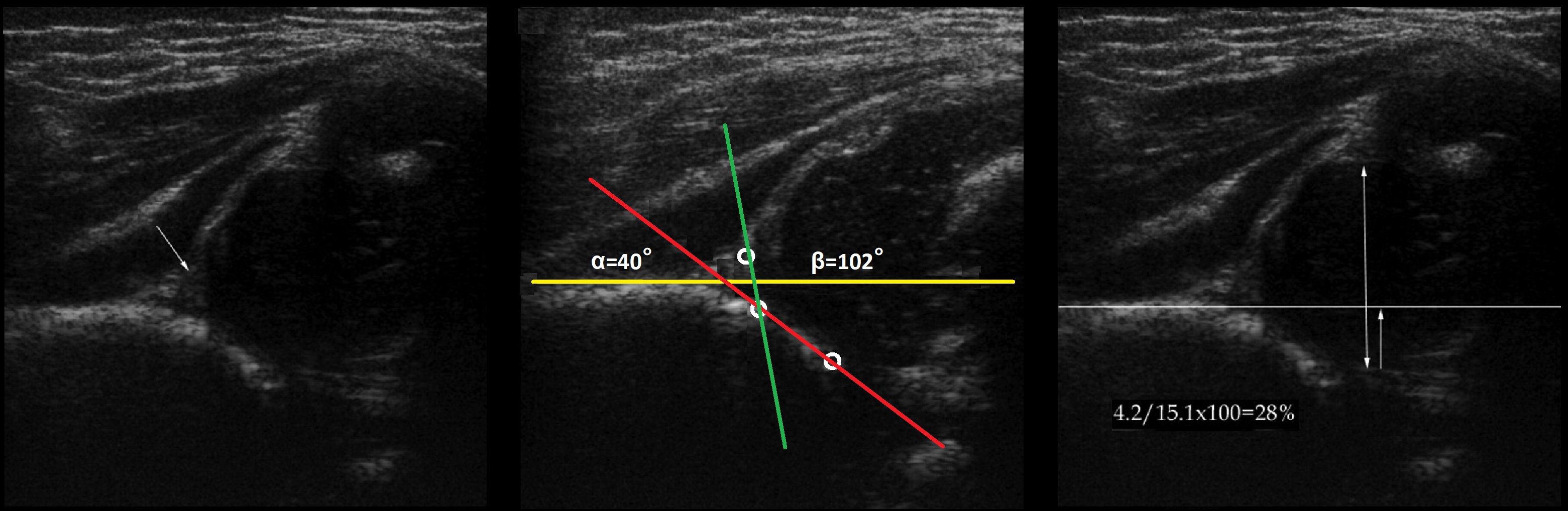
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки <28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
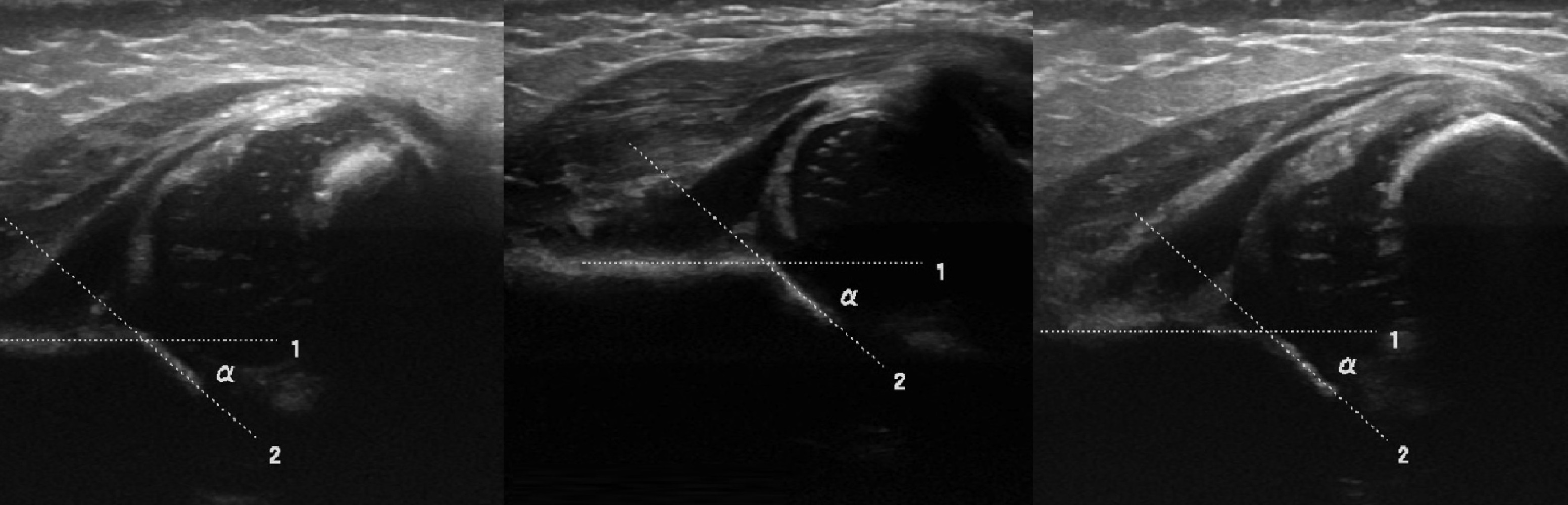
Задача. На УЗИ т/б суставы, где ∠α<43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
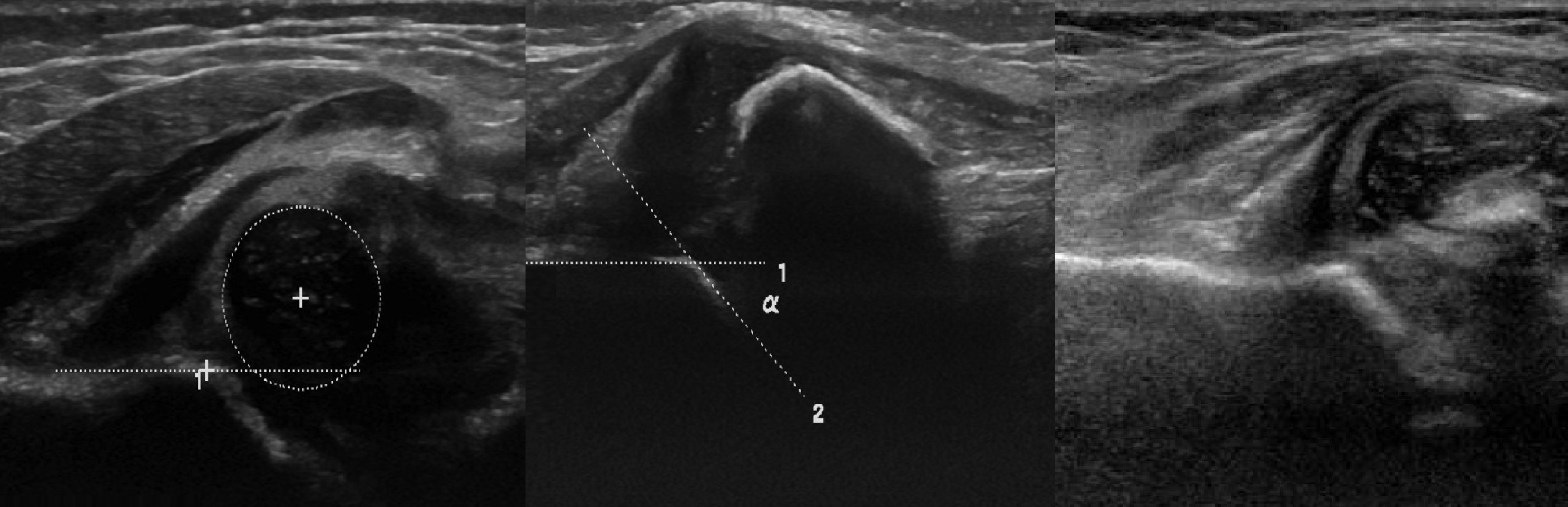
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.
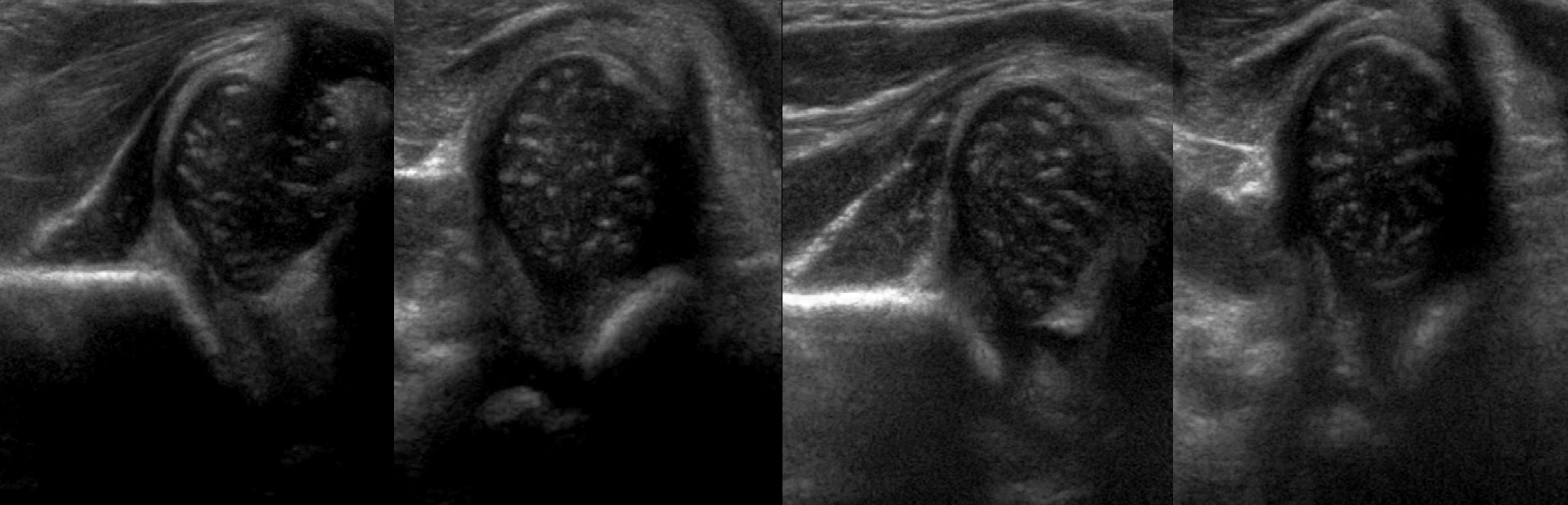
Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.

Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки <9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Источник

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Анатомически правильное строение тазобедренного сустава у детей первых дней жизни позволяет в дальнейшем ребенку удерживать туловище в вертикальном положении, ограничивать разгибание в тазобедренном суставе, обеспечивая правильную походку, возможность справляться с физическими нагрузками [1]. Тазобедренный сустав — это чашеобразный сустав (разновидность шаровидного), образован суставной поверхностью головки бедренной кости, которая покрыта гиалиновым хрящом на всем протяжении (кроме ямки) и вертлужной впадиной тазовой кости, покрытой хрящом только в области полулунной поверхности, а на остальном протяжении выполнена жировой клетчаткой и покрыта синовиальной мембраной [2].
Врожденная дисплазия тазобедренных суставов проявляется повышенной подвижностью, слабостью связочного аппарата, несформировавшейся вертлужной впадиной тазовой кости (плоская), в результате чего головка бедренной кости не занимает правильное положение в вертлужной впадине. Дисплазия проявляется к концу первого года жизни, когда ребенок начинает ходить (движения асимметричны и затруднены). Вывих тазобедренного сустава резко ограничивает движения и приводит к развитию калечащей походки, нарушению осанки с последующим искривлением позвоночника.
Проведение своевременного ультразвукового исследования (УЗИ) тазобедренных суставов у детей первых 3 мес жизни позволяет визуализировать структуры сустава, которые еще не подверглись оссификации. У детей в возрасте от 3 до 6 мес УЗИ дает возможность определения сроков оссификации без лучевой нагрузки, выявить дисплазию, определить правильную тактику лечения, провести курс терапии и наблюдать за развитием суставов в динамике.
Материалы и методы
УЗИ тазобедренных суставов было проведено 395 детям в возрасте до 6 мес по методу Г. Рейнгарда [3] с одновременной оценкой развития костно-хрящевого соотношения сустава, определением сонографических типов тазобедренных суставов.
Результаты
В ходе обследования тазобедренных суставов у 395 детей были выявлены следующие типы тазобедренных суставов.
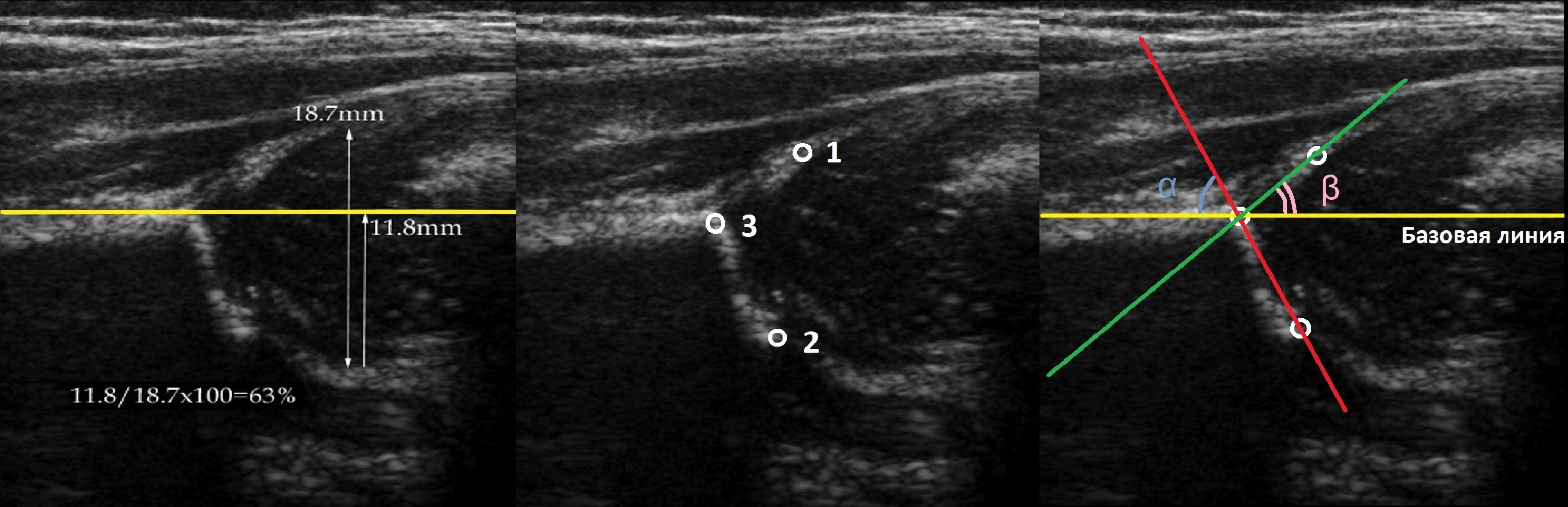
По результатам УЗИ у 286 (72,41%) детей диагностированы типы 1а и 1б тазобедренных суставов (по Г. Рейнгарду). Клинически и сонографически типы 1а и 1б соответствуют возрасту ребенка — это здоровые суставы. Костная часть вертлужной впадины хорошо определяется, костный эркер слегка сглажен или прямоугольный, хрящевая часть крыши охватывает головку бедренной кости, костно-хрящевое соотношение больше или равно 2/3. Угол α больше или равен 60°. Угол β меньше 55° — тип 1а (рис. 1); угол β больше 55° — тип 1б.
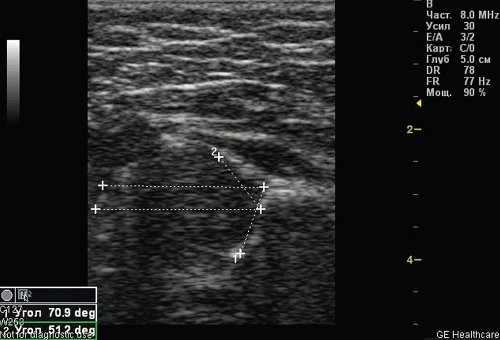
Рис. 1. Тазобедренный сустав тип 1а.
1 — угол α=70,9°;
2 — угол β=51,2°.
У 35 (4,81%) детей выявлена простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений (рис. 2). В результате данной патологии происходит задержка сроков оссификации (формирования ядра), которая связана с пониженным содержанием кальция в организме ребенка (впоследствии при увеличении физической нагрузки на суставы, когда ребенок после 6 мес начинает сидеть и стоять, может произойти деформация головки бедренной кости).
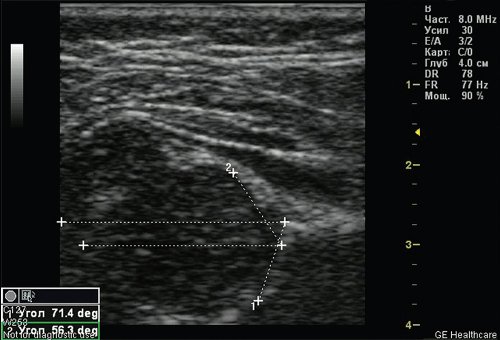
Рис. 2. Простая дисплазия — задержка сроков оссификации без пространственных нарушений (ребенок 5 мес).
Тип 2а тазобедренных суставов (рис. 3) диагностирован у 46 (11,6%) детей. Это вариант физиологической задержки развития тазобедренных суставов у детей в возрасте до 12 нед, при котором угол α меньше 59°, но больше 50°, соответственно угол β больше 60°.
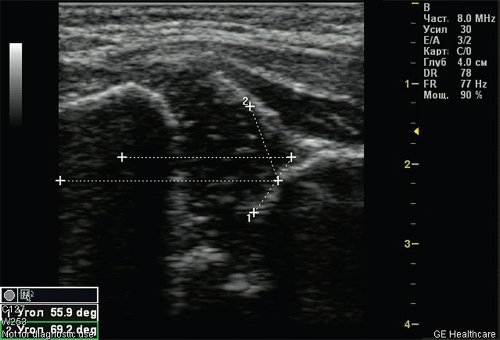
Рис. 3. Тазобедренный сустав тип 2а.
1 — угол α=55,9°;
2 — угол β=69,2°.
Тип 2б тазобедренных суставов выявлен у 25 (6,33%) детей — дисплазия тазобедренных суставов у детей старше 3 мес (рис. 4). Костная вертлужная впадина недостаточно развита, костный эркер закруглен, костнохрящевое соотношение меньше 2/3, хрящевая часть крыши охватывает головку бедренной кости. Угол α меньше 59°, но больше 50°, угол β больше 60°.
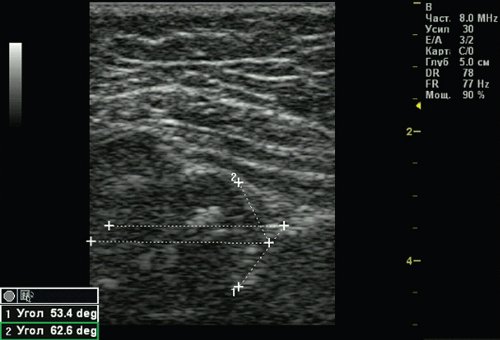
Рис. 4. Тазобедренный сустав тип 2б.
1 — угол α=53,4°;
2 — угол β=62,6°.
Тип 2с тазобедренных суставов (рис. 5) обнаружен у 2 (0,51%) детей. Это вариант тяжелой дисплазии в любом возрасте. Все составляющие сустава недоразвиты. Костная часть вертлужной впадины уплощена, костный эркер закруглен или плоский, хрящевая часть вертлужной впадины расширена, но еще охватывает головку бедра. Угол α меньше 49°, но больше 43°, угол β больше 65°, но меньше 72°. Такой тип суставов без соответствующего лечения, влечет прогрессирующее децентрирование головки бедра.
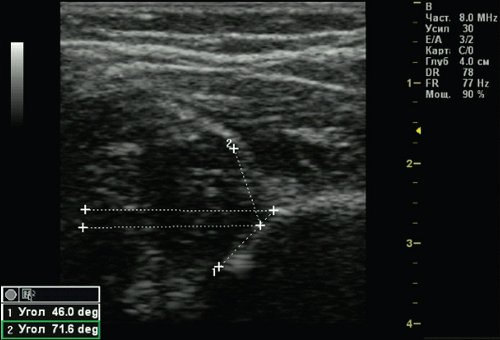
Рис. 5. Тазобедренный сустав тип 2с.
1 — угол α=46,0°;
2 — угол β=71,6°.
У 1 (0,25%) ребенка выявлен 3а тип тазобедренного сустава — врожденный вывих бедра (рис. 6). Костная часть вертлужной впадины и эркер плоские, хрящевая часть вертлужной впадины смещается краниально, так как головка бедра не может быть зафиксирована в вертлужной впадине, происходит ее децентрация. Структура хрящевой части крыши не изменена. Угол α меньше 43°.
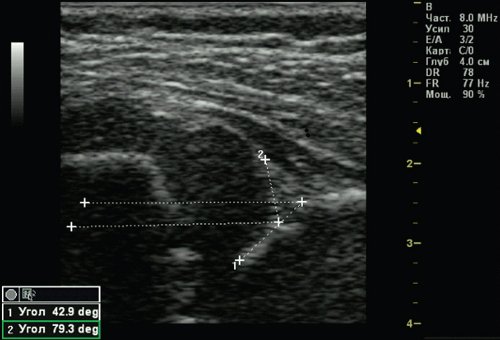
Рис. 6. Тазобедренный сустав тип 3а.
1 — угол α=42,9°;
2 — угол β=79,3°.
Все 106 детей, с выявленной патологией, были направлены на консультацию к врачу-ортопеду. После курса физиотерапии, широкого пеленания, при необходимости, на контрольном УЗИ (50 детей), были выявлены следующие изменения:
- Из 8 детей с простой двусторонней дисплазией тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации, у 2 изменений не наблюдалось, а у 6 детей сроки оссификации соответствовали возрасту.
- Из 25 детей с тазобедренными суставами типа 2а после проведенного курса лечения у 10 установлен тип 1а, у 7 — тип 1б, у 3 — тип 2б, у 5 детей имела место простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации.
- Из 17 детей с тазобедренными суставами типа 2б после проведенного курсалечения у 5 установлен тип 1а, у 7 — тип 1б, у 1 — тип 2б, у 4 детей сохранялась простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации.
В результате 35 (70%) детей со своевременно диагностированной патологией после проведенной терапии имеют здоровые суставы 1-го типа, 15 (30%) детей, с сохранившейся патологией были направлены на повторный курс терапии.
Заключение
Проведенное исследование подтверждает необходимость УЗИ тазобедренных суставов детям в возрасте до 6 мес в амбулаторных условиях, позволяющего избежать неоправданной лучевой нагрузки. Использование полученной информации дает возможность своевременного проведения корректирующей терапии для всех типов тазобедренных суставов в раннем периоде с последующим правильным их формированием.
Литература
- МакНелли Ю. Ультразвуковые исследования костномышечной системы: Практическое руководство. Издательский дом Видар-М, 2007. 400 с.
- Синельников Р.Д., Синельников Я.Р. Атлас анатомии человека.Учебное пособие. 2-е издание, стереотипное. В 4-х томах. Т. 1. М.: Медицина, 1996. 344 с.
- Рейнгард Г. Сонография тазобедренных суставов новорожденных. Диагностические и терапевтические аспекты: Руководство. 5-е издание // Сонографические типы тазобедренных суставов / Изд-во Том. ун-та, 2005. 196 с.

Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Источник
В первые недели после появления на свет грудных детей необходимо тщательно обследовать, чтобы выявить все возможные проблемы и отклонения в развитии. Чем раньше врачи обнаружат возможные «неполадки» в организме малыша, тем быстрее с ними можно будет справиться и свести количество опасных последствий для здоровья к минимуму.
Наряду с такими важными для грудничка специалистами, как невролог и окулист, ребёнка обязательно должен осматривать ортопед. Первый визит к ортопеду, как правило, наносят, когда малышу исполнится 1 месяц.
Когда после осмотра специалист пишет в карточке успокаивающее «здоров», родители могут немного успокоиться. Но случается, что у мамы подкашиваются ноги, когда в кабинете ортопеда она слышит: «Подозрение на дисплазию тазобедренного сустава». Такой диагноз звучит грозно, но прежде чем ударяться в панику, следует разобраться в сути заболевания, причинах, его вызывающих, а также узнать о методах лечения.
В чем заключается патология развития суставов
Дисплазия – это некорректное развитие тазобедренного сустава, при котором суставные структуры не формируются или же формируются с опозданием, что приводит к его неполноценности. Как это выглядит?
Подвижность и правильная работа тазобедренного сустава зависит от взаимодействия головки бедренной кости и впадины сустава, а также суставных связок. У новорождённого тазобедренный сустав – незрелая структура. Он отличается плоской вертлужной впадиной с вертикальным расположением и чрезмерной эластичностью суставных связок. Головка бедренной кости способна удерживаться во впадине только за счёт собственной капсулы. Для того чтобы не произошло смещения, сустав также удерживает хрящевая пластинка впадины под названием лимбус. По мере роста ребёнка и развития суставов впадина округляется, связки укрепляются, и все структуры сустава начинают функционировать нормально.
Но при замедленном или недостаточном развитии тканей тазобедренный сустав начинает формироваться с отклонениями, если суставная впадина сильно скошена или слишком плоская, связки и лимбус не в состоянии удерживать головку бедренной кости в правильном положении. При движениях головка может частично или полностью выходить из впадины, выворачивая лимбус. Вертлужная впадина может частично закрыться соединительной либо жировой тканью.
Помимо неправильного развития вертлужной впадины или связок, могут отмечаться нарушения развития кости сустава, при которых положение сустава и впадины относительно друг друга оказывается неправильным. Из-за этого нагрузка на сустав распределяется неверно, и сустав развивается с отклонениями от нормы.
Все нарушения тазобедренного сустава, вызванные неправильным развитием его составляющих (вертлужной впадины, связок, кости сустава) врачи склонны объединять в общую группу под названием «дисплазии тазобедренных суставов». Раньше в связи с несовершенством методов диагностики, врачи могли определять только вывих бедра, в случае которого головка тазобедренного сустава теряла контакт с вертлужной впадиной. В настоящее время дисплазией именуют предшествующие вывиху изменения тазобедренных суставов.
Симптомы и причины дисплазии
За последнее время случаи дисплазии тазобедренного сустава у детей, к сожалению, участились. Если раньше случаи дисплазии отмечались у 2–3 новорождённых из тысячи, то сейчас в некоторых странах число малышей с нарушениями тазобедренных суставов доходит до двухсот на тысячу. Некоторые склонны связывать это с ухудшением экологической обстановки, однако есть ещё целый ряд факторов, которые могут повлиять на возникновение и развитие дисплазии тазобедренных суставов у ребёнка. Рассмотрим их подробнее.
- Дисплазия тазобедренных суставов у новорождённых– одно из заболеваний, где влияние наследственного фактора довольно существенно. Так, если в семье отмечались случаи дисплазии, то очень высока вероятность её проявления и у детей в последующих поколениях. Причём нарушения тазобедренных суставов передаются преимущественно по женской линии. У девочек дисплазии отмечаются значительно чаще, чем у мальчиков, примерно в 70% случаев.
- Ещё одной распространённой причиной возникновения дисплазии являются внутриутробные нарушения в развитии плода. Если будущая мама мучилась от сильного токсикоза, неправильно или неполноценно питалась, то ребёнок получает недостаточно полезных веществ. Это отрицательно сказывается на формировании костных и соединительных тканей малыша, и как следствие не закладывается потенциал для правильного развития детских суставов.
- Желание родить ребёнка в зрелом возрасте – решение, для которого требуется настоящая смелость. Однако будущие дети мам, чей возраст старше 40 лет, чаще страдают от различных отклонений, среди которых дисплазия тазобедренного сустава — случай нередкий.
- Нарушения формирования тазобедренных суставов может произойти у детей, находящихся перед родами в ягодичном предлежании. Особенно рискованно предлежание ребёнка, при котором ноги в тазобедренных суставах согнуты и высоко подняты.
Однако не стоит излишне переживать: даже если при беременности присутствует один из факторов риска, это не значит, что малыш непременно родится с дисплазией. Нередки случаи, когда дисплазия тазобедренного сустава у матери передалась дочери, однако её дети оказывались совершенно здоровыми. Тем не менее, наличие в анамнезе матери и её родственников подобного заболевания требует пристального внимания к ребёнку, поскольку такие дети находятся в группе риска.
У новорождённого заметить дисплазию крайне сложно, поэтому в самый ранний период жизни малыша период врачи не берут на себя возможность точной постановки диагноза. Но уже к восьмой неделе жизни можно определить или заподозрить патологию у детей по следующим классическим признакам:
- асимметрия складок на ножках ребёнка. Ранее это был один из самых очевидных клинических симптомов дисплазии. У ребёнка с суставными нарушениями складки на сведённых вместе ножках не совпадают, их глубина и длина так же различна. Именно поэтому многие мамы начинают бить тревогу, изучая ножки ребёнка самостоятельно. Однако следует обратить внимание на следующее: информативной будет лишь асимметрия паховых и подколенных складок, а также складок под попкой. Складки на бёдрах могут и не совпадать и у абсолютно здоровых малышей. Так что оценку рисунка складок уместно оставить на откуп ортопеду;
- затруднённое отведение бедра в сторону. Ножки у здорового малыша можно без труда согнуть в коленках и развести в тазобедренных суставах таким образом, что они коснутся поверхности стола, при этом угол между туловищем и суставом в норме составит 80–90 градусов. Если одну ножку (в редких случаях — обе) отвести в сторону невозможно, есть все основания предполагать, что у малыша дисплазия или даже вывих бедра. Однако этот признак не всегда достоверен. Если малыш возбуждён, нервничает или напуган, он будет сопротивляться любой манипуляции со своими ножками, и развести их в стороны будет нелегко;
- ещё один симптом дисплазии тазобедренного сустава у детей – так называемый синдром укорочения бедра. Если ножки ребёнка согнуть в коленях и тазобедренных суставах, то в случае нарушений одно колено окажется ниже. Это симптом тяжёлой формы дисплазии – вывиха бедра;
- информативный показатель, которым руководствуются ортопеды при постановке диагноза – симптом соскальзывания (щелчка) известный также как синдром Маркса-Ортолани. Проявляется он следующим образом: при отведении согнутых ножек ребёнка в стороны и приведении их в исходное состояние при дисплазии тазобедренного сустава слышится лёгкий щелчок. Он является признаком того, что потерявшая контакт с вертлужной впадиной головка сустава вернулась в неё и снова отошла. Этот признак исчезает, когда малышу исполняется месяц, поэтому он информативен лишь первые несколько недель жизни ребёнка.
В любом случае, никогда не следует заниматься диагностикой нарушений тазобедренных суставов ребёнка самостоятельно. Трактовать симптомы дисплазии и точно определить наличие нарушений сможет только ортопед.
Степени дисплазии
Исходя из нарушения взаимодействия головки бедренной кости и вертлужной впадины, различают такие степени развития патологии:
1 степень – головка сустава излишне подвижна, однако не выходит за вертлужную впадину (так называемый предвывих бедра).
2 степень – значительное смещение головки сустава в пределах суставной впадины (подвывих бедра).
3 степень — врождённый вывих бедра: выход головки тазобедренного сустава за пределы вертлужной впадины.
Дисплазия тазобедренного сустава 1 степени наблюдается у детей в период новорожденности довольно часто. В некоторых случаях она проходит сама собой, однако такие дети все же составляют группу риска и должны находиться под пристальным наблюдением ортопеда.
Диагностика
В первые недели и месяцы жизни малыша пренебрегать визитами к врачам-специалистам ни в коем случае не стоит. Особенно это касается врача-ортопеда, ведь чем раньше определить нарушения в формировании тазобедренного сустава, тем эффективнее окажутся принятые меры.
До полугода ребёнок, даже если он кажется здоровым, должен посетить ортопеда трижды: в 1, 3 и в 6 месяцев. Врач, осматривая малыша, сможет определить наличие или отсутствие нарушений по клиническим симптомам, описанным выше. Однако наиболее достоверной будет диагностика, основанная на всех возможных методах обследования.
Помимо врачебного осмотра диагностика развития тазобедренных суставов у детей проводится двумя методами: ультразвуковое и рентгеновское исследования.
Ультразвуковое исследование тазобедренных суставов осуществляется у детей до 3 месяцев. Это надёжный диагностический метод, позволяющий увидеть как непосредственный вывих бедра, так и спрогнозировать возможный риск. УЗИ – метод точный и для ребёнка безопасный.
Многих мам пугают непонятные слова и цифры в протоколе УЗИ. Нередко специалисты, проводящие ультразвуковые исследования, не слишком многословны и от комментариев воздерживаются. До визита к врачу особенно впечатлительные мамы могут пребывать в состоянии, близком к панике. Однако понять протокол исследования достаточно просто. Как правило, в нём указываются следующие параметры: форма костной крыши (верхнего отдела суставной впадины), угол α (показывает развитие костной крыши), угол β (показывает развитие хрящевой крыши), изменение лимбуса и центрирование головки бедра. Исходя из этих параметров, заключение может быть следующим:
- Угол α больше 60⁰, угол β меньше 55⁰, костная крыша квадратная, лимбус не изменен, а головка центри
