Тазобедренный коленный голеностопный сустав
Все суставы ног подразделяют на сочленения пояса нижних конечностей и суставы свободной нижней конечности. В первую группу входит крестцово-подвздошное сочленение и лобковый симфиз. Также кости таза соединяются между собой с помощью нескольких связок. Во вторую группу входят такие суставы, как тазобедренный, коленный, голеностопный и сочленения стопы. Их мы и рассмотрим подробнее.
Тазобедренный сустав
В связи с прямохождением у человека тазобедренный сустав выполняет сложную функцию опоры и движения. Он находится глубоко и хорошо защищен мягкими тканями. По форме данное сочленение относится к шаровидным (чашеобразным), что дает возможность выполнять движения вокруг 3 основных осей. Но учитывая его чашеобразную форму, движения в данном сочленении несколько ограничены, так как такое строение обеспечивает хорошую устойчивость нижней конечности.
Сочленение образовано вертлужной впадиной тазовой кости и головкой бедренной. Последняя покрыта гиалиновой хрящевой тканью на всем протяжении, за исключением ямки на верхушке, куда крепится связка головки. Вертлужная впадина представляет из себя место слияния трех костей: седалищной, лобковой и подвздошной и полностью по форме и размеру соответствует головке бедра. Изнутри впадина имеет ободок из гиалинового хряща, а вся остальная ее внутренняя поверхность заполнена жировой тканью и покрыта синовиальной мембраной.

Строение тазобедренного сустава
Капсула плотная, крепится к тазовой кости на уровне вертлужной хрящевой губы, на бедре она фиксируется в области нижней части шейки бедренной кости.
Тазобедренный сустав укреплен следующими связками:
- подвздошно-бедренной;
- лобково-бедренной;
- седалищно-бедренной;
- круговой зоной;
- головки бедра.
Частые заболевания
Существует много недугов, которые способны поражать тазобедренные суставы, среди них и врожденные, и приобретенные, и воспалительные, и дегенеративно-дистрофические, и травматологические.
Артроз (коксартроз)
Деформирующий остеоартроз тазобедренного сустава – это самая частая форма данной болезни и одна из основных причин инвалидности, вызванной повреждением тазобедренного сочленения. Болезнь развивается медленно, но имеет прогрессирующий характер.

При коксартрозе постепенно разрушаются все компоненты сустава, что вызывает сильную боль и потерю функции ноги
В основе патологии находятся дегенеративные и дистрофические процессы в тканях сочленения, что приводит к разрушению сустава и потери опорной и двигательной функции больной ноги.
Коксартроз может поражать людей любой возрастной группы, особенно лиц из групп риска по этому заболеванию, но чаще всего встречается после 40 лет.
Если не удается приостановить процесс разрушения с помощью консервативных методик лечения, то избавиться от боли в бедре и вернуть способность к движению поможет операция эндопротезирования сочленения.

Коксартроз – это основная причина проведения операций по эндопротезированию сочленения
Артрит
Воспаление тазобедренного сустава возникает сравнительно нечасто. Причиной воспалительного процесса может быть инфекция, аутоиммунная агрессия, аллергические реакции в организме. Инфекционный коксит чаще всего возникает при заражении боррелиозом, бруцеллезом, туберкулезной инфекцией, может встречаться в качестве реактивного процесса при таких инфекциях, как сальмонеллез, шигеллез, иерсиниоз (кишечные инфекции), микоплазмоз, хламидиоз, уреаплазмоз (урогенитальные инфекции).
Коксит может возникать вследствие аллергических реакций, системных воспалительных заболеваний соединительной ткани, например, при болезни Бехтерева, при обменных патологиях, онкологических недугах и пр.
Выяснить причину воспаления и подобрать правильное лечение сможет только врач. Очень важно вовремя обратиться за медицинской помощью при появлении боли в бедре, так как по мере прогрессирования артрита сустав может начать разрушаться, что неизбежно приведет к инвалидности.
Прочие болезни
Среди других патологий, которые часто поражают тазобедренный сустав, стоит выделить:
- дисплазию и врожденный вывих бедра;
- травматические повреждения (внутрисуставные переломы и вывихи);
- асептический некроз головки бедренной кости;
- бурсит – воспаление околосуставной сумки.

Дисплазия тазобедренного сустава – достаточно распространенная патология среди детей первого года жизни, поэтому педиатры уделяют особое внимание этой проблеме
Коленный сустав
В образовании коленного сустава принимают участие три кости – бедренная, большая берцовая и надколенник. По форме и функции сочленение относится к комплексным, блоковидно-вращательным. Комплексный сустав – это сочленение, в образовании которого принимает участие дополнительная хрящевая пластинка (латеральный и медиальный мениск колена).
Суставные поверхности: латеральный и медиальный мыщелки дистального эпифиза бедренной кости, верхний эпифиз большеберцовой кости и задняя поверхность надколенника.

Строение коленного сустава
Суставные поверхности костей бедра и голени не конгруэнтны, то есть по форме не полностью соответствуют друг другу. Конгруэнтность достигается благодаря менискам (латеральному и медиальному) – хрящевые пластины, которые находятся в полости сустава.
Капсула сустава состоит из внешней прочной фиброзной оболочки и внутренней синовиальной. Она крепится по краям суставных хрящей и мыщелков. Синовиальная часть мембраны формирует 9 карманов (синовиальных бурс), которые выполняют защитную и амортизационную функцию, но одновременно выступают очагом воспаления и развития бурситов.
Связки колена:
- кольцевая большеберцовая;
- кольцевая малоберцовая;
- связка надколенника;
- передняя и задняя крестообразная;
- поперечная связка колена;
- передняя и задняя менискобедренная.

В построении коленного сустава принимает участие несколько синовиальных сумок
Болезни коленного сустава
Коленный сустав – это одно из самых крупных, сложно устроенных и поверхностных сочленений костей в организме человека. Ежедневно колено выдерживает огромные нагрузки, поэтому является достаточно уязвимым для разнообразных патологических процессов. Рассмотрим самые частые заболевания, с которыми приходится сталкиваться в жизни большому количеству людей.
Деформирующий остеоартроз (гонартроз) – это дегенеративно-дистрофическое поражение тканей коленного сустава, которое заключается в постепенном разрушении внутрисуставных хрящей и вторичных изменений. В результате сочленение теряет свою опорную и двигательную функции, что часто становится причиной инвалидности и потере трудоспособности.
Как правило, гонартроз развивается у пациентов старшего и преклонного возраста. Но болезнь может дебютировать и у молодых людей из группы риска.
Факторы риска развития гонартроза:
- ожирение;
- перенесенная травма колена;
- чрезмерные ежедневные нагрузки сочленения;
- врожденные или приобретенные деформации нижних конечностей;
- заболевания позвоночника;
- плоскостопие;
- перенесенная операция на колене;
- артрит колена в анамнезе.
Артрит – это поражение тканей коленного сустава воспалительной этиологии, причем воспалительный процесс может иметь инфекционный, аллергический или аутоиммунных характер. Список патологий, которые можно объединить под общим диагнозом артрита, очень большой. Сюда относятся поражения сочленения при системных воспалительных поражениях соединительной ткани (ревматоидный артрит, артрит при системной красной волчанке, склеродермии, дерматомиозите и пр.), при обменных нарушениях (подагра, пирофосфатная артропатия), при инфекциях (гнойный артрит, реактивные формы при урогенитальных и кишечных инфекциях), аллергические формы воспаления суставов (особенно у детей раннего возраста).

Отек коленного сустава – частый симптом артрита
Очень важно в каждом отдельном случае точно определять причину воспаления, так как лечение различных форм артритов кардинально отличается. Поэтому при возникновении первых признаков воспаления коленного сустава необходимо обратиться за специализированной медицинской помощью.
Среди прочих патологий колена, которые встречаются достаточно часто, следует выделить:
- бурситы (воспаление синовиальных сумок колена);
- тендиниты (поражение сухожилий и связок);
- менископатии (травматические или воспалительные поражения менисков коленного сочленения);
- травмы (внутрисуставные переломы, разрывы связок и менисков, вывихи, гемартроз);
- болезнь Гоффа (воспаление жировых тел колена);
- киста Бейкера;
- хондропатии, например, болезнь Осгуда-Шлаттера.
Голеностопный сустав
Голеностопный сустав является опорной точкой скелета человека, именно на него приходится весь вес человека при ходьбе, беге, прыжках и пр. движениях. В отличие от колена, голеностоп выдерживает нагрузки не движением, а весом, что значительно повлияло на его строение.
В образовании голеностопного сустава принимают участие большая и малая берцовые кости и таранная кость предплюсны стопы. Длинные кости голени в дистальном отделе имеют своеобразные удлинения – косточки. Малоберцовая кость образует латеральную косточку, а большеберцовая – медиальную. Они-то и выступают в качестве суставных поверхностей голеностопа вместе с суставной поверхностью таранной кости (изнутри покрыты гиалиновой хрящевой тканью). Косточки костей голени как бы охватывают блок таранной кости, надежно фиксируя сустав. Суставная капсула слабо натянута и крепится по краям соответствующих суставных поверхностей.

Строение голеностопного сустава
По строению сочленение является сложным, так как в его образовании принимает участие более 3 костей, по форме – блоковидным, по функции – двуосным.
Связки, которые укрепляют голеностоп:
- медиальная;
- передняя таранно-малоберцовая;
- пяточно-малоберцовая;
- задняя таранно-малоберцовая.
Среди частых заболеваний и патологических состояний голеностопа следует помнить о таких:
- артроз;
- артрит (инфекционной, аллергической, аутоиммунной этиологии);
- бурсит;
- травматические повреждения (переломы, вывихи, растяжения и разрывы связок).
Важно знать, что голеностопный сустав является частой локализацией воспалительного процесса при ревматоидном артрите. Поэтому при наличии хронической боли в голеностопе данное заболевание нужно исключать в первую очередь.
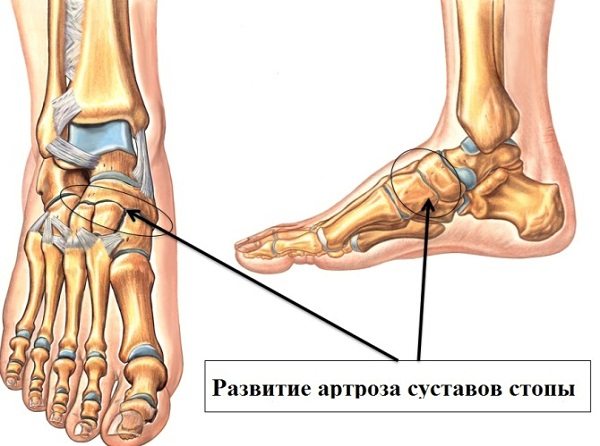
Суставы стопы
Стопа у человека образована большим количеством мелких костей, которые сочленяются между собой самыми различными и сложными видами суставов. Стопа – это важная часть человеческого тела с опорной и сенсорной функцией. Она состоит из трех частей:
- предплюсна;
- плюсна;
- пальцы нижних конечностей.

Кости и суставы стопы человека
В образовании суставов предплюсны принимают участие такие кости, как таранная, пяточная, ладьевидная, кубовидная, 3 клиновидные (медиальная, латеральная и промежуточная). Плюсна состоит из 5 плюсневых трубчатых костей. Кости пальцев состоят из 3 фаланг, за исключением большого пальца (он имеет 2 фаланги).
Основные суставы, которые соединяют кости стопы в единую систему:
- подтаранный;
- таранно-пяточно-ладьевидный;
- предплюсне-плюсневые сочленения;
- плюсне-фаланговые;
- межфаланговые.
Более подробно узнать о строении суставов стопы можно из этой статьи.
Чаще всего суставы стопы поражаются при таких заболеваниях и патологических состояниях:
- подагрический артрит;
- ревматоидный артрит;
- реактивные формы артритов;
- деформирующий артроз мелких суставов стоп;
- инфекционные артриты;
- вывихи, подвывихи, внутрисуставные переломы.
Таким образом, суставы ног представляют собой большую и разнообразную группу сочленений костей у человека. Каждый сустав в силу своих анатомо-физиологических особенностей подвержен риску того или иного заболевания. Об этом стоит помнить всем, кто хочет сохранить свои суставы здоровыми и до глубокой старости ощущать радость самостоятельного движения без боли.
Источник
Тазобедренный суставобразован вертлужной впадиной тазовой и головкой бедренной костей.
Суставная капсула тазобедренного сустава на тазовой кости прикрепляется по окружности вертлужной впадины так, что последняя находится внутри полости сустава.
Внутри полости расположена связка головки бедренной кости. С одной стороны она прикрепляется на ямке головки бедренной кости, с другой — к тазовой кости в области вырезки вертлужной впадины и к поперечной связке вертлужной впадины.
Снаружи капсула укреплена тремя связками: подвздошно-бедренной связкой,лобково-бедренной связкой, седалищно-бедренной связка.
Тазобедренный сустав относится к разновидности шаровидного — чашеобразному суставу.
В нем возможны движения вокруг трех осей. Вокруг фронтальной оси в тазобедренном суставе возможны сгибание и разгибание.
За счет движений вокруг сагиттальной оси в тазобедренном суставе происходит отведение и приведение нижней конечности по отношению к срединной линии.
Вокруг вертикальной оси в тазобедренном суставе совершается вращение головки бедренной кости. В суставе возможно также круговое движение.
Коленный сустав. В образовании коленного сустава принимают участие три кости: бедренная, большеберцовая и надколенник.
Суставная поверхность на бедренной кости образована медиальным и латеральным мыщелками и надколенниковой поверхностью на передней поверхности дистального эпифиза бедра. Верхняя суставная поверхность большеберцовой кости представлена двумя овальными углублениями, которые сочленяются с мыщелками бедренной кости. Суставная поверхность надколенника расположена на его задней поверхности и сочленяется только с надколенниковой поверхностью бедренной кости.
Суставные поверхности большеберцовой кости и бедра дополнены внутрисуставными хрящами: медиальным и латеральным менисками.
Концы менисков прикрепляются к межмыщелковому возвышению с помощью связок. Впереди латеральный и медиальный мениски соединены друг с другом поперечной связкой колена.
Коленный сустав относится к комплексным суставам в связи с наличием в нем менисков.
Капсула коленного сустава со стороны полости сустава срастается с наружными краями обоих менисков. Синовиальная мембрана выстилает изнутри фиброзную мембрану капсулы и образует многочисленные складки.
По форме суставных поверхностей коленный сустав является типичным мыщелком. В нем возможны движения вокруг двух осей: фронтальной и вертикальной (продольной). Вокруг фронтальной оси в коленном суставе происходят сгибание и разгибание.
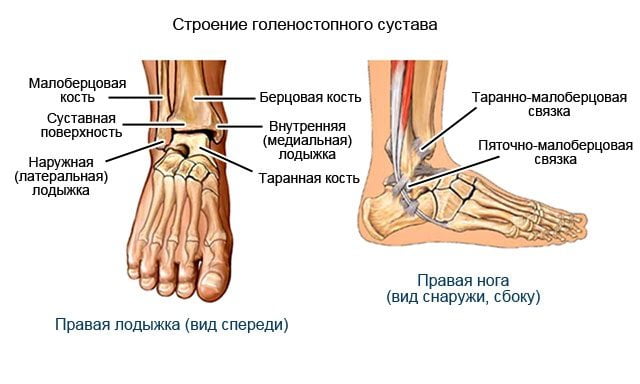
Голеностопный сустав.Это типичный блоковидный сустав. Он образован суставными поверхностями обеих костей голени и таранной кости. На большеберцовой кости — это нижняя суставная поверхность, сочленяющаяся с блоком таранной кости, и суставная поверхность медиальной лодыжки, сочленяющаяся с медиальной лодыжковой поверхностью блока таранной кости. На малоберцовой кости — это суставная поверхность латеральной лодыжки, сочленяющаяся с латеральной лодыжковой поверхностью таранной кости. Соединенные вместе большеберцовая и малоберцовая кости наподобие вилки охватывают блок таранной кости.
Связки, укрепляющие сустав, располагаются на боковых поверхностях сустава.
Медиальная (дельтовидная) связка начинается на медиальной лодыжке, спускается вниз и прикрепляется своим расширенным концом к ладьевидной, таранной и пяточной костям. В ней выделяются четыре части: большеберцово-ладьевидная часть; большеберцово-пяточная часть; передняя и задняя большеберцово-таранная части.
С латеральной стороны сустава капсула укреплена тремя связками.
Передняя таранно-малоберцовая связка прикрепляется к наружной поверхности латеральной лодыжки и к шейке таранной кости.
Задняя таранно-малоберцовая связка,расположена на заднелатеральной поверхности сустава.
Начинается от латеральной лодыжки, направляется кзади и прикрепляется к заднему отростку таранной кости.
Пяточно-малоберцовая связка начинается от латеральной лодыжки, идет вниз и заканчивается на наружной поверхности пяточной кости.
В голеностопном суставе возможно движение вокруг фронтальной оси — сгибание (подошвенное сгибание) и разгибание (тыльное сгибание).
Дата добавления: 2015-07-17 | Просмотры: 2789 | Нарушение авторских прав
Источник
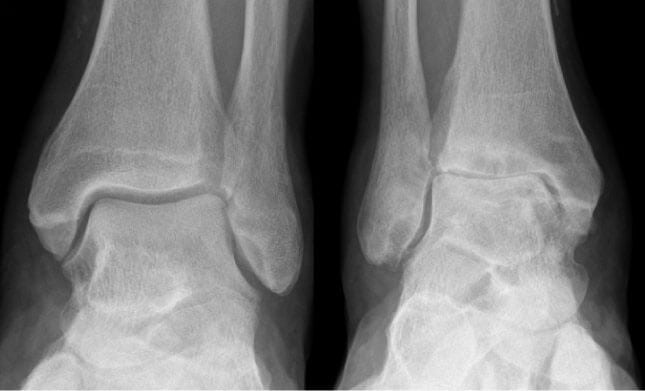
Диагноз на рентгене. Поражение левого сустава, отсутствие суставной щели.
Артроз голеностопного сустава – это хроническая патология хряща сочленения, которая развивается постепенно. При этом ткани становятся тонкими, разрушаются. Если вовремя лечение не было начато, то у больного полностью нарушается функция представленного сочленения, что ведет к инвалидности.
Механизм развития и причины появления патологии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРОЗА существует…» Читать далее…
Заболевание начинается с того, что в голеностопном суставе синовиальная жидкость вырабатывается меньше, хрящ питается и смазывается хуже. Суставная щель при этом становится уже, и кости могут срастись совсем. Начавшийся крузартроз обратить практически нельзя. Однако лечение необходимо, чтобы замедлить его развитие.
Артроз голеностопного сустава – это дегенеративный воспалительный процесс. Патология затрагивает не только твердые ткани, но и мышцы, сухожилия, кровеносные сосуды, нервы.
Итак, крузартроз голеностопного сустава возникает вследствие воздействия таких причин:
- Изменения в суставах и связках, связанные с возрастом. То есть чаще всего это заболевание наблюдается у людей, перешагнувших 60-летний рубеж. Если пациент не имел отклонений в здоровье, то болезнь развивается гораздо медленнее. При этом инвалидность появляется далеко не всегда.
- Сильное ожирение (2-4 степень). Чрезмерный вес тела негативным образом сказывается на голеностопных суставах ног, поэтому они изнашиваются гораздо быстрее. Если ожирение у пациента наблюдается с детского возраста, то артроз голеностопного сочленения может проявиться уже в 20 лет.
При ожирении возникает нагрузка на разные органы и системы организма, в том числе и область стопы
- Высокая нагрузка на голеностопный сустав, которая возникает вследствие спортивных тренировок, тяжелой работы.
- Переломы голеностопного сустава.
- Врожденная деформация стопы, а также приобретенное плоскостопие.
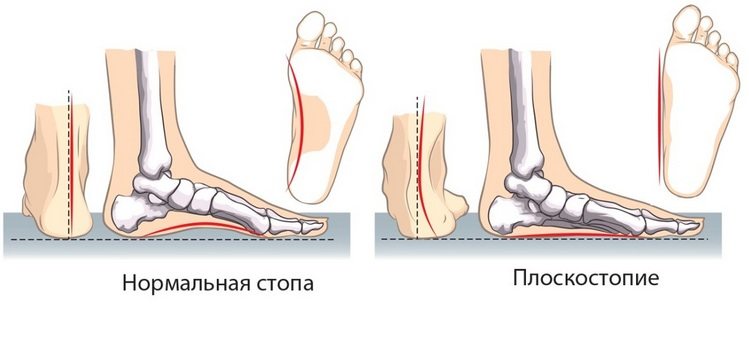
- Генетическая предрасположенность. Заболеть артрозом рискуют те люди, у которых есть близкие родственники с такой же патологией.
- Постоянное ношение обуви на плоской подошве или шпильках.
- Неравномерная нагрузка на сочленение вследствие неправильного сопротивления суставных поверхностей.
Что касается механизма развития артроза, то он прост. При постоянном сдавливании хрящевой ткани, а также из-за изменения химических свойств синовиальной жидкости, структура твердых тканей нарушается. То есть в хрящах появляются микроскопические трещины, они становятся гораздо тоньше.

Отламываясь, небольшие частицы хряща способны травмировать костные поверхности еще больше. Такое состояние провоцирует увеличение чувствительности рецепторов в сочленении, появляются болевые ощущения и другие симптомы.
Разновидности болезни
Артроз голеностопного сустава может быть:
- Первичным. Дегенеративные процессы происходят в еще здоровом хряще. Начаться они могут вследствие очень сильной нагрузки на сочленение.
- Вторичный. В этом случае патологический процесс имеет уже более серьезный характер, а разрушения становятся заметным. Дистрофические изменения в хрящевой ткани уже наступили.

После внутренней или внешней травмы сочленения может возникать посттравматический артроз голеностопного сустава. Поэтому любые повреждения конечностей необходимо лечить максимально быстро и эффективно.
Симптомы в зависимости от стадии болезни
Итак, артроз голеностопа обладает следующими симптомами:
- Болевые ощущения после нагрузки на сочленение.
- Скрип или хруст в суставе.
- Скованность и болевые ощущения в утреннее время.
- Слишком быстрая утомляемость при ходьбе.
Как предотвратить вывихи в интересующей нас области ноги, рассказывает Елена Малышева:
- Мышечная атрофия (поражаются те ткани, располагающиеся очень близко к сочленению).
- Из-за слабости сухожилий у больного случаются подвывихи.
- Если в суставе развивается воспалительный процесс, то в нем повышается местная температура, а также он опухает.
- Искривление естественной оси голени.
Степени развития заболевания
Симптомы артроза голеностопного сустава во много зависят от того, какая стадия развития патологии у пациента. Классификация болезни такова:
- Первая степень. Даже при рентгенологическом исследовании никакие изменения в сочленениях еще незаметны. Однако небольшая утренняя скованность все-таки присутствует, хотя и быстро проходит. Лечение нужно начинать уже сейчас.
- Вторая степень. Тут уже подвижность конечности ограничивается, в суставе слышится хруст при движении, присутствует небольшая отечность. Рентген уже показывает незначительное уменьшение межсуставной щели. Блок таранной кости становится плоским. У человека может наблюдаться хромота, утренняя скованность держится дольше.
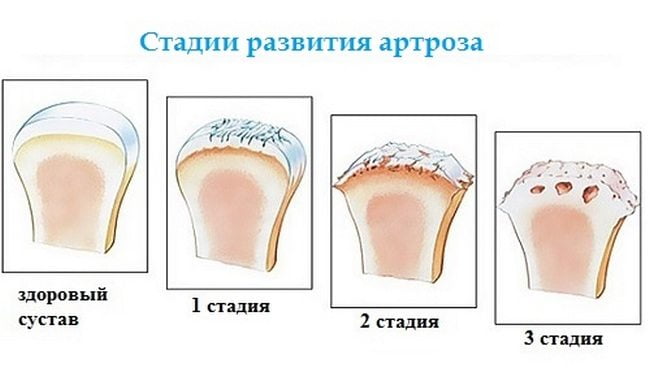
- Третья степень. Крузартроз в этом случае проявляется очень ярко, а деформация сочленений видна отчетливо. При этом атрофия мышц сильная, присутствует существенное ограничение движений. Практически постоянно голеностопный сустав требует состояния покоя, хотя и в этом случае присутствует боль.
- Четвертая степень. Тут уже суставной щели почти нет, а подвижность сильно нарушена. На снимке можно увидеть сильные разрастания остеофитов. Лечение в этом случае может быть только хирургическим.
Как видно, голеностопный артроз развивается постепенно, поэтому у больного есть шанс начать лечение вовремя, что позволит замедлить его прогрессирование.
Особенности диагностики
Для того чтобы выбрать оптимальный способ терапии, необходимо сначала тщательно обследовать пациента. Для начала больному следует записаться к травматологу и ортопеду. Потом, возможно, понадобится консультация хирурга.
Пациенту будут назначены следующие исследования:
- Рентгенография пораженного артрозом голеностопного сустава.
- Компьютерная томография или МРТ.
Естественно, врач обязан зафиксировать и проанализировать жалобы больного.
Что лучше и безопаснее — КТ или МРТ, а также на многие другие вопросы по этому поводу отвечает врач-рентгенолог Наталья Игоревна Петровская:
Основные принципы лечения
Если у человека обнаружен деформирующий артроз голеностопного сустава, то его нужно обязательно лечить, причем с началом терапии затягивать не стоит. Она предусматривает:
- Обезболивание пораженного сустава, а также устранение других симптомов.
- Устранения воспалительного процесса внутри его.
- Увеличение объема и амплитуды движений в пораженной части конечности.
- Восстановление разрушенного хряща.
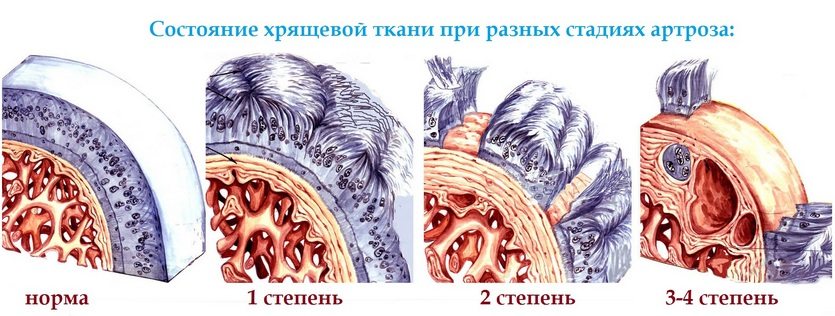
- Улучшение процессов обмена веществ во всех тканях сочленения.
- Замедление дистрофического процесса.
- Реабилитацию тех пациентов, которым было проведено оперативное вмешательство.
Медикаментозная терапия артроза
Лечение артроза голеностопного сустава предусматривает прием некоторых медикаментозных лекарств:
- Негормональных противовоспалительных препаратов, которые способны снять признаки воспаления, а также болевой синдром: «Диклофенак», «Индометацин», «Ибупрофен». Использовать эти средства можно в форме таблеток, мази и внутрисуставных инъекций. Их дозировка зависит от степени тяжести патологии и определяется доктором.
- Хондропротекторы для лечения суставов: «Дона», «Хондролон». Они способствуют улучшению продукции синовиальной жидкости, а также состояния хряща. Благодаря хондропротекторам можно нормализовать питание тканей сочленения. Курс лечения составляет 2-3 месяца, при этом его нужно повторить несколько раз в год. Особенностью этих препаратов является то, что максимально эффективными они будут только при своевременной начатой терапии. Если применяются препараты в форме инъекций, то тут курс лечения артроза составляет 15-20 дней.
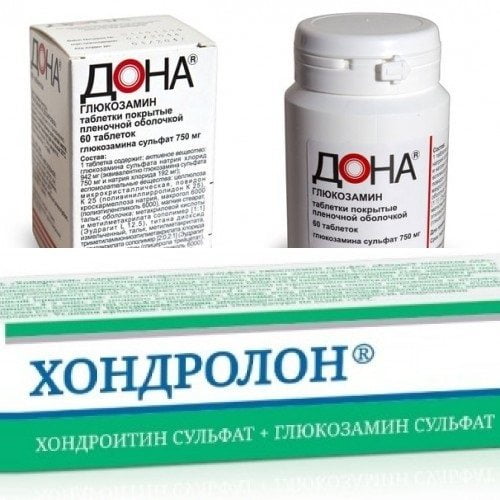
Средняя стоимость препарата «Дона» в аптеках страны составляет 1130 рублей. А препарат «Хондролон» есть в виде мази и в виде ампул, которые обойдутся в стреднем 785 руб. за 100 мг,10 шт.
- Гормональные средства для внутрисуставных инъекций: «Дипроспан», «Целестон». Понадобится всего 3-5 уколов. Причем инъекцию лекарства можно делать только раз в неделю.
- Местные средства: мазь «Диклофенак», «Лошадиная сила», «Дип-Рилиф». Они оказывают обезболивающее действие. Использовать эти лекарства можно в домашних условиях.
Медикаментозная терапия представляет основу всего лечения. Назначать лекарство должен врач. Даже если оно продается без рецепта, то самостоятельно его использовать не следует.
Другие способы лечения патологии
В комплексе с медикаментозными средствами лечить посттравматический артроз голеностопного сустава следует также при помощи таких методов:
- Аппаратного вытяжения и мануальной терапии.
- Физиотерапии: лазерное облучение, ультразвуковое воздействие, магнитотерапия. Очень эффективным считается электрофорез с применением медикаментозных препаратов, скипидарный компресс или ванночка.
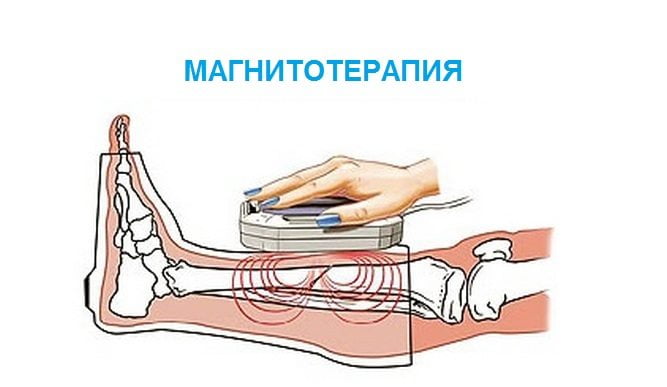
- ЛФК. Лечебная физкультура должна выполняться ежедневно. Комплекс гимнастики подбирается врачом индивидуально для каждого пациента. Упражнения достаточно просты. Например, из положения стоя нужно наклониться вперед и дотронуться до пола руками. При этом колени сгибаться не должны. Держась за стул, нужно встать на корточки как можно выше. Продержаться в таком положении следует 2 секунды, после чего пятки медленно опускаются на пол. Далее, можно выполнить такое же упражнение, только подниматься будут носки. Для начала, упражнения ЛФК должны быть самыми простыми, а нагрузка на голеностопный сустав минимальной.
- Массаж при артрозе голеностопного сустава. Таким способом можно не только лечить патологии, но и предупреждать ее обострения. Выполнять все приемы должен опытный специалист, который хорошо знает строение суставов. Они способствуют укреплению мышечной ткани, нормальному питанию хряща, усилению связочного аппарата. Начинать массаж необходимо с пальцев и передвигаться по восходящей линии до бедра. Один сеанс длится около 25 минут. Для хорошего эффекта специалисты рекомендуют делать массаж на протяжении 2 недель, после чего, необходимо сделать перерыв на такой же срок.
Если артроз уже запущен до 3—4 стадии развития, то в этом случае консервативное лечение будет малоэффективным. Тут уже придется прибегнуть к хирургической операции.
Как проводить массаж правильно показывает специалист школы массажа доктора Колпакова в этом видео:
Особенности радикального лечения
Оно применяется в том случае, если консервативная терапия оказалась бесполезна или заболевание уже находится в запущенной форме. Существуют следующие виды операций:
- Артродез. В этом случае хирург обездвиживает (смыкает) голеностопный сустав. При этом остатки хрящевой ткани сохраняются.
- Артроскопия. Эта операция позволяет специалисту сохранить сочленение полностью. Проводится такое вмешательство на ранних стадиях развития патологии. Эта процедура является малоинвазивной и очень эффективной. Благодаря такой операции можно устранить внутрисуставные отложения, восстановить поврежденные связки или убрать их, обследовать пораженную хрящевую ткань, определить ее состояние.

- Эндопротезирование. Тут уже производится полная замена пораженного сустава искусственным имплантом. Данный вид лечения считается самым эффективным и прогрессивным. Производится операция, если у пациента диагностирована уже 3-4 стадия заболевания. Протез обычно изготавливается из металла, керамики или пластики.
Естественно, установка искусственного сустава даст возможность восстановить функциональность конечности. Тем более что срок службы его составляет 20-25 лет.
Нужно ли использовать специальные приспособления?
Для того чтобы лечебная гимнастика, медикаментозные препараты, а также физиотерапия были более эффективными, можно применять специальные ортопедические приспособления. Они дают возможность уменьшить нагрузку на сочленение при лечении болезни в домашних условиях. Существуют такие приспособления:
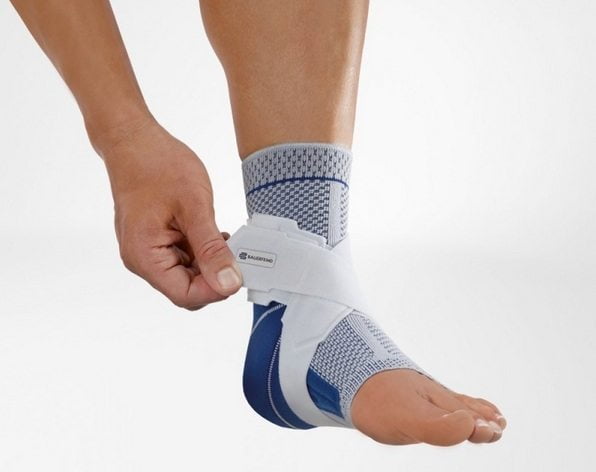
- Ортез на голеностопный сустав, который полностью повторяет контуры голеностопа. Он увеличивает объем движений, помогает снять отек и болевые ощущения.
- Фиксирующий бандаж. Это изделие обеспечивает то же, что и ортез. Изготавливается он из мягкой и эластичной ткани, которая позволяет хорошо зафиксировать сустав. Однако применять его следует в периоды ремиссий, когда обострение затухает.
Народное лечение
Очень хорошо в лечении помогают народные средства. Однако если у больного наблюдается острый период развития патологии, то лучше воспользоваться традиционными способами терапии. Народные средства лучше применять в комбинированной терапии, а не самостоятельно. Так будет эффективнее.
Итак, если причины развития патологии уже установлены и лечение назначено, то дополнить его можно рецептами:
- На основе мумие. Необходимо взять 0,5 гр. аптечной мази и размешать ее с несколькими каплями розового масла. Это средство нужно крайне осторожно втирать в область голеностопного сустава при артрозе.
- На основе картофеля. Для того чтобы устранить болевые ощущения, необходимо натереть сырой овощ на мелкой терке, и эту кашицу приложить к пораженному сочленению. Длительность использования компресса составляет 25 минут.

- Отвар из окопника. Необходимо смешать стакан измельченной травы с таким же количеством растительного масла. Далее, смесь кипятится на слабом огне в течение 10 минут. После того как отвар будет приготовлен, в него требуется добавить еще несколько капель витамина Е, полстакана пчелиного воска. После остывания такую своеобразную мазь можно использовать. Наносить ее на пораженную область необходимо на полчаса дважды в день.

- С применением скорлупы куриного яйца. Ее просто нужно растереть в порошок и добавлять в пищу.
- Действенным считается компресс из бишофита и консервированной желчи. Эти компоненты необходимо смешать. Далее, в полученной жидкости надо пропитать марлю и привязать ее к больному суставу. Сверху компресс накрывается пленкой и фиксируется бинтом. Держать его следует 8 часов, после чего ногу нужно ополоснуть теплой водой и смазать кремом. Процедуру нужно повторять ежедневно, пока больному не станет легче.
Все эти народные лекарства считаются достаточно эффективными. Однако использовать их можно только с разрешения врача. Нужно помнить, что народные отвары из лекарственных трав не спасают от болезни, так как она не является обратимой. Они не могут устранить саму причину развития артроза.
Меры профилактики при недуге предлагает специалист по альтернативной медицине Людмила Школьник:
Особенности питания
Давно известно, что чрезмерный вес являетс
