Супрапателлярная складка коленного сустава
Супрапателлярная складка (верхняя складка, верхняя синовиальная складка) или супрапателлярная перегородка проходит от дна верхнего заворота к верхне й границе надколенника.
Клиническая картина
Жалоб, характерных для поражения супрапателлярной складки, не описано. Упорные жалобы в сочетании с ограничением подвижности надколенника могут быть обусловлены плотной, неэластичной супрапателлярной складкой или перегородкой.
Диагностика
Специфические тесты для супрапателлярной складки неизвестны.
Несмотря на то, что рентгенография и МРТ не выявляют патологических изменений, при МРТ можно визуализировать супрапателлярную складку или перегородку.
Артроскопические данные
Анатомия супрапателлярной складки весьма вариабельна, ее распространенность и консистенцию можно оценить при артроскопическом исследовании.
Классификация
На сегодняшний день известно множество классификаций, учитывающих строение верхней синовиальной складки. Watanabe описывает девять различных типов складки, а Hemfling – пять.
Выделяют супрапателлярную складку, имеющую перфорацию, через которую супрапателлярная сумка сообщается с полостью сустава, и супрапателлярную перегородку, которые образуют неповрежденное и нефенестрированное разделение.
Перфорация в супрапателлярной перегородке может сформироваться при введении шахты.
Классификация супрапателлярной складки по Hemfling (1985):
- Тип 1 – интактная супрапателлярная перегородка, полностью разделяющая супрапателлярную сумку и полость сустава.
- Тип 2 – центральная перфорация (фенестрация) без дополнительной перегородки в супрапателлярной сумке.
- Тип 3 – латеральная перфорация в супрапателлярной перегородке.
- Тип 4 – медиальная и латеральная перфорации.
- Тип 5 – редуцированная форма, представляющая периферическую складку или синовиальный вырост с медиальной стороны.
Лечение
Само наличие супрапателлярной складки не обусловливает необходимость ее удаления. Если не обнаружено патологических изменений, связанных со складкой, вмешательства не требуется.
Рассечение или резекция складки показаны в следующих случаях:
- Массивное утолщение складки или перегородки, локальный синовит.
Толщина складки может составлять 3-4 см, при этом ее поверхность прикрыта синовиальными разрастаниями.
- Ревматоидный артрит или генерализованный синовит.
Тотальная синовэктомия подразумевает удаление синовиальной оболочки из всех отделов сустава, включая пространство, расположенное проксимальнее супрапателлярной складки, что обусловливает необходимость удаления супрапателлярной складки или перегородки.
- Свободные тела.
За супрапателлярной складкой могут скрываться свободные тела.
- Опухоли.
В редких случаях на супрапателлярную складку могут распространяться гемангиомы или другие опухоли.
- Хронический рефрактерный синдром пателлофеморальной боли с укорочением мышц бедра.
Для увеличения мобильности надколенника может потребоваться рассечение супрапателлярной складки или перегородки.
Техника операции
Рассечение складки или перегородки
- Пальпация.
Складку пальпируют для определения ее протяженности, толщины и степени фиброзирования.
- Рассечение.
Для разделения волокон складки или разреза перегородки используют электронож (с крючковидным электродом).
- Гемостаз.
Зоны точечных кровоизлияний тщательно коагулируют.
Удаление перегородки
- Пальпация.
Перегородку пальпируют для определения ее толщины и плотности.
- Частичное рассечение.
Выполняют поперечный разрез в передней части перегородки, который продолжают кзади.
При использовании электрокаутера может произойти неожиданное сокращение мышц! Безопаснее использовать кусачки.
- Полное рассечение.
Начинают с рассечения латерального прикрепления кусачками. Это позволит перегородке сместиться в медиальные отделы, где ее можно легко захватить артроскопическим зажимом. Если сначала рассечь ткани в области медиального прикрепления, перегородка сместится в латеральный заворот, где достать ее будет труднее.
Нередко обнаруживаются волокна, соединяющие перегородку с верхним заворотом. В таком случае, положение перегородки после латерального рассечения не изменится, при этом потребуется полное медиальное отсечение.
- Удаление.
Складку отделяют от остающегося медиального прикрепления и выводят из полости сустава.
- Гемостаз.
Все кровоточащие области тщательно коагулируют шариковым электродом. Если сокращение мышц привело к проникновению электрода в ткань капсулы, могут потребоваться гемостатические мероприятия, при этом следует помнить, что электрический ток может привести к повторному сокращению мышцы и более глубокому ее повреждению.
- Дренаж.
Если во время операции наблюдалось кровотечение, в дополнение к эластичному бинтованию рекомендуется оставление вакуумного дренажа.
Послеоперационное ведение
Послеоперационный протокол подобен описанному для вмешательства на медиопателлярной складке. При укорочении четырехглавой мышцы бедра назначают упражнения, направленные на растяжение этой мышцы и подвздошно-большеберцового тракта.
Источник
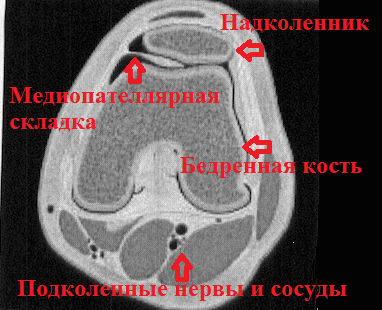
Синовиальная оболочка покрывая полость коленного сустава изнутри, податлива, образует множество складок (! нормальных образований), в том числе три постоянные — супрапателлярная, инфрапателлярная медиапателлярная (plicae suprapatellaris, infrapatellaris et mediopatellaris [plica alaris medialis]), и непостоянные складки. По современным представлениям — это рудименты, по типу аппендикса, которые играют определенную роль (а именно — выделяют смазочную жидкость для коленного сустава), но не необходимы для организма.
В процессе онтогенеза данные складки формируются в результате ряда морфологических преобразований. Так, коленный сустав плода состоит из трех отделов: медиального, латерального и синовиальной супрапателлярной бурсы. Эти отделы разделены между собой синовиальными перегородками. На 3-м месяце внутриутробного развития эти синовиальные перегородки начинают исчезать, причем в норме они могут исчезать полностью или частично оставаться, собственно формируя синовиальные складки. Последние классифицируются в зависимости от соответствующих анатомических отделов коленного сустава: супрапателлярная, медиапателлярная, инфрапателлярная и латеропателлярная. Данные структуры признаны нормальными анатомическими образованиями, представляющими собой остатки синовиальной мембраны в результате эмбрионального развития коленного сустава.
Анатомия синовиальных складок коленного сустава была впервые описана Fullerton при вскрытии трупа в 1916 году. Артроскопически эти структуры были описаны Iino в 1939 году. Секционно было установлено, что синовиальные складки имеются у 20 — 50 % людей, причем наибольший процент был отмечен у представителей монголоидной расы. Складки синовиальной оболочки коленного сустава могут приводить к развитию болевого синдрома в суставе в результате их травмирования или идиопатического воспаления. При хроническом воспалении, травме или наличии других патологических состояний коленного сустава, структура синовиальной складки может изменяться: она теряет свою нормальную эластичность, фиброзно перестраивается, что может приводить к функциональным расстройствам коленного сустава — «синдрому патологической пателлярной складки» — «Patella Plica Syndrome».
Сложность диагностики патологии синовиальных складок состоит в том, что клиническая симптоматика нередко имитирует повреждения менисков, связок, поэтому нередко в подобных случаях ставятся неверные диагнозы, такие как застарелое повреждение внутреннего или наружного мениска, повреждение передней крестообразной связки, деформирующий гонартроз и пр. Благодаря появлению и развитию артроскопии, появилась возможность наиболее точно диагностировать внутрисуставную патологию, более детально изучить состояние синовиальной оболочки коленного сустава, которая часто является причиной заболевания.
Наравне с жировым телом, менисками, надколенником медиопателлярная складка (МПС) в силу своего расположения подвержена наибольшему риску при травме колена. МПС представляет собой тонкую, хорошо васкуляризированную часть суставной капсулы или синовиальной оболочки, протянувшуюся в виде выступающей по внутренней поверхности полости коленного сустава полосы, которая может ущемляться между надколенником и внутренним мыщелком бедра, вызывая воспалительные явления и боль (синдром МПС). Данная патология чаще всего встречается у спортсменов, а также артистов балета. В этиопатогенезе патологических синовиальных складок, в т.ч. МПС коленного сустава у детей и подростков особого внимания заслуживает наличие синдрома диспластического развития синовиальной ткани и хроническая травматизация капсульно-связочного аппарата. Гипермобильность коленного сустава при диспластическом синдроме и хроническая травматизация капсульно-связочного аппарата при ранней, чрезмерной и неадекватной физической нагрузке у детей и подростков, занимающихся спортом и танцами нередко приводит к трансформации физиологических синовиальных складок в склерозированные патологические складки, которые оказывают повреждающее воздействие на суставной хрящ коленного сустава (импиджмент).
В практическом плане наибольшее патологическое значение МПС имеет лишь при так называемом «Shelf»-синдроме (plica syndrome, Lino band), когда измененная складка является причиной не только болей, синовитов, щелчков, блоков коленного сустава, но и причиной вторичного повреждения хрящевой ткани ненагружаемой поверхности медиального мыщелка бедренной кости и медиальной фасетки надколенника. Частота заболеваемости синдромом МПС составляет от 3,25% до 11% случаев боли в переднем отделе коленного сустава (Lyu, S.R., Hsu C.C., 2006).
Основным симптомом синдрома МПС является боль по передней и передне-медиальной поверхности коленного сустава, усиливающаяся при нагрузке, больше при разогнутом суставе. Характерными жалобами являются болезненность при подъеме и спуске по лестнице, вставании из положения сидя, при длительном пребывании в положении сидя на корточках. Также возможны болезненные щелчки при сгибательно-разгибательных движениях, возникающие при перекатывании воспаленной складки через край внутреннего мыщелка бедра, что особенно явно ощущается пациентами при вставании после длительного сидения и может быть субъективно ошибочно воспринято как эпизод нестабильности надколенника или блокады сустава.
Патологическая МПС может быть пропальпирована медиальнее надколенника по направлению к приводящему бугорку бедренной кости в виде тяжа, при этом проводящему исследование врачу необходимо помнить о богатой иннервации данной зоны синовиальной оболочки, т. к. пальпация может сопровождаться выраженной болезненностью. При пальпации возможно проведение так называемого теста МПС, который заключается в следующем: первым пальцем кисти врач надавливает на инфрамедиальную часть пателлофеморального сустава таким образом, чтобы «вставить» МПС между надколенником и медиальным мыщелком бедра. Затем производится сгибание в коленном суставе до угла 90°. Результат теста при синдроме МПС – боль в суставе, которая наиболее выражена при небольших градусах сгибания и практически полностью исчезает при сгибании до 90°. Инструментальные методы диагностики (рентгенография в трех проекциях — прямой, боковой и тангенциальной, УЗИ, КТ, МРТ) как правило, не позволяют достоверно говорить о наличии синдрома МПС, однако данные этих исследований позволяют исключить наличие другой конкурирующей патологии.
Дифференциальную диагностику синдрома МПС необходимо проводить с целым рядом интра- и экстраартикулярной патологии коленного сустава: повреждением медиальной пателло-феморальной связки (наблюдается при наличии эпизода латеральной нестабильности надколенника, характерным является положительный симптом ожидания вывиха, проявляющийся одергиванием пациентом рук врача при пассивной латерализации надколенника в положении сгибания в коленном суставе 30 — 45 градусов), хондромаляцией суставных поверхностей пателло-феморального сочленения (в результате острой или хронической травматизации, характерным является наличие ощутимой рукой крепитации при пассивных движениях надколенника в межмыщелковой борозде бедренной кости проксимально-дистально и медиально-латерально), повреждением мениско-бедренной части поверхностной порции медиальной коллатеральной вязки (наблюдается при эпизоде травматической вальгизации коленного сустава, характерным является значительное усиление боли при проведении функционального стресс-теста отведением голени и пальпации поврежденных структур), болезнью Кенига, повреждением переднего рога внутреннего мениска, воспалением синовиальной сумки «гусиной лапки» и др.
Лечение синдрома патологической МПС необходимо начинать с консервативных мероприятий, в число которых входят снижение физической активности, приводящей к усилению боли, применение нестероидных противовоспалительных препаратов, лечебная физкультура — в частности, изометрические упражнения, направленные на укрепление четырехглавой мышцы бедра, а также плавание, занятия на велотренажере и др., однако строгое исключение упражнений открытой цепи с усиленным разгибанием коленного сустава. Также показаны упражнения, направленные на снижение напряженности сухожилий мышц задней группы бедра, приводящих к повышенной стресс-нагрузке при разгибании коленного сустава. Такой подход особенно эффективен у молодых пациентов без предрасполагающей патологии с коротким периодом наличия симптомов, когда склеротические изменения МПС еще обратимы. В ряде случаев консервативная терапия с активным курсом ЛФК невозможна ввиду значительной выраженности болевого синдрома. Таким пациентам, при длительности симптомов менее 3 месяцев, показано применение внутрисуставных инъекций кортикостероидных средств (например, дипроспан) с целью купирования или снижения выраженности боли, с последующим курсом ЛФК, что снижает риск рецидива синдрома МПС. Также необходимо выделить группу пациентов, отмечающих наличие блокад коленного сустава, что зачастую воспринимается врачом как патогномоничный симптом повреждения мениска. Таким пациентам проводится диагностическая артроскопия, во время которой и выявляется синдром МПС. При недостаточной эффективности консервативной терапии в течение 3 — 6 месяцев, показано проведение артроскопии коленного сустава с целью верификации диагноза и иссечения МПС (! артроскопия является не только современным методом диагностики, но и щадящим методом оперативного лечения пациентов с различной патологией коленного сустава, в том числе и с синдромом МПС).
Источник
Синдром медиопателлярной складки
Синдром медиопателлярной складки или плики — это проблема, при которой боль возникает во вроде бы здоровом коленном суставе. Сама по себе медиопателлярная складка не является проявлением какой-либо патологии. Медиопателлярная складка становится источником боли в коленном суставе лишь после травмы или в результате чрезмерных нагрузок.
Диагноз синдром медиапаттелярной складки зачастую поставить затруднительно, но если источником боли является она, Вас можно достаточно легко вылечить. Данная статья поможет Вам лучше понять, что такое медиопателлярная складка, когда она может стать источником боли, и как врачи на современно уровне лечат это заболевание.
ЧТО ЖЕ ТАКОЕ МЕДИОПАТЕЛЛЯРНАЯ СКЛАДКА?
+
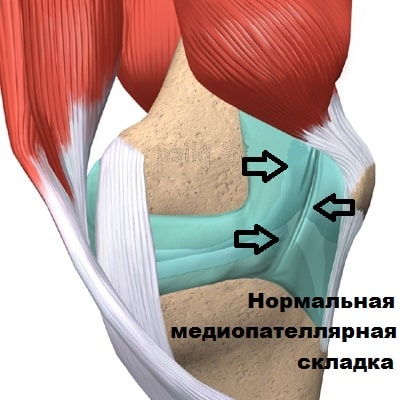
Медиопателлярная складка является рудиментом перегородки, которая в эмбриональном периоде разделяет сустав. В том случае, если по каким-либо причинам складка не исчезал в эмбриональном периоде, она может выявляться и у взрослого человека. Медиопателлярная складка обнаруживается у 50 процентов взрослых, но большинству из них не доставляет какого-либо дискомфорта.
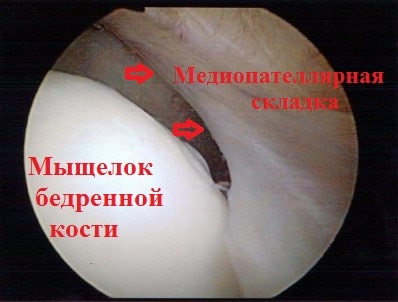
Коленный сустав находится как-бы в водонепроницаемом мешке, который называется капсула сустава. Внутреннюю поверхность капсулы коленного сустава выстилает специальная оболочка, которая называется синовиальной. Синовиальная оболочка — это тонкая мембрана, которая продуцирует синовиальную жидкость (смазку сустава) и богато снабжена кровеносными сосудами и нервами.
Медиопателлярная складка выглядит как тяж или утолщение синовиальной оболочки соединяющий надколенник и бедренную кость.

КОГДА МЕДИОПАТЕЛЛЯРНАЯ СКЛАДКА МОЖЕТ ВЫЗЫВАТЬ БОЛЬ И ДИСКОМФОРТ?
+
Медиопателлярная складка доставляет проблемы пациенту, когда она воспалена и утолщена. Воспаление может формироваться, в тех случаях, когда складка длительно раздражается при определенных многократно повторяющихся движениях в коленном суставе. При беге, езде на велосипеде, занятиях фитнессом, коленный сустав неоднократно сгибается и разгибается. При подобной деятельности медиопателлярная складка воспаляется и соответственно увеличивается в размерах. Утолщенная набухшая складка начинает напоминать натянутую струну, которая воздействует при движениях на суставной хрящ мыщелка бедра и разрушает его.
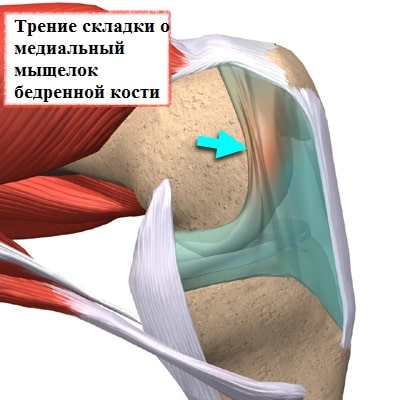
Также гипертрофированная складка раздражает окружающую ее синовиальную оболочку, которая тоже воспаляется и рубцово видоизменяется.
Иногда медиопателлярная складка воспаляется после прямого удара по внутренней поверхности коленного сустава, например, при игре в футбол или при дорожно-транспортном происшествии.
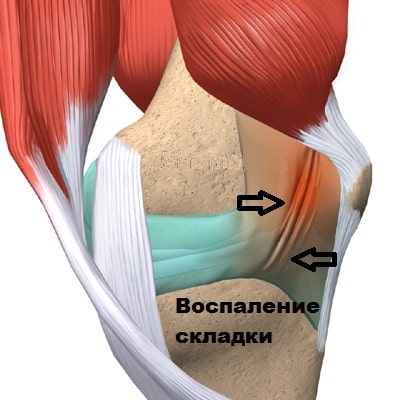
В некоторых случаях застарелые повреждения менисков и передней крестообразно связки вызывают воспаление синовиальной оболочки, приводящее к отеку и образованию грубых плотных рубцов в области медиопателлярной складки.
СИМПТОМЫ СИНДРОМА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКИ
+
Основным проявлением синдрома медиопателлярной складки является боль и щелчки по внутренней поверхности коленного сустава. Синдром чаще всего распространен среди молодых пациентов. У худощавых пациентов иногда представляется возможным пропальпировать складку под кожей.
Симптомы могут усиливаться при физической нагрузке и ходьбе по лестницам.

Врач травматолог-ортопед подробно выясняет анамнез заболевания. Чаще всего пациент отмечает ранее перенесенные травмы коленного сустава или значительные перенесенные нагрузки накануне. Далее врач осматривает пациента и проводит клинические тесты на коленном суставе.
На рентгенограммах медиопателлярная складка не видна, поэтому при подозрении на ее увеличение проводится МРТ коленного сустава. МРТ безболезненный и очень информативный метод обследования коленного сустава.
Если данные клинического осмотра и МРТ убедительно свидетельствуют о синдроме медиопателлярной складки, пациенту может быть предложена артроскопия коленного сустава. Во время артроскопии, через проколы кожи в полость сустава вводится минивидеокамера и специальные инструменты. С помощью камеры сустав можно осмотреть изнутри. При этой операции можно не только подтвердить диагноз, но и устранить саму проблему. Также во время артроскопии можно обследовать другие отделы сустава и устранить сопутствующие повреждения менисков и хрящей.
ЛЕЧЕНИЕ СИНДРОМА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКИ
+
На ранних стадиях у пациентов с синдромом медиопателлярной плики или складки можно попробовать обойтись без хирургического вмешательства. Основной целью лечения является уменьшение воспаления в области складки. Этого можно добиться путем уменьшения физических нагрузок и применения противовоспалительных препаратов.
Если консервативное лечение не увенчалось успехом, пациенту может быть предложена операция. Обычно используется артроскопия для иссечения складки. Артроскопия — это малоинвазивная операция.
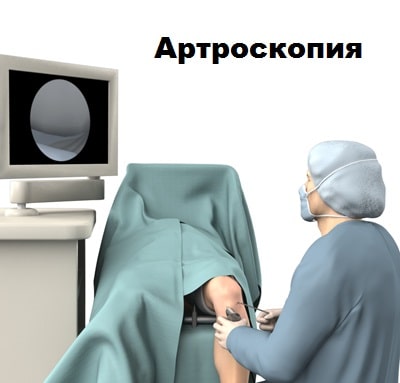
Во время операции через проколы кожи в полость сустава вводится артроскоп, соединенный с видеокамерой.
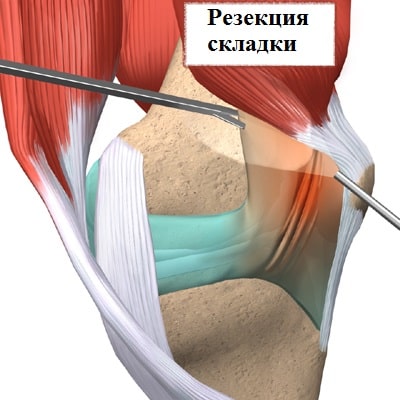
При помощи видеокамеры на экран в операционной выводится изображение внутреннего пространства сустава. Под контролем артроскопа иссекается медиопателлярная складка.
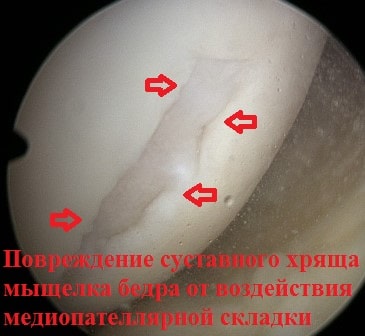
Также нередко приходится видеть повреждение суставного хряща мыщелка бедренной кости, который во время операции также можно обработать холодной плазмой.
Если мениски повреждены, их также можно восстановить в ходе операции. Артросокпия достаточно безопасный метод. Риск осложнений во время и после артроскопии крайне низкий.
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС
+
В нашей клинике мы широко применяем артроскопию и другие малоинвазивные методы лечения травм и заболеваний коленного сустава. Операции проводятся на современном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов и имплантов от крупных зарубежных производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения патологии коленного сустава в течение многих лет.
Видео о нашей клинике травматологии и ортопедии
ВИДЕО ОПЕРАЦИИ НА МЕДИОПАТЕЛЛЯРНОЙ СКЛАДКЕ
+
View this post on Instagram
◾Артроскопия у женщины с хронической болью в коленном суставе ◾У пациентки увеличенная в размерах медиопателлярная складка, которая воздействует на суставной хрящ бедренной кости, повреждает его и причиняет боль ◾Складка иссечена 1️⃣Синдром медиопателлярной складки или плики — это проблема, при которой боль возникает во вроде бы здоровом коленном суставе 2️⃣Сама по себе медиопателлярная складка не является проявлением какой-либо патологии 3️⃣Медиопателлярная складка является рудиментом перегородки, которая в эмбриональном периоде разделяет сустав. В том случае, если по каким-либо причинам складка не исчезал в эмбриональном периоде, она может выявляться и у взрослого человека 4️⃣Медиопателлярная складка выглядит как тяж или утолщение синовиальной оболочки соединяющий надколенник и бедренную кость 5️⃣Медиопателлярная складка доставляет проблемы пациенту, когда она воспалена и утолщена 6️⃣Утолщенная набухшая складка начинает напоминать натянутую струну, которая воздействует при движениях на суставной хрящ мыщелка бедра и разрушает его 7️⃣Основным проявлением синдрома медиопателлярной складки является боль и щелчки по внутренней поверхности коленного сустава 8️⃣Обычно используется артроскопия для иссечения складки 9️⃣Артроскопия — это малоинвазивная операция 1️⃣0️⃣Во время артроскопии, через проколы кожи в полость сустава вводится минивидеокамера и специальные инструменты. С помощью камеры сустав можно осмотреть изнутри. При этой операции можно не только подтвердить диагноз, но и устранить саму проблему 1️⃣1️⃣Также во время артроскопии можно обследовать другие отделы сустава и устранить сопутствующие повреждения менисков и хрящей 1️⃣2️⃣нередко приходится видеть повреждение суставного хряща мыщелка бедренной кости, который во время операции также можно обработать холодной плазмой 1️⃣3️⃣Артросокпия достаточно безопасный метод. Риск осложнений во время и после артроскопии крайне низкий #drbessarab #артроскопияколенногосустава #артроскопияплечевогосустава #артроскопияголеностопногосустава #болитколено #болитплечо #мениск #ЗКС #травма #спортивнаятравма #хирург #операция #травматологортопед #артрозколенногосустава #артртоз
A post shared by Максим Сергеевич Бессараб (@dr.bessarab) on Aug 16, 2017 at 10:04am PDT
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограмм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическое рассечение внутрисуставных складок — 37000 рублей
- Пребывание в клинике (стационар)
- Эпидуральная анестезия
- Артроскопическая операция на складке с резекцией мениска и лечением хряща при
- необходимости
- Расходные материалы
* Анализы для операции в стоимость не входят
PRP-терапия, плазмолифтинг при заболевании и травмах коленного сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Внутрисуставное введение препарата гиалуроновой кислоты (без стоимости препарата Дьюралан) — 1000 рублей
- Местная анестезия
- Введение препарата гиалуроновой кислоты Дьюралан
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Пункция коленного сустава
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов
Источник
