Степени нарушения функции коленных суставов
Для определения ФНС при МСЭ используются информативные методы: изометрическая нагрузка, полидинамометрия, ВЭМ, сцинтиграфия (с технецием для выявления синовита и процессов в костях), ультразвуковое сканирование суставов (для выявления небольшого скопления жидкости и определения толщины суставного хряща), артроскопия.
Суставной синдром в клинике РА является ведущим. Важно отразить не только деформации, но и сохранившийся объем движений во всех суставах и суставной системы в целом. По результатам измерения подвижности в суставах угломером или гониометром может быть составлена формула ФНС для каждого сустава. В ней отражаются: сгибание (с) и разгибание (р), отведение (о) и приведение (п), пронация (пр) и супинация (сп), ротация внутренняя (рв) и наружная (рн). Пример формулы: ФНС лучезапястного сустава –– с/р–о/п=20/0/20–5/0/15º (при норме 75/0/85–20/0/40º), что соответствует II степени недостаточности сустава. Суставной синдром усугубляется при повышении активности процесса и по мере ее снижения претерпевает изменения.
Амплитуда движений определяется при активных и пассивных движениях. Пассивные движения в суставах являются истинными показателями параметров движения. Поражения суставных поверхностей, костно-хрящевых компонентов сустава, функции близлежащих мышц определяют ограничения объема движений. Суммарное ограничение движений в процентах определяет степень тяжести контрактур:
· незначительная контрактура –– до 30%;
· умеренная контрактура –– 30–60%;
· выраженная контрактура –– 60–90%;
· резко выраженная –– 90% и более (выраженный анатомический дефект).
Выделяют 4 степени нарушений функций сустава:
ФНС–I (I степень) –– движения ограничены в пределах 30%, амплитуда их ограничений не превышает 20–30°. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений сохраняется в пределах не менее 50° от функционально выгодного положения.
Амплитуда движения в суставах пальцев кистей при ФНС–I колеблется в пределах углов 110–170°. Незначительно уменьшены показатели динамометрии кисти (17–31 кГ при норме 21–56 кГ). Активность процесса определяет выраженность болевого синдрома.
Поражение суставов стопы клинически характеризуется умеренными нарушениями опорной функции стопы, рентгенологически при этом выявляются очаги деструкции головок плюсневых костей и фаланг.
ФНС–II (II степень) включает значительное (на 30–60%) ограничение движений во всех плоскостях, объем движений не выше 45–50%. Для локтевого, лучезапястного, коленного и голеностопного суставов амплитуда движений снижается до 45–20° вследствие деструкции сочленяющихся поверхностей, дегенерации суставных хрящей, остеопороза. При поражениях плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°.
Динамометрия кисти выявляет значительное снижение показателей мышечной силы кисти (10–23 кГ). Нарушения функции кисти обусловлены значительной деформацией суставов, параартикулярными рубцовыми изменениями пальцев с отклонением их в ульнарном направлении, а также деформирующим артрозом пястнофаланговых и межфаланговых суставов. Значительно уменьшены отдельные виды схвата, амплитуда движений суставов пальцев ограничена в пределах 55–30°.
При ФНС–II нарушения опорной функции стопы имеет место ограничение движений пальцев с резким отклонением их кнаружи. Отмечаются фиброзные изменения мягких тканей, выявляются множественные очаговые деструкции в плюсневых костях и фалангах, подвывихи пальцев.
ФНС–III (III степень) включает резко выраженные (на 60–90%) ограничения движений. Амплитуда движений не превышает 15° при условии функционально выгодного положения или его неподвижности. Имеет место деформирующий артроз III стадии и анкилозы. Показатели динамометрии при нарушении кисти III степени снижаются до 0–11 кГ.
ФНС–IV (IV степень) изменения соответствуют таковым в III стадии, однако фиксированы в функционально невыгодном положении (выпадают все функции схвата и др.).
В соответствии с количеством пораженных суставов и степенью нарушения функций каждого из них выделяют 3 степени функциональных нарушений опорно-двигательного аппарата.
Первая степень ФН (легкая) –– устанавливается при I степени нарушения функции нескольких пораженных суставов и II степени –– единичных суставов.
Вторая степень ФН (средней тяжести) –– определяется при II степени нарушения функции в большинстве пораженных суставов и III –– в единичных суставах.
Третья степень ФН (тяжелая) характеризуется функциональными нарушениями III–IV степени в нескольких суставах и II степени в остальных.
Для оценки прогноза и тяжести РА используется индекс тяжести (ИТ) по 12-балльной шкале (по Д.Е. Каратееву, 1995), который включает оценку ФНС, рентгенологической стадии, степень активности, оцениваемую по выраженности суставного синдрома (число воспаленных суставов, индекс Ричи), число системных проявлений, а также лабораторных показателей (СОЭ, гемоглобин, СРБ).
Боль оценивается по степени ее выраженности:
· минимальная (I степень +) –– не мешает спать, не снижает трудоспособность и не требует лечения;
· умеренная (II степень ++) –– снижает трудоспособность, ограничивает обслуживание, при приеме анальгетиков позволяет спать;
· сильная (III степень +++) –– плохо или не купируется анальгетиками, лишает сна, приводит к полной утрате общей или профессиональной трудоспособности;
· сверхсильная (IV степень ++++).
При разграничении боли по визуально аналоговой шкале (от 10 до 100%) минимальная боль (+) составляет 20%, умеренная (++) –– 40%, сильная (+++) –– 60%, сверхсильная (++++) –– 80%.
Суставной индекс Ричи определяется по 4-балльной шкале при надавливании на все суставы от 0 до 3 для каждого:
0 –– боль отсутствует;
1 –– слабая;
2 –– средняя (пациент морщится);
3 –– резкая (пациент отдергивает сустав).
При оценке показателей «острофазового ответа» –– СОЭ и концентрации СРБ следует принимать во внимание, что нормальная величина СОЭ ее не исключает, а СРБ является одним из маркеров активности.
Ревматоидные факторы (РФ) и аутоантитела JgM определяются реакцией латекс-агглютинации или реакции Валер-Роузе. Тяжесть, быстрота прогрессирования, развитие системных проявлений коррелируются с серопозитивностью по РФ, JgА и высокими титрами.
МР пациентов с ревматоидным и другими неревматическими артритами при их обострении начинается на лечебно-реабилитационном этапе, где ее основным содержанием является медикаментозная терапия нестероидными или стероидными противовоспалительными средствами и санация очагов инфекции, а затем продолжается на стационарном этапе МР.
Основные задачи реабилитации пациентов с РА:
1. Купирование болевого синдрома.
2. Сохранение и увеличение объема активных движений в суставах.
3. Предупреждение деформации и коррекция возникновения ее.
4. Повышение толерантности к физической нагрузке.
5. Улучшение психоэмоционального состояния.
6. Сохранение социального статуса.
7. При возможности наиболее полный возврат к труду.
8. Предотвращение инвалидности.
9. Снижение смертности.
10. Достижение поставленной цели при минимальных затратах.
В реабилитации пациентов, перенесших РА, используются следующие методы реабилитации:
Источник
НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
НФС обусловливает нарушения функций других органов и систем организма. При АС в результате воспалительного поражения и анкилозирования межпозвонковых и реберно-позвонковых сочленений наблюдается значительное ограничение дыхательных экскурсий грудной клетки, что постепенно приводит к нарушениям вентиляционной функции легких и хронической дыхательной недостаточности, а затем — к легочной гипертензии и хронической сердечной недостаточности.
Степень недостаточности функций отдельного сустава зависит от выраженности болей, степени деформации, образования контрактур и анкилоза.
Амплитуду движений в суставах определяют угломером. За исходное положение туловища и конечностей принимается вертикальное. Бранши угломера устанавливают вдоль оси сочленяющихся сегментов, а ось совмещают с осью сустава. Сгибание и разгибание осуществляют в саггитальной плоскости, отведение и приведение — во фронтальной, ротационные движения — вокруг продольной оси.
Незначительное нарушение функции сустава — уменьшение амплитуды движений менее чем на 10°.
При значительно выраженном нарушении функции тазобедренного сустава (при фиброзном анкилозе) амплитуда движений менее 30° в сагиттальной плоскости при отсутствии движений во фронтальной плоскости и ротационных движений, а также опорном укорочении конечности на 7 см и более.
В норме амплитуда движений в коленном суставе составляет 130°, в голеностопном — 85°.
В случае стойкой значительно выраженной контрактуры коленного и голеностопного суставов ограничение движений в пределах 5-8°.
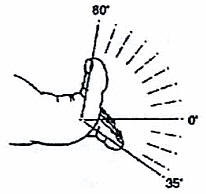
В норме I плюсне-фаланговый сустав разгибается на 80° и сгибается на 35° (см. Рис 1). Другие плюсне-фаланговые суставы могут сгибаться и разгибаться, ориентировочно, на 40°. Межфапанговые проксимальные суставы сгибаются на 50°, дистальные на 40°; разгибание варьирует до 30°.
Рис. 1 Объем движений в I плюсне — фаланговом суставе.
Степени ФНС
I степень — для плечевого и тазобедренного суставов ограничение амплитуды движений не превышает 20-30°.
Амплитуда движений для локтевого, лучезапястного, коленного, голеностопного — сохраняется в пределах не менее 50° от функционально выгодного положения, для суставов кистей — в пределах 110-170°. Показатели динамометрии составляют 17,4 — 31 кг при норме 21-56 кг.
При оценке нарушений функции суставов стопы учитываются также рентгенологические данные.
При I степени НФС они характеризуются отдельными изолированными очагами деструкции головок плюсневых костей или соответствующих фаланг. Такое поражение суставов клинически проявляется умеренными нарушениями опорной функции стопы.
II степень НФС характеризуется значительным ограничением движений в суставах. При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°. Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 — 20°.
При нарушении функции кисти II степени наблюдаются значительные деформации суставов пальцев с отклонением их в ульнарном направлении, а также деформирующий артроз пястнофаланговых и межфаланговых суставов. Отдельные виды захвата в этих условиях значительно снижены и амплитуда движений суставов пальцев ограничена в пределах 55 — 30°.
Показатели динамометрии составляют 10 — 23 кг.
При нарушении опорной функции стопы II степени наблюдается ограничение движений пальцев с резким отклонением их кнаружи.
III степень НФС характеризуется значительно выраженным ограничением движений в суставах. Амплитуда движений не превышает 15° при условии функционально выгодного положения сустава, либо наблюдается неподвижность сустава в результате деструктивного процесса с исходом в анкилоз. При нарушении функции кисти III степени отмечается снижение показателей динамометрии в пределах 0 — 10 кг.
IV степень: характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Назад — к оглавлению
Источник
ÎÖÅÍÊÀ ÑÒÅÏÅÍÈ ÏÎÐÀÆÅÍÈß È ÍÀÐÓØÅÍÈß ÔÓÍÊÖÈÈ ÑÓÑÒÀÂÎÂ
Äëÿ îöåíêè ñòåïåíè òÿæåñòè ëþáîé ñóñòàâíîé ïàòîëîãèè âàæíî îïðåäåëåíèå ÷àñòîòû ïîðàæåíèÿ ñóñòàâîâ (×ÏÑ). Îïðåäåëÿþò ×ÏÑ êîëè÷åñòâîì ñóñòàâîâ, â êîòîðûõ õîòÿ áû ïåðèîäè÷åñêè âîçíèêàþò áîëè è/èëè îòìå÷åíû äåôîðìàöèè è ðåíòãåíîëîãè÷åñêèå ïðèçíàêè, òèïè÷íûå äëÿ ñóñòàâíîé ïàòîëîãèè.
Îäíèì èç âàæíåéøèõ êëèíè÷åñêèõ ïðèçíàêîâ ïðè çàáîëåâàíèÿõ ñóñòàâîâ ÿâëÿåòñÿ àðòðàëãèÿ (áîëü â ñóñòàâàõ). Íåîáõîäèìî îáðàùàòü âíèìàíèå íà õàðàêòåð ñóñòàâíîãî áîëåâîãî ñèíäðîìà: ïåðèîäè÷íîñòü, äëèòåëüíîñòü ñîõðàíåíèÿ è ïðè÷èíû âîçíèêíîâåíèÿ èëè óñèëåíèÿ áîëåé (âðåìÿ ñóòîê, ïîêîé è äâèæåíèå, ìåòåîðîëîãè÷åñêèå óñëîâèÿ).
Ìèíèìàëüíóþ èíòåíñèâíîñòü áîëåé â êàæäîì èç ñóñòàâîâ (1 áàëë) ðåãèñòðèðóþò ïðè îòíîñèòåëüíî áûñòðîì èñ÷åçíîâåíèè áîëåâûõ îùóùåíèé, âîçíèêàþùèõ ïðè çíà÷èòåëüíûõ ïåðåãðóçêàõ ñóñòàâà, îõëàæäåíèè, ïî íî÷àì, ïðè çàñûïàíèè (ÎÀ) èëè ïî óòðàì (ÐÀ, ÀÑ, ÏÑÀ). Óìåðåííóþ èíòåíñèâíîñòü áîëåé (2 áàëëà) îïðåäåëÿþò ïðè ïîñòîÿííîé è ñðåäíåé ñòåïåíè èíòåíñèâíîñòè áîëè â ñóñòàâå, óñèëèâàþùåéñÿ ïðè íåáîëüøèõ íàãðóçêàõ åãî, ïðè äëèòåëüíîì ïîêîå, â íà÷àëå äâèæåíèÿ (ñòàðòîâûå áîëè), ïðè îõëàæäåíèè. Çíà÷èòåëüíóþ èíòåíñèâíîñòü (3 áàëëà) óñòàíàâëèâàþò ïðè ðåçêî âûðàæåííîé áîëè â ñóñòàâå ïîñòîÿííîãî õàðàêòåðà, ñîïðîâîæäàåìîé ðåôëåêòîðíî-òîíè÷åñêèì ñèíäðîìîì, çàòðóäíÿþùèì äâèæåíèå â ñóñòàâå. Äëÿ îöåíêè òÿæåñòè ñîñòîÿíèÿ ïàöèåíòà èíòåíñèâíîñòü áîëåé â ðàçíûõ ñóñòàâàõ ñóììèðóþò.
Õðóñò(êðåïèòàöèþ) ëåãêîé ñòåïåíè âûðàæåííîñòè, îùóùàåìûé ëèøü áîëüíûì è âîçíèêàþùèé â ìîìåíò çíà÷èòåëüíûõ ïåðåãðóçîê â ñóñòàâå, îöåíèâàþò â 1 áàëë. Óìåðåííî âûðàæåííûé õðóñò, îòìå÷àåìûé ëèøü áîëüíûì, íî âîçíèêàþùèé ïðè ëþáîì äâèæåíèè ñóñòàâà, ïðèðàâíèâàþò ê 2 áàëëàì. Ðåçêî âûðàæåííûé õðóñò, ñëûøèìûé íà ðàññòîÿíèè, âûÿâëÿåìûé ïðè ëþáîì äâèæåíèè â ñóñòàâå, îöåíèâàþò â 3 áàëëà. Âûðàæåííîñòü õðóñòà â ðàçíûõ ñóñòàâàõ ñóììèðóþò.
Äîâîëüíî ÷àñòî ïðè çàáîëåâàíèÿõ ñóñòàâîâ ïàöèåíòîâ áåñïîêîÿò ïàðåñòåçèè. Ïàðåñòåçèè ñ÷èòàþò ìèíèìàëüíûìè (1 áàëë) ïðè âîçíèêíîâåíèè ñëàáûõ îùóùåíèé îíåìåíèÿ êîíå÷íîñòåé ëèáî ïðè ïîÿâëåíèè êðàòêîâðåìåííûõ ñóäîðîã èêðîíîæíûõ ìûøö èëè ìåëêèõ ìûøö ñòîïû, êèñòåé â ïîêîå (ïî íî÷àì). Óìåðåííûìè (2 áàëëà) ñëåäóåò ñ÷èòàòü ïàðåñòåçèè ïðè ÷àñòûõ, õîòÿ è íåðåçêèõ îùóùåíèÿõ îíåìåíèÿ, ñî÷åòàþùèõñÿ ñ ñóäîðîãàìè. Ïðè ÷àñòûõ, äëèòåëüíûõ è âûðàæåííûõ îíåìåíèÿõ êîíå÷íîñòåé â ïîêîå (îñîáåííî ïî íî÷àì), ñî÷åòàþùèõñÿ ñ ñóäîðîãàìè, ïîáëåäíåíèåì è öèàíîçîì êîíå÷íîñòåé â ìîìåíò èõ âîçíèêíîâåíèÿ, íî ïðè îòñóòñòâèè ñòîéêèõ òðîôè÷åñêèõ èçìåíåíèé êîæè, ñëåäóåò ñ÷èòàòü ïàðåñòåçèè çíà÷èòåëüíûìè (3 áàëëà).
Áîëåçíåííîñòü ïðè ïàëüïàöèè ñóñòàâîâ îïðåäåëÿþò â âåëè÷èíàõ ñóñòàâíîãî èíäåêñà (Doyle D. V. [et al.], 1981). Áîëåçíåííîñòü ïîçâîíî÷íèêà, òàçîáåäðåííûõ è ãîëåíîñòîïíûõ ñóñòàâîâ âûÿâëÿþò ïóòåì ïàññèâíîãî ïåðåìåùåíèÿ, îñóùåñòâëÿåìîãî âðà÷îì, à áîëåçíåííîñòü îñòàëüíûõ ñóñòàâîâ ïîñðåäñòâîì óìåðåííîãî íàäàâëèâàíèÿ íà ñóñòàâ â îáëàñòè ñóñòàâíîé ùåëè.
Íàäàâëèâàíèå íà ñóñòàâ áåçáîëåçíåííî 0 áàëëîâ; ìèíèìàëüíàÿ áîëåçíåííîñòü ïðè äàâëåíèè 1 áàëë; áîëüíîé ÷óâñòâóåò áîëü è âçäðàãèâàåò 2 áàëëà; áîëüíîé ÷óâñòâóåò áîëü, âçäðàãèâàåò è îòäåðãèâàåò ñóñòàâ 3 áàëëà.
Êàæäûé ñóñòàâ ðàññìàòðèâàþò êàê îòäåëüíóþ åäèíèöó, è åãî áîëåçíåííîñòü ïðè ïàëüïàöèè õàðàêòåðèçóþò îäíîé îöåíêîé. Ñóñòàâíîé èíäåêñ ÿâëÿåòñÿ ñóììàðíîé îöåíêîé áîëåçíåííîñòè âñåõ ïîðàæåííûõ ñóñòàâîâ.
Öåëåñîîáðàçíî âèçóàëüíîå îïðåäåëåíèå ÷èñëà ïðèïóõøèõ ñóñòàâîâ (èíäåêñ Ðè÷è):
· îòñóòñòâèå ïðèïóõëîñòè 0 áàëëîâ;
· íàëè÷èå ñîìíèòåëüíîé èëè ñëàáî âûðàæåííîé ïðèïóõëîñòè 1 áàëë;
· ÿâíàÿ ïðèïóõëîñòü 2 áàëëà;
· ñèëüíàÿ ïðèïóõëîñòü 3 áàëëà.
Îöåíèâàþò ïðèïóõëîñòü â ëîêòåâûõ, ëó÷åçàïÿñòíûõ, ïÿñòíî-ôàëàíãîâûõ, ïðîêñèìàëüíûõ ìåæôàëàíãîâûõ ñóñòàâàõ êèñòåé, êîëåííûõ è ãîëåíîñòîïíûõ ñóñòàâàõ.
Îöåíêó êëèíè÷åñêîé ñèìïòîìàòèêè, èíòåíñèâíîñòü áîëåâîãî ñèíäðîìà ìîæíî îïðåäåëÿòü ïî âèçóàëüíî-àíàëîãîâîé øêàëå (ÂÀØ). Îòìå÷àþò ìàêñèìàëüíóþ èíòåíñèâíîñòü êîãäà-ëèáî ïåðåíîñèìîé áîëè íà 100-ìèëëèìåòðîâîé (10-ñàíòèìåòðîâîé) îòìåòêå ëèíåéêè; îòñóòñòâèå áîëè íà îòìåòêå 0 ñì. Ýòî ïîçâîëÿåò îáúåêòèâèçèðîâàòü ñóáúåêòèâíîå îùóùåíèå áîëè. Îöåíèâàþò â ìèëëèìåòðàõ:
1. Áîëü.
2. Ñêîâàííîñòü.
3. Ôóíêöèîíàëüíóþ ïîäâèæíîñòü ñóñòàâîâ.
4. Ôóíêöèîíàëüíóþ ñïîñîáíîñòü îðãàíèçìà.
Ïåðå÷èñëåííàÿ êîëè÷åñòâåííàÿ îöåíêà ñòåïåíè ïîðàæåíèÿ ñóñòàâîâ ìîæåò áûòü èñïîëüçîâàíà êàê äëÿ íàáëþäåíèÿ â äèíàìèêå çà ýôôåêòèâíîñòüþ ëå÷åáíûõ ìåðîïðèÿòèé, òàê è äëÿ îïðåäåëåíèÿ ñòåïåíè îãðàíè÷åíèÿ æèçíåäåÿòåëüíîñòè ïàöèåíòà ïðè ìåäèêî-ñîöèàëüíîé ýêñïåðòèçå (ÌÑÝ). Äëÿ ýòîãî æå öåëåñîîáðàçíî îïðåäåëåíèå ñòåïåíè íàðóøåíèÿ ôóíêöèè ñóñòàâîâ (Êðèñòàëü Í. À., 1967; Çàáîëîòíûõ È. È., 1986):
1-ÿ ñòåïåíü (óìåðåííàÿ) íåáîëüøîå îãðàíè÷åíèå îáúåìà äâèæåíèé â ñóñòàâàõ (àìïëèòóäà äâèæåíèé â ëîêòåâûõ, êîëåííûõ, ëó÷åçàïÿñòíûõ ñóñòàâàõ ñîõðàíåíà íå ìåíåå ÷åì íà 50 % íîðìàëüíîãî îáúåìà äâèæåíèé; â ïëå÷åâûõ è òàçîáåäðåííûõ ñóñòàâàõ îáúåì äâèæåíèé îãðàíè÷åí íà 3020°; óìåðåííî íàðóøåíà îïîðíàÿ ôóíêöèÿ ñòîïû);
2-ÿ ñòåïåíü (âûðàæåííàÿ) çíà÷èòåëüíîå îãðàíè÷åíèå îáúåìà äâèæåíèé (àìïëèòóäà äâèæåíèé â ïëå÷åâûõ è òàçîáåäðåííûõ ñóñòàâàõ íå ïðåâûøàåò 50°; â ëîêòåâûõ, êîëåííûõ, ãîëåíîñòîïíûõ îáúåì äâèæåíèé óìåíüøåí äî 2045°; ïîäâûâèõè ñóñòàâîâ ñ âûðàæåííîé äåâèàöèåé êèñòè, ñòîïû çà ñ÷åò ïåðèàðòèêóëÿðíûõ, ðóáöîâûõ èçìåíåíèé, à òàêæå àòðîôèè ìûøö; âûðàæåííîå íàðóøåíèå ôóíêöèè ñõâàòà, óäåðæàíèÿ ïðåäìåòîâ; ñóùåñòâåííîå ðàññòðîéñòâî îïîðíîé ôóíêöèè ñòîïû, çíà÷èòåëüíàÿ îäåðåâåíåëîñòü, ñêîâàííîñòü â òå÷åíèå âñåãî äíÿ);
3-ÿ ñòåïåíü (ðåçêî âûðàæåííàÿ) çíà÷èòåëüíûå çàòðóäíåíèÿ ïðè õîäüáå (ìîæåò äåëàòü íåñêîëüêî øàãîâ ïî êîìíàòå) èëè áîëüíîé íå ìîæåò âñòàâàòü ñ ïîñòåëè èç-çà áîëåé è äåôîðìàöèé â òàçîáåäðåííûõ è êîëåííûõ ñóñòàâàõ (àìïëèòóäà äâèæåíèé íå ïðåâûøàåò 15° èëè àðòðîäåçû); ñåðüåçíûå íàðóøåíèÿ â ïîçâîíî÷íèêå (êèôîç, ñïîíäèëîëèñòåç); ïîäâûâèõè ìíîãèõ ñóñòàâîâ (êîëåííûõ, ãîëåíîñòîïíûõ, ëó÷åçàïÿñòíûõ, ïÿñòíî-ôàëàíãîâûõ), ïðàêòè÷åñêè íåâîçìîæíî ñàìîîáñëóæèâàíèå.
Îöåíèòü ôóíêöèîíàëüíóþ äåÿòåëüíîñòü ïîìîãàåò îïðîñíèê ñóñòàâíîãî áîëüíîãî (ôóíêöèîíàëüíûé èíäåêñ) (Òðîôèìîâà Ò. Ì. [è äð.], 1980): 1) ñòîÿíèå; 2) õîäüáà; 3) õîäüáà ïî ëåñòíèöå ââåðõ; 4) õîäüáà ïî ëåñòíèöå âíèç; 5) õîäüáà íà íîñêàõ; 6) âûòÿãèâàíèå ââåðõ; 7) áåã; 8) ïðèñåäàíèå è ïîäúåì; 9) âîçìîæíîñòü ñèäåòü; 10) âñòàâàíèå èç ïîëîæåíèÿ ñèäÿ; 11) âñòàâàíèå â ïîñòåëè; 12) âîçìîæíîñòü ïîâîðà÷èâàòüñÿ â ïîñòåëè; 13) îäåâàíèå è ðàçäåâàíèå; 14) óìûâàíèå; 15) ïîëüçîâàíèå òóàëåòîì; 16) åäà; 17) âîçìîæíîñòü ïèñàòü. Êàæäàÿ èç ïåðå÷èñëåííûõ ôóíêöèîíàëüíûõ õàðàêòåðèñòèê èìååò òðåõáàëëüíóþ ñèñòåìó: 0 ïîëíàÿ âîçìîæíîñòü; 1 íåáîëüøîå çàòðóäíåíèå; 2 óìåðåííîå; 3 çíà÷èòåëüíîå. Ôóíêöèîíàëüíûé èíäåêñ ÿâëÿåòñÿ ñóììîé ýòèõ îöåíîê.
Óäîáåí äëÿ îöåíêè ôóíêöèîíàëüíûé èíäåêñ Ëè, âûÿñíÿþùèé âîçìîæíîñòü âûïîëíåíèÿ ýëåìåíòàðíûõ áûòîâûõ äåéñòâèé ñ ó÷àñòèåì ðàçëè÷íûõ ãðóïï ñóñòàâîâ, ñî ñõîäíîé îöåíêîé âîçìîæíîñòè:
1. Ìîæåòå ëè Âû ïîâîðà÷èâàòü ãîëîâó èç ñòîðîíû â ñòîðîíó?
2. Ìîæåòå ëè Âû ðàñ÷åñûâàòü Âàøè âîëîñû?
3. Ìîæåòå ëè Âû ðàññòåãíóòü ïóãîâèöû?
4. Ìîæåòå ëè Âû îòêðûâàòü äâåðè?
5. Ìîæåòå ëè Âû ïîäíÿòü ïîëíûé ÷àéíèê?
6. Ìîæåòå ëè Âû ïîäíÿòü ÷àøêó îäíîé ðóêîé, ÷òîáû ïèòü èç íåå?
7. Ìîæåòå ëè Âû ïîâåðíóòü êëþ÷ â çàìêå?
8. Ìîæåòå ëè Âû ðåçàòü ìÿñî íîæîì?
9. Ìîæåòå ëè Âû íàìàçàòü õëåá ìàñëîì?
10. Ìîæåòå ëè Âû çàâåñòè ÷àñû?
11. Ìîæåòå ëè Âû õîäèòü?
12. Ìîæåòå ëè Âû õîäèòü áåç ïîñòîðîííåé ïîìîùè:
áåç êîñòûëåé?
áåç òðîñòè?
13. Ìîæåòå ëè Âû ïîäíèìàòüñÿ ïî ëåñòíèöå?
14. Ìîæåòå ëè Âû ñïóñêàòüñÿ ïî ëåñòíèöå?
15. Ìîæåòå ëè Âû ïîäíÿòüñÿ ñî ñòóëà ïðÿìî?
16. Ìîæåòå ëè Âû ñòîÿòü íà ïàëüöàõ?
17. Ìîæåòå ëè Âû íàãíóòüñÿ, ÷òîáû ïîäíÿòü ÷òî-íèáóäü?
Îòâåòû è èõ îöåíêà: äà, áåç òðóäà (0 áàëëîâ); äà, íî ñ òðóäîì (1 áàëë); íåò (2 áàëëà).
Источник
