Швы при артроскопии коленного сустава
После выполнения артроскопической процедуры необходимо сразу ослабить кровоостанавливающий жгут (если он применялся) и произвести тщательное заключительное промывание полости сустава с целью удаления из сустава крови, свободных мелких частиц хряща или мениска, которые могут быть причиной раздражения синовиальной оболочки и длительного послеоперационного синовита. Для этого ноге придают положение, соответствующее второй позиции, и размещают артроскоп в медиальном отделе сустава. Затем удаляют эндоскоп из артроскопического футляра и перекрывают отток жидкости из его просвета (пальцем или тупым троакаром), а также закрывают кран дренажной канюли.
После наполнения полости сустава физиологическим раствором (поток жидкости в капельнице, размещенной на высоте 1-1,5 м над уровнем сустава, прекратится) следует закрыть кран притока на артроскопическом футляре и открыть его основной канал, одновременно надавливая рукой на область верхнего заворота и выполняя качательные сгибательно-разгибательные движения в суставе. При этом из 5-миллиметрового просвета футляра должна выходить под давлением струя жидкости с взвешенными в ней частицами.
В том случае, если гравитационное заполнение сустава затруднено, что бывает вследствие отека синовиальной оболочки после длительной артроскопии, жидкость следует нагнетать непосредственно через канал футляра артроскопа с помощью шприца объемом 50-100 мл. Объем однократного введения раствора должен составлять примерно 60-80 мл. После форсированного опорожнения сустава процедуру промывания повторяют до тех пор, пока промывная жидкость не станет чистой и прозрачной, т.е. свободной от частиц и примеси крови. Обычно на промывание расходуется 1-1,5 л жидкости. В заключение процедуры выводят остатки жидкости из сустава (сдавливая верхний заворот рукой) и удаляют артроскопический футляр и дренажную канюлю.
Закрытие артроскопических ран производят единичными хирургическими швами, накладываемыми на кожу. Зашитые раны покрывают салфетками со спиртом, фиксируемыми несколькими турами бинта. Повязка должна равномерно без давления покрывать всю область коленного сустава (от щели сустава до проксимальной границы верхнего заворота), не ограничивая движений в суставе и не затрудняя венозный отток на голени. На следующий день повязка может быть снята, а раны — закрыты полосками бактерицидного лейкопластыря. Швы снимают после заживления ран, обычно на 8-10 сутки после артроскопии.
Клинический опыт показывает, что болевой синдром после диагностической артроскопии незначительный. Поэтому больные нуждаются в медикаментозном обезболивании только в первые сутки после процедуры.
В раннем послеоперационном периоде с целью уменьшения реактивного отека и синовита показана криотерапия. Прикладывание пузыря или пакета со льдом к области верхнего заворота проводится в постоянном режиме в течение первых суток после операции и в последующие сутки — 3-5 раз в день и обязательно непосредственно после физических упражнений.
Наиболее важным средством восстановления функции после артроскопии является лечебная физкультура. Изометрические упражнения для мышц бедра и голени начинают в первые сутки после операции и продолжают в течение всего послеоперационного периода. Основное внимание уделяют предупреждению венозного застоя в конечности и достижению полного разгибания голени в коленном суставе уже с первого дня после операции. Для этого больному рекомендуют выполнять активные сгибательно-разгибательные упражнения стопой по 20-30 раз в течение каждого часа и активное поднимание выпрямленной ноги по 10-15 раз 3-4 раза в день.
Со 2-3 суток пациенту рекомендуют выполнение активных сгибательно-разгибательных упражнений в коленном суставе с постепенно возрастающей амплитудой. Упражнения выполняются в положении лежа на спине, при этом больной должен удерживать ногу, приподнятую под углом порядка 45° к плоскости кровати. Длительность упражнений и амплитуда движений должны определяться и ограничиваться самим больным в зависимости от степени болевого синдрома и утомляемости мышц бедра. Обычно полное разгибание в коленном суставе достигается на 2-3 сутки, а сгибание — в течение 7-10 суток.
Сразу после прекращения действия анестезии больной может вставать и ходить с помощью костылей, соизмеряя опорную нагрузку на ногу с собственными болевыми ощущениями. Обычно в день операции и 1-й послеоперационный день величина нагрузки доводится до массы конечности, т.е. больной может “ставить ногу” на пол при передвижении с помощью костылей. В течение 3-5 дней после операции пациенты обычно способны ходить с нагрузкой от половины до полной массы тела.
Чрезмерная опорная нагрузка и не контролируемая ходьба в раннем послеоперационном периоде может усилить явления реактивного отека сустава и выпота в нем, что, в конечном итоге, задержит восстановление функции конечности. Поэтому в первые дни после артроскопии желательно ограничить активность больных. Это важный элемент лечения, т.к. в связи с отсутствием ран и низким уровнем боли в области сустава больные недооценивают тяжести перенесенного вмешательства. Величина функциональной нагрузки на ногу должна регулироваться в зависимости от степени выраженности синовита и отечности коленного сустава.
В течение 1-х суток после операции обычно можно наблюдать то или иное скопление жидкости в суставе (кровь, синовиальный экссудат). При наличии выраженных признаков внутрисуставного выпота (напряжение увеличенного верхнего заворота, баллотирование надколенника, болезненность при активном поднимании выпрямленной ноги и удержании ее на весу) необходимо выполнить пункцию сустава и тщательно промыть его полость 0,5% раствором тримекаина или новокаина.
Определяя показания к пункции, следует иметь в виду, что интенсивность болевого синдрома и, следовательно, скорость восстановления функции после артроскопии обусловлены, в основном, степенью послеоперационного гемартроза или синовита. Поэтому, если в раннем послеоперационном периоде выявляют выпот в суставе, хирург скорее должен сделать пункцию, нежели выжидать, когда синовит “разрешится” самостоятельно.
При благоприятном течении раневого процесса почти все пациенты уже к моменту заживления артроскопических проколов, т.е. через 10-14 дней, не имеют клинических проявлений синовита и могут ходить без помощи костылей, не испытывая болезненных ощущений. Длительность нетрудоспособности после артроскопии зависит от физической напряженности профессиональной деятельности пациента. Представители умственного и легкого физического труда (служащие, работники системы образования и медицины, военнослужащие нестроевой службы) могут приступить к работе уже через 10-14 дней. Работники тяжелого физического труда, в т.ч. военнослужащие срочной службы и офицеры со строевым характером службы, обычно способны вернуться к профессиональной деятельности через 3-4 недели. Спортсмены могут приступать к тренировкам через 3-4 недели и быть допущены к спортивным состязаниям через 6-8 недель.
Очевидно, что указанные сроки возвращения пациентов к профессиональной активности ориентировочны и должны быть уточнены для каждого больного в зависимости от характера и степени травматичности артроскопической процедуры и от особенностей реакции сустава на возрастающие нагрузки в послеоперационном периоде. Уровень функциональных нагрузок можно считать допустимым при соблюдении двух условий: во-первых, если он не нанесёт вреда восстанавливаемым при артроскопической операции структурам; и во-вторых, если нагрузки не вызывают болезненности и отечности коленного сустава.
Трачук А.П., Шаповалов В.М., Тихилов Р.М.
Основы диагностической артроскопии коленного сустава
Опубликовал Константин Моканов
Источник
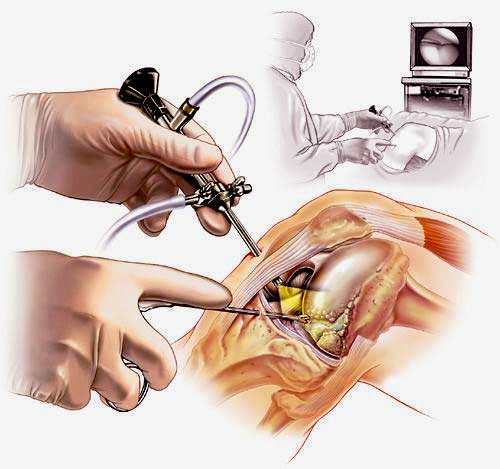
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
Изображение полости сустава.
В целях высокоинформативной диагностики специалист через микропортал вводит рабочую трубку устройства внутрь сустава, в которую вмонтированы система ультрасильных линз, мощный световой источник и видеозаписывающая цифровая техника. Все структуры, что «видит» артроскоп, визуализируются на экране в «живом» виде, причем изображение поступает в многократно увеличенном формате. Врач может найти точное расположение травмы или дегенеративных изменений, установить характер патологии, степень тяжести и принять меры.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.
Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза;
- асептическом некрозе головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска;
- артритной болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.
Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.
Реконструкция ПКС.
Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.
Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.
Шрамы.
Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Выявить причину дисфункции суставов зачастую проблематично привычными приемами диагностики, вроде компьютерной или магниторезонансной томографии, рентгена, УЗИ. В этом случае на помощь приходит визуальный «исследователь» суставной полости – артроскоп, применяемый в ортопедической практике с целью получения полных и достоверных сведений о состоянии сочленения.
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Источник
