Ростковые зоны в коленном суставе
Изменение формы и длины ног в детском возрасте
Считается, что форма ног формируется в течение первых 8-10 лет жизни человека. Все дети рождаются с выраженной варусной деформацией. Довольно быстро — в течение первых 1,5-2 лет эта варусная деформация переходит в вальгусную. Позже, к 6 годам (у некоторых чуть позже) ноги выпрямляются и остаются такими до завершения роста скелета. Считается, что у девочек формирование скелета завершается к 16, у мальчиков — к 18 годам. Хотя бывают исключения из этого правила.
Что касается возраста, оптимального для выполнения корригирующих операций, то нужно знать, что что при выраженных деформациях оперировать ребенка нужно как можно раньше.
При грубых деформациях бедра или голени не нужно ждать какого-либо «оптимального» возраста. Чем раньше выполнена корригирующая остеотомия, тем меньше будет негативных последствий и осложнений. При небольших деформациях операции можно выполнять уже в подростковом возрасте.

Изменение формы ног у детей разного возраста
Блокирование ростковой зоны с нужной стороны — один из вариантов исправления деформации бедра или голени у детей. Другой вариант — корригирующая остеотомия.
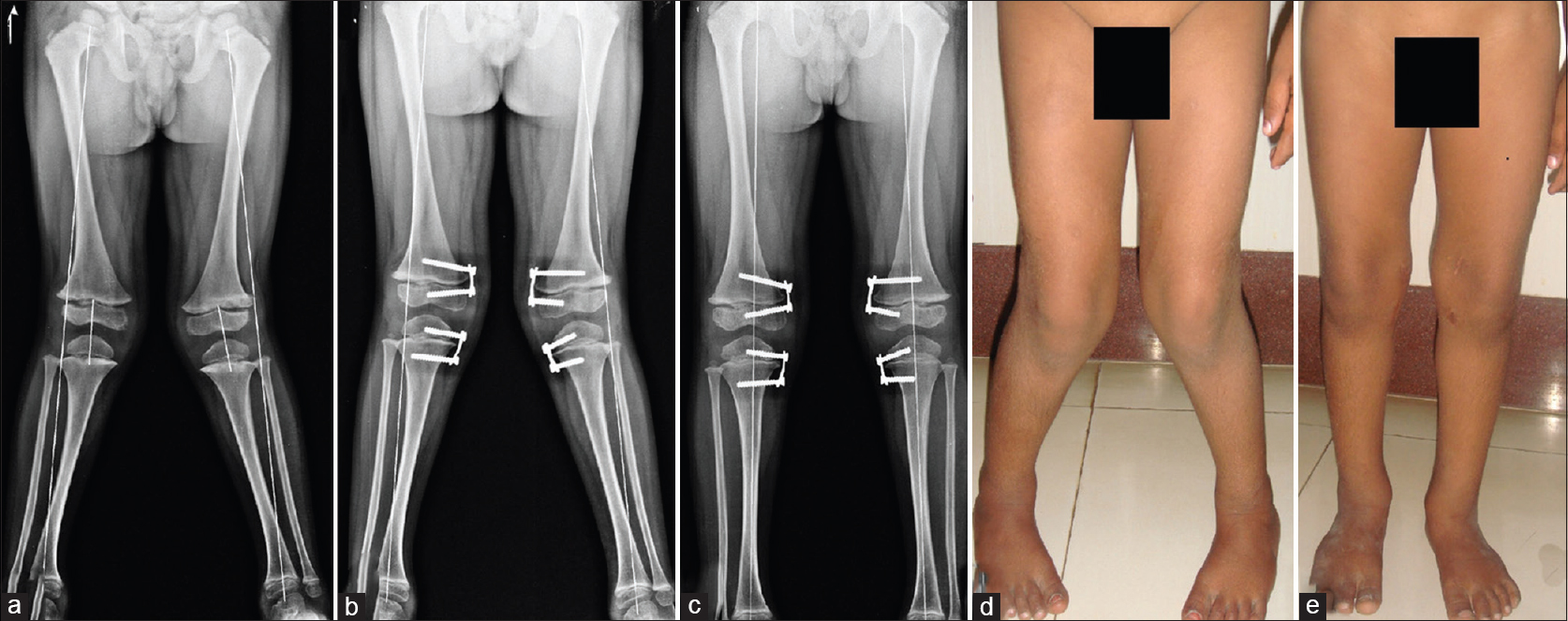
Коррекция вальгусной деформации у ребенка путем «замыкания» ростковых зон
Меняется не только форма, но и длина костей. Происходит это за счет ростковых зон, которые находятся около суставов. «Вклад» ростковых зон в увеличение длины костей, расположенных на разных уровнях, неодинаков.

Схема, показывающая, за счет каких отделов каждой кости происходит рост конечности (proximal- верхняя часть, distal — нижняя, периферическая часть)
На схеме видно, что бедро растет неравномерно. 70% длины бедра происходит за счет ростковой зоны, расположенной в нижней (distal) части, чуть выше колена. Только 30% длины бедренной кости происходит за счет верхней (proximal) части, расположенной около тазобедренного сустава. Голень растет более равномерно — 55% за счет верхней ростковой зоны (возле колена) и 45% — за счет нижней ростковой зоны (выше голеностопа). На практике это имеет значение в тех случаях, когда травмируется та или иная ростковая зона. Повреждение или закрытие ростковой зоны в нижней части бедра сильно отразится на отставании ноги в росте.
Ростковые зоны, расположенные на разных уровнях, имеют разное значение для увеличения общей длины тела и, соответственно, увеличения роста. Ниже приведены показатели «вклада» каждой из ростковых зон в общую длину тела:
— ростковая зона в верхней части бедра — 15%;
— ростковая зона в нижней части бедра — 40%;
— ростковая зона в верхней части голени — 30%;
— ростковая зона в нижней части голени — 15%.
Соответственно, нужно выбрать возраст, в котором нужно выполнить такие операции. Для этого ребенку необходимо как минимум год наблюдаться у ортопеда, выполняя рентгенографию конечности и измеряя длин бедренной и большеберцовой кости. Это позволяет определить «скорость» отставания конечности в росте. Определив эту «скорость», с помощью формул или таблиц определяют возраст, оптимальный для блокирования зон роста.
Источник

Понятие дисплазия подразумевает любое нарушение развития ткани, органа, системы человека. Дословно дисплазия означает неправильное развитие. Это обширная группа системных патологических процессов. Дисплазия именно коленных суставов у детей занимает не последнее место в структуре этой группы заболеваний.
Диспластические изменения возникают, как правило, в период внутриутробного развития человека.
Механизмы возникновения дисплазий
Применительно к костной ткани, следует учитывать, что ее развитие проходит все стадии развития, свойственные эволюции животных. На последних этапах внутриутробного развития происходит закладка сначала хрящевой ткани, с преобразованием ее в костную ткань.
К моменту рождения у плода уже сформирован скелет. В дальнейшем, по мере роста ребенка будет продолжаться рост и формирование костей, суставов и позвоночника.
Обычно под дисплазией коленного сустава подразумевается изменение формы суставных поверхностей. Сбой в развитии костной системы может произойти на любом этапе внутриутробного развития или в процессе жизни ребенка. От этого зависит степень тяжести заболевания. Дисплазия суставов у детей нередко сочетается с дисплазией соединительной, мышечной, хрящевой тканей.
Дисплазия коленного сустава часто сопровождается изменением формы надколенника. Возникает несоответствие между суставной поверхностью надколенника и большеберцовой костью. Эти изменения в суставе сопровождаются болью.
У детей при дисплазии происходят изменение ростковой зоны костей сустава, покровных суставных хрящей, связок. Дисплазия соединительной ткани обуславливает слабость связочного аппарата (крестообразных связок, менисков, боковых связок) и суставной сумки. Это приводит к ощущению разболтанности движений.
 У детей в костях имеются зоны роста – хрящевые участки под эпифизами костей. За счет них происходит рост костей в длину. В нижних конечностях наиболее активные зоны, расположенные вблизи коленного сустава. Повреждение этих зон роста в процессе формирования костей приводит к деформации конечностей у детей.
У детей в костях имеются зоны роста – хрящевые участки под эпифизами костей. За счет них происходит рост костей в длину. В нижних конечностях наиболее активные зоны, расположенные вблизи коленного сустава. Повреждение этих зон роста в процессе формирования костей приводит к деформации конечностей у детей.
Если происходит искривление в суставе кнаружи – варусная деформация. Нижние конечности приобретают О – образную форму. Искривление костей кнутри – вальгусная деформация. Нижние конечности приобретают Х – образную форму.
Коленный сустав образован суставными поверхностями бедренной и большеберцовой костей. Полость выстлана синовиальной оболочкой. Она вырабатывает синовиальную жидкость – своеобразную смазку, которая облегчает движения. В толще сухожилия четырехглавой мышцы бедра расположен надколенник. Сзади он прикасается к соответствующей выемке бедренной кости. Снаружи сустав имеет суставную сумку. К бугристости большеберцовой кости прикрепляются мышцы бедра. При завершении роста ростковые зоны перестают функционировать. На рентгенограмме взрослого человека вы их не найдете. При односторонней дисплазии у детей происходит отставание роста ноги. Возникает истончение мышц – мышечная атрофия бедра и голени.
Основные причины дисплазий
Развитие опорно-двигательного аппарата может быть нарушено на любом этапе его развития. Наиболее тяжелыми формами заболевания являются те, которые возникли на этапе эмбрионального развития костной системы.
Закладка костной системы начинается уже с 6–8 недели внутриутробного развития. Все вредные факторы, воздействующие на организм матери в этот период, увеличивают риск возникновения дисплазии. После рождения ребенка рост и формирование костной системы продолжается и риск развития дисплазии сохраняется.
В основе нарушения развития могут быть извращения его формирования в эмбриональном периоде. Это так называемые врожденные аномалии и пороки развития. Рост и формирование костей нарушаются также и в результате неблагоприятных внешних и внутренних факторов. Это приобретенное, вторичное заболевание.
 К этим факторам относятся:
К этим факторам относятся:
- токсикозы беременности;
- болезни внутренних органов у беременной;
- заболевания эндокринных желез;
- вредные привычки;
- стресс;
- вредное производство;
- плохая экологическая обстановка;
- воздействие вредных веществ, ядов, токсинов на организм женщины;
- вирусные и инфекционные заболевания во время беременности;
- однообразное питание;
- избыточный вес беременной;
- неправильное расположение плода;
- патологические роды;
- поздняя беременность;
- семейный брак.
Симптомы заболевания
[sam id=”4″ codes=”true”]
В случае врожденной природы заболевания оно проявляется рано. Уже после рождения ребенка заметны изменение формы сустава. Вторичные изменения возникают в более поздние сроки. Обычно в период бурного роста и при усилении двигательной активности ребенка.
Основные симптомы:
- Боль;
- хромота;
- в суставе определяются изменение конфигурации, хруст, патологическая подвижность;
- искривление нижних конечностей;
- разновысокость нижних конечностей;
- вторичные деформации позвоночника, перекос таза;
- мышечная атрофия;
- пониженный тонус мышц.
Диагностика заболевания
При постановке диагноза учитываются жалобы ребенка, сведения о протекании беременности, о наследственности, а так же данные осмотра. Производится измерение длины ног, объем движений, оценивается состояние мышечного тонуса. Производятся МРТ, рентгенограмма в двух проекциях, УЗИ. Делается биохимическое исследование крови для определения уровня фосфора, кальция в крови.
Лечение
 Дисплазии костной системы у детей лечит детский ортопед. Комплекс лечебных мероприятий включает:
Дисплазии костной системы у детей лечит детский ортопед. Комплекс лечебных мероприятий включает:
- Ограничение физической нагрузки.
- ЛфК (лечебная физкультура). Это непременный компонент в комплексе мероприятий по реабилитации. Физические упражнения оказывают общее действие ( улучшают общую тренированность ребенка) и местное ( улучшают трофику, функцию мышц и связок). Для каждого конкретного случая подбирается индивидуальный комплекс упражнений. Физические упражнения должны быть подобраны в соответствии с клиническими проявлениями. Занятия должен проводить инструктор ЛФК детского медицинского учреждения.
- Вариантом ЛФК является механотерапия. Это метод двигательного воздействия на костно – суставную систему. Это специальный набор приспособлений – аппаратов. Грузов. Способствуют укреплению мышц. Устранению контрактур.
- Для исправления порочного положения конечности применяются ортезы (надколенники, туторы, шины), гипсовые лонгеты.
- Назначаются многократные курсы массажа. Общий массаж и отдельных групп мышц бедра и голени. Массаж улучшает кровообращение, повышает выносливость мышц.
Также, используются:
- физиотерапия (магнитно–лазерная терапия, УЗВ, КВЧ, озокерит, парафин, грязелечение, ЭФЗ лекарственных препаратов);
- медикаментозное лечение;
- обезболивающие, хондропротекторы, сосудистые препараты (курантил, трентал) для улучшения местного кровообращения;
- витаминные комплексы, препараты кальция, фосфора, магния, гиалуроновая кислота;
- бальнеолечение, гидромассаж, плавание, СПА – процедуры.
Консервативное лечение необходимо начинать сразу же после постановки диагноза. В некоторых случаях, при врожденной природе заболевания, лечение следует начинать после рождения ребенка.
Оперативное лечение показано в тяжелых случаях заболевания, при неэффективности консервативного лечения. Производятся остеотомии для исправления деформации или для удлинения конечности.
Эндопротезирование производится при неэффективности консервативного лечения. Обязательно необходимо диспансерное наблюдение.
Профилактика
Во время беременности необходимо санировать хронические очаги инфекции, обеспечить полноценное питание, с достаточным количеством витаминов и минералов. Контролировать вес. Полезны прогулки на свежем воздухе, гимнастика. После рождения ребенка пеленание должно быть свободным. Тугое пеленание ребенка исключается!
Источник
Механизмы возникновения дисплазий

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Применительно к костной ткани, следует учитывать, что ее развитие проходит все стадии развития, свойственные эволюции животных. На последних этапах внутриутробного развития происходит закладка сначала хрящевой ткани, с преобразованием ее в костную ткань.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
К моменту рождения у плода уже сформирован скелет. В дальнейшем, по мере роста ребенка будет продолжаться рост и формирование костей, суставов и позвоночника.
Обычно под дисплазией коленного сустава подразумевается изменение формы суставных поверхностей. Сбой в развитии костной системы может произойти на любом этапе внутриутробного развития или в процессе жизни ребенка. От этого зависит степень тяжести заболевания. Дисплазия суставов у детей нередко сочетается с дисплазией соединительной, мышечной, хрящевой тканей.
Дисплазия коленного сустава часто сопровождается изменением формы надколенника. Возникает несоответствие между суставной поверхностью надколенника и большеберцовой костью. Эти изменения в суставе сопровождаются болью.
У детей при дисплазии происходят изменение ростковой зоны костей сустава, покровных суставных хрящей, связок. Дисплазия соединительной ткани обуславливает слабость связочного аппарата (крестообразных связок, менисков, боковых связок) и суставной сумки. Это приводит к ощущению разболтанности движений.
У детей в костях имеются зоны роста – хрящевые участки под эпифизами костей. За счет них происходит рост костей в длину. В нижних конечностях наиболее активные зоны, расположенные вблизи коленного сустава. Повреждение этих зон роста в процессе формирования костей приводит к деформации конечностей у детей.
Если происходит искривление в суставе кнаружи – варусная деформация. Нижние конечности приобретают О – образную форму. Искривление костей кнутри – вальгусная деформация. Нижние конечности приобретают Х – образную форму.
Коленный сустав образован суставными поверхностями бедренной и большеберцовой костей. Полость выстлана синовиальной оболочкой. Она вырабатывает синовиальную жидкость – своеобразную смазку, которая облегчает движения. В толще сухожилия четырехглавой мышцы бедра расположен надколенник. Сзади он прикасается к соответствующей выемке бедренной кости. Снаружи сустав имеет суставную сумку. К бугристости большеберцовой кости прикрепляются мышцы бедра. При завершении роста ростковые зоны перестают функционировать. На рентгенограмме взрослого человека вы их не найдете. При односторонней дисплазии у детей происходит отставание роста ноги. Возникает истончение мышц – мышечная атрофия бедра и голени.
Возрастная категория подверженности болезни
Болезнь Осгуда Шляттера является возрастным заболеванием, и в основном с ним сталкиваются подростки и дети в возрасте от 10 лет до 18 лет. Именно в этот период они начинают интенсивно расти. При этом есть некоторые отличия между девочками и мальчиками. Так как у девочек половое созревание начинается раньше, то и риск развития патологии припадает на возрастной период 11-12 лет. У мальчиков он составляет 13-14 лет.
Болезнь является очень распространенной. Согласно статистике, ее диагностируют у 11% всех детей. Особенно это касается тех, кто активно занимается спортом. Недуг начинает развиваться на фоне полученной травмы, даже незначительной.
Итак, к основным факторам риска можно отнести:
- Возраст. Зачастую патология развивается у детей и подростков до 18 лет. Во взрослом возрасте риск минимален. Основной признак – шишка под коленом.
- Пол. Синдром Шляттера бугристости большеберцовой кости зачастую наблюдается у мальчиков, так как они больше всего увлекаются различными видами спорта. В результате риск получения травм у них очень высок.
- Вид спорта. В зону риска попадают дети, которые занимаются активными видами спорта, такими как футбол, баскетбол, хоккей и другие. Иногда болезнь возникает на фоне сопутствующих заболеваний, таких как плоскостопие. Как известно, военкомат отмечает наличие такого недуга в карте призывника.
Зачастую болезнь поражает детей и подростков
Итак, подробнее. Несмотря на то, что данная болезнь преимущественно встречается среди мальчиков, сужение гендерного разрыва происходит по мере увлечения девочек занятиями различными видами спортом. Недуг поражает любые категории подростков, занимающихся спортом в приблизительном соотношении один к пяти.
Диапазон возраста в рамках подверженности данному недугу опирается на гендерный аспект, так как у девочек половое созревание происходит намного раньше, чем у мальчиков. Таким образом, у молодых ребят это может произойти в тринадцать-четырнадцать лет, а у девочек в одиннадцать-двенадцать. Болезнь коленного сустава Шляттера у подростка (можно ли заниматься спортом, рассмотрим ниже), как правило, возникает сама по себе. В результате прекращения роста костной ткани.
Среди основных факторов риска проявления болезни — возраст, пол ребенка и участие в спортивных состязаниях. Недуг чаще всего наблюдается у мальчиков. Но гендерный разрыв сокращается по мере того, как постепенно все больше девочек начинают заниматься различными видами спорта. Как проявляет себя болезнь Шляттера коленного сустава у подростка? Давайте разбираться.
Болезнь шляттера коленного сустава – характеристика
Болезнь шляттера коленного сустава
Болезнь Шляттера — асептическое разрушение бугристости и ядра большеберцовой кости, возникающее на фоне их хронического травмирования в период интенсивного роста скелета. Клинически болезнь Шляттера проявляется болями в нижней части коленного сустава, возникающими при его сгибании (приседания, ходьба, бег), и припухлостью в области бугристости большеберцовой кости.
Болезнь Шляттера диагностируется на основании комплексной оценки данных анамнеза, осмотра, рентгенологического исследования и КТ коленного сустава, а также локальной денситометрии и лабораторных исследований. Лечится болезнь Шляттера в большинстве случаев консервативными методами: щадящим двигательным режимом для пораженного коленного сустава.
Болезнь Шляттера (или Осгуда-Шляттера) относится к поражениям опорно-двигательного аппарата, при которых страдает определенный участок длинных трубчатых костей – бугристость большеберцовой кости. Существует целая группа подобных заболеваний, которые наблюдаются преимущественно у детей и подростков, их называют остеохондропатии.
Истинные причины развития остеохондропатий на сегодняшний день точно не известны, но большинство специалистов сходятся во мнении, что патология возникает из-за дисбаланса процессов роста костей и кровеносных сосудов, которые их питают, на фоне физических перегрузок у ребенка. Болезнь Шляттера или Осгуда-Шляттера представляет собой своеобразную форму остеохондропатии бугристости большеберцовой кости, возникновение которой связывают с нарушением процессов окостенения.
Основную группу риска составляют подростки в возрасте 10–15 лет, регулярно занимающиеся активными видами спорта. По большей части поражение носит односторонний характер.
Болезнь Шляттера – это одна из самых часто встречаемых остеохондропатий. Заболевание также можно встретить под названием болезнь Осгуда-Шляттера, остеохондропатия или апофизит бугристости большеберцовой кости. Патология характеризируется образованием шишки на передней поверхности голени непосредственно под коленом (место прикрепления связки надколенника к бугорку большеберцовой кости) и наличием боли, которая возникает при движениях.
Общей симптоматики недуг не имеет. Как правило, характеризируется доброкачественным течением и самостоятельным регрессом, но иногда могут наблюдаться последствия болезни в виде фраг-ментации бугра большеберцовой кости и отрыва сухожилия надколенника.
Болезнь Шляттера (Осгуда-Шляттера) — это один из вариантов остеодистрофии (нарушения строения кости из-за проблем с ее питанием) в области головки большеберцовой кости голени.
Болезнь Шляттера характеризуется формированием болезненной шишки в зоне ниж-него полюса коленной чашечки. Заболевание характерно для юношеского возраста, встречается в возрасте от 10 до 18 лет. Поражение в основном одностороннее.
Особенности методики доктора Бубновского
С. М. Бубновским разработан уникальный способ лечения коленного сустава – кинезитерапия.
Благодаря методу вероятность выздоровления ощутимо повышается, если пациентом прикладываются необходимые усилия для устранения болезни.
Доктор утверждает, что в основе методики лежит сила воли, при помощи которой пациент противодействует и устраняет проявления недуга.
Его уникальные методы лечения основаны на физ. упражнениях для коленных суставов. Лекарственные препараты и компрессионное бельё при этом не используются.
Немного о методике и ее авторе:
- Доктор Бубновский длительное время занимался медицинскими исследованиями и сделал вывод, что организм человека способен самостоятельно справиться с любой болезнью. Необходимо только запастись терпением и волей к выздоровлению, а затем – начать выполнять несложные физические упражнения.
- Лечение по Бубновскому будет эффективно, если только пациент искренне в нее поверит и настроит себя на положительный результат. Лечебная гимнастика поможет сделать мышцы эластичнее, снимет напряжение и поспособствует быстрому восстановлению коленного сустава.
- Необходимо больше двигаться, чтобы избавиться от болей. Ежедневные тренировки способствуют тому, что мышцы станут прочнее, а нагрузка на суставы уменьшится.
- Следует помнить: прежде, чем начать заниматься по Бубновскому, перед первой тренировкой нужно проконсультироваться с лечащим врачом.
- Методики известного доктора С. М. Бубновского зарекомендовали себя только с положительной стороны, помогая справляться и с артрозом коленного сустава в домашних условиях.
Как освободиться от мучительных болей в коленях, остановив развитие артрита, артроза и гонартроза?
Стоит регулярно делать суставную гимнастику доктора альтернативной медицины Сергея Михайловича Бубновского, выполняя все необходимые требования.
Источник

