Реферат вывих локтевого сустава
Нижегородский Государственный Технический Университет
Кафедра «Физической культуры»
Реферат
На тему «Лечебная физическая культура при травмах локтевого сустава»
Подготовил: студент гр. 07-ЭЭС
Недорезов Ю.А.
Проверил: Должункова И.П.
Н. Новгород 2009
Вывих локтевого сустава как травма.
Вывихи в локтевом суставе
по частоте занимают второе место. Наблюдаются вывихи обеих костей предплечья кзади, кпереди, кнаружи, внутрь, расходящийся вывиху вывих одной лучевой кости кпереди, кзади, кнаружи; вывих одной локтевой кости. Наиболее часто встречаются задние вывихи обеих костей предплечья (90%) и вывих одной лучевой кости кпереди. Локтевой сустав имеет сложное строение со множеством суставных поверхностей, богат вегетативной иннервацией, весьма реактивен и легко реагирует при повреждениях ограничением движений. Этот сустав чувствителен к иммобилизации и сравнительно быстро становится тугоподвижным. Поэтому при вывихах локтевого сустава функциональное лечение всегда выходит на первый план. Для предохранения локтевого сустава от развития контрактуры существенное значение имеет непродолжительная иммобилизация и ранняя реабилитация, проводимая еще в стадии начальной нестойкой контрактуры.
Вправление заднего вывиха предпочтительнее проводить под наркозом. Согнутый под острым углом локоть иммобилизуют задней гипсовой лонгетой на 7 дней, после чего назначают лечебную гимнастику, сочетая ее с тепловыми процедурами. После вправления переднего вывиха предплечье разгибают до тупого угла, фиксируют задней гипсовой лонгетой при супинированном предплечье на 10—12 дней. При реабилитации после вправления вывиха локтевого сустава необходимо учитывать, что резкие раздражения в области сустава (механические — массаж, редрессации — насильственное устранение контрактуры с помощью гипсовых повязок, приборов и аппаратов, тепловых процедур высокой температуры и др.) могут усилить контрактуру и стимулировать патологические изменения в тканях.
Периоды реабилитации при вывихе локтевого сустава
При реабилитации выделяют периоды абсолютной иммобилизации
и относительной иммобилизации
(конечность временно освобождается от гипсовой лонгеты для проведения занятий физическими упражнениями). Длительность периодов абсолютной и относительной иммобилизации обусловливается методом лечения (консервативное или оперативное), характером повреждения. При несложных вывихах костей предплечья и консервативном лечении период абсолютной иммобилизации длится 3—4 дня, относительной — 14 — 15 дней.
Также выделяют третий (тренировочный) период, в котором окончательно восстанавливается функция локтевого сустава. Дыхательное упражнение чередуется с тремя специальными или общеразвивающими.
1. Период абсолютной иммобилизации.
Лечебную физкультуру назначают со 2-го дня после наложения гипсовой лонгеты. На фоне общеразвивающих и дыхательных упражнений используются активные движения в свободных от иммобилизации суставах, идеомоторные упражнения, изометрические напряжения мышц плеча и предплечья. Поскольку при вывихах локтевого сустава наиболее подвержены атрофии мышцы плеча, следует в первую очередь обучатьбольных ритмическому напряжению расслаблению именно этих мышц. Ритмические напряжения мышц предплечья осуществляют за счет сгибательно-разгибательных движений в пальцах кисти. Методика реабилитации должна исходить из состояния двуглавой мышцы плеча, при спазме которой необходимо проводить упражнения для ее расслабления. Рекомендуется проводить упражнения экстензии в локтевом суставе одновременно с пронацией (устранение повышенного тонуса). Чтобы усилить ослабленные экстензоры, проводят упражнения против максимального (но не вызывающего боли) сопротивления. Упражнения с сопротивлением для экстензоров в локтевом суставе также помогают снизить спазм флексоров.
Первый период лечебной физкультуры
делится на два этапа. На первом этапе (на второй день после наложения гипсовой лонгеты) кроме общеразвивающих и дыхательных упражнений выполняют всевозможные движения в свободных от гипса суставах (для пальцев, кисти и плечевого сустава) и руку укладывают на подушку за головой или в положении отведения в плечевом суставе. Такое положение необходимо, чтобы не развился отек конечности, не возникла боль и улучшилось крово- и лимфообращение. Посылают также импульсы в фиксированные локтевой и лучезапястные суставы (воображаемые движения на сгибание и разгибание; напряжение мышц плеча и предплечья).
На втором этапе первого периода (срок около 12 дней) гипсовая лонгета разбинтовывается на предплечье до локтевого сустава и к комплексу упражнений добавляют движения на сгибание и разгибание в локтевом суставе с амплитудой 35—45 градусов в пределах гипса.
Не показаны редрессирующие пассивные упражнения, вызывающие боль и микротравмы структур локтевого сустава, по той же причине нельзя назначать ношение тяжести больной рукой для разгибания локтевого сустава. Это приводит к защитному повышению тонуса двуглавой мышцы плеча и фиксации контрактуры.
Иногда при реабилитации наступает известный застой — достигнутый во время процедуры объем движения снова ограничивается через несколько часов. В таком случае может быть полезной экстензорная шина с эластической тягой для сохранения достигнутого объема движения. В течение дня рекомендуется придавать поврежденной конечности возвышенное положение, так как подобное положение, особенно на ранних стадиях травматической болезни, способствует уменьшению отека, боли и профилактике тугоподвижности.
Занятия лечебной гимнастикой проводят 2—3 раза в день. Продолжительность занятий в первые 2—3 дня составляет 10—15, в дальнейшем 20—30 мин.
2. Период относительной иммобилизации
В период относительной иммобилизации основная задача ЛФК — постепенное восстановление подвижности сустава и нормализация функции мышечного аппарата конечности. Поскольку процессы консолидации в это время еще не завершены, лечебную гимнастику проводят с соблюдением ряда условий:
—все упражнения больной выполняет из облегченных исходных положений опираясь рукой о поверхность стола или погружая ее в воду;
— движения должны быть только активными;
—амплитуда движений должна быть в пределах, необходимых для мягкого и безболезненного растяжения напряженных мышц;
—пассивные движения, отягощения, массаж сустава и энергичные тепловые процедуры исключаются.
Комплекс специальных упражнений при травме локтевого сустава во втором периоде.
I. Упрощенная методика (на ранних стадиях 2 периода)
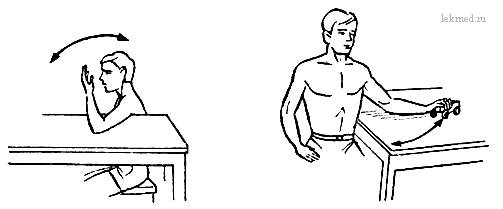
1. И. п. — сидя боком к столу со стороны больной руки, плечо которой лежит на столе так, что край стола находится в подмышечной впадине, а предплечье — в вертикальном положении, Активное сгибание и разгибание в локтевом суставе в медленном темпе (мизинец в проекции параллельно мочке уха) (рис. слева). При выполнении этого упражнения не допускаются рывковые движения в сторону сгибания и разгибания, помощь другой рукой, болевые ощущения и насильственное сгибание или разгибание.
2. И. п. — сидя, предплечье лежит на столе, в пальцах катающаяся игрушка. «Раскачивающие» движения (сгибание и разгибание) в локтевом суставе — плечевой сустав неподвижен (рис. ниже).

3. И. п. — сидя или стоя. Движение на блоке — сгиб кие и разгибание в локтевом суставе.
4. И. п. — сидя или стоя, в руках палка. Всевозможные движения руками на сгибание и разгибание в локтевом суставе.
5. И. п. — сидя или стоя, в руках большой резиновый или теннисный мяч. Бросать и ловить мяч.
6. И. п. — сидя или стоя, наклонив туловище вперед. Сгибать и выпрямлять руки в локтевых суставах (одновременно со здоровой рукой): на весу, сцепив руки в «замок», кладя их на голову, за голову и др.
7. И. п. — сидя, опустив руки в теплую воду (температура 35—36 градусов). 2 раза в день (утром или днем и вечером) в течение 10—15 мин выполнять сгибание, разгибание, круговые движения, повороты кисти с предплечьем ладонью вверх и вниз.
II. Расширенная методика (на конечных этапах второго периода)
1. Маятникообразные движения руками вперед, назад и в стороны с наклоном туловища вперед.
2. При наклоне туловища вперед, кисти «в замок», покачивание руками вверх и вниз.
3. Больная рука согнута в локтевом суставе, при поддержке здоровой руки отведение поврежденной руки в сторону.
4. Кисти к плечам, отведение локтей в стороны.
5. Руки перед грудью, отведение локтей назад, соединяя лопатки.
6. Руки «в замок» внизу. Поднять руки вверх, согнуть за голову, выпрямляя руки вверх, ладонями кверху, вернуться в и. п.
Упражнения с гимнастической палкой
7. Палка горизонтально внизу хватом за концы, отведение больной руки в сторону, подталкивая ее здоровой рукой при помощи палки.
8. Палка горизонтально внизу, поворот палки в вертикальное положение, поврежденная рука сверху.
9. Палка горизонтально внизу, поднять палку вверх, положить ее на лопатки и вернуться в и. п.
10. Палка горизонтально внизу за спиной на ширине таза, поднять палку насколько это возможно, вернуться в и. п.
Упражнения на гимнастической стенке .
11. Стоя лицом к гимнастической стенке, поочередно перехват рук вверх на каждую рейку, вернуться в и. п.
12. Стоя лицом к стенке, руки на уровне плеч хватом сверху, полуприседание и приседание.
13. Стоя спиной к стенке, руки хватом сверху на уровне таза, прогнуться и вытянуть руки.
Упражнения с гантелями (0,5—1 кг)
14. Сгибание и разгибание руки в локтевом суставе.
15. Рука внизу, медленно поднять руку, плечо параллельно полу, согнуть в локте, медленно опустить вниз.
Упражнения с мячом (волейбольным или резиновым)
16. Руки с мячом внизу, броски вперед —вверх выпрямленными руками.
17. Руки согнуты в локтях, мяч касается груди, броски вперед —вверх.
18. Руки внизу, поднять сзади руки вверх, сгибая в локтях, стараться прикоснуться мячом к лопаткам, а затем бросок через голову вперед — вверх.
19.Стоя спиной к партнеру, руки с мячом внизу, бросок назад через голову прямыми руками.
Упражнения с мячом для поврежденной руки
Броски вперед—вверх;
рука согнута в локте (мяч у плеча), разгибая руку;
толчки вперед—вверх;
20. Броски теннисного мяча в стенку и ловля его хватом снизу и сверху.
Лежа на спине (на кушетке или на полу)
21. Руки согнуты в локтях, кисти в «замок», разгибание рук, тянуть вверх.
22. Отведение прямых рук с гантелями (0,5—1 кг) или перекатыванием набивного мяча весом 1 кг.
23. Руки «в замок», поднять руки вверх и опустить вниз, не отрывая плеча от пола.
24.С гимнастической палкой, поднять палку вверх и опустить вниз.
25. С гимнастической палкой и дополнительно в руках гантели весом 0,5—1 кг, поднять палку с гантелями вверх и опустить вниз.
3. Период полного восстановления.
Третий период начинается около 1,5 месяцев со дня травмы, то есть через 3 недели после абсолютно иммобилизационного периода и 3 недели после периода относительной иммобилизации. Во время третьего периода применяется методика упражнений, основанная на предыдущем периоде, однако без ограничений и с добавлением нагрузок для достижения развития мышечной системы вплоть до дотравматического состояния. Так же кроме общеукрепляющих упражнений применяются силовые.
Ниже представлен комплекс дополнительных упражнений, выполняемый на третьем этапе.
1. И.п.— стоя, ноги на ширине плеч, поднять руки вверх, сделать вдох, опустить руки вниз — выдох. Повторить 3—6 раз.
2. И.п.— стоя, ноги на ширине плеч. Круговые движения прямыми руками вперед и назад (руки движутся одновременно). 10 кругов вперед и 10 назад.
И.п.— стоя в наклоне около стола (стула), руками держаться за край (руки на ширине плеч), спина параллельна полу. Плавные пружинящие наклоны вниз. Повторить 5—10 раз.
3. И.п.— стоя, ноги на ширине плеч, руки подняты над головой и держат одну гантель. Сгибание рук в локтях, гантель оказывается за головой. Плечи (расстояние от плечевого до локтевого суставов) неподвижны. В пояснице не прогибаться. Повторить 5—15 раз.
4. И.п.— лежа на правом боку, правая рука под головой. Гантель в левой руке у живота, ладонь направлена внутрь, рука согнута в локте приблизительно под прямым углом, кисть около самого пола, но не лежит на нем. Не изменяя прямого угла в локте, поднять предплечье вверх до уровня параллели с полом. Медленно верните руку в исходное положение. Повторить упражнение 5—15 раз каждой рукой.
5. И.п.— сидя на краешке стула, стопы стоят на полу, примерно на ширине плеч, руки опущены вниз и держат гантели. Сгибание рук в локтях, гантели приближаются к плечевым суставам, плечо и спина неподвижны — движется только предплечье. В пояснице не прогибаться. Повторить 5—15 раз.
6. И.п.— стоя около стула (скамьи), одноименные колено и рука стоят на опоре. Вторая рука опущена вниз и держит гантель, ладонь направлена вовнутрь (можно назад). Сгибая руку, поднять локоть вверх, рука движется вдоль туловища, гантель должна оказаться на уровне ребер. Повторить 5— 15 раз.
7. И.п.— стоя, ноги на ширине плеч, руки опущены вниз и держат гантели. Поднять прямые руки вперед до уровня параллели с полом и плавно опустить их вниз. В пояснице не прогибаться, туловище назад не отклонять. Повторить 5—15 раз.
8. И.п.— стоя, ноги на ширине плеч, правая рука вытянута перед собой, немного согнута. Левую руку положите на локоть правой и плавно надавите, приближая локтевую ямку правой руки к левому плечу. Выполнять 10—15 секунд.
9. И.п.— стоя, ноги на ширине плеч, соедините руки за спиной в замок и пружинящими движениями поднимайте их вверх. В локтях руки желательно не сгибать. Выполнять 10—15 секунд.
10. И.п.— стоя, ноги на ширине плеч, поднимите руки вверх, правую руку согните в локте так, чтобы кисть оказалась за шеей; левой рукой возьмитесь за локоть правой и потяните его в сторону (влево), повторите то же самое для другой руки.
11. И.п.— лежа на спине, руки согнуты под головой, согнутые ноги лежат на стуле, угол в коленях около 90 градусов. Поднять плечи вверх и потянуться прямыми руками вперед. Задержаться в этом положении на 1—4 секунды и плавно вернуться в исходное положение. Повторить 5—25 раз.
12. И.п.— лежа на животе, руки согнуты в локтях и находятся перед лицом. Выпрямить руки и прогнуться назад. Выполнить несколько плавных пружинящих движений назад и плавно вернуться в исходное положение. Повторить 3—6 раз.
13. И.п.— лежа на животе, руки разведены в стороны и лежат на полу. Прогнуться, приподняв от пола ноги, грудь и руки. Задержаться в этом положении на 1—5 секунд и вернуться в исходное положение. Повторить 3—8 раз.
Физиотерапия как дополнение ЛФК
Обязательным компонентом комплексного лечения является физиотерапия. Не рекомендуется назначать большое число физических факторов одновременно, так как это приводит к неблагоприятным результатам. Противопоказаны интенсивные тепловые процедуры (горячие ванны, лечебные грязи высокой температуры и др.). Лучшие результаты наблюдаются при сочетании ультразвука с ЛФК. Второе место по эффективности после ультразвука занимаютинтерфферентные токи,третье — ванны с водой умеренной температуры (не выше 37 °С).
При вывихах широко применяется диадинамотерапия – лечение электрическим током, а также парафинолечение.
Механизм действия диадинамотерапии:
Диадинамические токи оказывают раздражающее действие на рецепторный аппарат кожи, импульсы от рецепторов поступают в центральную нервную систему, где создается доминантный очаг раздражения этими токами, который по силе должен быть больше доминанты, связанной с заболеванием. В связи с этим прерывается поток патологических импульсов из болевой зоны в кору головного мозга. Наступает обезболивающий эффект.
Методики: прокладки можно располагать поперечно, продольно, паравертебрально. Обработка прокладок и электродов как при гальванизации.
Дозирование: дозируют диадинамические токи по силе тока, по продолжительности процедуры и по ощущению больного.
По силе тока дозируют индивидуально, до ощущения больным хорошей вибрации. Продолжительность процедуры диадинамотерапии — до 20 минут максимально; 6-8 минут на одну болевую точку. При помощи диадинамических токов можно вводить лекарственные вещества, тогда метод будет называться ДДТ-форез. На курс назначают 5-7 процедур диадинамотерапии.
Методика парафинолечения
.
Участок руки, содержащий локтевой сустав, который подлежит воздействию парафина, обмывают и тщательно обсушивают и смазывают кожу вазелиновым маслом. После этого приступают к наложению парафина. Для этого имеется несколько методик.
В случае вывиха применяется в основном кюветно-аппликационная методика. На соответствующие участки тела накладывают лепешку (аппликацию) из застывшего парафина. Высота бортика кюветы 5 см, толщина лепешки 3—4 см. Наружная поверхность лепешки застывает, внутри же парафин сохраняется в киселеобразном состоянии. Такую лепешку вынимают из кюветы вместе с клеенкой и накладывают на соответствующий участок тела. Потом этот участок тела покрывают ватником и укутывают теплым одеялом.
Лечение током и парафинолечение проводят перед занятиями ЛФК для улучшения кровообращения в области сустава и смягчения возникших во время пребывания в гипсе конъюктур.
Список литературы
- Каптелин А.Ф. Восстановительное лечение при травмах и деформациях опорно-двигательного аппарата
- Епифанов В.А. Лечебная физическая культура
- Н.С. Бондаренко Диагностика и лечение травматических вывихов и переломо-вывихов костей предплечья
- Попов С. Н., Иванова Н. Физкультура в профилактике, лечении и реабилитации № 3, 2003
- Физическая реабилитация. Учебник для студентов высших учебных заведений. Под общей редакцией профессора С. Н. Попова. Издание третье, переработанное и дополненное.
Содержание
Вывих локтевого сустава как травма______________________________2
Периоды реабилитации при вывихе локтевого сустава_______________3
Первый период______________________________________________3
Второй период______________________________________________5
Третий период______________________________________________9
Физиотерапия как часть ЛФК____________________________________11
Список литературы____________________________________________13
Источник
Îïðåäåëåíèå âûâèõà êàê ïîâðåæäåíèÿ ñâÿçî÷íî-êàïñóëüíîãî àïïàðàòà ñóñòàâà, ñîïðîâîæäàþùååñÿ ïðèïóõëîñòüþ, äåôîðìàöèåé è íàðóøåíèåì ôóíêöèè êîíå÷íîñòè. Êëàññèôèêàöèÿ ïåðåëîìîâ è ñïîñîáû ëå÷åíèÿ âûâèõîâ. Ñèìïòîìû ñìåùåíèÿ ñóñòàâíîé ïîâåðõíîñòè êîñòè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÐÅÔÅÐÀÒ
íà òåìó: «Âûâèõè ñóñòàâîâ»
Ïî ýòèîëîãè÷åñêîìó ïðèçíàêó âûâèõè äåëÿò íà âðîæäåííûå è ïðèîáðåòåííûå. Ïðèîáðåòåííûå âûâèõè áûâàþò òðàâìàòè÷åñêèìè è ïàòîëîãè÷åñêèìè. Ðàçíîâèäíîñòüþ òðàâìàòè÷åñêèõ âûâèõîâ ÿâëÿþòñÿ ïðèâû÷íûå è çàñòàðåëûå âûâèõè (ñõåìà 20).
Âðîæäåííûå âûâèõè
Âðîæäåííûå âûâèõè ðàçâèâàþòñÿ â ðåçóëüòàòå çàäåðæêè ýìáðèîíàëüíîãî ðàçâèòèÿ, âñëåäñòâèå ÷åãî ïëîä ðîæäàåòñÿ ñ íåäîðàçâèòûìè ñóñòàâàìè. ×àùå âñåãî ýòî îòíîñèòñÿ ê òàçîáåäðåííîìó ñóñòàâó, â êîòîðîì ïðîèñõîäèò âûâèõ áåäðåííîé êîñòè.
Âðîæäåííûå âûâèõè áåäðà âñòðå÷àþòñÿ ñîãëàñíî ñòàòèñòè÷åñêèì äàííûì ðàçëè÷íûõ ñòðàí ó 0,2-0,5% âñåõ íîâîðîæäåííûõ. Ïðè ýòîì ó äåâî÷åê îí âûÿâëÿåòñÿ â 4-7 ðàç ÷àùå, ÷åì ó ìàëü÷èêîâ. Âûâèõ ìîæåò áûòü êàê îäíî- , òàê è äâóñòîðîííèì. Îäíîñòîðîííèé âûâèõ íàáëþäàåòñÿ â 1,5 ðàçà ÷àùå äâóñòîðîííåãî. Ïðîáëåìà âðîæäåííîãî âûâèõà ïîäðîáíî èçëàãàåòñÿ â ñïåöèàëüíûõ êóðñàõ îðòîïåäèè.
Ïàòîëîãè÷åñêèå âûâèõè
âûâèõ ñóñòàâ ïåðåëîì êîñòü
Ïàòîëîãè÷åñêèé âûâèõ (l.pathologica, s. spontanea) ïðåäñòàâëÿåò ñîáîé îñîáûé âèä ïàòîëîãèè îïîðíî-äâèãàòåëüíîãî àïïàðàòà. Ïàòîëîãè÷åñêèå âûâèõè áûâàþò îáóñëîâëåíû:
— ðàçðóøåíèåì êîñòíûõ îáðàçîâàíèé, ñîñòàâëÿþùèõ òî èëè èíîå ñî÷ëåíåíèå (ñóñòàâíîé êîíåö, ñóñòàâíàÿ âïàäèíà). Ýòè âûâèõè íåðåäêî íàçûâàþò äåñòðóêòèâíûìè;
— ðàñòÿæåíèåì ñóñòàâíîé ñóìêè âûïîòîì èëè ôóíãèîçíûìè ìàññàìè ïðè îñòðîì àðòðèòå;
— ïàðàëè÷îì ìóñêóëàòóðû, óêðåïëÿþùèé ñóñòàâ (ïàðàëèòè÷åñêèå âûâèõè);
— îñëàáëåíèåì ñâÿçî÷íîãî àïïàðàòà ñóñòàâà.
Ïîäðîáíî î äàííîì âèäå âûâèõà áóäåò ñêàçàíî íà êóðñå òðàâìàòîëîãèè è îðòîïåäèè. Ëå÷åíèå èõ òîëüêî îïåðàòèâíîå.
Òðàâìàòè÷åñêèå (ïðèîáðåòåííûå) âûâèõè
Òðàâìàòè÷åñêèå âûâèõè (l. traumatica) ïî ñðàâíåíèþ ñ ïåðåëîìàìè âñòðå÷àþòñÿ â 8-10 ðàç ðåæå è ñîñòàâëÿþò 1,5-3,0% îò âñåõ ïîâðåæäåíèé. ×àùå âûâèõè îáðàçóþòñÿ â êðóïíûõ ñóñòàâàõ êîíå÷íîñòåé, îñîáåííî âåðõíèõ.
Îáû÷íî òðàâìàòè÷åñêèå âûâèõè íàáëþäàþòñÿ ó ìóæ÷èí â âîçðàñòå 20-50 ëåò. Äàæå â êîíå÷íîñòÿõ ÷àñòîòà âûâèõîâ â ðàçëè÷íûõ ñóñòàâàõ íå îäèíàêîâà.  êàæäîì ñóñòàâå ìîãóò áûòü ðàçëè÷íûå ôîðìû âûâèõîâ. Ýòî îáúÿñíÿåòñÿ õàðàêòåðîì òðàâìû, óñòîé÷èâîñòüþ ñóñòàâíîé ñóìêè è ñâÿçî÷íîãî àïïàðàòà ñóñòàâà ê òðàâìå, à òàêæå âçàèìîîòíîøåíèåì ìåæäó ñóñòàâîì è ìûøå÷íûì àïïàðàòîì äàííîãî ñóñòàâà. Ëåã÷å âñåãî ïðîèñõîäÿò âûâèõè â øàðîâèäíûõ è áëîêîâèäíûõ ñóñòàâàõ (â ïëå÷åâîì — ïëîñêàÿ ñóñòàâíàÿ ïëîùàäêà è áîëüøàÿ ãîëîâêà ïëå÷åâîé êîñòè).
 áîëüøèíñòâå ñëó÷àåâ âûâèõè âîçíèêàþò ïîä âëèÿíèåì íåïðÿìîé òðàâìû îáëàñòè ñóñòàâà. Òàê, âûâèõ ïëå÷à íåðåäêî âîçíèêàåò ïðè ïàäåíèè íà êèñòü èëè íà ëîêîòü.
Ïàòîëîãè÷åñêàÿ àíàòîìèÿ âûâèõà
Ïðè âûâèõå âñåãäà ïðîèñõîäèò ðàçðûâ êàïñóëû ñóñòàâà, âîçíèêàåò êðîâîèçëèÿíèå â åãî ïîëîñòü è â îêðóæàþùèå åãî òêàíè. Èñêëþ÷åíèå ñîñòàâëÿþò âûâèõè íèæíåé ÷åëþñòè, ïðè êîòîðûõ èç-çà áîëüøîãî îáúåìà ñóñòàâíîé êàïñóëû âûâèõ ìîæåò ïðîèçîéòè è áåç ðàçðûâà êàïñóëû ñóñòàâà.
Ñìåùåíèå êîñòåé âî âðåìÿ âûâèõà ìîæåò ïðèâåñòè ê òðàâìå òêàíåé, îêðóæàþùèõ ñóñòàâ. Ïðè ýòîì ïîâðåæäàþòñÿ íåðâû, êðîâåíîñíûå è ëèìôàòè÷åñêèå ñîñóäû, ìûøöû. Ãðóáîå âîçäåéñòâèå âíåøíåé ñèëû ñïîñîáñòâóåò îáðàçîâàíèÿ îñëîæíåííîãî âûâèõà, ïðè êîòîðîì âîçìîæíî ðàçìîçæåíèå ìûøö, ðàñòÿæåíèå è ðàçðûâ êðóïíûõ íåðâíûõ ñòâîëîâ è êðîâåíîñíûõ ñîñóäîâ, âîçíèêíîâåíèå ïåðåëîìîâ êîñòåé.  íåêîòîðûõ ñëó÷àÿõ âîçìîæíî ïîâðåæäåíèå êîæè (îòêðûòûé âûâèõ).
Êëèíè÷åñêàÿ êàðòèíà ïðè âûâèõå èìååò îïðåäåëåííóþ ÷åòêîñòü â îòíîøåíèè ìåñòà ðàñïîëîæåíèÿ âûâèõà. Ïðè ýòîì äëÿ êàæäîãî ñóñòàâà êëèíè÷åñêàÿ êàðòèíà âûâèõà èíäèâèäóàëüíà. Îäíàêî âñå âûâèõè èìåþò ìíîãî îáùåãî.
Îñíîâíîé æàëîáîé ïîñòðàäàâøåãî ïðè âûâèõå ÿâëÿåòñÿ íåâîçìîæíîñòü ïðîèçâåñòè êàêîå-ëèáî äâèæåíèå â ñóñòàâå. Ïîïûòêà ñäåëàòü äâèæåíèå â ñóñòàâå ñîïðîâîæäàåòñÿ ïîÿâëåíèåì ñèëüíîé áîëè â îáëàñòè ñóñòàâà.
Êëèíè÷åñêàÿ êàðòèíà ïðè âûâèõå òåì õàðàêòåðíåå, ÷åì áëèæå ê ïîâåðõíîñòè òåëà ðàñïîëàãàåòñÿ ñóñòàâ è ÷åì ìåíüøå âûðàæåí ìûøå÷íûé ñëîé â îáëàñòè ýòîãî ñóñòàâà.  ýòîì ñëó÷àå ÷åòêî âèäíà äåôîðìàöèÿ ñóñòàâà.
Âàæíûì ñèìïòîìîì âûâèõà ÿâëÿåòñÿ ôèêñàöèÿ êîíå÷íîñòè, â ñóñòàâå êîòîðîé ïðîèçîøåë âûâèõ, â íåïðàâèëüíîì ïîëîæåíèè. Ïðè âûâèõå îòìå÷àåòñÿ ïðóæèíÿùàÿ ôèêñàöèÿ êîíå÷íîñòè, êîòîðàÿ îïðåäåëÿåòñÿ ïðè ïîïûòêå ïðîèçâåñòè ïàññèâíîå äâèæåíèå â ñóñòàâå è ïðîÿâëÿåòñÿ îùóùåíèåì ñîïðîòèâëåíèÿ ýòîìó äâèæåíèþ.
Èç äðóãèõ ñèìïòîìîâ âûâèõà ñëåäóåò îòìåòèòü ïîÿâëåíèå ïðèïóõëîñòè òêàíåé â îáëàñòè ïîðàæåííîãî ñóñòàâà è èçìåíåíèå äëèíû êîíå÷íîñòè.
Ïðè ðó÷íîì îáñëåäîâàíèè ñóñòàâà, â êîòîðîì ïðîèçîøåë âûâèõ êîñòè, âûÿâëÿþòñÿ ñëåäóþùèå ñèìïòîìû:
1) îòñóòñòâèå ãîëîâêè âûâèõíóòîé êîñòè íà îáû÷íîì ìåñòå è îáíàðóæåíèå åå íà íîâîì ìåñòå (ïàëüïàöèÿ äîëæíà áûòü ñðàâíèòåëüíîé è ïðîèçâîäèòüñÿ îäíîâðåìåííî â îäèíàêîâûõ îáëàñòÿõ ñóñòàâà);
2) ðàçëèòàÿ áîëåçíåííîñòü ïðè ïàëüïàöèè òêàíåé â îáëàñòè ïîðàæåííîãî ñóñòàâà.
Ïðè îñìîòðå ïîñòðàäàâøåãî ñ âûâèõîì î÷åíü âàæíî èññëåäîâàòü ïåðèôåðè÷åñêèé ïóëüñ íà êîíå÷íîñòè, ãäå íàõîäèòñÿ ïîðàæåííûé ñóñòàâ, îïðåäåëèòü ñîñòîÿíèå êîæíîé ÷óâñòâèòåëüíîñòè íà íåé è ïðîâåðèòü ñîõðàííîñòü äâèæåíèÿ â ïàëüöàõ. Ýòî ïîçâîëèò ñâîåâðåìåííî óñòàíîâèòü íàëè÷èå îñëîæíåííîãî âûâèõà è íà÷àòü ïðàâèëüíîå ëå÷åíèå ïîñòðàäàâøåãî.
Äèàãíîñòèêà âûâèõîâ
Ïóòåì îïðîñà ïîñòðàäàâøåãî óäàåòñÿ óñòàíîâèòü åãî ñóáúåêòèâíûå îùóùåíèÿ (æàëîáû), âûÿñíèòü äåòàëè ìåõàíèçìà ïîâðåæäåíèÿ. Ïðè èññëåäîâàíèè îáëàñòè ïîâðåæäåíèÿ ñëåäóåò îïðåäåëèòü õàðàêòåð è ñòåïåíü íàðóøåíèÿ ôóíêöèè ñóñòàâà è îáðàòèòü âíèìàíèå íà äåôîðìàöèþ ñóñòàâà. Ïî õàðàêòåðó ýòîé äåôîðìàöèè ÷àñòî ìîæíî îïðåäåëèòü âèä âûâèõà. Îñîáåííî ýòî áûâàåò çàìåòíî ïðè âûâèõå áåäðåííîé è ëîêòåâîé êîñòè.
Òðàâìàòè÷åñêèé âûâèõ ñëåäóåò äèôôåðåíöèðîâàòü ñ óøèáîì, ïîâðåæäåíèåì ñâÿçî÷íîãî àïïàðàòà ñóñòàâà, âíóòðèñóñòàâíûì ïåðåëîìîì êîñòåé. Âñÿêîå ïîäîçðåíèå íà íàëè÷èå âûâèõà äîëæíî ïîäòâåðæäàòüñÿ èëè îòâåðãàòüñÿ òîëüêî ïîñëå ðåíòãåíîãðàôèè ñóñòàâà, ïðîèçâîäèìîé îáÿçàòåëüíî â äâóõ ïðîåêöèÿõ. Ðåíòãåíîâñêîå èññëåäîâàíèå äàåò âîçìîæíîñòü ðàñïîçíàòü âèä âûâèõà, à òàêæå îáíàðóæèòü ñîïóòñòâóþùèé åìó ïåðåëîì êîñòè.
Ðåíòãåíîëîãè÷åñêèì ïðèçíàêîì âûâèõà ÿâëÿåòñÿ ñìåùåíèå ñóñòàâíûõ ïîâåðõíîñòåé êîñòåé, îáðàçóþùèõ äàííûé ñóñòàâ, íåñîîòâåòñòâèå èõ ïîëîæåíèÿ îòíîñèòåëüíî äðóã äðóãà è èçìåíåíèå øèðèíû, òàê íàçûâàåìîé, ðåíòãåíîâñêîé ñóñòàâíîé ùåëè. Îöåíêà íåïðàâèëüíîãî ñîîòíîøåíèÿ ñóñòàâíûõ ïîâåðõíîñòåé êîñòåé ñóñòàâà îïèðàåòñÿ íà èçìåíèâøååñÿ âçàèìíîå ïîëîæåíèå êðàåâûõ òî÷åê ýòèõ ñóñòàâíûõ ïîâåðõíîñòåé. Ðåíòãåíîâñêàÿ ñóñòàâíàÿ ùåëü ïðè âûâèõå èëè ïîäâûâèõå ìîæåò áûòü ñóæåííîé èëè ðàñøèðåííîé â çàâèñèìîñòè îò ïðîåêöèîííûõ óñëîâèé.
Òùàòåëüíî ïðîâåäåííûé àíàëèç ðåíòãåíîãðàìì ïîçâîëÿåò óñòàíîâèòü íàïðàâëåíèå ñìåùåíèÿ êîñòè ïðè âûâèõå, ÷òî èìååò áîëüøîå çíà÷åíèå äëÿ âûïîëíåíèÿ ëå÷åáíûé äåéñòâèé.
Ëå÷åíèå âûâèõîâ
Ëå÷åíèå âûâèõîâ òîëüêî îïåðàòèâíîå. Ïðè ýòîì, êàê ïðàâèëî, âûïîëíÿåòñÿ çàêðûòîå îïåðàòèâíîå âìåøàòåëüñòâî — âïðàâëåíèå âûâèõà.
Ëå÷åíèå òðàâìàòè÷åñêèõ âûâèõîâ âêëþ÷àåò â ñåáÿ òðè îñíîâíûõ êîìïîíåíòà: 1) âïðàâëåíèå âûâèõà; 2) êðàòêîâðåìåííóþ ôèêñàöèþ êîíå÷íîñòè; 3)ïîñëåäóþùóþ ôóíêöèîíàëüíóþ òåðàïèþ.
Ïåðâîå è îñíîâíîå òðåáîâàíèå ïðè ëå÷åíèè ëþáîãî âûâèõà — âîññòàíîâèòü íîðìàëüíîå ñîîòíîøåíèå ñóñòàâíûõ ïîâåðõíîñòåé êîñòåé, îáðàçóþùèõ ñóñòàâ. Îíî îñóùåñòâëÿåòñÿ âïðàâëåíèåì âûâèõíóòîé êîñòè íà ìåñòî. Åñëè âïðàâëåíèå âûïîëíåíî ñâîåâðåìåííî è ïðàâèëüíî, ôóíêöèÿ êîíå÷íîñòè, à, ñëåäîâàòåëüíî, è òðóäîñïîñîáíîñòü ïîñòðàäàâøåãî ïðàêòè÷åñêè íå íàðóøàþòñÿ.
Âïðàâëåíèå âûâèõà ñëåäóåò ñ÷èòàòü íåîòëîæíîé îïåðàöèåé, êîòîðàÿ îòíîñèòñÿ ê ðàçðÿäó áåñêðîâíûõ. Åñëè îïåðàöèþ âïðàâëåíèÿ âûâèõà ïðîèçâîäèòü âñêîðå ïîñëå òðàâìû, òî ñîïîñòàâèòü â ïðàâèëüíîì ïîëîæåíèè ñóñòàâíûå ïîâåðõíîñòè êîñòåé óäàåòñÿ ñðàâíèòåëüíî ëåãêî. ×åì áîëüøå âðåìåíè ïðîõîäèò îò ìîìåíòà òðàâìû äî íà÷àëà îïåðàöèè âïðàâëåíèÿ âûâèõà, òåì òðóäíåå îêàçûâàåòñÿ âûïîëíèòü âïðàâëåíèå âûâèõà, ïîñêîëüêó çà ïðîøåäøåå ïîñëå òðàâìû âðåìÿ âîçíèêàþò âûðàæåííûå èçìåíåíèÿ â ìûøöàõ âîêðóã ñóñòàâà, â ñóñòàâíîé êàïñóëå è ñâÿçî÷íîì àïïàðàòå ñóñòàâà.
Äëÿ âïðàâëåíèÿ «ñâåæèõ» âûâèõîâ ïðåäëîæåíî áîëüøîå êîëè÷åñòâî ñïîñîáîâ, êîòîðûå çàâèñÿò îò âèäà ñóñòàâà è õàðàêòåðà âûâèõà â íåì. Îäíàêî ñëåäóåò ïîä÷åðêíóòü, ÷òî ðåøàþùåå çíà÷åíèå äëÿ óñïåõà âïðàâëåíèÿ âûâèõà èìååò íå ñïîñîá âïðàâëåíèÿ âûâèõà, à ñïîñîá ïðåîäîëåíèÿ ìûøå÷íîé çàùèòû (ìûøå÷íîé ðåòðàêöèè). Âïðàâëåíèå âûâèõà äîëæíî áûòü îñíîâàíî íå íà ïðèìåíåíèè ãðóáîé ôèçè÷åñêîé ñèëû, à íà ìàêñèìàëüíîì ðàññëàáëåíèè (ëó÷øå ïîëíîì) ìûøö, ðàñïîëîæåííûõ â îáëàñòè áîëüíîãî ñóñòàâà. Ðàññëàáëåíèÿ ìûøö ìîæíî äîáèòüñÿ êàê ñ ïîìîùüþ ìåñòíîãî îáåçáîëèâàíèÿ, òàê è îáùåãî — íàðêîçà. Ïðîèçâîäèòü âïðàâëåíèå âûâèõà áåç ïðåäâàðèòåëüíîãî îáåçáîëèâàíèÿ ñ÷èòàåòñÿ ãðóáåéøåé îøèáêîé. Ãðóáûå ìàíèïóëÿöèè ïðè âïðàâëåíèè âûâèõà ìîãóò íàíåñòè äîïîëíèòåëüíóþ òðàâìó óæå ïîâðåæäåííûì òêàíÿì, âïëîòü äî âîçíèêíîâåíèÿ ïåðåëîìà êîñòè.
Ìåñòíîå îáåçáîëèâàíèå ïðè âïðàâëåíèè âûâèõà îñóùåñòâëÿåòñÿ ââåäåíèåì â ïîëîñòü ñóñòàâà 0,5% ðàñòâîðà íîâîêàèíà, êîëè÷åñòâî êîòîðîãî äîëæíî ñîîòâåòñòâîâàòü îáúåìó ñóñòàâà. Ïðèçíàêîì òîãî, ÷òî ðàñòâîð íîâîêàèíà ïîïàäåò â ïîëîñòü ñóñòàâà, ÿâëÿåòñÿ ïîëó÷åíèå ïðèìåñè êðîâè â øïðèöå ïðè îáðàòíîì äâèæåíèè ïîðøíÿ øïðèöà.
Ïðè âïðàâëåíèè âûâèõà íåîáõîäèìî ó÷èòûâàòü àíàòîìè÷åñêóþ îñîáåííîñòü ñóñòàâà è ìåõàíèçì âûâèõà. Ñëåäóåò ïîìíèòü, ÷òî âûâèõíóòóþ êîñòü ñëåäóåò âïðàâëÿòü òåì æå ïóòåì, êàêîé îíà ïðîøëà âî âðåìÿ âîçíèêíîâåíèÿ âûâèõà, íî â îáðàòíîì íàïðàâëåíèè. Ñóñòàâíîé êîíåö âûâèõíóòîé êîñòè äîëæåí ïðîéòè ÷åðåç ðàçðûâ â ñóñòàâíîé êàïñóëå è ñòàòü íà ñâîå ìåñòî. Ìàíèïóëÿöèÿ âïðàâëåíèÿ äîëæíà âûïîëíÿòüñÿ ìåäëåííî, ïîñòåïåííî, áåç ðåçêèõ äâèæåíèé.
Óñïåøíîå âïðàâëåíèå âûâèõà â áîëüøèíñòâå ñëó÷àåâ õàðàêòåðèçóåòñÿ ïîÿâëåíèåì õàðàêòåðíîãî çâóêà — ùåë÷êà. Ñðàçó æå ïîñëå âïðàâëåíèÿ âûâèõà âîññòàíàâëèâàåòñÿ äâèæåíèå â ñóñòàâå, è îí ïðèíèìàåò íîðìàëüíûå êîíòóðû. Ïîäðîáíî òåõíèêà âïðàâëåíèÿ âûâèõîâ ðàçëè÷íûõ êîñòåé áóäåò èçó÷åíà íà ïðàêòè÷åñêèõ çàíÿòèÿõ.
Ïîñëå âïðàâëåíèÿ âûâèõà íåîáõîäèìî íà êîðîòêèé (â ñðåäíåì 5-10 äíåé) ñðîê çàôèêñèðîâàòü ïîðàæåííóþ êîíå÷íîñòü â ôèçèîëîãè÷åñêîì ïîëîæåíèè. Ýòî ñîçäàåò óñëîâèÿ äëÿ ðàçâèòèÿ âîññòàíîâèòåëüíûõ ïðîöåññîâ, è êàïñóëà ñóñòàâà çàæèâàåò áåç ðàçâèòèÿ ðóáöîâûõ èçìåíåíèé. Ôèêñàöèÿ êîíå÷íîñòè ìîæåò áûòü äîñòèãíóòà êàê ìÿãêèìè áèíòàìè, òàê è ãèïñîâîé ïîâÿçêîé.
Ôóíêöèîíàëüíîå ëå÷åíèå
Ôóíêöèîíàëüíîå ëå÷åíèå ïðè âûâèõå èìååò áîëüøîå çíà÷åíèå äëÿ âîññòàíîâëåíèÿ íàðóøåíèé â ñóñòàâå. Ïîñëå ïåðèîäà ôèêñàöèè ñëåäóåò ïðîâîäèòü ñíà÷àëà àêòèâíûå äâèæåíèÿ â ñóñòàâå. Îáúåì ýòèõ äâèæåíèé ðåãóëèðóåò ñàì áîëüíîé. Êðèòåðèåì îáúåìà äâèæåíèÿ ñòàíîâèòñÿ ïîÿâëåíèå áîëè. Êàê òîëüêî ïîÿâëÿåòñÿ áîëåâîå îùóùåíèå, äâèæåíèå ñëåäóåò ïðåêðàòèòü. Ïîñëå òîãî, êàê îáúåì äâèæåíèé áóäåò äîñòàòî÷íî áîëüøèì, íàçíà÷àþò ìàññàæ ìûøö êîíå÷íîñòè. Íå ñëåäóåò ìàññèðîâàòü ìûøöû îáëàñòè ñóñòàâà, òàê êàê ýòî ìîæåò ïðèâåñòè ê ðàçâèòèþ ïðîöåññà ýòèõ ìûøö. Îäíîâðåìåííî ñ ìàññàæåì ïðèìåíÿþò ëå÷åáíóþ ôèçêóëüòóðó è ôèçèîòåðàïåâòè÷åñêèå ïðîöåäóðû.
Èíîãäà äàæå ïðè ñâîåâðåìåííîì âûïîëíåíèè îïåðàöèè âïðàâëåíèÿ âûâèõà è õîðîøåì îáåçáîëèâàíèè âûâèõ âïðàâèòü íå óäàåòñÿ. Ýòî îáû÷íî áûâàåò òîãäà, êîãäà â ïîëîñòè ñóñòàâà óùåìëÿþòñÿ êîñòíûå îòëîìêè, ðàçîðâàííàÿ êàïñóëà ñóñòàâà èëè ñóõîæèëèÿ ìûøö. Òàêèå âûâèõè íàçûâàþò íåâïðàâèìûìè. Äëÿ èõ ëå÷åíèÿ ïðèõîäèòñÿ âûïîëíÿòü êðîâàâóþ îïåðàöèþ — îòêðûòîå âïðàâëåíèå âûâèõà.
Ïðèâû÷íûå âûâèõè
Ïðèâû÷íûì âûâèõîì íàçûâàåòñÿ ëåãêî íàñòóïàþùèé ïîâòîðíûé âûâèõ â îäíîì è òîì æå ñóñòàâå. Òàêîé âûâèõ ÷àùå âñåãî ðàçâèâàåòñÿ â ðåçóëüòàòå ïðèìåíåíèÿ ãðóáûõ ìàíèïóëÿöèé âî âðåìÿ âïðàâëåíèÿ ïåðâè÷íîãî âûâèõà. À êàê ïîêàçàëà êëèíè÷åñêàÿ ïðàêòèêà, ãðóáûå ìàíèïóëÿöèè ïðè âïðàâëåíèè âûâèõà ïðèõîäèòñÿ âûïîëíÿòü òîãäà, êîãäà íå ñîáëþäàþòñÿ ãëàâíûå ïðàâèëà ïðè âïðàâëåíèè âûâèõà — íåäîñòàòî÷íîå îáåçáîëèâàíèå, íàðóøåíèå ìåõàíèçìà âïðàâëåíèÿ âûâèõà, à òàêæå ïðè íåïðàâèëüíîé èììîáèëèçàöèè êîíå÷íîñòè ïîñëå âïðàâëåíèÿ âûâèõà.
Îáû÷íî ïðèâû÷íûå âûâèõè âñòðå÷àþòñÿ â ïëå÷åâîì ñóñòàâå, ÷òî ñëåäóåò îáúÿñíèòü åãî àíàòîìî-ôèçèîëîãè÷åñêèìè îñîáåííîñòÿìè. Ïðè ýòîì äàæå íåçíà÷èòåëüíîå óñèëèå (íàäåâàíèå ïàëüòî, íåëîâêîå äâèæåíèå) ïðèâîäèò ê âûâèõèâàíèþ ïëå÷åâîé êîñòè. Êëèíèêà òàêîãî âûâèõà äîñòàòî÷íî òèïè÷íà, à äèàãíîñòèêà ïðîñòà. Ëå÷åíèå ïðèâû÷íîãî âûâèõà òîëüêî îïåðàòèâíîå — îòêðûòàÿ êðîâàâàÿ îïåðàöèÿ.
Çàñòàðåëûå âûâèõè
Åñëè âûâèõ ñâîåâðåìåííî íå äèàãíîñòèðîâàí è, åñòåñòâåííî, íå âïðàâëåí, îáðàçóåòñÿ çàñòàðåëûé âûâèõ. Âûâèõ äàâíîñòüþ â 3-4 íåäåëè óæå ìîæíî ñ÷èòàòü çàñòàðåëûì, òàê êàê çà ýòî âðåìÿ ìîãóò ðàçâèòüñÿ ðóáöîâûå èçìåíåíèÿ âîêðóã ñìåùåííîé ãîëîâêè êîñòè, è ïðîèñõîäèò ñìîðùèâàíèå êàïñóëû ñóñòàâà. Ýòè èçìåíåíèÿ íå ïîçâîëÿþò âïðàâèòü âûâèõ çàêðûòûì ñïîñîáîì. Ïîýòîìó çàñòàðåëûå âûâèõè òðåáóþò îòêðûòîãî õèðóðãè÷åñêîãî âìåøàòåëüñòâà.
Íåîàðòðîç
Íåîàðòðîç — íîâûé ñóñòàâ, ðàçâèâàþùèéñÿ íà íåîáû÷íîì ìåñòå âñëåäñòâèå ñìåùåíèÿ ãîëîâêè êîñòè èç ñóñòàâíîé âïàäèíû. Íåîàðòðîç ìîæåò îáðàçîâàòüñÿ ïðè âñåõ âèäàõ âûâèõîâ, íî ÷àùå îí âîçíèêàåò â øàðîâèäíûõ ñóñòàâàõ — ïëå÷åâîì è òàçîáåäðåííîì, êàê ñëåäñòâèå îáðàçîâàíèÿ çàñòàðåëîãî, íåâïðàâëåííîãî âûâèõà.
Íåîàðòðîç âîçíèêàåò òîãäà, êîãäà áîëüíîé ïðè çàñòàðåëîì âûâèõå ïîñòîÿííî ïîëüçóåòñÿ áîëüíîé êîíå÷íîñòüþ. Ïðè ýòîì âûâèõíóòàÿ ãîëîâêà êîñòè ïðèñïîñàáëèâàåòñÿ ê íîâûì óñëîâèÿì. Âñëåäñòâèå äàâëåíèÿ è ðàçäðàæåíèÿ òêàíåé â îïðåäåëåííîì ó÷àñòêå èõ îáðàçóåòñÿ óãëóáëåíèå, êîòîðîå ôîðìèðóåòñÿ ïî òèïó ñóñòàâíîé âïàäèíû â âèäå óãëóáëåíèÿ ñ âàëèêîì.  îêðóæíîñòè ãîëîâêè âûâèõíóòîé êîñòè ðàçâèâàåòñÿ ñîåäèíèòåëüíî-òêàííàÿ êàïñóëà, çàìåíÿþùàÿ ñîáîé ñóñòàâíóþ êàïñóëó. Îáðàçóåòñÿ êàê áû íîâûé ñóñòàâ — íåîàðòðîç.  íåêîòîðûõ ñëó÷àÿõ âíîâü îáðàçîâàâøèéñÿ ñóñòàâ äîïóñêàåò äâèæåíèÿ â ñðàâíèòåëüíî øèðîêîì îáúåìå, ÷òî ïîçâîëÿåò áîëüíîìó âûïîëíÿòü íåñëîæíóþ ôèçè÷åñêóþ ðàáîòó.
Ðàçìåùåíî íà Allbest.ru
…
Источник
