Пункция плечевого локтевого тазобедренного и коленного суставов
Точки и техника пункции суставов
а) Показания. Диагностическое исследование и удаление суставного выпота, введение лекарственных средств.
б) Техника пункции суставов. Пункцию сустава всегда выполняйте в стерильных условиях, и если требуется, под местным обезболиванием. Выберите канюлю адекватной длины и диаметра. Перед введением крупных канюль надсеките кожу, чтобы избежать попадания эпителиального материала в кровоток. Предусмотрите возможность рентгенологического контроля.
в) Точки пункции суставов:
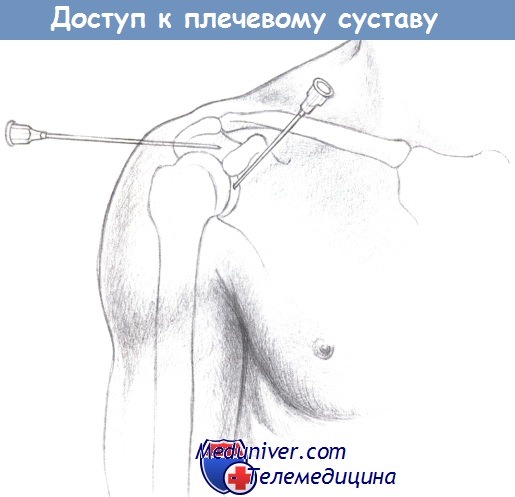
— Доступ к плечевому суставу: если пункция возможна, то она выполняется в положении пациента сидя с отведенной на 10° рукой.
Задний доступ осуществляется через дельтовидную мышцу ниже акромеона в направлении клювовидного отростка. Передний доступ осуществляется вертикально, в направлении головки плечевой кости.
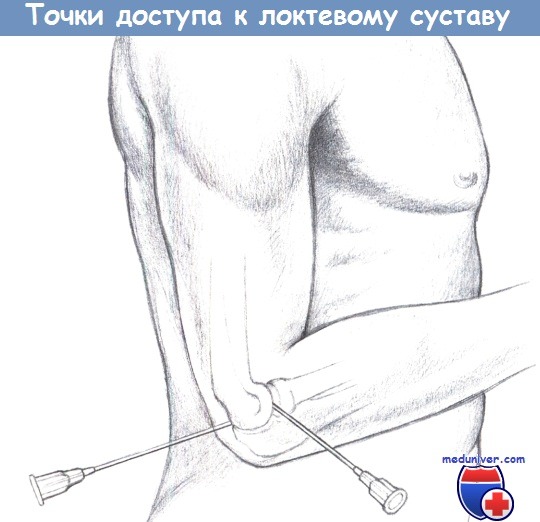
— Доступ к локтевому суставу: пункция выполняется в положении пациента лежа на спине или сидя с согнутой на 90° в локте рукой.
Латеральный доступ осуществляется сзади от латерального надмыщелка, над головкой лучевой кости.
При заднем доступе игла проходит через сухожилие трехглавой мышцы, сразу выше верхушки локтевого отростка.
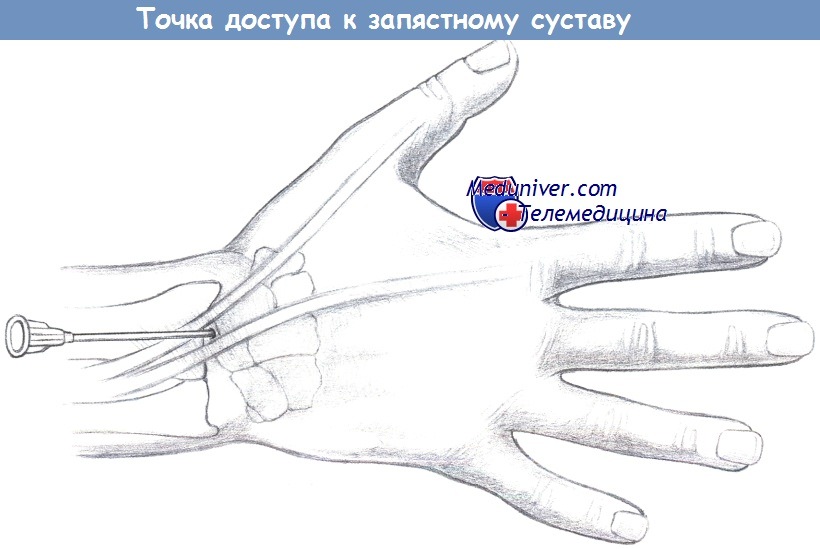
— Доступ к запястному суставу: предплечье премируется и укладывается на твердую поверхность.
Пункция проводится над сухожилиями разгибателей, дистальнее шиловидного отростка лучевой кости, между сухожилиями разгибателя указательного пальца и длинного разгибателя большого пальца.
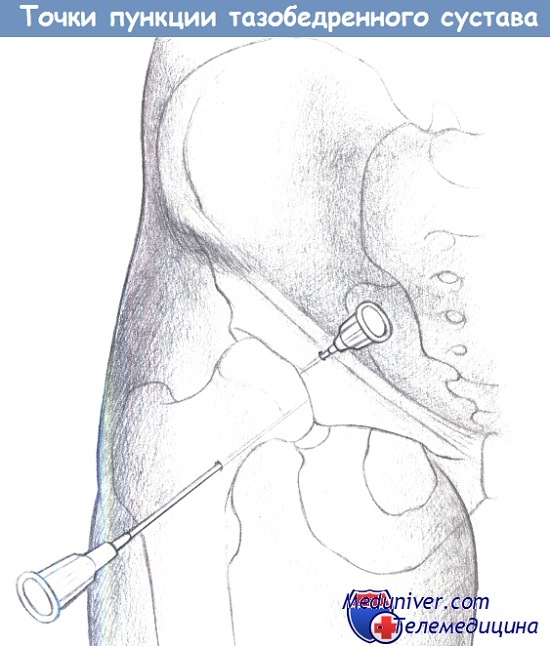
— Доступ к тазобедренному суставу: пункция выполняется в положении пациента лежа на спине с разогнутым бедром.
При боковом доступе игла проходит дистальнее большого вертела, вентральнее бедренной кости и параллельно ее шейке.
При переднем доступе игла направляется каудальнее паховой связки, на два поперечных пальца латеральнее бедренной артерии, перпендикулярно в дорзальном направлении.
Предупреждение: избегайте пункции сосудисто-нервного пучка бедра.
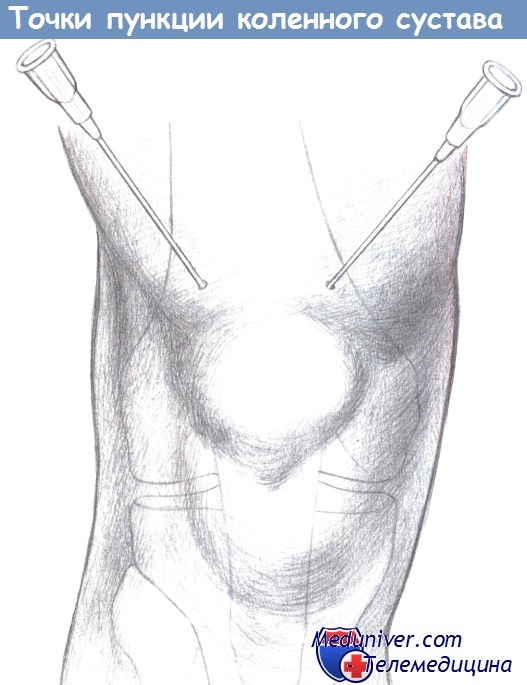
— Доступ к коленному суставу: пункция выполняется в положении лежа на спине при почти полном разгибании колена (160°).
Надколенниковая сумка. Пункция выполняется в медиальном или верхнебоковом квадранте, на поперечный палец выше края надколенника. Направление иглы косое в дорзальном и дистальном направлении, параллельно задней поверхности надколенника. Если вводится канюля большого диаметра, предварительно надсеките кожу.
Пункция выполняется в положении пациента лежа на спине с нижней конечностью, уложенной на твердой поверхности.
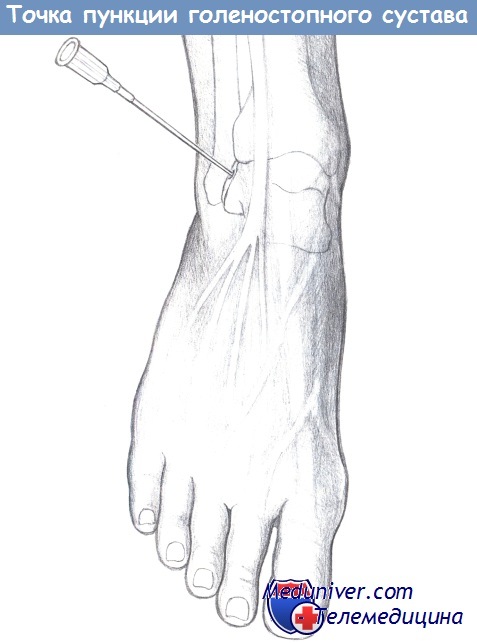
— Доступ к голеностопному суставу: начните на два поперечных пальца проксимальнее верхушки латеральной лодыжки, на уровне пространства между латеральной лодыжкой и сухожилием длинного разгибателя пальцев. Игла направляется к медиальному краю стопы.

г) Осложнения. Инфекция (эмпиема). Все пункции суставов должны выполняться в стерильных условиях.
— Вернуться в оглавление раздела «Хирургия»
Оглавление темы «Общие манипуляции в хирургии»:
- Техника вязания узлов в хирургии
- Виды и техника наложения кожных швов
- Виды и применение дренажей в хирургии
- Показания и техника установки мочевого катетера
- Показания и техника установки надлобкового мочевого катетера (цистостомия)
- Показания и техника установки постоянного венозного катетера (доступа к периферической вене)
- Показания и техника катетеризации центральной вены — подключичной, внутренней яремной
- Показания и техника установки инфузионного порта в подключичную вену
- Показания и техника венесекции
- Точки и техника пункции суставов
Источник
Пункция (с латинского «прокол») – это лечебная и диагностическая процедура, во время которой осуществляется введение иглы в полость органа.
Наиболее часто используются в практике хирурга пункции суставов. Это связано с особенностями строения сочленений: костные и сухожильные структуры резко ограничивают информативность обследования врачом, а рентгеновское исследование даёт только поверхностную оценку заболевания.
Получение в результате прокола внутрисуставной жидкости позволяет не только правильно распознать болезнь, но и вовремя назначить адекватное лечение.
Показания
Являются общими для всех суставов и включают 2 основные группы. Так как пункция считается «малой» операцией, к ней прибегают только в последнюю очередь (при неэффективности предыдущих исследований).
Диагностические
Направлены на исследование суставной полости и содержащейся в ней жидкости:
- Возможно невооружённым глазом определить в шприце наличие крови или гноя, а также характер этих патологических примесей.
- Биохимический анализ внутрисуставной жидкости на признак воспаления.
- Определение инородных тел внутри (частички хряща или кости) с помощью введения кислорода под давлением или контрастного вещества в суставную сумку.
В последнем методе после заполнения полости воздухом или контрастным веществом осуществляется магнитно-резонансная томография (МРТ).
Лечебные
Выделяют 2 основных группы показаний, цель которых сводится либо к удалению патологических тканей из суставной полости, либо к введению туда лекарств. В зависимости от заболевания выполняют следующие вмешательства:
- Выведение с помощью шприца синовиальной (внутрисуставной) жидкости, гноя, крови.
- Введение внутрь раствора антимикробных препаратов при воспалении.
- Прямое использование гормонов (гидрокортизон, дипроспан) и ферментов при артрозе.
- Обезболивание новокаином при вывихах и переломах.
Введение кислорода под давлением используется и в лечебных целях – для разрушения сращений внутри сустава.
Техника выполнения
Несмотря на кажущуюся простоту, это вмешательство должно выполняться только в условиях лечебного учреждения (перевязочная поликлиники или больницы). При выполнении необходимо соблюдать стерильность. Как для любой операции необходимо приготовить чистые инструменты (шприцы, иглы, ёмкости) и произвести подготовку операционного поля.
Кожу вокруг предполагаемого прокола тщательно обрабатывают (если имеются волосы – сбривают) сначала раствором йода, а затем ещё два раза спиртом. Затем тонкой иголкой осуществляют обезболивание новокаином.
После проведения подготовки берут шприц от 20 до 50 мл с толстой иглой, в месте будущей пункции кожу немного сдвигают в сторону. Это необходимо для профилактики попадания воздуха или микробов внутрь. Затем осуществляется продвижение внутрь полости сустава и выполнение лечебного приёма. При окончании процедуры иглу быстро вынимают, заклеивают отверстие пластырем и фиксируют конечность шиной или повязкой.
В связи с анатомическими различиями сочленений методика будет существенно различаться при проколах отдельных суставов. К тому же используют различные способы выполнения в зависимости от места вкола и направления иглы.
Общим является то, что все пункции выполняются на разгибательных поверхностях суставов или в местах, где нет крупных сосудов или нервов.
Локтевой сустав
Проводится с наружной или задней стороны локтевого сгиба. Для подготовки необходимо сесть и согнуть руку в суставе под прямым углом. Под предплечье необходимо положить подушечку для удобства пациента и врача.
При доступе снаружи вкол осуществляют в ямке с боковой стороны (между плечом и предплечьем), иглу ведут кзади и кверху. В итоге проходя вдоль кости, она оказывается в боковом завороте суставной сумки.
Если выполняется задняя пункция локтевого сустава, то пациент создаёт полусогнутое положение предплечья, придерживая его здоровой рукой. Врач нащупывает ровно по средней линии, на границе между плечом и предплечьем костный выступ – локтевой отросток. Прокол осуществляют над его верхушкой, двигаются вперед и вниз, попадая в верхний заворот сустава.
Плечевой сустав
При выполнении пункции плечевого сустава необходимо принять сидячее положение или лечь на здоровый бок. Осуществляются три вида доступов.
- Техника заднего доступа включает определение заднего края дельтовидной мышцы в месте его границы с лопаткой – там образуется ямка. Там делают прокол и перпендикулярно коже проводят иглу вперед до ощущения провала.
- При боковой (или наружной) пункции больную руку укладывают вдоль тела. Врач пальцами определяет наиболее выступающую часть головки плечевой кости и кверху от неё – отросток лопатки. Кожу и дельтовидную мышцу максимально прижимают к плечу и иглой проходят под отросток и продвигают до заворота суставной сумки.
- Если выполняется передняя пункция плечевого сустава, то необходимо определить клювовидный отросток лопатки – он находится под наружным концом ключицы. Вкол осуществляют прямо под ним и достигают иголкой полости сустава. Этот метод наиболее редкий и травматичный вследствие своей сложной техники выполнения и наличия нервного сплетения и артерий в проекции прокола.
Тазобедренный сустав
Осуществляется в положении лежа на спине или на здоровом боку. Ногу выпрямляют и слегка разворачивают кнаружи. Доступ выполняют с передней или боковой стороны:
- При переднем способе врач определяет большой вертел (костный выступ в верхней части бедра) и границу внутренней трети паховой связки. Прокол делают на середине расстояния между ними, продвигаясь точно перпендикулярно коже.
- При наружном доступе определяется также большой вертел, врач пальцем достигает его верхушки. Точно над ней проводят иглу вперед и немного вниз.
Пункция тазобедренного сустава является самой сложной в плане техники выполнения, ввиду трудной доступности этого анатомического образования. Существует риск ранения бедренных сосудов и нервов, поэтому зачастую прибегают к использованию УЗИ для предотвращения осложнений.
блокада в плечевой сустав
Источник
Пункция лучезапястного сустава или артроцентез лучезапястного сустава является основным диагностическим инструментом при оценке и лечении острой суставной патологии. Эта процедура выполняется не только для диагностики, а также для терапии. Анализ синовиальной жидкости позволяет различать воспалительные и невоспалительные состояния, и обеспечивает прямое доказательство кристаллической артропатии, инфекции и гемартроза. Синовиальная аспирация и инъекции кортикостероидов несут минимальный риск для пациента при правильном показании и выполнении их.
Врачам необходимо уметь распознавать травмы запястья и руки, требующие немедленного внимания. Необходим полный сбор анамнеза и физическое обследование, включая оценку функции дистальной конечности. Очень важно различать синдром запястного канала, болезнь де Кервена, остеоартрит первого карпо-метакарпального сустава, теносиновит запястья и сгибателей пальцев и многие другие заболевания. Показаниями к пункции при синдроме запястного туннеля является невропатия срединного нерва, возникающая в результате наличия у пациента остеоартрита, ревматоидного артрита, сахарного диабета, гипотиреоза, повторной травмы и других повреждений в этой области. При остеоартрите первого карпо-метакарпального сустава может использоваться прокол лучезапястного сустава для лечения боли, вторичной по отношению к остеоартриту и ревматоидному артриту. Боль, связанная с болезнью де Кервена, эффективно лечится терапевтической инъекцией. Болезненное ограничение в движениях сгибателей пальцев, у пациентов с сахарным диабетом или ревматоидным артритом, также улучшается при терапевтической пункции. Правильная техника процедуры, выбор и количество фармацевтических препаратов, соответствующее последующее наблюдение очень необходимы для достижения эффективных результатов.
Также необходимо особое наблюдение пациентам с разорванными сосудами и ампутациями, для контроля кровотечения. Ампутации требуют особого понимания показаний и противопоказаний к управлению ампутированной конечностью. Инфекционными причинами могут быть открытые переломы, гнойный теносиновит, укусы животных и наличие инородных тел. Анализ синовиальной жидкости позволяет различать воспалительные и невоспалительные состояния, обеспечивает прямое доказательство кристаллической артропатии, инфекции или же гемартроза. Синовиальная аспирация и инъекции кортикостероидов несут минимальный риск для пациента при правильном его указании и выполнении. Хотя и некоторые серьезные травмы рук кажутся очевидными, необходима тщательная оценка для выявления других, более скрытых заболеваний. Неспособность диагностировать, лечить и восстанавливать травмы рук может привести к постоянной нетрудоспособности. Именно поэтому врачи должны иметь возможность оценивать, сортировать и стабилизировать возникающие патологии перед получением уже хирургических консультаций.
Показания к проведению манипуляции
Пункция коленного сустава и других сочленений проводится по таким показаниям:
- острое воспаление, при котором в полости соединения скапливается синовиальная жидкость;
- хронические воспалительные процессы, во время которых необходимо дополнительное диагностическое исследование;
- тяжелая травма или ушиб с образованием отека и гематомы;
- аллергические поражения в колене или других суставах;
- специфические системные болезни — волчанка, туберкулез, бруцеллез, ревматизм.
Проведение пунктирования на анализ обязательно перед хирургическими манипуляциями на суставе. Микроскопия суставной жидкости поможет хирургу определиться с методикой терапии, благодаря чему удастся избежать опасных последствий. После манипуляций самочувствие пациента на время улучшается, но пункция никак не влияет на состояние мягких тканей, поэтому если не продолжать лечение, симптомы вернутся.
Показания и противопоказания
Пункция суставов голени и стопы показана в таких случаях:
- Диагностика воспаления в сочленении.
- Наличие избытка синовиальной или гнойной жидкости.
- Поражение тканей суставов аллергенами.
- Вследствие травмы в сочленении скопился экссудат (кровь).
- Планируется сложная операция на голеностопе.
- Нужно выявить специфическую системную патологию.
Выполняют артроцентез при гнойном артрите, бурсите, синовите, гемартрозе.
В некоторых ситуациях пункция запрещена. Стоит отказаться от такой процедуры, если:
- На месте проведения артроцентеза имеется острый гнойно-воспалительный процесс, сильный ожог, сыпь, фурункулез, пиодермия.
- Прием антиагрегантов и антикоагулянтов в течение долгого периода.
- Наличие соматического заболевания.
- Имеются проблемы в свертывающей системе крови.
Подготовка к пункции сустава
Перед проведением процедуры врач должен тщательно обработать руки.
Техника выполнения пункции проводится в кабинете хирурга. Перед процедурой врач должен обработать руки и инструменты дезинфицирующим средством. Сначала доктор ищет точки, где больно больше всего, а также определяет места скопления патологической жидкости. Для проведения пункции необходимы иглы разного диаметра, троакар и специальная трубка, через которую из полости сочленения будет выводиться накопившаяся жидкость. Кожные ткани в месте прокола обрабатываются антисептическим средством, затем врач приступает к процедуре.
Как делают прокол?
Алгоритм действий во время пункции достаточно прост. Диагностический или лечебный прокол делается на анестезированном и продезинфицированном участке кожи, находящемся на поверхности, где нет нервов и крупных сосудов. Толстая игла или троакар вводятся согласно отмеченной заранее точке, помогая поставить в организм необходимый лекарственный раствор или откачать лишнюю жидкость.
Кожа обязательно смещается пальцем, чтобы при ее возвращении на место после проведения пункции раневой канал оказался закрытым. Во время процедуры обязателен контроль врача за состоянием пациента. После прокалывания оценивается эффект от процедуры, место прокола заклеивается коллодием или пластырем.
Осложнения и опасные симптомы после пунктирования возникают крайне редко. Это инфицирование места введения иглы, гематома, которая быстро проходит, повреждение сухожилий и связок при неправильном выполнении процедуры.
Техника выполнения
Пунктирование сочленений нижних конечностей
Пункция коленного сустава осуществляется через прокол, сделанный у внешнего края основания надколенника. Пункционную иглу вводят под прямым углом на 30—70 мм в глубину по отношению к оси бедренной кости, где проводится забор скопившейся жидкости. Если врач соблюдал антисептические условия, негативные последствия после процедуры не возникают.
Пункция тазобедренного сустава осуществляется методом прокола тканей на переднебоковой поверхности. Чтобы определить место прокола, условно проводится прямая линия между большим вертелом и средней частью пупартовой связки. Точка, образовавшаяся посредине прямой, указывает на место нахождения бедренной головки. Здесь, под углом 90 °C бедренной плоскости вводится игла на глубину около 50 мм, чтобы она коснулась шейки бедра. После этого она поворачивается немного внутрь, продвигаясь далее, пока ее конец не достигнет полости сочленения.
После забора жидкости в суставную полость вводится лекарство.
Выполняется медиальная либо латеральная пункция голеностопного сустава. Если прокол выполняется на наружной поверхности, место условно будет располагаться на 22 мм выше внешней лодыжки. При выборе методики проведения пункции на внутренней части, место прокола условно проецируют на 15 мм выше медиальной лодыжки и на 10 миллиметров внутрь от нее. Игла вводится между лодыжечной и таранной костью, когда жидкость полностью будет извлечена внутрь сочленения вводятся антибактериальные и противомикробные препараты.
Взятие образца из сочленений верхних конечностей
Пункция локтевого сустава берется таким методом:
- Конечность сгибается под углом 90°.
- Вводят иглу между нижним и внешним краем, в месте, которое располагается над головкой лучевой кости.
- Когда пунктируется верхний заворот, игла вводится вниз, затем немного наперед над верхушкой отростка локтя.
- Медиальная пункция противопоказана из-за риска нарушения и повреждения нервных тканей.
Пункция лучезапястного сустава выполняется таким способом:
- Прокалывается тыльная поверхность сочленения в месте соединения шиловидных отростков лучевой, а также локтевой кости.
- Выводится жидкость.
Методика пункции плечевого сочленения такая:
При необходимости процедуры спереди сочленения игла вводится под клювовидным отростком.
- Прокол выполняется на передней или задней поверхности.
- Если необходимо сделать его спереди, прощупывается клювовидный отросток лопаточной кости, под ним и прокалывают.
- Если нужно сделать пункцию сзади, условно ставят точку, которую располагают ниже верхушки акромиального отростка.
Анатомия сустава
Плечевой сустав, являющийся самым подвижным в человеческом организме, образуется суставной лопаточной впадиной, по форме напоминающей блюдце, и шарообразной головкой плечевой кости. Так как головка плечевой кости по размеру существенно превышает площадь впадины, именно в этом суставе так часто случаются травмы, например вывихи (код МКБ-10 S-43). Для увеличения стабильности столь подвижной конструкции предусмотрена увеличивающая поверхность впадины лопатки суставная губа, а также мышцы ротаторной манжеты плеча.
Анатомия
Результаты и расшифровка анализов
Если пункция колена либо других сочленений проводилась в лечебных целях, то после процедуры человек ощущает существенное облегчение и улучшение функционирования сочленения. При заборе материала для диагностических целей расшифровку данных проводит врач после получения результатов лабораторных исследований. Во время макроскопии оценивается:
- объем;
- цвет;
- консистенция;
- прозрачность;
- количество клеток, увеличение которых свидетельствует о цитозе.
Если в суставе не протекают патологические процессы, синовиальная жидкость прозрачная, соломенно-желтого оттенка. Число клеток в препарате не должно превышать 200 ед./мкл. Если показатель больше, диагностируется цитоз, который указывает на развитие в суставе дегенеративно-дистрофических патологий. При обнаружении в пункции солей урата натрия диагностируется подагра, кристаллы дигидропирофосфата кальция свидетельствуют о развитии псевдоподагры. Исследование пункции играет немаловажную роль для постановки окончательного диагноза, поэтому если врач-ревматолог рекомендует пройти этот вид исследования, не стоит игнорировать направление.
Разновидности пункции
Эта процедура имеет второе название – «артроцентез», что в переводе с греческого означает прокол сустава. В медицинской практике эту процедуру выполняют с двумя целями:
- диагностической;
- лечебной.
Она достаточно распространена, так как с ее помощью можно получить информацию о составе суставной жидкости и ввести нудные препараты непосредственно в пораженное место. При поражении голеностопного сустава пункция может стать еще одним методом диагностики. Например, при помощи прокола можно определить:
- наличие возбудителей волчанки;
- ревматоидные компоненты;
- туберкулез;
- атипичные клетки;
- аллергические поражения.
Часто эту процедуру проводят перед установкой эндопротеза.
Последствия
Иногда процедура может осложниться гемартрозом.
Если хирургом хорошо изучена анатомия суставов, то после процедуры редко возникают какие-либо осложнения. Но учитывая индивидуальные особенности строения сочленений, после пунктирования могут проявиться такие негативные последствия:
- повреждение нервных волокон и сосудов конечности;
- инфицирование раны;
- обострение хронических инфекционно-воспалительных заболеваний;
- нарушение целостности хрящевых тканей;
- гемартроз.
Возможные осложнения и риски
Поскольку синовиальная оболочка очень восприимчива к любому воздействию, восстанавливается она довольно долго. Среди патологий медики отмечают возникновение воспалительного процесса после операции, который часто приводит к разрушению хрящевой ткани. Если из здорового сустава забрать часть жидкости, это тоже может повлечь за собой заболевания системы всего сустава, а не только хряща. Пункцию делают с целью:
- Биохимии.
- Определения примесей в период воспаления или после травмы.
- Диагностика повреждений менисков. Для этого в сустав вводят специальный препарат, который не пропускает рентгеновские лучи, а затем делают рентген.
- Взятия крови из гематом, которые могут возникнуть в суставной полости.
По виду жидкости, которую врач может охарактеризовать уже на первых этапах процедуры, понятно, есть ли у пациента отклонения. Определяющими признаками становятся: цвет, консистенция, присутствие сгустков крови или гноя. Биохимия откачанного материала расскажет доктору о патологиях в процессах обмена веществ тканей сустава. Кроме диагностики пункцию проводят в следующих случаях:
- Удаление лишнего, например, гноя или крови. Делается в том случае, если идет очень сильное воспаление.
- Введение препаратов (антибиотики или кортикостероиды).
- Доставка кислорода в сумку сустава. Такая манипуляция нужна, когда поражен опорно-двигательный аппарат, наступил артрит или артроз. Делается это и для профилактики вышеперечисленных заболеваний. Но проводить процедуру можно только в том случае, если врач уверен в отсутствии воспалений суставов.
Технически проведение пункции разных суставов различается, поскольку их строение неодинаково. Только специалистам известно точное расположение тканей и костей. Они знают безошибочные пути введения иглы в любой из суставов. Необходимо ничего не задеть и не упереться во время манипуляции в кость.
Восстановление
Хоть взятие пункции из сустава не считается серьезной операцией, все равно после проведения вмешательства ткани и структуры сочленения травмируются. В первые дни человека беспокоят боли, образуется отек. Для устранения этих симптомов назначаются обезболивающие, противовоспалительные и противоотечные препараты местного и системного назначения.
Противопоказано нагружать конечность, поэтому если работа человека связана с физическими нагрузками, до полного восстановления врач выписывает больничный лист нетрудоспособности.
В восстановительный период рекомендуется ежедневно выполнять назначенные физиотерапевтом упражнения. Когда рана затянется и минует риск осложнений, можно записаться на курс массажа и физиотерапии. Зачастую, если не возникло осложнений, через 7—10 дн. человек может вернуться к прежней жизни и заниматься повседневными делами. При ухудшении самочувствия не стоит ждать, что состояние нормализуется самостоятельно. Своевременный визит к врачу поможет избежать осложнений.
Что делать после проведения пункции?
Довольно часто пациенты встречаются с таким заболеванием, как бурсит локтевого сустава. Пункция в этом случае должна быть проведена в обязательном порядке. После проведения данной процедуры на локте, а также на любом другом суставе очень важно соблюдать все рекомендации по безопасности, которые даст ваш лечащий врач. В первые два дня после проведения процедуры ни в коем случае не снимайте повязку, а также не мочите поврежденную кожу и не прикладывайте к ней компрессы. Это может привести к тому, что вы занесете серьезную инфекцию в сустав, избавиться от которой будет непросто.
Бурсит локтевого сустава, пункция при котором будет обязательно проведена квалифицированным врачом, лечится с помощью антибиотиков. Как правило, их вводят в область самого сустава. Будьте готовы к появлению сильных болевых ощущений после окончания действия наркоза. Однако они исчезнут уже через пару дней после проведения процедуры.
Также многие пациенты замечали, что сустав начинает опухать. Не переживайте, такое случается. В период восстановления после пункции постарайтесь ограничить двигательную активность, а также защитите сустав от внешних воздействий окружающей среды.
Также специалист может назначить вам специальные препараты, которые помогут снять болевые ощущения и ликвидировать воспалительные процессы.
Риски и осложнения
Синовиальная оболочка, составляющая стенки суставной сумки — нежная ткань, повреждение которой будет долго восстанавливаться и может стать причиной патологических процессов. Так же она особенно уязвима для микробов, поэтому действуют строгие правила антисептики. Так, поверхность сустава обеззараживают двумя способами: двукратно йодом, после чего спиртом. Тут необходимо быть аккуратным: йод, проникнув на кончике иглы в рану, может вызвать химической ожог оболочки. Инструменты стерилизуются химическим и термическим путями.
Если суставная пункция проводится на здоровом суставе с целью забора — она уменьшает и без того небольшой объем синовиальной жидкости. Обильное количество пунктата может привести к началу воспалительных процессов и разрушению хряща. Так же, за счет отрицательного давления в сумке, через ее стенки происходит осмос воды и иных инородных примесей из синовиальной жидкости, а уменьшение ее количества отрицательно скажется на этом процессе.
10.6. Пункция брюшной полости
Цель операции: эвакуация асцитической жидкости при водянке брюшной полости.
Методика: прокол производят по срединной линии живота. Точку для прокола избирают на середине расстояния между пупком и лобком. Мочевой пузырь должен быть предварительно опорожнен. Больного усаживают на операционный или перевязочный стол. Операционное поле обрабатывают спиртом и йодом. Кожу и глубокие слои стенки живота анестезируют 0,5% раствором новокаина.
Кожу на месте пункции надрезают кончиком скальпеля. Прокол производят троакаром. Хирург берет инструмент в правую руку, левой смещает кожу и, приставив троакар перпендикулярно поверхности живота, прокалывает брюшную стенку, вынимает стилет и направляет струю жидкости в таз. Чтобы избежать быстрого падения внутрибрюшинного давления во время извлечения жидкости, что может привести к коллапсу, наружное отверстие троакара периодически закрывают. Кроме того, помощник по мере истечения асцитической жидкости стягивает живот полотенцем.
Цель операции: эвакуация асцитической жидкости при водянке брюшной полости.
Методика: прокол производят по срединной линии живота. Точку для прокола избирают на середине расстояния между пупком и лобком. Мочевой пузырь должен быть предварительно опорожнен. Больного усаживают на операционный или перевязочный стол. Операционное поле обрабатывают спиртом и йодом. Кожу и глубокие слои стенки живота анестезируют 0,5 % раствором новокаина.
Кожу на месте пункции надрезают кончиком скальпеля. Прокол производят троакаром. Хирург берет инструмент в правую руку, левой смещает кожу и, приставив троакар перпендикулярно поверхности живота, прокалывает брюшную стенку, вынимает стилет и направляет струю жидкости в таз. Чтобы избежать быстрого падения внутрибрюшинного давления во время извлечения жидкости, что может привести к коллапсу, наружное отверстие троакара периодически закрывают. Кроме того, помощник по мере истечения асцитической жидкости стягивает живот полотенцем.
Преимущества и недостатки
Проведение артроценеза обладает такими плюсами и минусами:
| Преимущества | Недостатки |
| Нет аналогов | Инвазивность процедуры |
| Высокая информативность и большое число показаний | Необходимость в оборудовании и УЗ контроле |
| Возможность сочетать обследование и лечение | Ограниченный спектр препаратов |
| Малое количество противопоказаний | Сопровождается дискомфортом |
| Низкий процент осложнений | Риск инфицирования |
Источник
