Признаки зрелых тазобедренных суставов
Здравствуйте!
Сразу подчеркну, что я обычная мама, моя трудовая деятельность совершенно не связана с медициной, поэтому я рассказываю только свой опыт. Итак, сын родился на 36-ой неделе путем ЭКС. В 3 месяца на УЗИ была выявлена задержка окостенения ядер головок тазобедренных суставов. С учётом недоношенности никакого серьезного лечения мы не осуществляли — прогревание теплой пеленкой, профилактический массаж и каждодневная гимнастика.
В 6 месяцев окостенения не было. Снова массаж.
8 месяцев. Окостенения нет. Прогревание суставов солевой грелкой, электрофорез с кальцием.
Едем к другому ортопеду (по рекомендации). Она предполагает, что причина в кальциево-фосфорном обмене. Назначает пробу по Сулковичу. Результат — 0 (но это норма!). Назначает витамин Д3 в лечебной дозе (6 капель) на 3 недели. И снова сдать пробу. Логику лечения врач не пояснила. Как я поняла поизучав тему самостоятельно, то врач исключила у нас избыток витамина Д. При передозировке кальций не усваивается, начинает вымываться из организма, выходит с мочой. Врач сказала, что т.к. мы родились в конце июля, то время формирования ядер провели без солнца, из-за дефицита витамина Д кальций не усваивается.
Назначенное лечение обговорили с педиатром и педиатр оказался ПРОТИВ. Передозировка витамина Д не менее опасна, чем дефицит! Никаких признаков рахита у сына не было, кроме лысины на затылке. Но признаком рахита ее не считаю. Профилактическая доза витамина Д для доношенных детей — 1 капля, для недоношенных — 2. Самовольно я увеличила дозу витамина Д до 3-х капель (на один месяц). Аквадетрим (водный раствор) заменила на Вигантол (масляный). На многих сайтах можно встретить информацию, что масляный раствор усваивается лучше. Пробу больше не сдавали, к ортопеду назначившему такое лечение тоже.
10 месяцев. Окостенения нет. Ортопед по месту жительства даёт направление к главному ортопеду города.
Здесь подчеркну, что самой дисплазии — вывиха/подвывиха у ребёнка никогда не было.
Главный ортопед сказал следующее. Смотреть ядра на УЗИ неинформативно. Назначил сделать снимок в год. Сказал, что существует только одна патология ( затрудняюсь сказать название), при которой окостенение так и не наступит. Сопутствующий признак — выраженно короткие конечности. И маловероятно, что это наш случай — ребенок правильного телосложения. Вариант с витамином Д отклонил. Электрофорез назвал малоэффективным. Конкретно про нашего сына — незрелый. Если бы не КС, сидел бы в животе до победного. Недоношенность скорее всего не месяц, а все полтора, а то и два месяца.
С этого момента я перестала делать гимнастику. До этого времени мы грели суставы грелкой и каждый день как сумасшедшие разминали ноги. От этого мне не хотелось просыпаться по утрам.
В 1г.1м. мы сделали снимок. На снимке ядра оссификации головок ТБС одинакового размера. Измеренные углы <<21°.
Что гласит интернет:
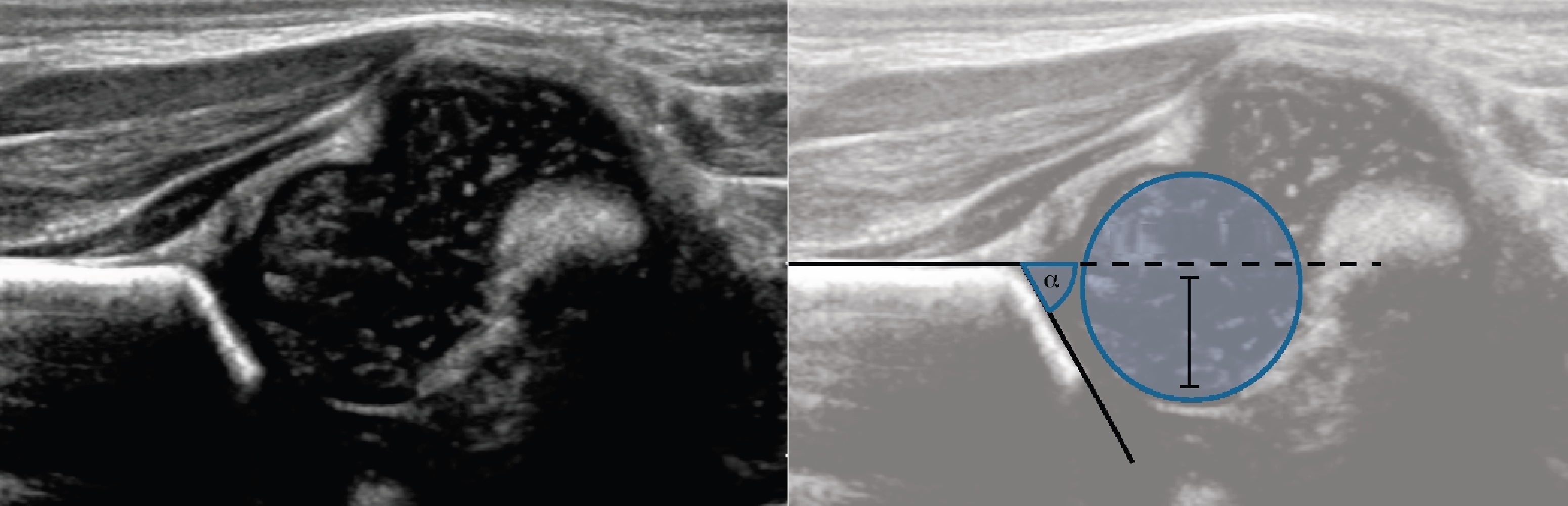
- Вдоль краёв вертлужной впадины до горизонтальной черты проводят касательную линию. Образовавшийся угол называют ацетабулярным, или углом наклона крыши вертлужной впадины. По некоторым авторам он носит название угла альфа. В норме у новорождённых угол (α) наклона крыши вертлужной впадины 25-29°.
Возрастная норма угла при рентгене тазобедренных суставов у детей:
- 1 год жизни — у девочек 20°, мальчиков 18,4°;
- в 5-летнем возрасте — < 15°.
Ортопед сказал следующее — окостенение есть. Несколько меньше, чем должно быть по возрасту. Но это не важно. Процесс необратим. Он запущен и окостенение будет развиваться. Контроль больше не нужен.
И последнее. Про развитие.
При данной патологии запрещено помогать ребёнку в развитии. Не садить, не ставить на ножки, не прыгать, не водить. Делать можно только то, что ребёнок делает САМ.
Никак не стимулировать!
Наш ребёнок в 9 месяцев пополз по-пластунки. Сел в 9,5 месяцев. В 10 месяцев пополз на четвереньках и встал у опоры.
В 1 г.1м. может стоять без опоры. Ходит с тележкой.
Пусть наш опыт кому-то поможет и успокоит. Здоровья всем!
Источник
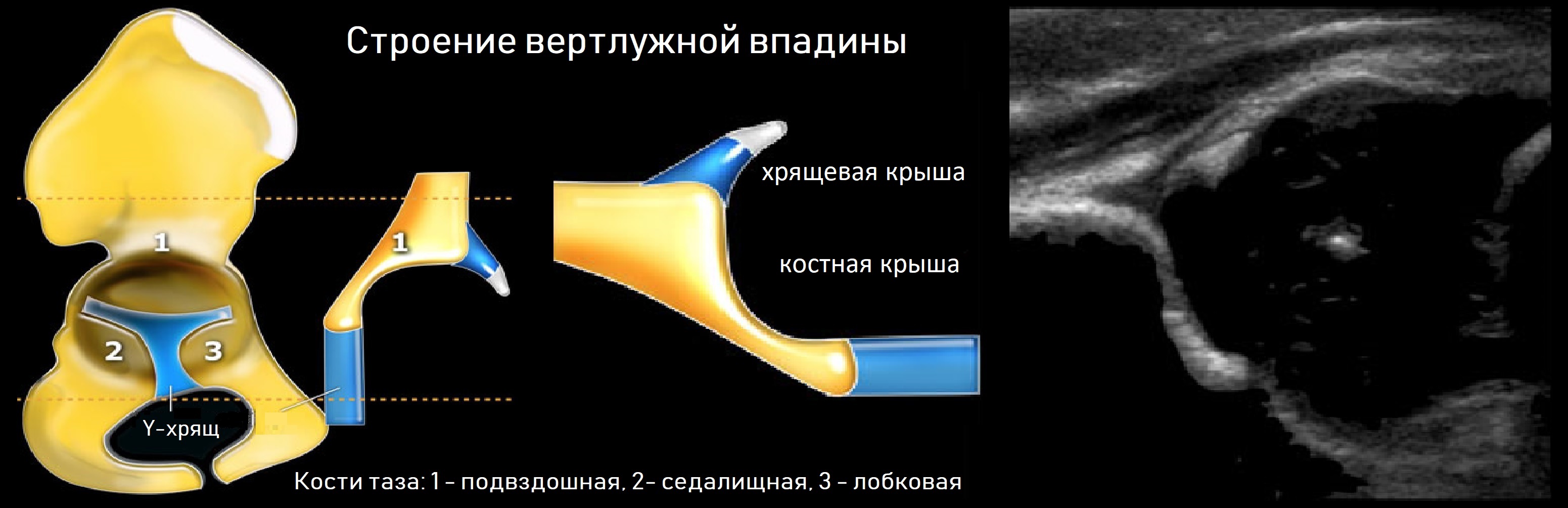
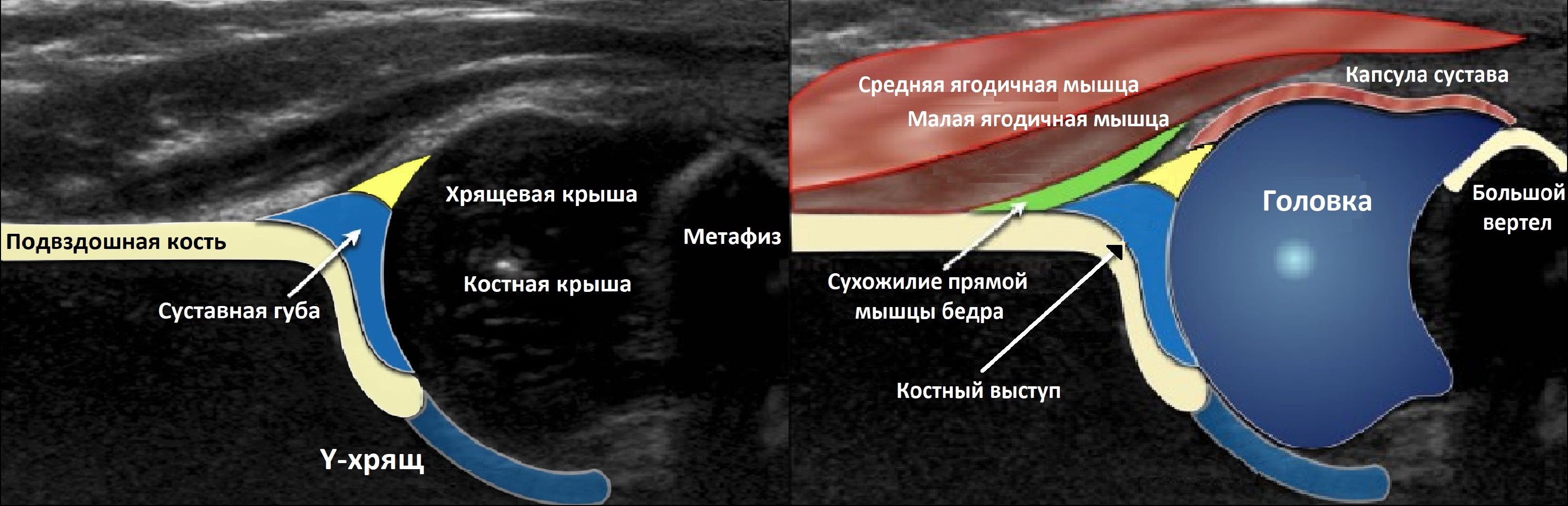
Тазобедренный сустав состоит из головки бедренной кости и вертлужной впадины. Вертлужную впадину образуют подвздошная, седалищная и лобковая кости. У детей три кости соединяет Y-хрящ. К 16-ти годам Y-хрящ окостенеет, тогда образуется единая безымянная кость.
К костному краю вертлужной впадины прикрепляется волокнисто-хрящевая суставная губа, которая увеличивает охват головки и выполняет роль присоски. Кнаружи от суставной губы крепится суставная капсула; головка и большая часть шейки оказываются в полости сустава.
Нажимайте на картинки, чтобы увеличить.
Врожденная дисплазия тазобедренных суставов встречается с частотой 6-20 случаев на 1000 новорожденных. При дисплазии костный край вертлужной впадины неполноценно развит, головка бедренной кости смещается кнаружи (подвывих) или выходит за пределы впадины (вывих).
От постоянного трения о сверхподвижную головку суставная губа превращается в плотное фиброзное кольцо, суставная капсула растянута и утолщена. Если образуются спайки между суставной губой и дном впадины или суставной капсулой и подвздошной костью, вправление вывиха затруднено.
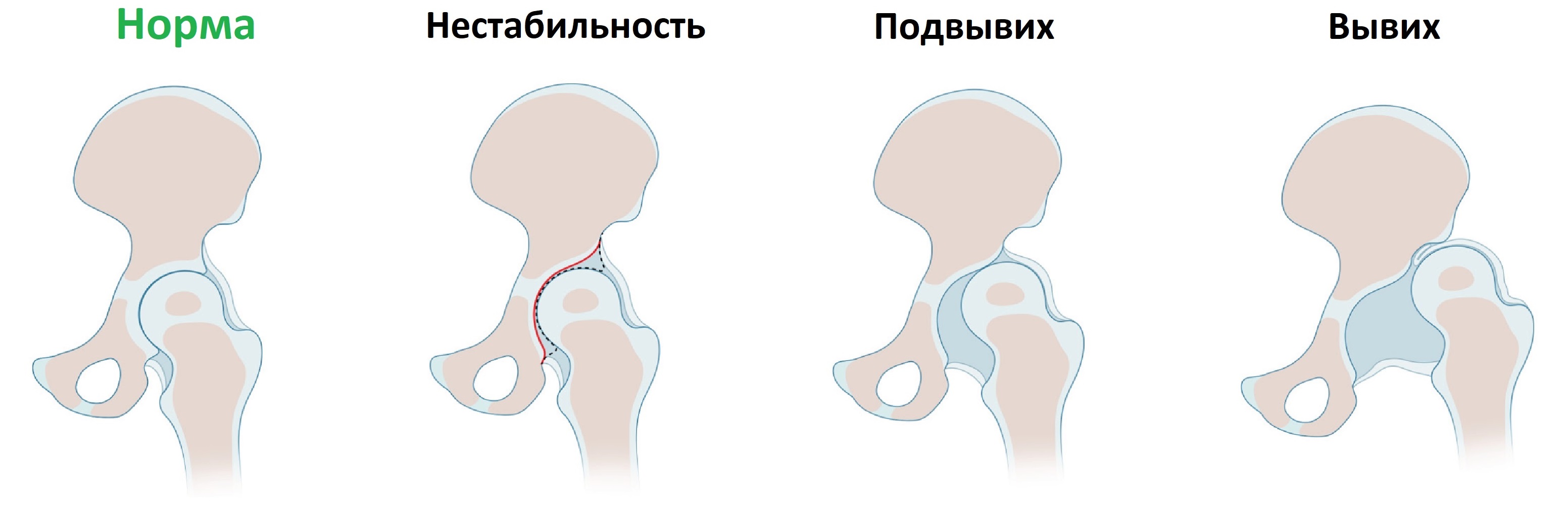
Признаки дисплазии тазобедренного сустава: разная длина ног, асимметрия ягодичных складок, ограничение разведения бедер. Когда вертлужная впадина неглубокая, то головка легко вывихивается и вправляется при пробе Барлоу-Ортолани.
Младенец лежит на спине, ноги согнуты в коленях и приведены к средней линии. Деликатно надавите на колено вдоль оси бедра, при вывихивание слышно щелчок. Постепенно разводите ноги, вправление вывиха также сопровождает щелчок.

Нагрузка на кости определяет их форму. Если головка бедра сверхподвижная или вывихнута, то кости и связки тазобедренного сустава развиваются уродливо. Ранняя диагностика врожденной дисплазии тазобедренного сустава определяет эффективность лечения и исход.
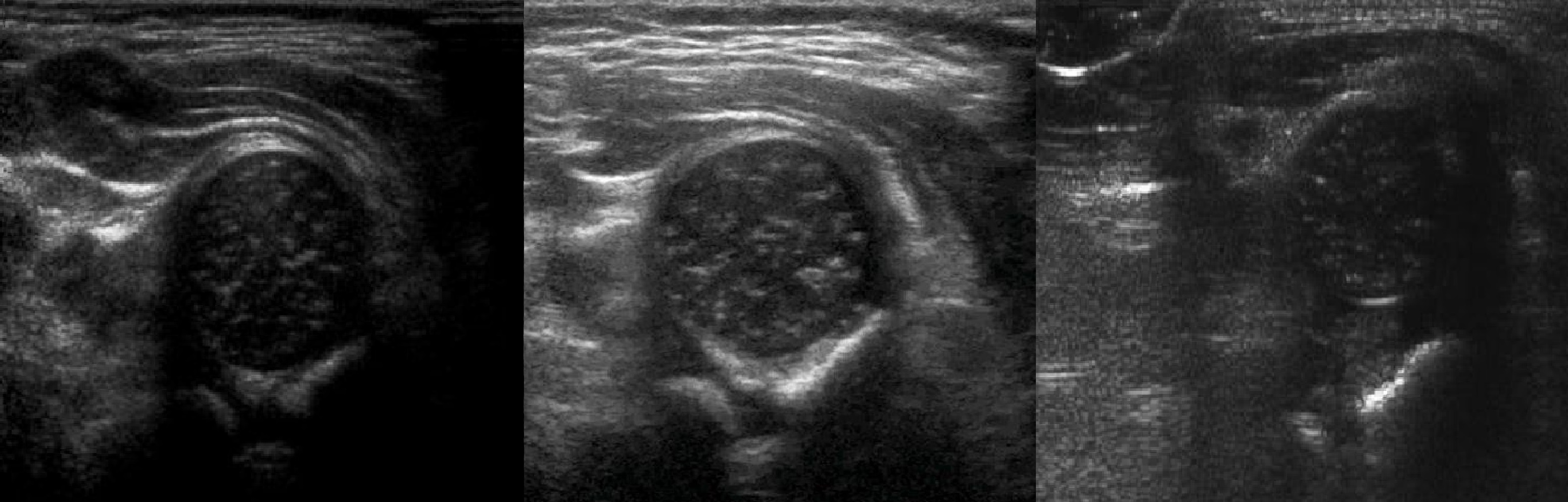
УЗИ тазобедренных суставов у младенцев
У новорожденного головка бедренной кости хрящевой плотности, что позволяет оценивать вертлужную впадину методом УЗИ. У детей старше 6 месяцев возможности ультразвука ограничены из-за окостенения краев впадины и частично головки.
Младенец лежит на спине или на боку. Бедро оценивают в нейтральном (15-20°) и согнутом (90°) положениях. Линейный датчик 7-15 МГц располагают в проекции большого вертела параллельно (1) или перпендикулярно (2) поясничному отделу позвоночника.

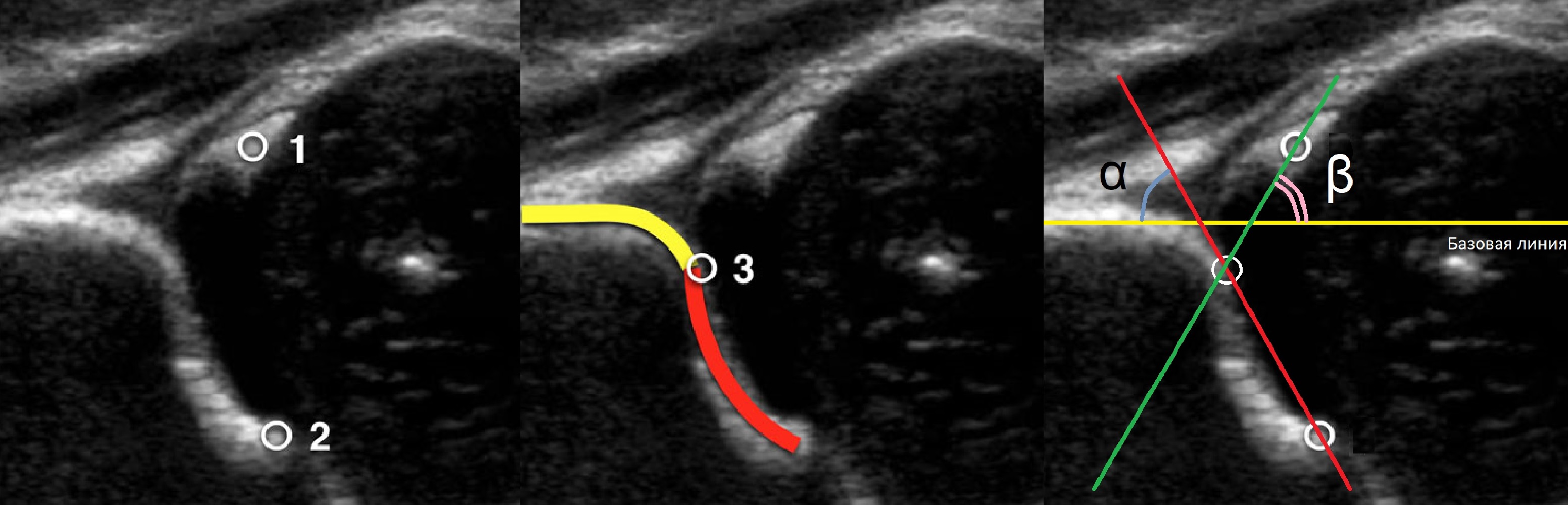
На первом этапе тазобедренный сустав сканируют в продольной плоскости. Проводят основные линии, измеряют костное покрытие головки, расстояние от лобковой кости до головки, ∠α и ∠β, а также определяют тип строения по Графу.
На втором этапе оценивают стабильность тазобедренного сустава сустава при пробе Барлоу-Ортолани. В нестабильном суставе костное покрытие головки уменьшается, а расстояние от лобковой кости до головки и ∠β увеличиваются.
На третьем этапе тазобедренный сустав сканируют в поперечной плоскости. В случаях нестабильности, подвывиха или вывиха определяют кпереди или кзади смещается головка при пробе Барлоу-Ортолани.
Продольное сканирование тазобедренных суставов
Датчик располагают в проекции большого вертела параллельно поясничному отделу позвоночника. Найдите самое глубокое место вертлужной впадины. Отрегулируйте наклон датчика, чтобы линия тела подвздошной кости лежала строго горизонтально (2).
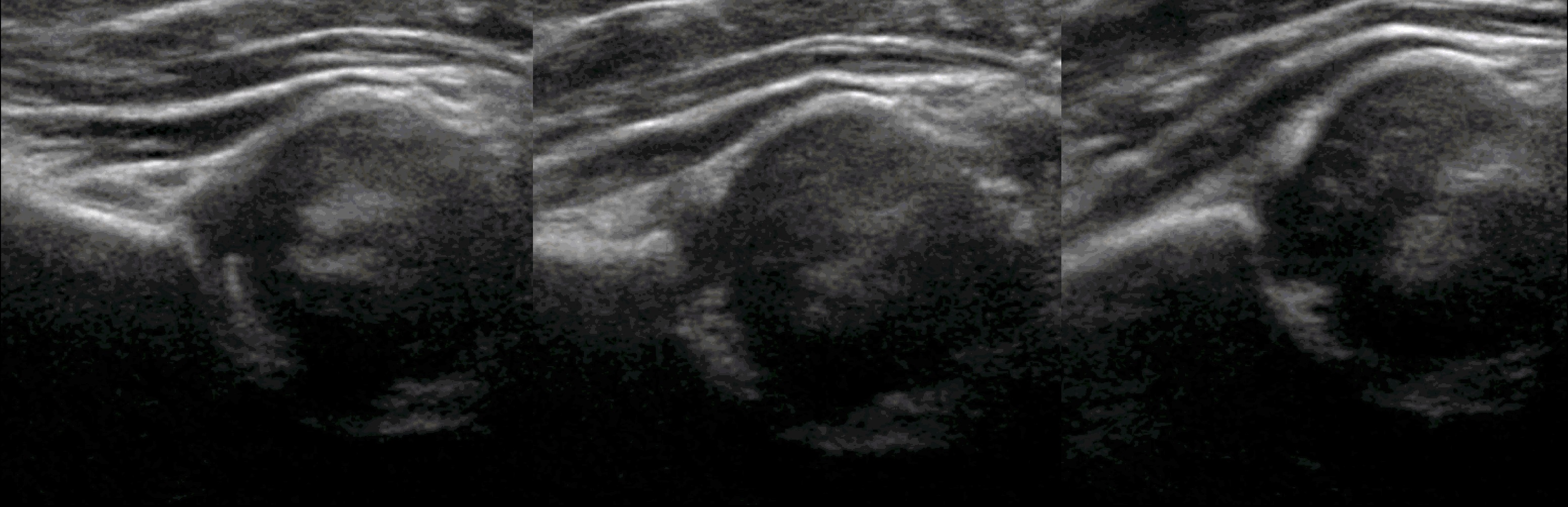
Пока головка бедренной кости хрящевой плотности, имеется акустическое окно для исследования вертлужной впадины. При продольном сканировании документируют по два снимка: первый — обзорный, второй — с линиями и углами.
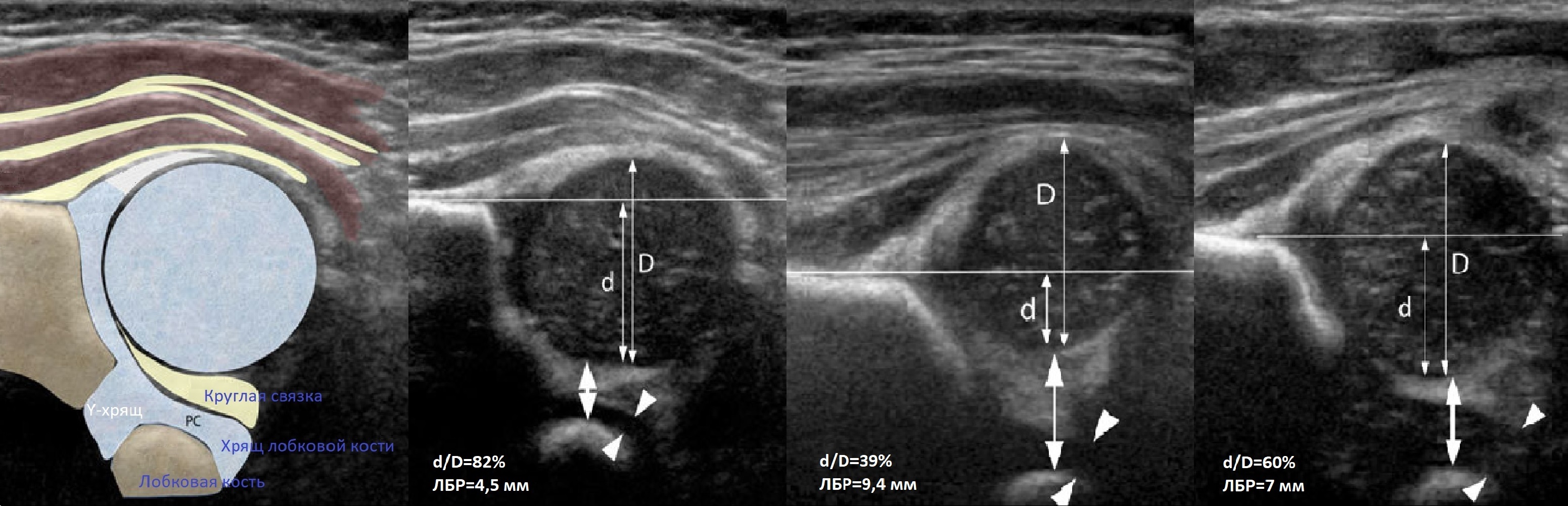
Проведите базовую линию по наружному контуру подвздошной кости и обозначьте головку бедренной кости, аппарат автоматически вычисляет степень костного покрытия головки. Костное покрытие головки в случаях предвывиха 40-50%, подвывиха <40%, вывиха <9%.
Когда головка смещается кнаружи, освободившееся пространство заполняет гиперэхогенная круглая связка и жир. При подвывихе и вывихе расстояние от лобковой кости до головки >6 мм, разница между бедрами >1,5 мм (3). Толстый хрящ лобковой кости считают вариантом нормы (4).
Линии костной (красная) и хрящевой (зеленая) крыши проходят через костный выступ, а так же начало Y-хряща и центр гиперэхогенного кончика суставной губы, соответственно. Степень развития костной крыши определяет ∠α, а хрящевой крыши ∠β.
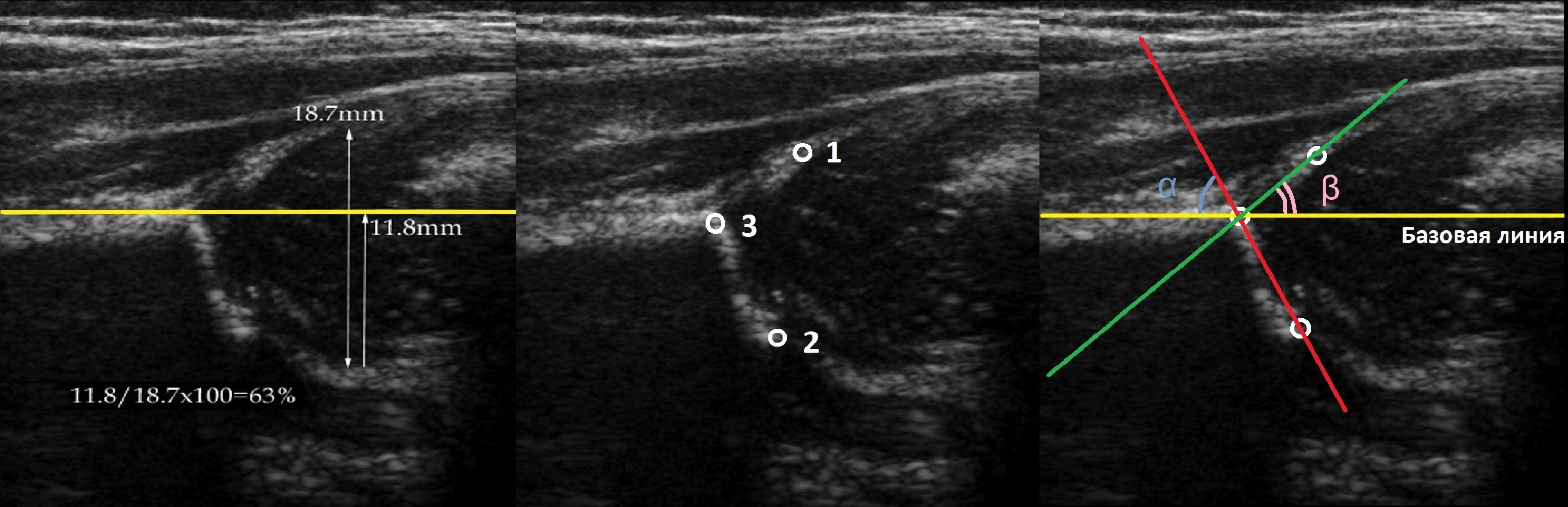
Если край подвздошной кости округлый, костный выступ определяют в точке перехода дуги наружного контура вертлужной впадины в дугу наружного контура подвздошной кости. Обратите внимание, все линии проходят по наружному контуру костей.
Типы тазобедренных суставов по Графу
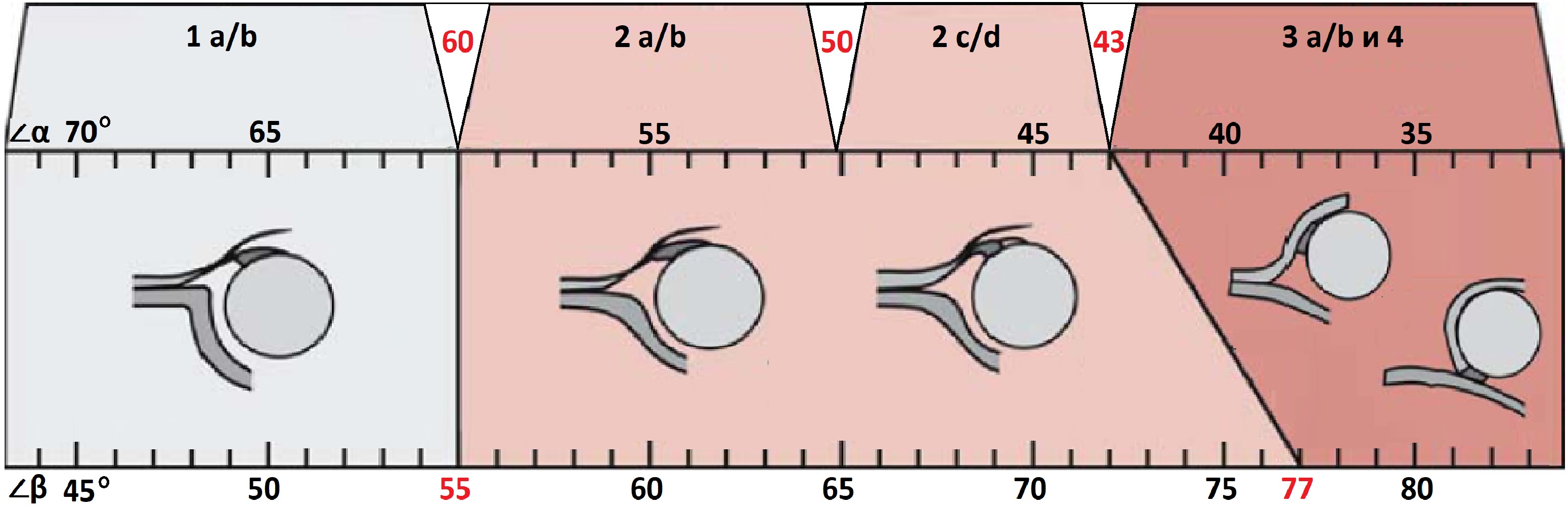
Тип 1: ∠α>60°, костное покрытие головки >50%
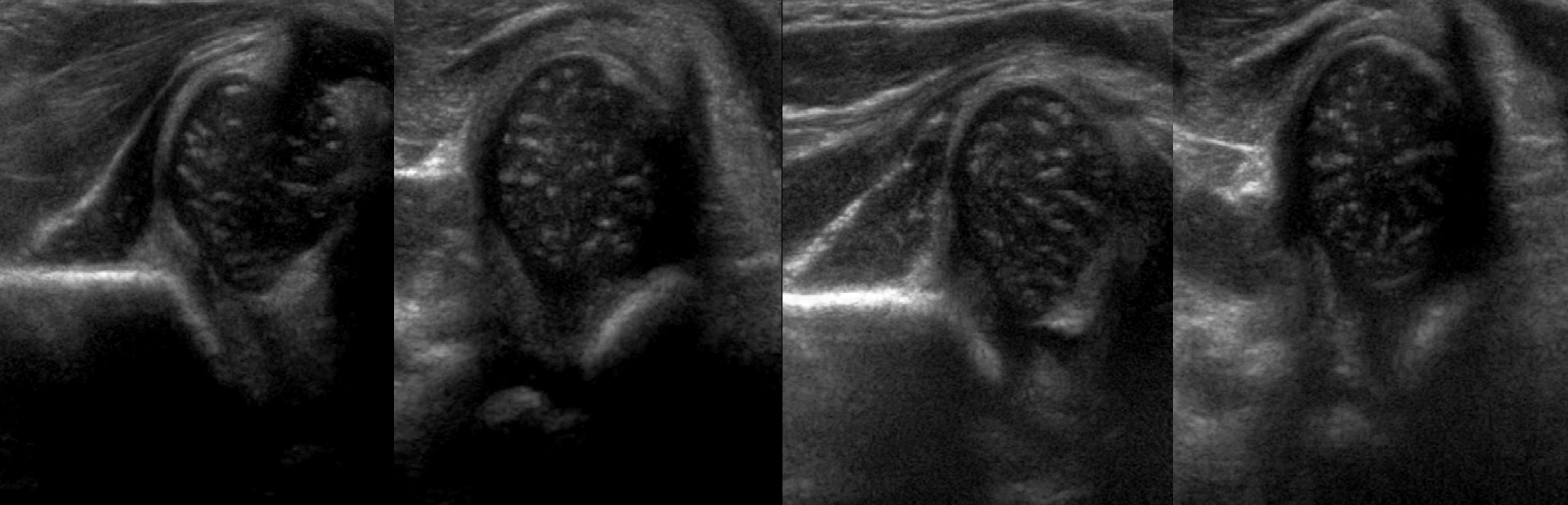
1а: ∠β<55°. Костная крыша хорошо контурирует, костный выступ угловой. Хрящевая крыша с узким основанием, покрывает головку. Заключение: Зрелый т/б сустав (тип 1а). Не требует дальнейшего наблюдения.
1b: 55°<β<77°. Костная крыша хорошо контурируется. Костный выступ слегка сглажен. Хрящевая крыша с расширенным основанием, покрывает головку. Заключение: Транзиторный тип строения т/б сустава (тип 1b). Повторное УЗИ через 3 месяца.
Тип 2: 43°<α<59°, костное покрытие головки 40-50%
2a: 50°<α<59° у детей младше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Физиологическая задержка развития т/б сустава (тип 2а). Повторное УЗИ в 3 месяца.
2b: 50°<α<59° у детей старше 3-х месяцев. Костная крыша определяется не четко. Костный выступ умеренно уплощен, округлый. Хрящевая крыша с широким основанием. Заключение: Дисплазия тазобедренных суставов (тип 2b). Стремена Павлика и контроль УЗИ 1 раз в месяц.
2c: 43°<α<49°, 70°<β<77°. Костная крыша уплощена. Костный выступ закруглен или плоский. Хрящевая часть крыши расширена, но еще охватывает головку бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 2с), предвывих. При стабильном суставе — стремена Павлика, а при нестабильности — гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
2d: 43°<α<49°, β>77°. Костная часть крыши уплощена. Костный выступ закруглен или плоский. Хрящевая крыша расширена. Заключение: Тяжелая дисплазия т/б сустава (тип 2d), предвывих (близко к децентрации головки). Гипсовая повязка на 3 недели, затем стремена Павлика. Контроль УЗИ 1 раз в месяц.
Тип 3: ∠α<43°, костное покрытие головки <40%
3a: Костная крыша и костный выступ плоские. Хрящевая крыша заворачивается кверху, эхоструктура однородная. Стойкая децентрация головки бедра. Заключение: Тяжелая дисплазия т/б сустава (тип 3а), подвывих. Закрытая репозиция, затем гипсовая повязка на 3 недели, далее стремена Павлика. Контроль УЗИ 1 раз в месяц.
3b: Типе 3b встречается при запущенной форме хронического вывиха бедра. Хрящевая часть крыши поврежденная — небольших размеров, неправильной формы, неоднородная.
Тип 4: ∠α<43°, костное покрытие головки <9%
Костная крыша почти плоская. Головка полностью выходит за границы вертлужной впадины. Суставная губа вывернута или зажата между головкой и вертлужной впадиной. Заключение: Тяжелая дисплазия т/б суставов (тип 4), вывих. Закрытая или открытая репозиция, затем гипсовая повязка на 3 недели и стремена Павлика. Контроль УЗИ 1 раз в месяц.
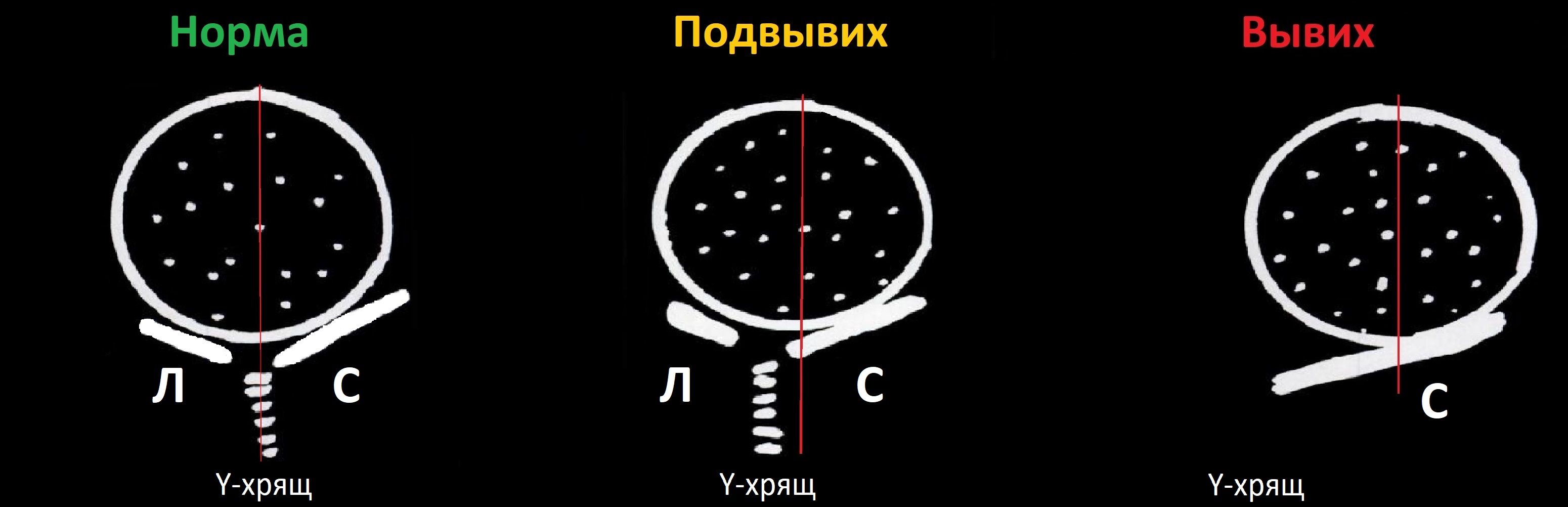
Поперечное сканирование тазобедренных суставов
В нейтральном положении на поперечном срезе Y-хрящ между седалищной и лобковой костью обозначает центр дна вертлужной впадины. В норме центр головки проходит через Y-хрящ (1), при подвывихе — смещается на 5-6 мм (2), а при вывихе вся головка вне впадины (3).

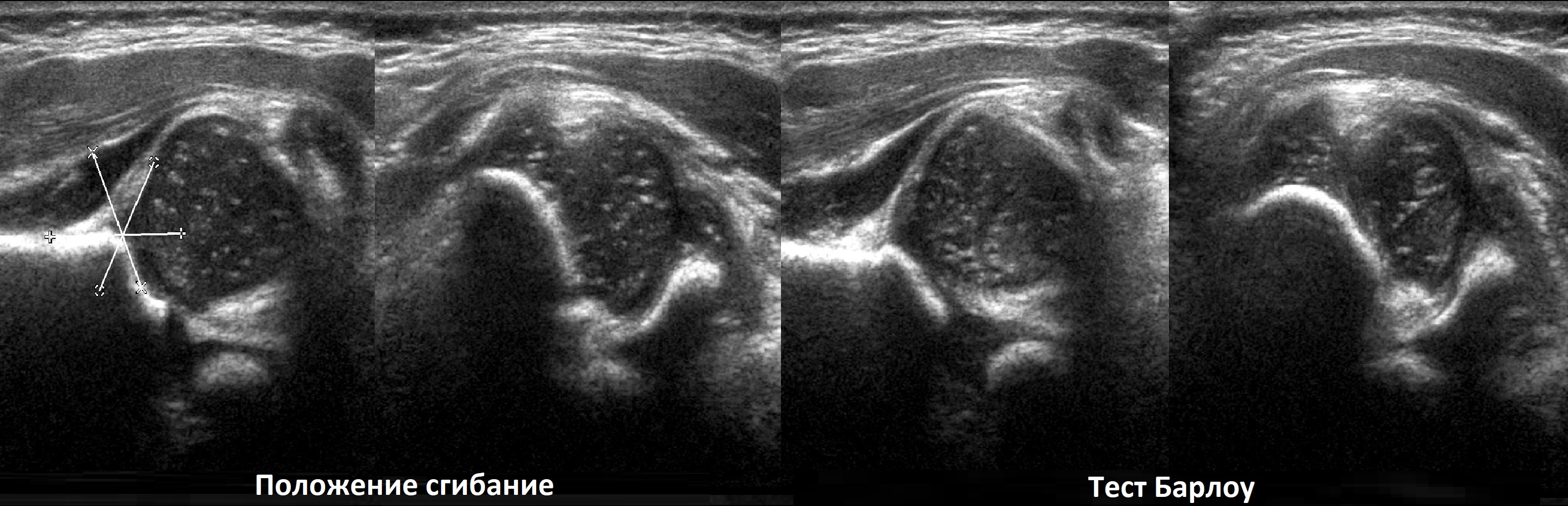
В положении сгибания на поперечном срезе головка погружена в «чашу» из метафиза спереди и седалищной кости сзади (1). При подвывихе головка смещаются кнаружи (2), а при вывихе садится верхом на седалищную кость (3).

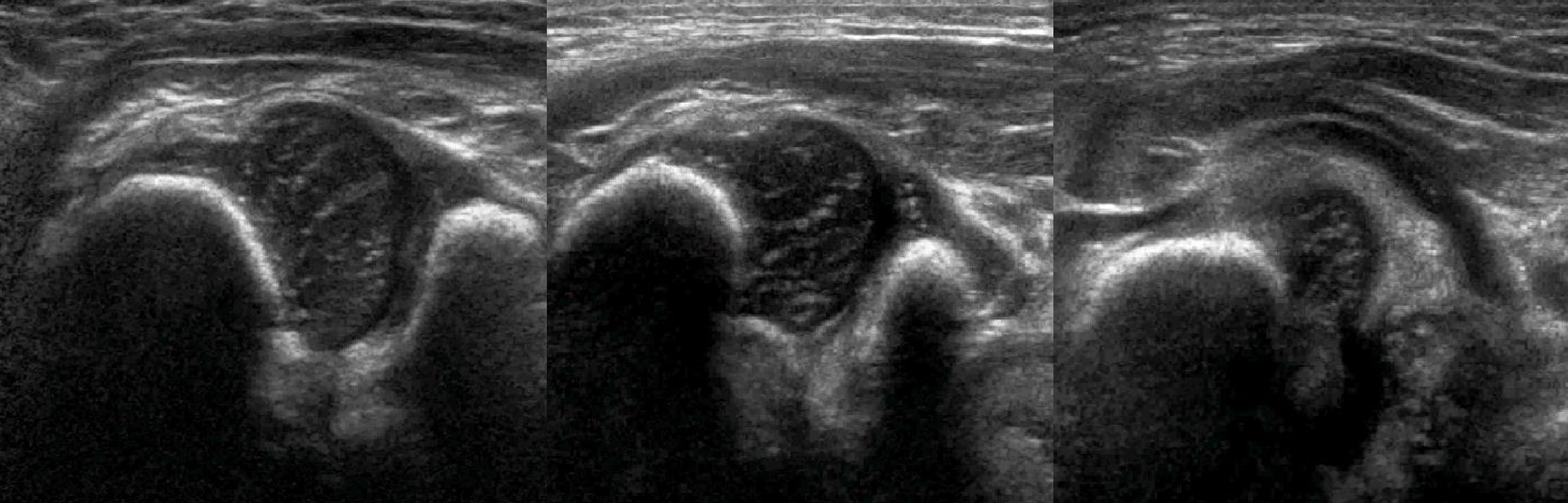
Задачи
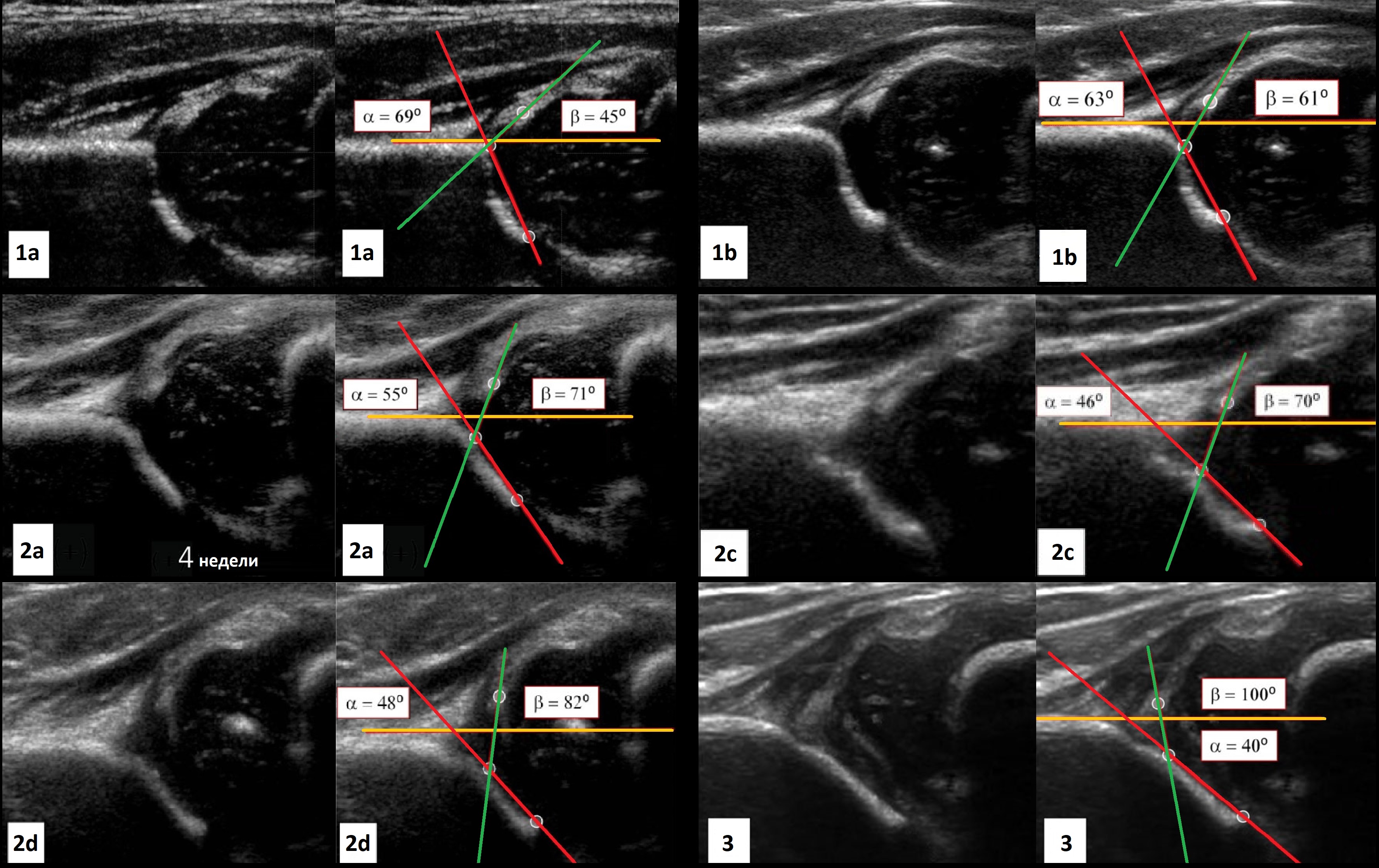
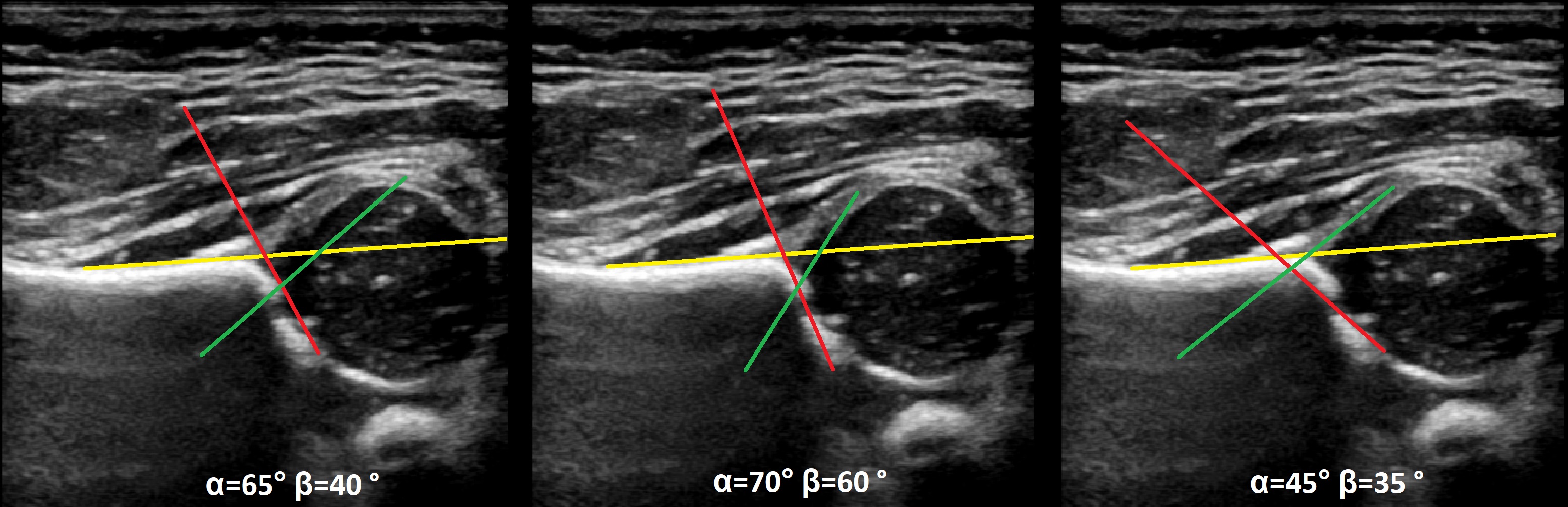
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
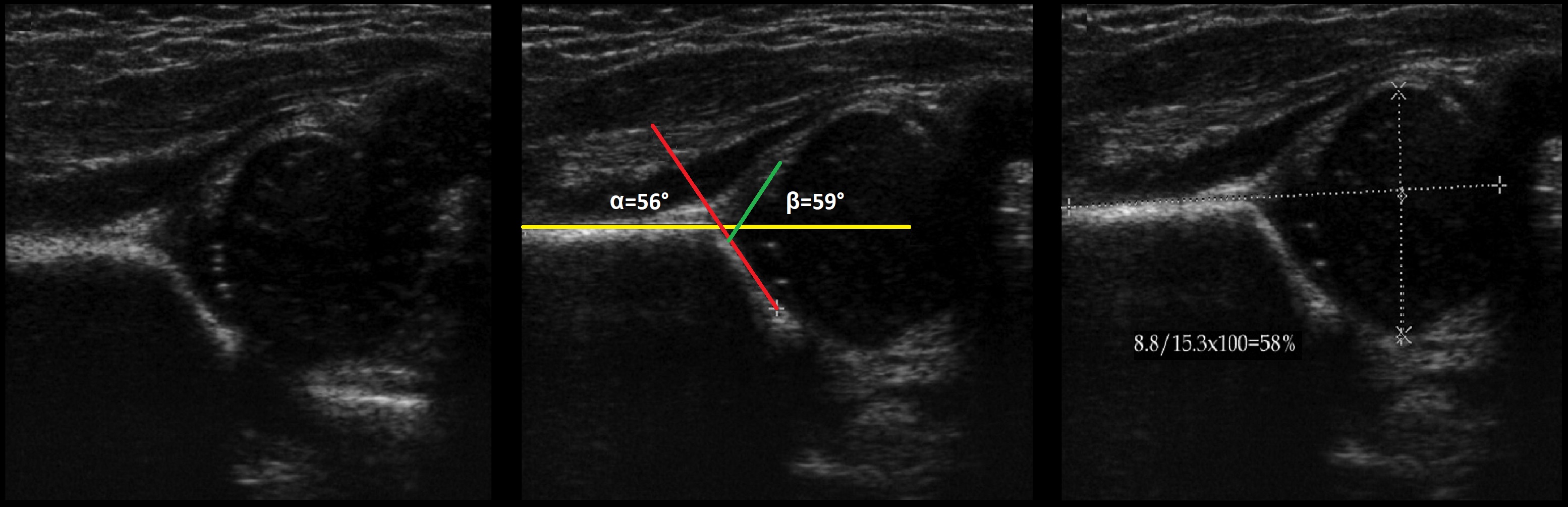
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки <50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.
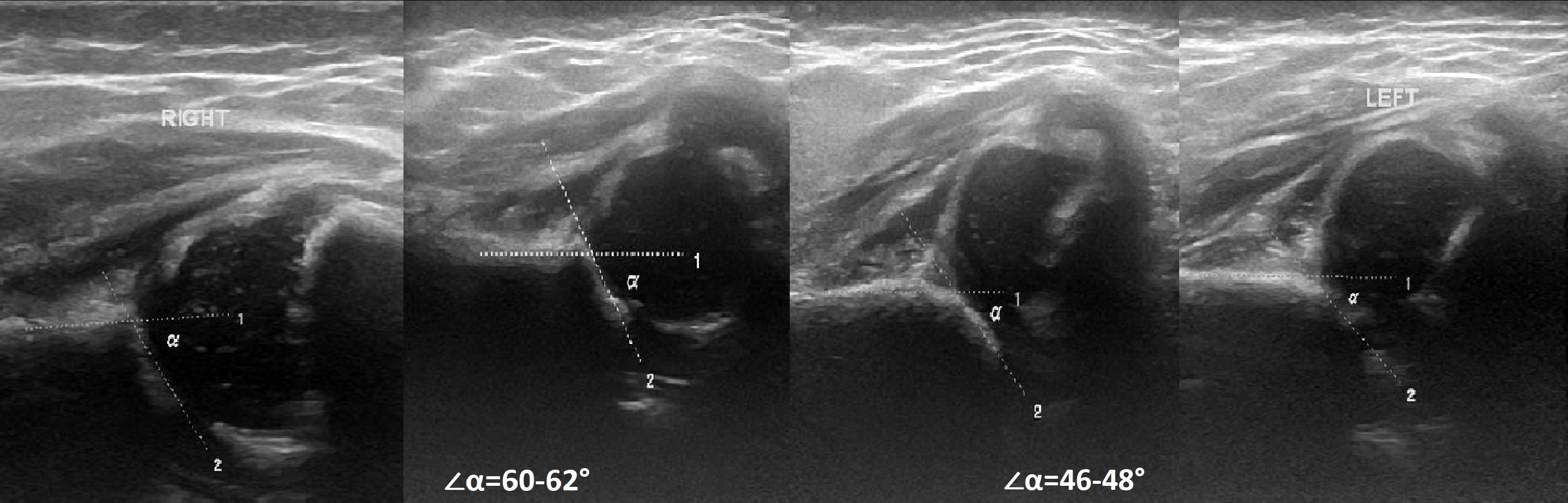
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
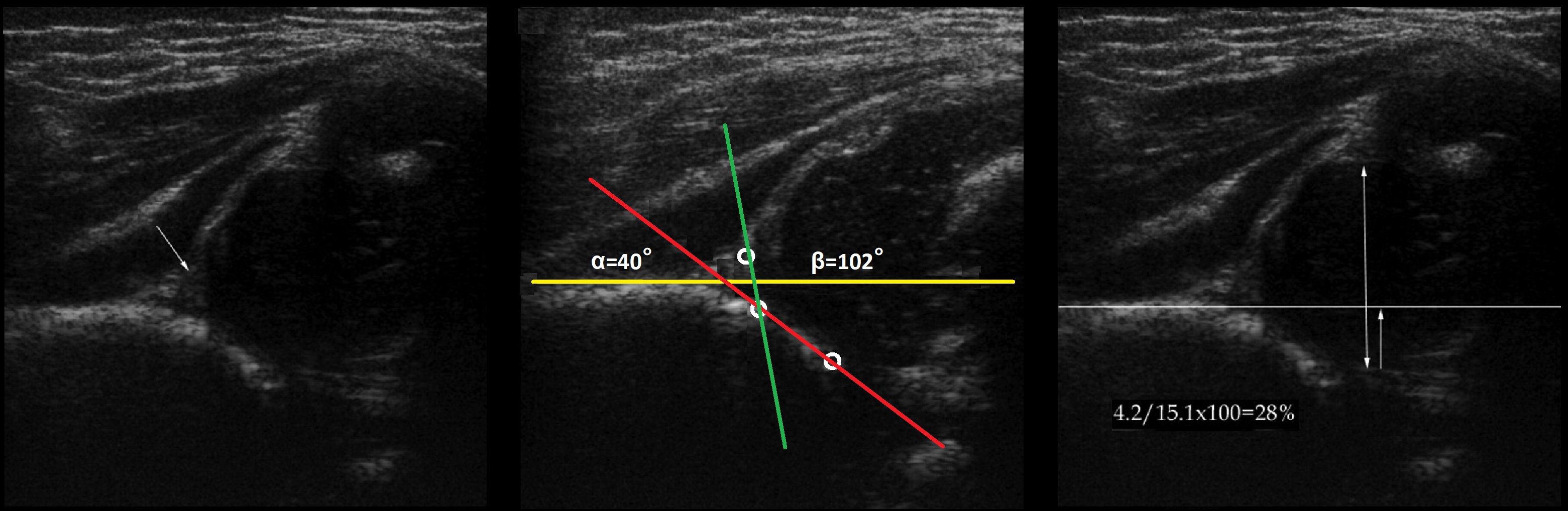
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки <28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
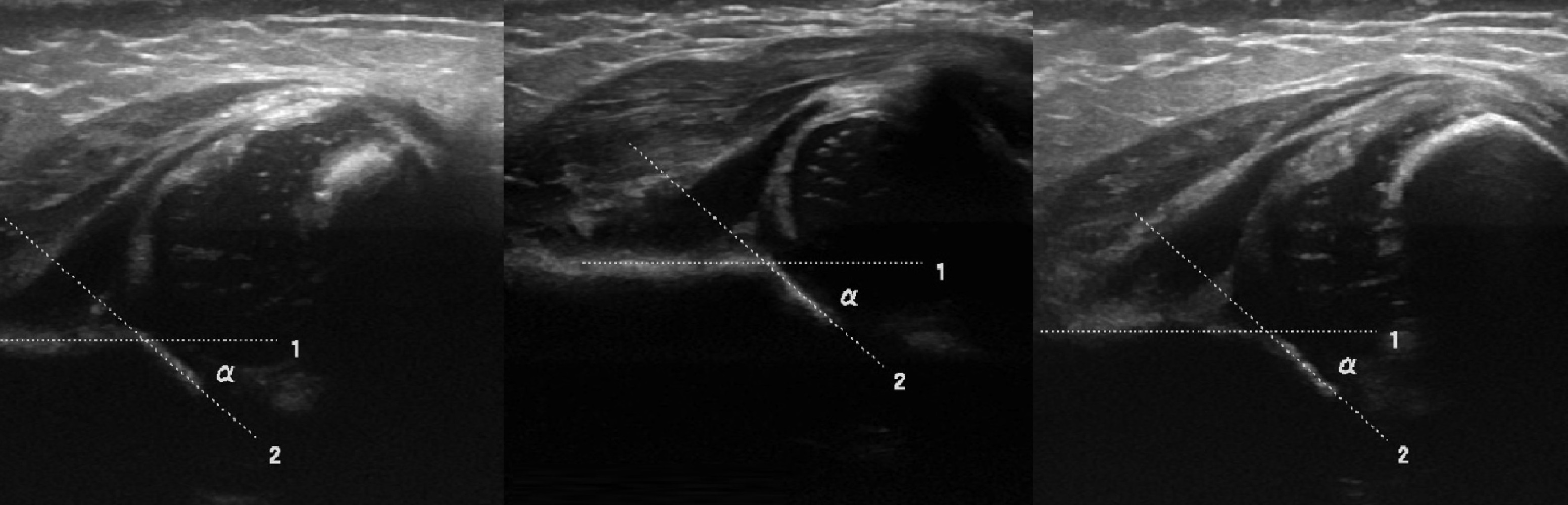
Задача. На УЗИ т/б суставы, где ∠α<43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
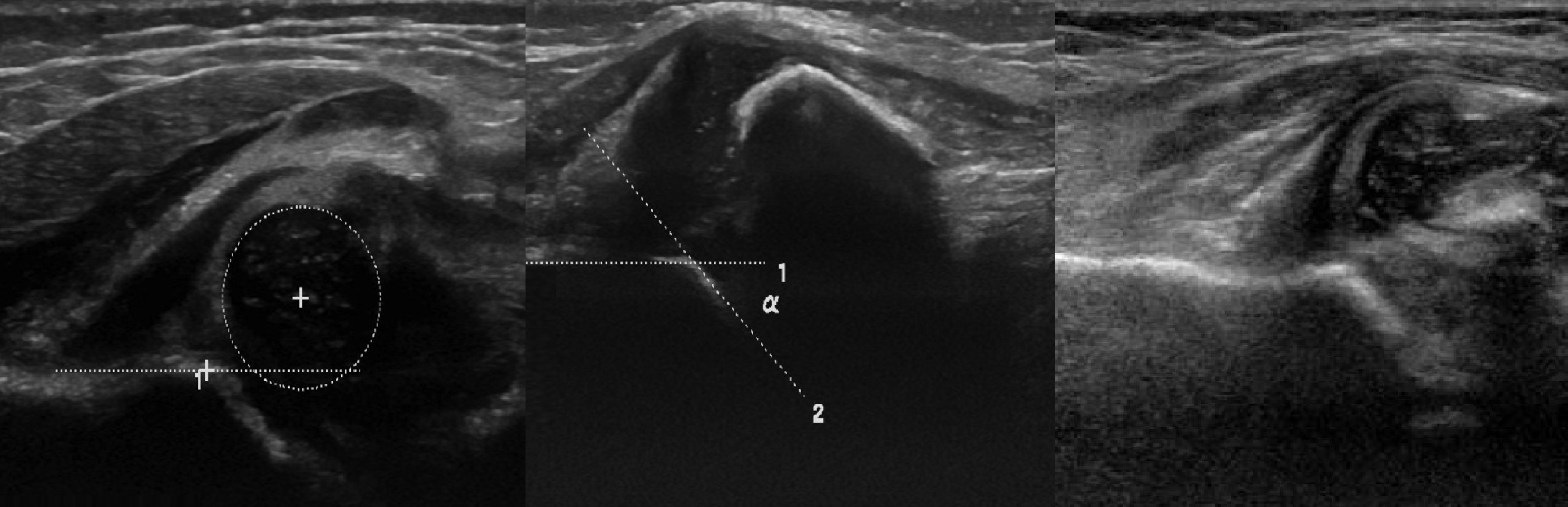
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.
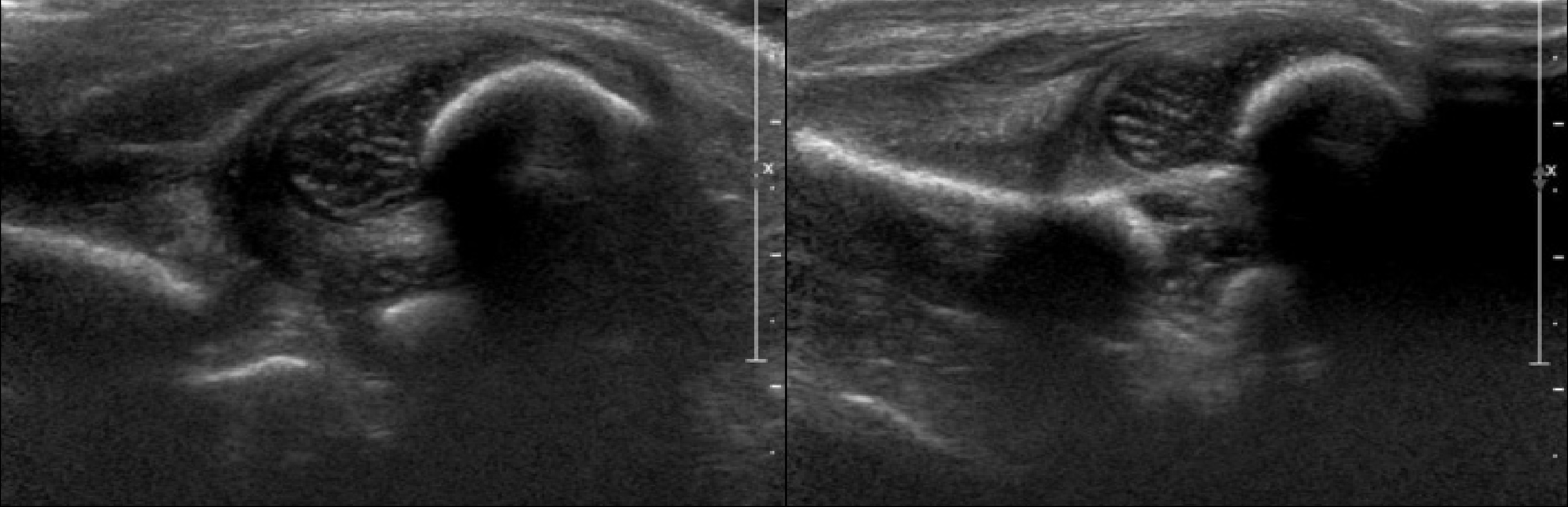
Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.

Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки <9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 22 марта 2017;
проверки требуют 5 правок.
Та́зобе́дренный суста́в (лат. articulátio cóxae) — чашеобразный, многоосный сустав, образованный полулунной поверхностью вертлужной впадины тазовой кости и суставной поверхностью головки бедренной кости. Вертлужная губа, сращённая с краем вертлужной впадины, углубляет последнюю.
В тазобедренном суставе осуществляются движения:
- фронтальная ось — сгибание и разгибание,
- сагиттальная ось — отведение и приведение,
- вертикальная ось — наружная и внутренняя ротация.
Кроме того, чашеобразная поверхность сустава позволяет осуществлять круговое вращение бедра (лат. circumductio).
Анатомия[править | править код]
Наружные связки правого тазобедренного сустава: передняя (слева) и задняя (справа) |
Внутрикапсулярные связки: слева — левого тазобедренного сустава (удалена часть таза с вертлужной впадиной); справа — правого тазобедренного сустава, вид спереди (удалена капсула сустава). |
Суставная капсула к тазовой кости прикрепляется по окружности вертлужной впадины, оставляя вертлужную губу внутри полости сустава. К бедренной кости капсула прикрепляется спереди вдоль межвертельной линии, сзади — немного отступая кнутри от межвертельного гребня. Таким образом, шейка бедра располагается в суставной полости.
Связка головки бедра (лат. ligaméntum cápitis fémoris), находящаяся внутри суставной капсулы, препятствует чрезмерному приведению и наружной ротации бедра. Кроме этой связки тазобедренный сустав укреплён несколькими толстыми, прочными связками, расположенными как в толще капсулы, так и на её поверхности, а именно:
Подвздошно-бедренная связка(lig.iliofemorale)
Лобково-бедренная связка(lig.pubofemorale)
Седалищно-бедренная связка(lig.ischiofemorale)
Связка головки бедренной кости(lig.capitis femoris)
Круговая зона
Кровоснабжение[править | править код]
Медиальная и латеральная артерии, огибающие бедренную кость (из глубокой артерии бедра); вертлужная ветвь запирательной артерии и ветви нижней и верхней ягодичных артерий (из внутренней подвздошной артерии).
Венозный отток[править | править код]
Венозный отток в конечностях делится на поверхностные и глубокие вены. Так, в нижней конечности, отток начинается с тыльных пальцевых вен, которые впадают в тыльную венозную дугу стопы. Далее, из дуги берут начало медиальная и латеральная краевые вены. Первая продолжается в большую подкожную вену ноги, другая в малую одноименную.
Лимфоотток[править | править код]
Иннервация[править | править код]
Тазобедренный сустав имеет иннервацию, которая осуществляется за счет нервов надкостницы, околосуставных сосудисто-нервных образований, а также веточек крупных нервных стволов: бедренного, седалищного, запирательного, верхнего ягодичного, нижнего ягодичного и срамного нервов. Задненижний отдел суставной капсулы иннервируется веточками седалищного нерва, а также верхнего ягодичного и срамного, передняя часть — суставной ветвью запирательного нерва. Круглая связка и жировая подушка иннервируются задней ветвью запирательного нерва. Кроме того, в иннервации указанных структур могут участвовать ветви бедренного и верхнего ягодичного нервов.
См. также[править | править код]
- Сустав
- Таз
- Бедро
- Токсический синовит
Примечания[править | править код]
Литература[править | править код]
- Сапин М. Р., Билич Г. Л. Анатомия человека: учебник в 3 т. — М.: ГЭОТАР-Медиа, 2007. — Т.1. — 608 с. — ISBN 978-5-9704-0600-7.
Источник
На сегодняшний день эндопротезирование крупных и мелких суставов является одним из самых популярных видов хирургического вмешательства в области травматологии и ортопедии. В западных клиниках объем таких операций составляет в совокупности более 1 миллиона в год. Отечественные клиники эндопротезирования пока в несколько раз отстают, предоставляя услуги по протезированию только 40-50 тысячам больных, хотя потребность в имплантатах гораздо выше.
Методика доказала на практике свою эффективность, однако, даже самые совершенные технологии могут в долгой перспективе привести к возникновению осложнений. Нестабильность частей эндопротеза – самая часто встречающаяся патология, которая может вызвать нежелательные последствия и привести к необходимости повторной операции.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Симптомы нестабильности протеза тазобедренного сустава
Еще в период консультации у лечащего врача пациенту должны объяснить возможные побочные эффекты и осложнения после операции. Непосредственно сам хирург должен предвидеть такие негативные последствия на основании диагностических данных в период обследования больного. Неправильный подбор индивидуального протеза может привести к тому, что он выйдет из строя уже по истечении пяти лет после установки. Повторной операции эндопротезирования можно избежать, если соблюдать все меры предосторожности и не выполнять тех действий, которые могут повредить устойчивости имплантата.
Можно выделить следующие признаки нестабильности эндопротеза тазобедренного сустава:
- Возникновение перманентной ноющей боли в суставе как во время ходьбы, так и в состоянии покоя. Зачастую болевые ощущения усиливаются ближе к ночи (во время сна).
- Потеря опоры для искусственного сустава.
- Общая слабость в нижних конечностях, быстрая утомляемость при ходьбе.
Большинство пациентов заблуждаются, полагая, что перечисленные выше симптомы являются результатом последствий операции, которые пройдут сами по себе в течение короткого времени. на самом деле, все гораздо сложнее. Желательно как можно скорее обратиться к специалисту и пройти диагностические процедуры, которые покажут, требуется ли повторное хирургическое вмешательство.
Все дело в том, что установленный имплантат влияет на движения тазобедренного сустава, как при тотальном эндопротезировании, таки при замене лишь части поврежденного сустава. В результате процесс восстановления костной ткани может замедлиться. Расшатывание ножки протеза в большинстве случаев приводит к развитию местного остеопороза. Таким образом, ограничивается подвижность самого эндопротеза.
К сожалению, современные научные и лабораторные исследования не смогли определить материал для протезов, которые бы не наносил абсолютно никакого вреда здоровью человека. В результате трения компонентов имплантата друг о друга мельчайшие частицы оседают в окружающих тканях, вызывая инфекционные процессы и отмирание тканей. Также может нарушится локальное кровообращение. Поэтому при появлении первых признаков расшатывания эндопротеза тазобедренного сустава следует немедленно обратиться за помощью к лечащему врачу.
Последствия нестабильности
Смещение протеза
В результате данного явления вживленный имплантат не только теряет фиксацию и расшатывается, но и приводит к постепенному или резкому изменению длины ног. В таком случае требуется немедленная консультация у врача и повторная операция на конечности. К основным причинам можно отнести следующие:
- неправильная установка имплантата;
- недостаточный контакт между поверхностями сустава и протеза;
- сильные нагрузки на имплантат;
- непрочное соединение компонентов изделия.
Вывих — дислокация.
Остеолиз
К образованию данного процесса может привести частичное или полное разрушение кости, которое наступает в результате взаимодействия компонентов протеза с живой тканью.
Перелом эндопротеза
Диагностика переломов протеза, которые периодически случаются, дает основания предположить следующие причины таких последствий. К ним относится:
- неправильный подбор индивидуального имплантата;
- чрезмерная или преждевременная высокая физическая активность пациента;
- избыточный вес пациента.
Чтобы предотвратить наступление таких последствий, требуется неукоснительно соблюдать рекомендации, данные врачом, и не заниматься чрезмерно двигательной деятельностью.
К особым случаям относится расшатывание и повреждение отдельных компонентов протеза. В достаточно короткий срок может разрушится структура полиэтиленового вкладыша или бедренной ножки. Вывих или перелом эндопротеза также случается достаточно часто. Поэтому в обязательном порядке следует соблюдать рекомендации специалистов, а также осуществлять диагностические и профилактические мероприятия. Это гарантировано поможет предотвратить появление негативных последствий операции.
Формирование сгустков крови
Такие сгустки образуются в сосудах нижних конечностей. Данное осложнение не требует повторного хирургического вмешательства. Достаточно пройти терапевтический курс, назначенный врачом. Он может включать в себя различные физические упражнения для ног либо прием медикаментозных препаратов.
Воспаления
Для предотвращения развития инфекционных процессов специалисты рекомендуют в первые два года после установки протеза принимать антибиотики. Назначение лекарств в каждом случае рассматривается индивидуально, исходя из общего состояния организма пациента.
Диагностика нестабильности протеза
При наступлении первых симптомов нестабильности эндопротеза тазобедренного сустава либо до появления таковых не будет лишним пройти курс диагностических мероприятий. Врач назначит следующие виды обследования:
- рентгенологическое исследование тазобедренного сустава;
- проведение анализа состояния костной ткани и ее плотности с помощью метода денситометрии;
- анализ процессов метаболизма в костной ткани.
В некоторых случаях назначение перечисленных выше мероприятий происходит сразу же после хирургического вмешательства. Особую опасность представляет изначальное наличие у пациента остеопороза, так как именно данная особенность костной ткани может спровоцировать нестабильность протеза после установки.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Методы лечения нестабильности суставного имплантата
Избежать тяжелых последствий поможет своевременная диагностика и лечение. В данном случае удастся достаточно быстро нормализовать и стабилизировать процесс восстановления костной ткани. Также это положительным образом скажется на процессе интеграции протеза в организм человека.
В качестве превентивной меры может быть назначена временная ходьба с помощью костылей. Параллельно назначается курс приема соответствующих лекарственных препаратов. В некоторых случаях пациенту будут рекомендованы определенные физические упражнения для нижних конечностей.
Источник
