После пункции коленного сустава отек

Травма
Травматическое повреждение колена в основном происходит у молодых, физически активных пациентов. Обычно в момент травмы ощущается сильная боль. Поэтому у человека не возникает вопроса, откуда взялся отек колена: причина очевидна.
Механизм травмы бывает:
- прямой – удар в колено;
- непрямой – избыточное движение в суставе, которое превышает его нормальную амплитуду.
Отечность возникает при любой травме. Соответственно, установление характера повреждения на основании одного только этого симптома невозможно. Колено отекает при ушибе, растяжении связок, разрыве менисков, при повреждении хрящей или суставной капсулы. Обычно выраженность отека коррелирует с тяжестью травмы, но многое также зависит от индивидуальных особенностей организма пациента.
Сопутствующие симптомы, которые выявляются при осмотре:
- боль, когда появляется и исчезает;
- подвижность сустава: пассивная, активная (амплитуда может быть увеличена или уменьшена);
- гематома – хоть и не всегда, но часто свидетельствует о разрыве связок.
После травмы стоит сделать рентген. Более информативным методом считается МРТ. При подозрении на серьезное повреждение, которое может потребовать операции, проводят диагностическую артроскопию.

Остеоартроз
Гонартроз или деформирующий остеоартроз коленного сустава – самая частая причина его отека у пациентов старше 50 лет. Патология чрезвычайно распространена. Она поражает 5% населения после 25 лет. Распространенность заболевания увеличивается до 16,7% после 45 лет. Женщины болеют в среднем на 30% чаще мужчин.
Болезнь прогрессирует медленно, десятилетиями, но и в итоге приводит к инвалидности. Отечность и боль на начальном этапе развития патологии появляется периодически, когда сустав воспаляется. Обычно пациенты жалуются на отек колена после нагрузки. Некоторые полагают, что могут «натренировать» колено. На деле этого не происходит: увеличение нагрузки ускоряет разрушение сустава.
Остеоартроз диагностируют на рентгеновском снимке. С помощью этого же метода врачам удается установить стадию патологического процесса. Более информативный метод – МРТ.
Воспаление сустава
Часто внутренний отек коленного сустава, который появился внезапно и выражен сильно, свидетельствует об артрите. Под этим термином подразумевают воспаление любого происхождения.
Что может его вызвать:
- тяжелая бактериальная инфекция (септический артрит);
- половая инфекция (гонококковый артрит, реактивный артрит при хламидиозе);
- ревматическое заболевание (обычно воспаляются не только колени, но и другие суставы);
- псориаз;
- обменные нарушения (подагра, пирофосфатная или гидроксиапатитная артропатия).
Септический артрит практически всегда развивается на фоне лихорадки, наличия других очагов бактериального воспаления в организме. Наиболее вероятным возбудителем является St. aureus. Реже воспаление инициируют стрептококки, анаэробы (у больных сахарным диабетом) или грамотрицательная флора (у лиц старческого возраста или на фоне иммунодефицита).
Иногда инфекция – это осложнение внутрисуставных уколов.
Микрокристаллический артрит развивается на фоне обменных нарушений. Его нельзя определить на начальных стадиях рентгенологически. Но можно выявить дисметаболические процессы, если сдать анализы мочи и крови.
Артрит может быть реактивным. В этом случае отек коленного сустава развивается на фоне другого заболевания: чаще всего хламидиоза или кишечной инфекции. Причина патологии состоит в том, что собственный иммунитет, который должен противостоять инфекционному заболеванию, ошибочно атакует и суставные ткани. Это явление может стать причиной отека коленных суставов правой и левой ноги. Обычно они вовлекаются не одновременно, а поочередно. Со временем поражаются и другие суставы. После излечения инфекции симптомы обычно уходят.
Застарелая травма – частая причина периодически возникающих отеков. В большинстве случаев это недиагностированный и нелеченный разрыв мениска.
Ревматоидный артрит – в 25% случаев начинается с воспаления только одного сустава, которым вполне может оказаться коленный. Но затем вовлекаются и другие. Для патологии характерна утренняя скованность. В состоянии покоя болевые ощущения усиливаются, а при нагрузке – ослабевают. В этом состоит основное отличие от остеоартроза, который может давать похожие симптомы, но при его развитии связь с физической нагрузкой противоположная: она усиливает боль, которая проходит после отдыха.

Артрит инородного тела
Заболевание развивается у пациентов, у которых внутрь колена проникает небольшой предмет. Чаще всего это колючка растения или металлическая стружка. Заболевание также называют артритом растительной колючки (Plant thorn synovitis). В его развитии виновата бактерия Pantoea agglomerans, относящаяся к семейству энтеробактерий.
Заболевание начинается гораздо позже момента укола в области сустава. Поэтому пациент обычно не помнит этого обстоятельства. Лихорадки нет. Сустав теплый, отечный. Жидкость, скопившаяся внутри, мутная, содержит большое количество воспалительных клеток.
Патологию можно диагностировать с помощью УЗИ или МРТ. Само инородное тело обычно очень маленькое, его нельзя увидеть на снимках. Но вокруг него формируется гранулема, которая и определяется при выполнении диагностического теста. Таким пациентам требуется артроскопическая санация сустава и курс антибиотикотерапии.
Интермиттирующий гидрартроз
Заболевание неясного происхождения. Внезапно внутри одного сустава, чаще всего коленного, начинает накапливаться жидкость. Реже наблюдается симметрическое поражение обоих суставов. Болезнь начинается внезапно: колено отекает за счет скопления внутри большого количества синовиальной жидкости. Приступ длится 3-5 дней, а затем симптомы самопроизвольно регрессируют. В будущем обострения повторяются.
Выраженных признаков воспаления нет. При заборе скопившейся в колене жидкости и её исследовании оказывается, что в ней почти нет воспалительных клеток – это транссудат, а не экссудат (прозрачная жидкость). На рентгене нет патологических изменений. В крови не определяются признаки воспаления, характерные для артритов любого происхождения.
Теории о происхождении патологии:
- инфекция;
- аллергия;
- наследственность;
- перенесенная в прошлом травма.
Некоторые авторы рассматривают интермиттирующий гидрартроз как предвестник ревматической патологии.

Ворсинчато-узелковый синовит
Ещё одно заболевание неустановленной этиологии. Для него характерно доброкачественное разрастание синовиальной оболочки сустава, суставной сумки или сухожилия.
Бывает диффузная и локальная форма. Они отличаются тем, что в первом случае синовиальная оболочка поражается равномерно, во втором возникает ограниченный очаг гиперплазии.
Диффузная форма ворсинчато-узелкового синовита чаще всего поражает крупные суставы. В 80% случаев это колено. Заболевание опасно и может привести к развитию артроза. Гиперплазия синовиальной оболочки сопровождается деструкцией субхондральной (расположенной под суставным хрящом) кости с формированием в ней кист.
На начальном этапе развития патологии пациент периодически замечает, что у него отекло колено. Припухлость обычно плотная. Затем появляется ограничение движений в суставе и боль.
Попытки откачать жидкость из колена с помощью пункции часто не увенчиваются успехом: игла забивается ворсинами. Если же синовиальную жидкость получают, она содержит примеси крови.
На рентгене изменений в начальной стадии болезни нет. В дальнейшем отмечаются признаки поражения субхондральной кости. На МРТ обнаруживают гемартроз и утолщенную синовиальную оболочку.
Лечение заболевания – только хирургическое. Требуется удаление синовиальной оболочки.

Синовиальный остеохондроматоз
Перерождение синовиальной оболочки с появлением в ней участков хрящей и окостенения. От неё отрываются фрагменты и свободно располагаются в суставной полости. Такие образования называют хондромными телами. Несмотря на то, что они располагаются обособленно, они получают питание из синовиальной жидкости, поэтому постоянно разрастаются. В итоге хондромные тела достигают размеров до нескольких сантиметров и блокируют движение в суставе.
Болезнь постоянно прогрессирует. Она не проходит без лечения. Если хондромные тела не удаляются хирургическим способом, то к отеку колена присоединяется его блокада, сильная боль, а затем развивается вторичный остеоартроз. Патологические изменения хрящей необратимы.
Синовиальный остеохондроматоз бывает:
- первичный – развившийся по неизвестной причине;
- вторичный – появляется на фоне артрита или артроза.
Хондромные тела с отложениями солей кальция видны на рентгене. Мягкие образования визуализируются на МРТ.
Если установлено, что именно синовиальный остеохондроматоз вызвал отек колена, лечение пациенту проводят только хирургическое. Хондромные тела удаляют, участки патологически измененной синовиальной оболочки иссекают. В современных клиниках операция выполняется при помощи артроскопии. Это малоинвазивный метод: все манипуляции выполняются через минимальные разрезы, поэтому пациент быстро восстанавливается после лечения.
Опухоли
Редкими, но опасными патологиями, из-за которых может развиться отек колена, являются опухоли. Они бывают доброкачественными и злокачественными.
Среди доброкачественных чаще всего встречается остеоид-остеома. Она поражает кортикальный слой кости. Болезнь вызывает сильные ночные боли и припухлость в суставе.
Среди злокачественных опухолей иногда развивается синовиальная саркома. Именно коленный сустав она поражает чаще других. Патология может начинаться как воспаление колена: появляется отёк и боль. При пункции сустава врач получает кровянистую жидкость. Эта опухоль растет из мягкой ткани, поэтому лучшим способом её визуализации является МРТ.

Лечение
Мы рассмотрели множество заболеваний, которые приводят к появлению припухлости колена. Многие из них сопровождаются дополнительными симптомами: болью, скованностью движений, деформацией сустава. Разные патологии требуют разного лечения. Например:
- при артрите аутоиммунного происхождения пациент постоянно получает противовоспалительные средства и глюкокортикоиды;
- в случае септического артрита требуется назначение антибиотиков и санация суставной полости;
- подагра лечится средствами, влияющими на метаболизм мочевой кислоты;
- остеоартроз требует коррекции образа жизни: снижения веса, разгрузки сустава, использование трости и ортопедической обуви, используются обезболивающие препараты, а на поздних стадиях проводят хирургические операции;
- последствия травмы часто устраняются только хирургическим способом;
- реактивный артрит на фоне других инфекций (в том числе бессимптомных) требует выявления и излечения этих инфекционных заболеваний.
Если у вас появился отек коленного сустава, лечение в домашних условиях может быть только симптоматическим. Обычно пациенты принимают нестероидные противовоспалительные средства (диклофенак). НПВС помогают на несколько часов уменьшить боль и воспаление. Если симптомы сохраняются длительное время, стоит обратиться к врачу. Большое количество заболеваний приводит к отеку колена, и все они лечатся по-разному.
Источник
Когда у людей возникает небольшая боль в коленном суставе, не многие поначалу обращают на нее внимание. А зря. Это может быть первым звоночком серьезного заболевания. Синовит – коварная болезнь. Резкая боль поражает коленный сустав. Пункция – один из видов лечения данного недуга. Многие бояться выполнять данную хирургическую операцию, но врачи уверяют, что ничего страшного в ней нет. Есть ли риски на неблагоприятный исход после пункции? Как правильно ее проводить? На эти вопросы постараемся ответить в статье.
Чем коварна болезнь синовит?
Если в коленном суставе локализуется боль, необходимо немедленно обратиться к врачу. Это могут быть первые признаки синовита. Данное заболевание может появиться в любом возрасте. Возникает оно вследствие травм, артрита, аллергических реакций.
Вокруг коленного сустава начинает в больших количествах накапливаться жидкость, вследствие чего любое движение ногой вызывает острую боль. Есть основные симптомы, по которым можно определить данное заболевание:
Колено увеличивается в размерах.
Вокруг сустава появляется краснота или синюшность.
Острая боль.
Повышение температуры тела (в редких случаях).
Что делать, если болит коленный сустав? Пункция поможет справиться с болезнью. Врач удаляет лишнюю жидкость, после в ногу вводится антибиотик, пациент сразу же ощущает облегчение.
Болезнь опасна тем, что если вовремя не устранить проблему, коленный сустав может разрушиться, задев при этом мениск. Чтобы справиться с этой проблемой, понадобится хирургическое вмешательство и длительное лечение.
Причины возникновения болезни
Столкнувшись с острой болью в колене, пациент должен незамедлительно обратиться к хирургу. В 90 % случаев будет диагностировано заболевание синовит. Возникнуть оно может по нескольким причинам. Выделяют следующие виды болезни:
Инфекционный. Возникает довольно часто у тех людей, которые болеют серьезными недугами, например, СПИДом или туберкулезом. Инфекция проникает в коленный сустав, вследствие чего образуется жидкость.
Асептический. Очень часто встречается среди спортсменов. Возникает в результате ушибов и травм колена, мениска, связок. Также довольно распространен среди людей, страдающих артритом.
Аллергический. Врачи отмечают, что процент возникновения подобного вида синовита довольно низок.
Если врач поставил диагноз синовит, лечение должно последовать незамедлительно. В противном случае возможны осложнения.
Необходима ли пункция?
Многие пациенты интересуются: «Если беспокоит коленный сустав, пункция обязательна?». Врачи дают однозначный ответ, она просто необходима. Во-первых, данная процедура практически безболезненная. Не требуется никакой специальной подготовки для ее проведения. Во-вторых, пациент после удаления жидкости сразу же почувствует облегчение.
Некоторые пациенты с опаской относятся к пункции, считая, что врач может допустить ошибку и надколоть кость. Данная манипуляция является обыденной для травматолога или хирурга. Данный процесс нельзя отнести к операции. Проводится процедура без наркоза, по времени занимает не более 7-10 минут.
Если у пациента жидкость в колене, что делать, подскажет врач. Главное правило — вовремя обратиться за помощью к специалисту, чтобы не допустить осложнения.
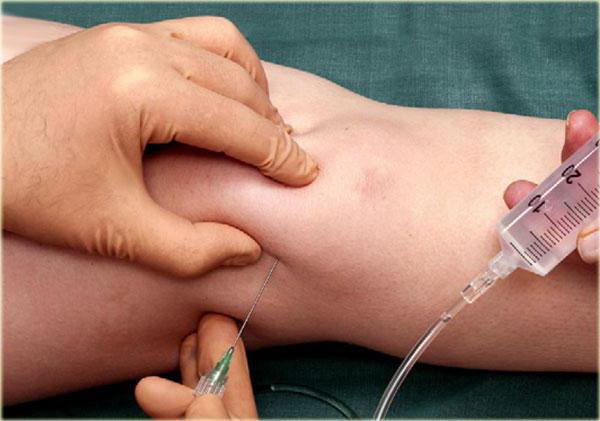
Лечение сложной болезни
После того как врач поставил диагноз синовит, лечение начинается в этот же день. На самом деле оно несложное. Первое, что делают специалисты – удаляют лишнюю жидкость. Манипуляция проводится в кабинете, на кушетке. Для этого в коленный сустав вводится тонкая игла, с помощью шприца откачивается жидкость. Образовавшуюся полость заполняют антибиотиком, чтобы убрать инфекцию.
После проделанной процедуры пациенту необходимо обеспечить полный покой. Лучше проводить лечение в стационаре. Коленный сустав фиксируют эластичным бинтом, назначают прием антибиотиков и применение мазей.
Чтобы болезнь не возникла вновь, необходимо выяснить причину появления недуга. Этим занимается ревматолог или хирург.

Как проводят пункцию
Услышав о том, что врач собирается удалять жидкость из коленного сустава с помощью шприца, многие пациенты испытывают панику и страх. Первый их вопрос: «Как делают пункцию?». В процедуре нет ничего сложного. Опытный специалист справится с процессом за 7-10 минут. При этом пациент не должен чувствовать острой боли.
Есть определенные точки пункции коленного сустава. Врач мысленно делит надколенник на несколько частей, игла вводится сбоку в мягкую зону. Если специалист чувствует, что уперся в кость, необходимо отсоединить шприц и немного сместить иглу.
Важное правило: процедура должна проводиться, когда пациент находится в лежачем положении, конечности разогнуты.
При лечении синовита пункция выполняется только один раз. Во время процедуры извлекается вся лишняя жидкость и начинается процесс лечения антибиотиками и мазями для наружного применения.
Когда от процедуры следует отказаться
Есть ситуации, когда от пункции следует отказаться:
Повышенная свертываемость крови.
На коже находятся раны или гнойники.
Пациент болен псориазом.
Рак кожи.
Во всех остальных случаях процедуру моно проводить. Главное — выбрать опытного специалиста, чтобы манипуляция была сделана правильно.
На форумах часто можно встретить вопрос: «Болит коленный сустав, пункция обязательна или можно обойтись без нее?». Врачи убеждены, что без данной процедуры вылечить синовит достаточно трудно. Необходимо для начала удалить лишнюю жидкость, а затем назначить прием антибиотиков и применение мазей.
Источник
Что делать если после пункции опухло колено и поднялась температура?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Здравствуйте. Вчера, моей маме делали пункцию коленного сустава, выкачивали жидкость из него. Оказалось жидкости в нем меньше, чем ожидали врачи. Сегодня колено печет, распухло и поднялась небольшая температура — 37,5. Подскажите как быть?
Пункция коленного сустава – это введение специальной тонкой иглы в полость сустава через неповрежденные ткани. Данная операция может быть двух видов:
- лечебная, когда содержимое полости сустава извлекается, и вводятся лекарственные препараты (гормоны, антисептики, антибиотики и пр.);
- лечебно-диагностическая, которая проводится для забора суставного содержимого и биопсии тканей. Полученный материал в дальнейшем отправляется для анализа в лабораторию.
Суставная жидкость, взятая при пункции, называется пунктат. По его характеру можно судить о причине заболевания.
Существуют такие разновидности пунктата:
- гной при гнойном артрите;
- кровь при травмах, сопровождающихся гемартрозом;
- избыточное количество синовиальной жидкости при синовитах разной природы;
- сочетание вышеперечисленных жидкостей.
Следует также помнить, что иногда при проведении пункции с нарушениями правил антисептики внутрисуставная жидкость может стать гнойной. Поэтому, как правило, после данной процедуры врач назначает короткий курс приема антибиотиков широкого спектра действия.
Такое осложнение дает о себе знать следующими симптомами:
- очень сильной болью, которая усиливается при движении;
- отеком коленного сустава;
- высокой температурой тела (выше 38 градусов);
- вынужденной позой (коленный сустав согнут).
Если у Вашей мамы будут наблюдаться вышеперечисленные симптомы, необходимо срочно обращаться к ортопеду-травматологу.
Но когда присутствуют только такие симптомы как отек, жжение и небольшая температура, то для выяснения диагноза Вашей маме необходимо дообследование:
- ультразвуковое исследование коленного сустава поможет выяснить скапливается ли снова жидкость, ее (жидкости) разновидность, количество, а также определить необходимость повторной пункции;
- артороскопия коленного сустава – эндоскопическое обследование полостей сустава, которое носит лечебно-диагностический характер. При данной процедуре через разрезы на коже над коленным суставом вводится маленькая камера. В это же время на отдельном экране хирург видит все структурные изменения сустава. При необходимости через другой такой же разрез вводятся специальные эндоскопические хирургические инструменты, и операция на коленном суставе проводится дальше. Огромный плюс такого метода в том, что операция проводится с минимальной кровопотерей.
Пункция коленного сустава — это клинический метод забора синовиальной жидкости для ее лабораторного исследования с целью постановки диагноза. Эта процедура позволяет определять состояние связочного аппарата путем введения контрастного вещества, а также откачать гной при воспалительном процессе, а также ввести лекарственный препарат для лечебно-профилактических целей.

Как подготовиться к процедуре
Прокол сустава выполняют в государственном лечебном учреждении или в платной клинике в плановом либо в экстренном порядке.
Манипуляцию проводит опытный квалифицированный врач (хирург, травматолог или ортопед) с привлечением младшего медперсонала.
Перед процедурой пациенту необходимо пройти подготовку:
- сдать общий анализ крови (обязательно включить показатель свертываемости) и мочи;
- сделать снимок коленного сустава;
- пройти ультразвуковое исследование сосудов нижних конечностей.
При экстренно назначенной пункции бывает достаточно только анализов и рентгена.
При воспалительном процессе в суставе пациенту назначают специальные препараты, направленные на снятие отека. Если заболевание связано с инфекцией, показаны антибактериальные лекарственные средства широкого спектра активности. Людям, страдающим ревматоидным артритом, подойдут стероидные препараты.
 Перед проведением операции врач должен провести больному консультацию, уточнить, нет ли у него аллергии на препараты для наркоза, сердечной недостаточности, сахарного диабета и других заболеваний, выполнялись ли ему ранее подобные процедуры, и как он их переносил. Также врачу следует выяснить, какие лекарственные средства пациент принимает, нет ли среди них антикоагулянтов, чтобы предупредить возможное кровотечение.
Перед проведением операции врач должен провести больному консультацию, уточнить, нет ли у него аллергии на препараты для наркоза, сердечной недостаточности, сахарного диабета и других заболеваний, выполнялись ли ему ранее подобные процедуры, и как он их переносил. Также врачу следует выяснить, какие лекарственные средства пациент принимает, нет ли среди них антикоагулянтов, чтобы предупредить возможное кровотечение.
Пациенту необходимо явиться в указанный день и время в клинику подготовленным: на нем должны быть свободные брюки, удобная обувь без каблука, желательно иметь с собой костыли, так как ходить в первое время будет затруднительно.
Техника проведения
Стенки суставной сумки выделяют синовиальную жидкость, которая выполняет смазывающие и питательные функции. Внутри колена нет нервных волокон и кровеносных сосудов, они пронизывают прилегающие мягкие ткани.
Ошибка при проведении пункции может повлечь за собой нарушение одного из этих элементов и функций сустава, поэтому данную процедуру нужно доверять только грамотному врачу с большим опытом подобных операций.
 Пункция колена выполняется стерильным медицинским шприцем (или специальным готовым шприцем с лекарством).
Пункция колена выполняется стерильным медицинским шприцем (или специальным готовым шприцем с лекарством).
Алгоритм последовательных действий кратко описывает, как делают прокол коленного сустава:
- Усаживают или укладывают пациента на кушетку.
- Пальпируют колено и определяют точки пункции.
- Обеззараживают кожные покровы антисептиком.
- Прокалывают мягкие ткани, окружающие сустав.
- Вводят анестетик (по показаниям).
- Осуществляют забор материала для анализа, откачивание жидкости, введение лекарства, озонированного кислорода, контраста (или другие целевые процедуры).
- Извлекают иглу.
-
 Обрабатывают рану и фиксируют место прокола давящей повязкой.
Обрабатывают рану и фиксируют место прокола давящей повязкой.
При пунктировании коленного сустава используют четыре точки введения иглы: верхние и нижние медиальные или латеральные части надколенника. При выборе места введения следует смещать коленную чашечку и пальпировать ткани, чтобы избежать попадание иглы в сухожилие мышцы или хрящ.
Глубина прокола должна составлять до 2,5 см (прокалывают кожу, жировую ткань и синовиальную оболочку).
Чтобы убедиться, что прокол выполнен правильно и обеспечен доступ внутрь суставной сумки, в конечной точке должно присутствовать ощущение провала, а в шприце, под давлением, появляются следы синовиальной жидкости, иногда — крови.
В качестве анестетиков используют лидокаин или новокаин, после введения которых, использованный шприц меняют, оставляя иглу в месте прокола.
После удаления патологической жидкости, ее направляют в лабораторию на бактериальный анализ, а сустав промывают стерильным физиологическим раствором.

При синовите, после получения результатов исследования экссудата, пациенту назначают соответствующие антибактериальные препараты.
После наложения давящей повязки больному можно отправиться домой, если пункция прошла без осложнений и не являлась сопутствующей операцией при тяжелых травмах (например, при аварии).
Противопоказания
Правильно выполненная пункция — безвредная процедура. Однако некоторым пациентам она противопоказана.
 Данную операцию не выполняют людям, которые:
Данную операцию не выполняют людям, которые:
- переносят инфекцию кожных покровов в активной форме (необходимо купирование заболевания во избежание заражения сустава);
- имеют псориатические бляшки в месте введения иглы (при возможности выбирают альтернативную точку пунктирования);
- страдают заболеваниями, связанными с нарушениями свертываемости крови.
Для пациентов больных коагулопатией, но нуждающихся в экстренной пункции (воспаление сустава гнойного характера), перед выполнением прокола вводят плазму или препараты, способствующие свертываемости крови.
Чтобы избежать обширного кровотечения, процедуру проводят аккуратно, не травмируя крупные сосуды.
Какие могут быть последствия
Если не соблюдать правила техники выполнения пункции, требования к асептике, не учитывать противопоказания, после совершения прокола возможны негативные последствия.
 При отсутствии стерильных условий (грязная игла, необработанные кожные покровы, не стерильное лекарство) пациент имеет риск получить гнойное воспаление из-за занесения инфекции в сустав.
При отсутствии стерильных условий (грязная игла, необработанные кожные покровы, не стерильное лекарство) пациент имеет риск получить гнойное воспаление из-за занесения инфекции в сустав.
Если не учтена индивидуальная непереносимость препаратов для анестезии, возможны аллергические реакции. Это может случиться и при введении в сустав лекарств с лечебно–профилактической целью (хондропротекторы, гиалуроновая кислота, глюкокортикостероиды).
Неблагоприятные последствия возможны для пациентов, страдающих сахарным диабетом, ожирением, тяжелыми неврологическими расстройствами, нарушениями свертываемости крови.
Благоприятный исход от процедуры зависит и от опыта хирурга. Неправильно выполненный прокол (попадание в кость, сухожилие, нерв, крупный сосуд) может нанести ряд неприятных симптомов, от внутренней гематомы до невозможности двигать ногой в течение нескольких дней, пока структура ткани не восстановится.
Восстановление
Пункция — не является сложной операцией. Если она была выполнена в невоспаленный сустав, с целью введения лекарственных препаратов или взятия материала на анализ, то пациента сразу отпускают домой, без дополнительных восстановительных процедур.
 Иногда место прокола может воспалиться, а в области колена появляется отек. В таких ситуациях врачи рекомендуют принимать обезболивающие и нестероидные противовоспалительные средства.
Иногда место прокола может воспалиться, а в области колена появляется отек. В таких ситуациях врачи рекомендуют принимать обезболивающие и нестероидные противовоспалительные средства.
Антибиотикотерапия назначается после откачивания гнойного экссудата из колена.
При воспалительных процессах в суставе не рекомендуется нагружать конечность до 7 дней. Часто пациентам, выполняющим тяжелую физическую работу, выписывается больничный лист. Спортсменам запрещается приступать к тренировкам, пока полностью не спадет отек.
Дополнительно в период реабилитации могут быть назначены упражнения из лечебной физкультуры, массаж, физиотерапия. Они помогают снять отечность и восстановить функцию конечности быстрее.
При появлении острой боли, воспаления или отека необходимо обеспечить суставу покой и обратиться за консультацией к специалисту.
Игорь Петрович Власов
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
В медицине для диагностики или лечения недугов прибегают к процедуре, которая называется пункция. Она назначается людям с заболеваниями внутренних органов либо перенесшим травмы опорно-двигательной системы. В последнем случае популярностью пользуется суставная пункция. Пункция сустава — процедура, предназначенная для диагностирования или лечения патологий суставов, при проведении которой специалист осуществляет введение иглы в суставную сумку.
Суть методики
Для процедуры применяется шприц объемом до 20 мл с длинной и тонкой иглой. Иголки с диаметром 1 мм необходимы для того, чтобы вводить в поврежденный сустав препараты, снижая при этом вероятность получения травмы. Игла в 2 мм используется при сборе жидкости для исследований. Специалист, который проводит пункцию, должен контролировать каждое свое движение, чтобы не нанести вред пациенту. Таким образом, иголка попадает в околосуставную сумку на глубину не более 1,5 см.
При проведении пункции требуется оттянуть кожные покровы, чтобы искривить место прокола, благодаря этому можно избежать заражения и вытекания жидкости. Также после процедуры на раневой канал накладывается повязка. Чтобы не возникало осложнений, рекомендуется консультироваться со специалистом, который будет следить за тем, как заживает сустав. В тяжелых случаях не исключено амбулаторное лечение.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Показания
Существует два основных типа показаний к проведению пункции:
- Диагностика. В таком случае содержимое суставной сумки забирается для анализов. Это может быть гной, кровь, воспалительный экссудат либо транссудат. Кроме того, диагностическая пункция суставов используется для введения воздуха либо контраста при осуществлении артрографических и пневмоартрографических исследований.
- Лечение. В данном случае с помощью шприца через дырочку вводятся лекарства, удаляется содержимое, промывается сустав и суставная сумка.
Такая процедура, как правило, назначается после травмы сустава, при острой или хронической форме воспаления, наличии жидкости, для сбора анализов, при подагре и ревматических недугах.
Противопоказания
Противопоказания, как и показания к процедуре, делятся на две группы – абсолютные и относительные.
К абсолютным относятся:
- наличие инфекций (к примеру, гнойников и воспаления) в точке вероятного прокола;
- серьезные отклонения в работе кровосвертывающей системы (тромбоцитопения).
Соматические отклонения, при которых процедура вызовает ухудшение состояния человека, отказ от проведения пункции и долговременный прием антикоагулянтов и антиагрегантов можно отнести к относительным противопоказаниям.

Риски и вероятные осложнения
Синовиальная оболочка, которая покрывает оболочку сумки сустава, – это хрупкая ткань, а ее восстановление после травмы может затянуться и стать источником возникновения патологии. К тому же эта ткань чрезвычайно уязвима для инфекций и бактерий, по этой причине существуют достаточно серьезные требования к проведению антисептики. Для осуществления процедуры сустав дважды обрабатывается йодом, а после этого спиртом. При проведении антисептики требуется быть очень осторожным: проникновение йода в канал может спровоцировать химический ожог синовиальной оболочки. Оборудование для пункции стерилизуется путем химической и термической обработки.
В том случае, когда пункция требуется для сбора жидкости в суставе, следует помнить, что большой объем может спровоцировать начало воспалительного процесса и разрушение хрящевой ткани. Из-за разницы давления в суставной сумке, через оболочку происходит процесс осмоса воды из суставной жидкости, а снижение ее объема негативно влияет на сам процесс.
Особенности процедуры
Учитывая повышенную чувствительность содержимого сустава к микробам, при осуществлении пункции требуется строго соблюдать определенные правила:
- Проводить антисептическую обработку места прокола. Для этого применяются спирт и пятипроцентный раствор йода.
- Для осуществления местной инфильтрационной анестезии применяется игла длиной не более 6 см с диаметром до 1 мм. Это необходимо для того, чтобы при введении кислорода газ не проникал в расположенные рядом ткани с формированием эмфиземы. Для откачки крови и гноя диаметр иглы не должен превышать 2 мм, чтобы она не забивалась фрагментами белков и миниатюрными сгустками крови.
- Кожный покров в месте прокола требуется сдвинуть, чтобы искривить раневой канал. После проведении пункции кожу возвращают в исходное положение. Соблюдение этого правила позволяет не только избежать проникновения в сустав бактерий, вызывающих воспаления и инфекции, но и препятство?
