Плексит локтевого сустава симптомы
Содержание:
Плексит локтевого сустава – неврологическое заболевание, в основе которого лежит воспаление пучка нервов. Чаще всего причиной становится травма локтя. Это может быть ушиб или удар этой области руки, травмы позвоночника, падения.
К причинам следует отнести ранения, вывихи, переломы, растяжения и другие травмы. Иногда состояние может развиться после рождения ребёнка при полученной им родовой травмы.
В основе лежит полное или частичное поражение нервных волокон с их разрывами либо надрывами, или сдавление гематомой либо отёком. К другим, более редким причинам, можно отнести:
- Лимфаденит.
- Сколиоз.
- Герпес.
- Сифилис.
- Грипп.
- Туберкулёз.
- Бруцеллёз.
- Подагра.
- Сахарный диабет.
- Тромбофлебит.
- Добавочное шейное ребро.
Точно понять, что стало причиной заболевания, можно только после диагностических процедур.
Симптомы
Плексит локтя развивается обычно с одной стороны. Боль может отдавать в разные части тела, в зависимости от того, какой нерв оказался поражённым больше всего. Усиливается боль по ночам, а также во время движений.
Без правильного и своевременного лечения плексит переходит в стадию паралича. Могут отмечаться парезы, снижение тонуса, гипотрофия мышечной ткани, проявляется снижение сухожильных рефлексов.
Страдают все виды чувствительности, появляются трофические расстройства. Плексит может оказаться полным либо частичным. После снижения воспаления заболевание переходит в следующую стадию – восстановления. Но длится она может много лет, даже на протяжении всей жизни.
Если не происходит полной обратимости, оставшиеся остаточные явления будут давать знать о себе всю жизнь. У пациента будут проявляться парезы, атрофии, контрактура.
Диагностика
Установить диагноз можно практически сразу после появления патологии. Это делается при помощи осмотра, консультации невропатолога, травматолога, ортопеда, уролога.
Обязательно проводится рентген локтевого сустава. При необходимости проводится КТ или МРТ локтя.
Обязательно следует провести дифференциальный диагноз с такими заболеваниями, как:
- Сирингомиелия.
- Полиомиелит.
- Радикулит.
- Неврит.
- Остеохондроз.
- Полиневропатия.
- Невропатия.
Лечение
![]() Если заболевание появилось в результате травмы, лечение проводится совместно с травматологом и невропатологом. Следует обязательно создать покой поражённой конечности. Если причина – инфекция, то назначаются антибиотики. Также обязательно используются обезболивающие средства – диклофенак, кеторолак и некоторые другие.
Если заболевание появилось в результате травмы, лечение проводится совместно с травматологом и невропатологом. Следует обязательно создать покой поражённой конечности. Если причина – инфекция, то назначаются антибиотики. Также обязательно используются обезболивающие средства – диклофенак, кеторолак и некоторые другие.
При токсических причинах следует провести дезинтоксикациию. Для этого назначаются витамины в больших дозах, АТФ, галантамин, неостигмин.
Болевой синдром лечится с помощью обезболивающих препаратов. При необходимости новокаин и другие лекарства вводятся в само нервной сплетение. Сюда же вводятся и гидрокортизон, преднизолон и другие лекарства.
Для улучшения кровоснабжения применяются пентоксифиллин, никотиновая кислота.
Обязательно проводятся физиопроцедуры. Это УВЧ, электрофорез, и некоторые другие. Хорошо помогают фонофорез и ионоворез с использованием новокаина – при этом происходит обезболивание нервного пучка.
Когда острые симптомы будут полностью купированы, начинается массаж и ЛФК. Это лечение также следует проходить только курсами и только по совету специалистов.
В восстановительный период пациентам рекомендуется пройти санаторно-курортное лечение. Особенно рекомендуются те места, где есть радоновые и сероводородные источники, а также практикуется грязелечение и озокерит.
Если даже при таком активном лечении нет никакого прогресса, может быть предложена операция. Чаще всего она делается при посттравматическом плексите, а также при сдавливании нервного сплетения.
Источник
Опубликовано: 18 июл. 2019 г.
https://sustavy.znaju-kak.com/ym/banda… — Бандаж на локтевой сустав
Плексит локтевого сустава – это неврологическое заболевание, в основе которого лежит воспаление пучка нервов. Чаще всего причиной становится травма локтя. Это может быть ушиб или удар этой области руки, травмы позвоночника, падения.
К причинам этого заболевания следует отнести ранения, вывихи, переломы, растяжения и другие травмы. Иногда патология может развиться после рождения ребёнка при получении им родовой травмы. В основе лежит полное или частичное поражение нервных волокон с их разрывами либо надрывами, или сдавление гематомой либо отёком.
К другим, редким причинам, можно отнести:
• Лимфаденит.
• Сколиоз.
• Герпес.
• Сифилис.
• Грипп.
• Туберкулёз.
• Бруцеллёз.
• Подагра.
• Сахарный диабет.
• Тромбофлебит.
• Добавочное шейное ребро.
Симптомы
Плексит локтя развивается обычно с одной стороны. Боль может отдавать в разные части тела, в зависимости от того, какой нерв оказался поражённым больше всего. Усиливается боль по ночам, а также во время движений. Без правильного и своевременного лечения плексит переходит в стадию паралича. Могут отмечаться парезы, снижение тонуса, гипотрофия мышечной ткани, проявляется снижение сухожильных рефлексов.
Страдают все виды чувствительности, появляются трофические расстройства. Плексит может оказаться полным либо частичным. После снижения воспаления заболевание переходит в следующую стадию – восстановления. Но длиться она может много лет, даже на протяжении всей жизни. Если не происходит полной обратимости, оставшиеся остаточные явления будут давать знать о себе всю жизнь. У больного будут проявляться парезы, атрофии, контрактура.
Диагностика
Установить диагноз можно практически сразу после появления патологии. Это делается при помощи осмотра, консультации невропатолога, травматолога, ортопеда, уролога. Обязательно проводится рентген локтевого сустава. При необходимости проводится КТ или МРТ локтя.
Обязательно нужно провести дифференциальный диагноз с такими заболеваниями, как:
• Сирингомиелия.
• Полиомиелит.
• Радикулит.
• Неврит.
• Остеохондроз.
• Полиневропатия.
• Невропатия.
Лечение
Если заболевание появилось в результате травмы, лечение проводится совместно с травматологом и невропатологом. Следует обязательно создать покой поражённой конечности. Если причина – инфекция, то назначаются антибиотики. Также обязательно используются обезболивающие средства – диклофенак, кеторолак и некоторые другие.
При токсических причинах следует провести дезинтоксикациию. Для этого назначаются витамины в больших дозах, АТФ, галантамин, неостигмин. Болевой синдром лечится с помощью обезболивающих препаратов. При необходимости новокаин и другие лекарства вводятся в само нервное сплетение. Сюда же вводятся и гидрокортизон, преднизолон и другие лекарства. Для улучшения кровоснабжения применяются пентоксифиллин, никотиновая кислота.
Обязательно проводятся физиопроцедуры. Это УВЧ, электрофорез и некоторые другие. Хорошо помогают фонофорез и ионоворез с использованием новокаина – при этом происходит обезболивание нервного пучка. Когда острые симптомы будут полностью купированы, начинается массаж и ЛФК. Это лечение также следует проходить только курсами и только по совету специалистов.
https://youtu.be/kcEEW7u9yAo — Плексит локтевого сустава и его лечение
Источник
Плекситы (плексопатии) — группа заболеваний, в основе которых лежит поражение нервного сплетения, образованного спинномозговыми нервами. Плексит проявляется плексалгией и выпадением функций входящих в пораженное сплетение нервных стволов (парезами, мышечной гипотонией и атрофией, отсутствием сухожильных рефлексов, трофическими и вегетативными расстройствами). Диагностировать плексит можно по типичной неврологической симптоматике с учетом данных анамнеза, результатов электромио- и электронейрографии, рентгенологических, томографических и ультразвуковых исследований, консультаций смежных специалистов. Тактика лечения определяется этиологией. В основном это консервативные способы, операция необходима при травматическом и компрессионном плексите.
Общие сведения
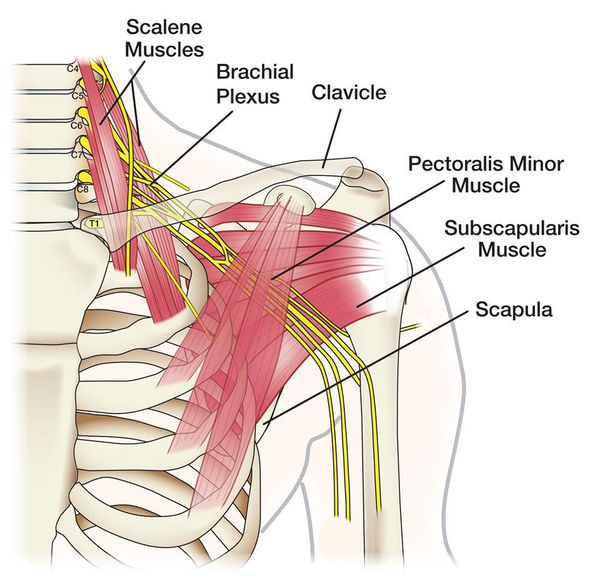
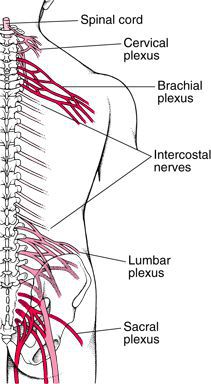
После выхода из позвоночного столба спинномозговые нервы разделяются на задние и передние ветви. Последние группируются и переплетаются своими волокнами, образуя парные нервные сплетения. Шейное сплетение составлено передними ветвями корешков С1-С4 и располагается за грудино-ключично-сосцевидной мышцей. В межлестничном промежутке с переходом в подмышечную ямку находится плечевое сплетение, образованное ветвями С5-Th1. Спинномозговые нервы грудного уровня, кроме Th1 не формируют сплетений. Следующее нервное сплетение располагается в глубине большой поясничной мышцы и носит название поясничное. Его составляют отдельные волокна передней ветви нерва Th12, передние ветви L1- L3 и частично нерва L4. Другая часть волокон передней ветви спинномозгового нерва L4 совместно с L5, S1-S4 формирует крестцовое сплетение, находящееся в полости малого таза. Копчиковое сплетение локализуется сбоку от крестца, позади него расположена крестцовая мышца. Сплетение образовано частью передних ветвей S5 и двумя копчиковыми нервами.
Причины возникновения плексита
Значительное место среди факторов, вызывающих плексит, принадлежит травме. Это может быть сильный удар в область сплетения (ушиб руки в районе плеча, ушиб поясничной или шейной области, травма позвоночника, падение на копчик); огнестрельное, резанное или колотое ранение; растяжение нервных стволов сплетения при резкой тракции за ногу или руку, при вывихе плеча или вывихе бедра, переломе костей таза. Посттравматический плексит встречается в практике акушеров-гинекологов и неонатологов, как следствие родовой травмы (например, родовой паралич Дюшена-Эрба). Ведущими патогенетическими механизмами при травме являются: повреждение ветвей нервного вплетения с частичным или полным разрывом их волокон, сдавление нервных стволов сплетения посттравматической гематомой или отеком. Наиболее часто встречается посттравматический плексит плечевого сплетения.
Среди других причин, обуславливающих плексит, находятся: расположенные в области сплетения опухоли или увеличенные в результате лимфаденита лимфоузлы, аномалии развития позвоночника, искривление позвоночника (сколиоз), переохлаждение, некоторые инфекции (опоясывающий герпес, сифилис, грипп, туберкулез, бруцеллез), аутоиммунные заболевания (синдром Гийена-Барре), обменные нарушения (подагра, сахарный диабет). В отдельных случаях этиофакторами крестцового и копчикового плекситов выступают воспалительные процессы (аднексит, сальпингит, цистит, простатит и пр.) и тромбофлебит вен малого таза. Обуславливать шейный плексит может аневризма подключичной артерии, добавочное шейное ребро.
Симптомы плексита
Как правило, плексит носит односторонний характер. В его течении выделяют несколько стадий. В невралгическую стадию ведущим симптомом выступает плексалгия — боль, возникающая в нервном сплетении и иррадиирующая на периферию по его нервным стволам. Плексалгия зачастую имеет спонтанный характер, усиливается при надавливании в области нервного сплетения, ночью и во время движений. Возможны легкие сенсорные нарушения.
Появление признаков выпадения функции нервов пораженного сплетения знаменует переход плексита в паралитическую стадию. Наблюдаются парезы или параличи, гипотония и гипотрофия мышц, иннервируемых указанными нервами; отмечается выпадение соответствующих сухожильных рефлексов. В зонах, за иннервацию которых отвечает пораженное сплетение, страдают все виды чувствительности и появляются трофические расстройства — вазомоторные реакции, пастозность, гипергидроз или ангидроз, побледнение кожи. Плексит может быть полным или частичным. В последнем случае симптомы паралитической стадии проявляются более узко — лишь в областях, иннервируемых пораженной частью сплетения.
В дальнейшем плексит переходит в восстановительную стадию, которая может длиться до года. Степень восстановления утраченных нервных функций варьирует. При неполном восстановлении плексит приводит к необратимым остаточным явлениям в виде стойких вялых парезов, мышечных атрофий, контрактур суставов.
Шейный плексит манифестирует диффузными болями по передне-латеральной поверхности шеи, иррадиирующими в ухо и затылок. При раздражении нервов шейного сплетения может развиться мышечно-дистонический синдром в виде спастической кривошеи. Возможно раздражение диафрагмального нерва, сопровождающееся икотой. В паралитической стадии шейный плексит проявляется парезом диафрагмы, атрофией задне-шейных и подзатылочных мышц.
Плечевой плексит может быть верхним, нижним и тотальным. Тотальный плечевой плексит характеризуется болями во всей верхней конечности, носящими отдельные признаки симпаталгии; вялым парезом руки; атрофиями мышц руки и плечевого пояса; выпадением сухожильных рефлексов и признаками вегетативно-трофической дисфункции в тканях верхней конечности. Из-за мышечных атрофий возможно возникновение привычного вывиха плеча. В стадии остаточных явлений возможна контрактура локтевого сустава.
Поясничный плексит сопровождается плексалгией с иррадиацией боли по передней поверхности бедра и в ягодицу. Нарушено приведение и сгибание бедра, разгибание в коленном суставе. По этой причине пациенту трудно ходить и стоять. Отсутствует коленный рефлекс и сенсорное восприятие ягодичной области бедра и медиальной поверхности голени. В мышцах ягодиц и передней стороны бедра отмечаются атрофические изменения. Может развиться контрактура коленного сустава.
Крестцовый плексит зачастую сочетается с поясничным. Для него типичны иррадиирующие по ноге боли в районе крестца, наличие триггерных точек по ходу ягодичного и седалищного нервных стволов, гипестезия и мышечная атрофия по задней поверхности бедра, стопы и голени. Плексит копчикового сплетения характеризуется отсутствием анального рефлекса, расстройством дефекации, мочеиспускания и половой функции.
Диагностика плексита
Установить предварительный диагноз «плексит» позволяют данные анамнеза и неврологического осмотра. Определение мышечных групп с пониженной мышечной силой, зон гипестезии, выпавших рефлексов дает основание для диагностики уровня поражения периферической нервной системы. Уточнить топику поражения неврологу помогают электронейрография и электромиография. В отдельных случаях могут потребоваться: консультация травматолога, ортопеда, уролога, гинеколога, онколога; рентгенография плечевого сустава, рентгенография позвоночника, рентгенография тазобедренного сустава, КТ сустава, КТ позвоночника; УЗИ органов малого таза.
Дифференцировать плексит необходимо от сирингомиелии, полиомиелита, радикулита, неврита, радикулопатии при заболеваниях позвоночника (остеохондрозе, грыже межпозвонкового диска, спондилоартрозе), полиневропатии, патологии суставов (артроз, артрит, повреждение связок и т. п.). В зависимости от локализации плексит дифференцируют от невропатии бедренного нерва, малоберцовой невропатии, невропатии седалищного нерва, локтевой и лучевой невропатии.
Лечение плексита
В случае посттравматического плексита специалисты в области травматологии и неврологии совместно курируют пациента. Необходимо создать покой пораженного участка. С этой целью возможна иммобилизация конечности повязкой или лонгетой. При инфекционном генезе плексита проводят соответствующую этиотропную терапию, применяют противовоспалительные фармпрепараты (кеторолак, диклофенак, ибупрофен). Если плексит имеет токсическую этиологию, то осуществляют дезинтоксикационные мероприятия.
Плексит любого генеза является показанием для назначения нейрометаболического лечения (витамины В6, В1, В12) и терапии, направленной на улучшение обменных процессов в мышечной ткани и нейро-мышечных синапсах (АТФ, галантамин, неостигмин). Болевой синдром купируется приемом обезболивающих средств и проведением лечебных блокад. Для улучшения кровообращения в тканях сплетения и пораженных мышцах в комплексном лечении рекомендуют использовать сосудистые препараты (пентоксифиллин, ксантинола никотинат, никотиновую кислоту).
Среди физиотерапевтических процедур в терапии плексита эффективны УВЧ, диадинамические токи, электрофорез на соответствующие спинномозговые сегменты, амплипульстерапия, фонофорез с гидрокортизоном на область сплетения, ионофорез с новокаином. После купирования острых симптомов, или примерно через 2-3 недели после травмы, в комплекс лечения включают ЛФК и массаж, направленные на укрепление мышц и профилактику развития контрактур. Иглорефлексотерапию применяют в начальном периоде плексита для снятия болевого синдрома, затем переходят к электроакупунктуре. В восстановительном периоде (не раньше, чем через 6 мес. после травмы) рекомендовано водолечение радоновыми и сероводородными ваннами, грязелечение, озокеритотерапия.
Хирургическое лечение требует посттравматический плексит, неподдающийся консервативной терапии, и плексит обусловленный сдавлением сплетения. В первом случае проводится пластика нервного ствола, во втором — удаление гематомы, опухоли и пр. сдавливающих факторов.
Прогноз и профилактика плексита
При отсутствии лечения плексит может иметь не очень благоприятный прогноз, поскольку выраженность остаточных явлений (парезов, контрактур) зачастую приводит к инвалидизации пациента. В остальных случаях прогноз зависит от этиологии плексита, возраста пациента, наличия фоновых заболеваний, своевременности начала лечения.
Предупредить травматический плексит помогают мероприятия, направленные на профилактику травматизма у взрослых, детей и особенно у спортсменов. Ведущую роль в профилактике плекситов у новорожденных играет правильное ведение беременности и адекватный выбор способа родоразрешения. Предупредить плексит инфекционной этиологии может своевременное лечение инфекций.
Источник
Дата публикации 29 мая 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Плексит (или плексопатия) — патология ветвей нервного сплетения неспецифического воспалительного характера.
Это заболевание часто путают с невралгией. Их существенное различие заключается в том, что при невралгии страдают ткани, окружающие нерв, а при плексите воспаляется именно само нервное сплетение и отдельные его части.
Болезнь может возникнуть в любом возрасте, но чаще всего она появляется в период 20-60 лет.
В большинстве случаев данный вид заболевания носит односторонний характер, однако может быть и двухсторонним. Двухсторонняя форма плексита крайне тяжело поддаётся лечению: сопровождается слабостью в поражённых конечностях, мучительными болями и требует длительного курса реабилитации.
Обычно плексопатия является вторичным или сопутствующим заболеванием. Она возникает в связи с заболеваниями, граничащими с корешками и сплетениями тканей:
- поражения суставов и позвонков (спондилоартриты и спондилоартрозы, остеохондроз, смещение дисков, спондилит, опухоли, травматические поражения позвоночника, ключицы, плечевого сустава, аневризма подключичной артерии и т. д.);
- врождённые деформации и аномалии позвоночника (добавочное ребро, синостозы позвонков и другие).
Поражение отдельных петель сплетения также вызывается заболеваниями плечевого сустава (артрит и периартрит воспалительного или деформирующего характера).[1]
К другим причинам возникновения плексита относятся:
- повреждения во время родов при неправильном прохождении плода через родовые пути;[1]
- компрессионное (ишемическое) сдавливание плечевого сплетения во время наркотического или алкогольного сна на одном боку, приводящее к серьёзному повреждению нервно-сосудистого пучка. Подобное поражение случается и при психотических расстройствах, неправильно наложенной мобилизующей повязке на плечо и руку и неудобных костылях;
- увеличение лимфатических узлов инфекционной или злокачественной природы;
- туберкулёз, герпес, грипп, цитомегаловирус, алкоголь и суррогаты алкоголя, тяжёлые металлы, соли ртути, мышьяк, свинец и т. п.;[5]
- нарушения метаболизма (подагра, гипертиреоз, сахарный диабет);
- постоянное переохлаждение.
Воспалиться может любое нервное сплетение, однако чаще всего возникает шейный и плечевой плексит. В данной статье по большей части речь пойдёт о шейно-плечевом плексите, так как он является самым распространённым видом данного воспаления.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы плексита
Поражение корешков и нервного сплетения приводит к появлению боли. Вследствие грубых нарушений нервных волокон возникает потеря чувствительности и ограничение движений поражённой части тела.
Локализация боли и проявление других симптомов зависят от того, какие корешки и отдельные петли сплетения поражены и в каком количестве.
При поражениях верхних шейных корешков (С1-С4) наблюдаются боли в районе распространения затылочных, ушных, диафрагмальных нервов. Боли в лопаточной области, плечевом поясе и верхней конечности говорят о поражении нижних шейных и верхних грудных корешков. Болевые ощущения в районе крестца, поясницы, бедра, ягодицы с иррадиацией в паховую зону свидетельствуют о повреждении поясничных и крестцовых корешков.
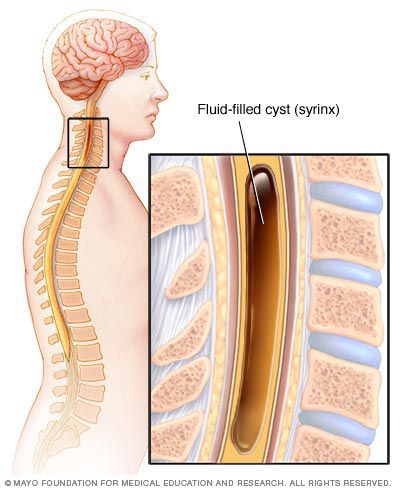
Довольно часто при поражениях шейных и грудных корешков боли локализуются в шее, в области лопатки и распространяются по всей руке или по ходу кожного нерва.[8][10]
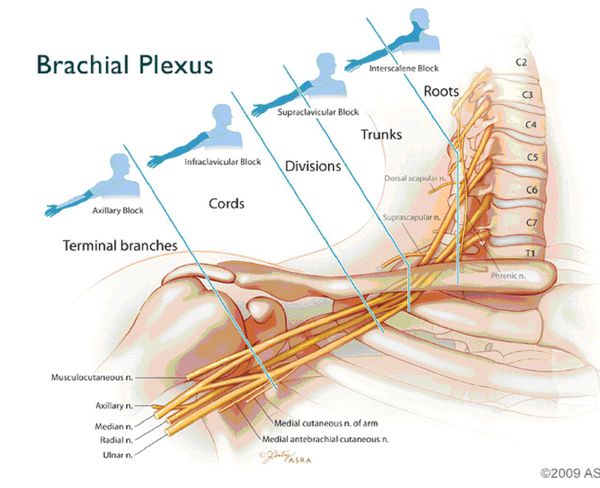
Боли могут быть спонтанными или возникать при движениях. Они носят тупой характер, однако чаще бывают острыми, жгучими и стреляющими. В большинстве случаев они усиливаются по ночам. Болевые ощущения могут распространяться на другие части тела.
Движение руки (её подъём, отведение, сгибание/разгибание кисти) усиливает боль при шейно-плечевом плексите. Болезненным также бывает наклон головы назад, в стороны, а также в поражённую сторону (корешковая локализация), или в противоположную (локализация в сплетении).
Наличие болей создает вынужденное положение тела.[9] Голова наклонена слегка вниз или в противоположную болям сторону, рука чаще принимает пронаторное и сгибательное положение предплечья.
Болевые точки обнаруживаются в паравертебральной области, над и под ключицей, при давлении на лучевой нерв в том месте, где он огибает плечевую кость, давлении на сплетение в подмышечной ямке, точки в локтевом сгибе, по средней линии внутренней поверхности предплечья, на ладонной поверхности, а также в ягодичной и паховой области, на поверхности бедра и наружной поверхности голени.
При корешковой локализации плексита возникает симптом Нери. Он проявляется в том, что движения щейного отдела вызывают боль в поясничном отделе, а также происходит отдача в лопатку и руку.
Болям иногда сопутствуют парестезии в виде онемения. Объективное расстройство чувствительности как правило отсутствует, реже оно выражается гиперестезией (повышением чувствительности) или лёгкой гипестезией (потерей чувствительности).
Изменения со стороны рефлексов обычно не возникают. Собственная возбудимость мышц нередко повышена. Наблюдаются также фасцикулярные подёргивания (сокращения) мышц при их растягивании или поколачивании.
При длительном течении болезни может развиться диффузное похудание мышц руки и плечевого пояса с дряблостью мускулатуры. При этом сухожильные и глубокие рефлексы могут быть сниженными.
При грыжах шейных дисков поражению подвергаются корешки С6 или С7. Боли в таких случаях распространяются не только по руке, но иррадиируют в шею, затылок, иногда в лобную область и в соответствующую сторону груди. Боли усиливаются от наклона головы в больную сторону, нагрузка на наклоненную голову вызывает боль в пальцах руки. Кроме головных болей с локализацией в затылке и с иррадиацией в висок и лицо отмечаются головокружения в виде дурноты, чувства неуверенности или истинные вестибулярные головокружения, слуховые расстройства (шум и боль в ушах), зрительные расстройства (чувство тяжести и давления на глазное яблоко, утомление аккомодации — способности чётко видеть). При задних смещениях диска могут возникнуть симптомы спинальной компрессии с развитием частичного или полного спинального блока.[9]
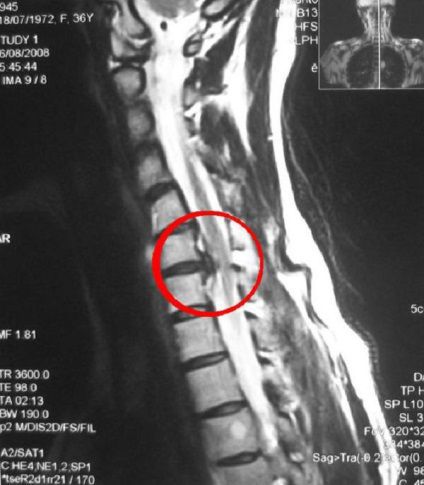
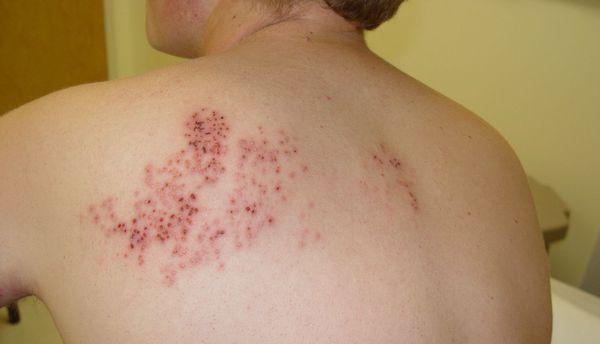
При плексите иногда могут возникать патологии распределения крови. Это проявляется в покраснении или синюшности, а также в отёке конечности и снижении её температуры. В отдельных случаях наблюдается нарушение потливости. Реже возникает опоясывающий герпес.[7]
Патогенез плексита
При плексите происходит частичное или полное повреждение нервного сплетения. Во время частичного повреждения происходит травмирование отдельных стволов, пучков и ветвей нервов. Полное повреждение нервной ткани встречается достаточно редко.
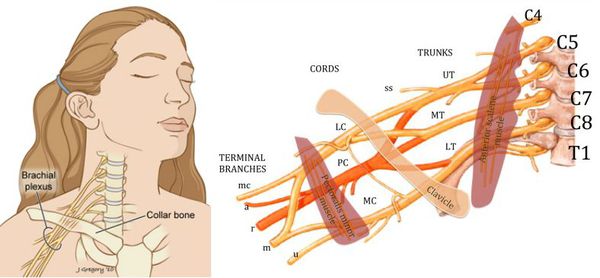
Механизм возникновения плексита различен. Грубые повреждения нервных элементов возможны при прорастании или сдавлении их опухолью или разрушенным позвонком, эпидуральных и интрадуральных процессах, иногда при смещении диска.
Образование плексита провоцирует токсические, обменные и сосудистые изменения.
В зависимости от места поражения корешков нарушаются функции различных групп мышц:[6]
- повреждение шейных корешков С3-С4 ведёт к поражению мышцы диафрагмы;
- повреждение корешков С5-С6 приводит к параличу Дюшена — Эрба, а также к поражению группы мышц (дельтовидной, передней плечевой, ключевидно-плечевой, большой грудной, бицепса, супенатора, над- и подключичной мышцы, подлопаточной, ромбовидной и большой зубчатой);
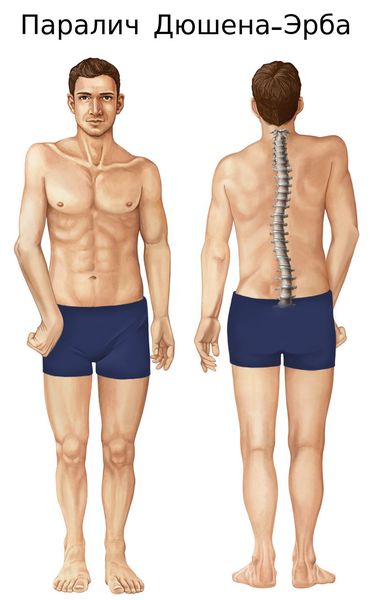
- повреждение корешка С7 парализует мышцы, иннервируемые лучевым нервом, за исключением длинного супинатора, частично трёхглавой мышцы, разгибателя и длинной приводящей мышцы большого пальца;[6]
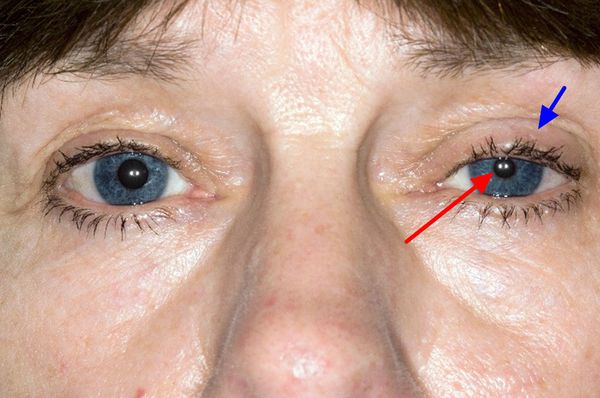
- повреждение корешков С8-T1 провоцирует поражение мышц кисти (за исключением тех, которые иннервируются лучевым нервом), поражение симпатической ветви, в результате чего возникает симптом Бернара — Горнера — сужение зрачка, глазной щели и западание глазного яблока.[7][8][10]
- тотальное повреждение шейно-плечевого сплетения парализует всю верхнюю конечность и мышцы плечевого пояса.
Процесс возникновения плексита делится на несколько стадий:
- невралгическую (характерно преобладание болевого синдрома — плексалгии; в момент движения боль резко усиливается);
- паралитическую (к болевым ощущениям присоединяется паралич или ослабление мышц, снижаются глубокие рефлексы, нарушается чувствительность, возникает отёчность. Всё это происходит в связи с выпадением функции нервов).
Классификация и стадии развития плексита
По месту локализации выделяют следующие плекситы:
- шейные;
- плечевые;
- поясничные;
- крестцовые;
- копчиковые (встречаются редко).
По причине возникновения плекситы делятся на:
- травматические или родовые;
- посттравматические;
- инфекционные;
- компрессионно-ишемические;
- токсические;
- интоксикационные;
- метаболические;
- аллергические.
В зависимости от степени распространённости воспалительного процесса плексопатия бывает:
- односторонней;
- двусторонней.
Осложнения плексита
Если плексит не лечить, то процесс заболевания может осложниться:
- возникновением полного или частичного паралича части тела;
- слабостью (парезами) в руках и ногах;
- нарушением чувствительнсоти;
- потерей физической активности;
- атрофическими изменениями мышц;[4]
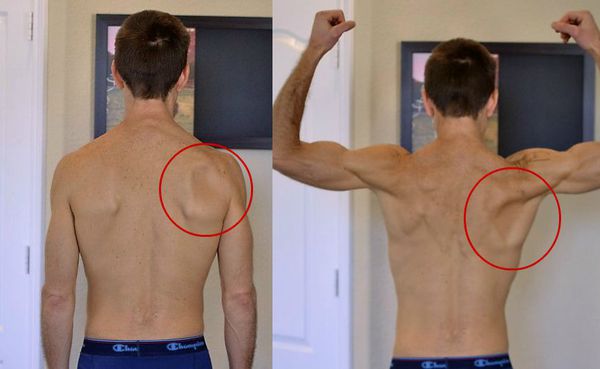
- увеличением и болезненностью регионарных лимфоузлов;
- сужением зрачка и углублением глазного яблока (синдром Бернара-Горнера);[4]
- образованием хронической формы заболевания.
Все эти осложнения могут привести не только к потери работоспособности, но и к инвалидизации.
Диагностика плексита
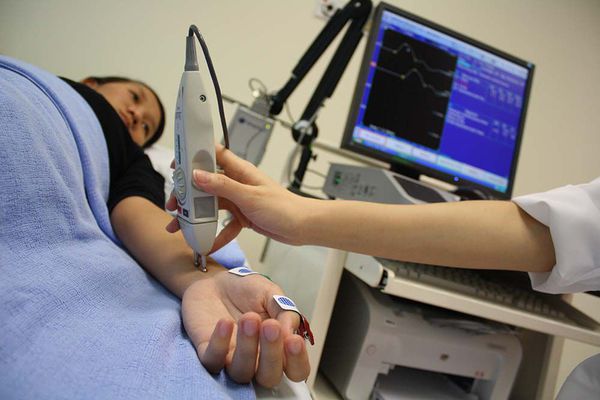
Обследование пациента с подозрением на плексит проводится при помощи рентгенографии поражённого участка, компьютерной томографии, магнитно-резонансной томографии, ультразвукового исследования, поверхностной нейромиографии и анализа крови.
В частности использование нейромиографии необходимо для оценки состояния нервной системы и процесса передачи нервных импульсов.
Установить нахождение поражённых нервных корешков и сплетений (топический диагноз) не так просто. На корешковую локализацию плексита указывают такие признаки, как симптом Нери, симптом Бернара-Горнера, возникновение боли при наклоне головы назад и в сторону поражения, круговых движениях головы и нагрузке на голову. В таком случае плексопатия чаще бывает односторонней.
Дифференциальная диагностика
При проведении диагностики важно отличить плексит от других заболеваний со схожими симптомами, таких как:
- радикулит различной локализации;
- сирингомиелия — заболевание, при котором образуются полости в спинном мозге;
- заболевания плечевого сустава и суставной сумки;
- заболевания внутренних органов и другие.
Сирингомиелия довольно часто сопровождается болями в шее, лопаточной области, руке. Иногда эти болевые ощущения являются чуть ли не единственным симптомом заболевания или же сопровождаются с трудом уловимым расстройством чувствительности в границах, далеко заходящих за пределы шейных сегментов. В связи с этим заболевание часто путают с плекситом, что приводит к долгому безрезультатному лечению от плексопатии.[2]

Характерными симптомами сирингомиелии являются глубокие ломящие или жгучие боли, иногда переходящие в ощущение чего-то горячего, обжигающего. Боли непостоянные: возникают и исчезают без видимых на то причин. Нередко зона болей распространяется на лицо в околоушной области, на лоб, спину или боковую поверхность грудной клетки.[3]
Заболевания плечевого сустава или суставной сумки также сопровождаются иррадиирущими (распространяющимися) болями, близкими по характеру и локализации к болевому синдрому при плексите. Наиболее болезнены из них калькулёзные бурситы — воспаления суставной сумки.
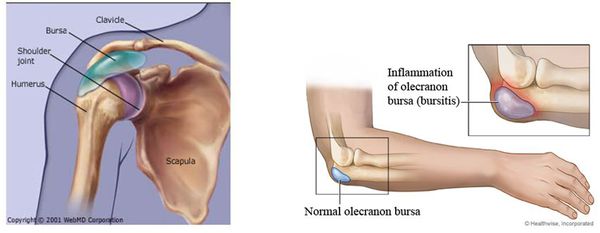
Отличительные признаки бурсита — рефлекторная неподвижность сустава, болевые точки на суставе (которые отсутствуют при плексите). Также облегчить диагностику поможет рентгенография сустава. Аналогичные иррадиирующие боли могут возникнуть при заболеваниях костей верхних конечностей (периостит, остеомиелит, туберкулёз и другие).
Заболевания внутренних органов (лёгких, сердца, аорты) могут сопровождаться нехарактерными и кратковременными болями. Поэтому в большинстве случаев данные виды заболеваний редко принимаются во внимание при диагностике. Исключением является стенокардия, которая иногда проявляется болями в руке и лопаточной области. Однако эти боли проходят от приёма нитроглицерина и валидола.
Также болевой синдром при плексопатии весьма схож с:
- инфекционным эпидуритом (локализуется в костном и спинномозговом каналах);
- ограниченным лептоменингитом (обычно в процесс вовлекаются корешки);
- экстрадуральные (возникающие в позвоночном канале) и экстрамедуллярные (локализующиеся около спинного мозга) опухоли.
В редких случаях при поражениях головного мозга (зрительного бугра) могут возникать боли в руке и плече. Однако они не столько интенсивны, сколько имеют неприятную эмоциональную окраску и сопровождаются мучительными парестезиями (покалывание, ощущение холода, мурашки). Боли резко усиливаются от импульсов, исходящих из мышц, даже от малейших движений конечности.[9]
От того, на какой стадии заболевания проведена диагностика, зависит сложность терапии и восстановления пациента. Поэтому при появлении первых симптомов плексита важно как можно скорее обратиться к специалисту.
Лечение плексита
Лечение плексита в первую очередь должно быть направлено на устранение причины возникновения заболевания:
- при образовании плексопатии в связи с травмированием травмотолог-ортопед проводит операцию по восстановлению целостности кости;
- при остеохондрозе назначается применение хондропротекторов;
- при нарушениях метаболического процесса показаны эндокринные препараты;
- при опухолях, аневризмах и образованиях дополнительных рёбер проводится операция по их удалению;
- при инфицировании или интоксикации показано применение антибактериальных, антивирусных и дезинтаксикационных препаратов.
Терапия плексопатии является комплексной и решает следующие задачи:
- устраняет болевой синдром;
- улучшает кровообращение и питание тканей в зоне поражения;
- нормализует работу нервных сплетений и возобновляет функционирование поражённых частей тела.
Для устранения отдельных симптомов плексита показано применение:
- обезболивающих — новокаиновых блокад, анальгина, аспизола, оксадола;
- нестероидных противовоспалительных средств (НПВС) — диклофенака, нимесулида, индометацина;
- стероидных противовоспалительных препаратов — преднизалона, дексаметазона, дипроспана;[6]
- витаминов — нейромультивита, скополамина, нейровитана, мильгаммы, аевита, витаминов группы А, В, С, Е;
- антихолинэстеразных средств, улучшающих проведение нервных импульсов — прозерина, калимина, инвалина;
- противоотёчных веществ — манита, мочевины;
- трофических препаратов — никотиновой кислоты, калия оротата, неробола, лидазы;
- средств для улучшения микроциркуляции — трентала, компламина;
- хондропротекторов — хондроитинсульфата, глюкозамин сульфата, гиалуроновой кислоты.
Помимо перечисл
