Плечевой сустав методика введения


Анатомия плечевого сустава
Плечевой сустав достаточно сложен по своей структуре, имеет сферическую или шаровидную форму и образован соединением головки плечевой кости с плоской впадиной лопатки. Капсула сустава тонкая, с единственной, причем слабо выраженной связкой сверху, клювовидно-плечевой, которая является слабым местом при активном движении руки.
Плечевой сустав полностью окружен фиброзной капсулой. Проксимально она прикреплена к бугристости суставной впадины лопатки позади волокнисто-хрящевого края суставной губы. Снизу (дистально) капсула прикреплена к анатомической шейке плечевой кости.
Синовиальная оболочка плечевого сустава, выстилая внутреннюю поверхность суставной капсулы, образует два выпячивания: одно — это сумка подлопаточной мышцы, второе (биципитальная часть) простирается вдоль межбугорковой борозды на передней поверхности плечевой кости и является влагалищем сухожилия длинной головки двуглавой мышцы.
Наиболее слабые места находятся в нижнемедиальной части и у сухожилия подлопаточной мышцы под клювовидным отростком.
Доступы и техника укола при блокаде плечевого сустава
Боковой доступ: Лучший доступ к плечевому суставу — боковой. Больной лежит на спине или на здоровом боку. Инъекцию можно сделать и в сидячем положении больного. Для проведения инъекции в плечевой сустав сбоку ориентиром служит акромион. Находят наиболее выпуклую часть его и, поскольку непосредственно под ней находится головка плечевой кости, иглу направляют под акромион, проводя ее между ним и головкой плечевой кости. В начале инъекции руку больного прижимают к его телу.
После того как игла проникнет вглубь и пройдет дельтовидную мышцу, руку слегка поднимают кверху и возвращают немного книзу. Продолжая нажимать на иглу, врач чувствует, как она проходит через препятствие, состоящее из плотной суставной капсулы, и проникает в полость сустава. Легкость введения подтверждает, что игла расположена в полости сустава.
При дегенеративных изменениях в суставной полости, которые подтверждает МРТ-исследование, препарат вводится непосредственно в сустав.
Передний доступ: Осуществить передний доступ к плечевому суставу несколько труднее. Рука должна находиться в положение приведения локтя и отведения предплечья. Пальпируют клювовидный отросток и стараются определить линию сустава путем умеренного вращения плеча. Инъекцию выполняют сбоку от клювовидного отростка по направлению к суставной щели.
При дегенеративных изменениях в суставной полости, которые подтверждает МРТ-исследование, препарат вводится непосредственно в сустав.
Длинная головка бицепса также непосредственно влияет на полость сустава. Проходя в межбугорковой вырезке, она покрыта синовиальным влагалищем. При повреждении или перенагрузке длинной головки бицепса, воспалительный процесс легко переноситься в полость сустава.
Короткая головка бицепса проходит вне сустава, прикрепляясь к каракоиду. Так же имеет тенденцию к воспалению при перенагрузки.
Задний доступ: При проведении заднего доступа ориентиром служит основание акромиона. Находят его и определяют участок, расположенный немного ниже, где есть небольшая ямочка, образованная задним краем дельтовидной мышцы и сухожилием подостной мышцы. Именно в этом месте производят пункцию иглой, которую направляют перпендикулярно к суставу. Суставную сумку прокалывают после того как игла проникнет на глубину 4–5 см. Проникновение иглы в полость сустава ощущается достаточно отчетливо.

Доступ к ротаторной манжете: При болезненности мышц ротаторной манжеты, лечение предполагает инфильтрацию болевых зон лекарственной смесью под контролем УЗИ.
При перенагрузке плеча воспаление и дегенеративные изменения касаются, прежде всего, ротаторных мышц (ротаторной манжеты). Эти четыре сухожилия мышц (надостная, подостная, круглая, подлопаточная) помогают удерживать головку плечевой кости в центре суставной впадины, тем самым стабилизируя ее, а также обеспечивают движения руки в различных направлениях (кнаружи и кнутри).
Доступ в подакромиальную бурсу: Врач находится с заднелатеральной стороны плеча, где следует пропальпировать щель между акромионом и головкой плечевой кости, сделать отметку. Более четко эти границы ощущаются, если пациент обхватывает самого себя руками. Игла при введении должна быть направлена к центру головки плечевой кости. Очень важно, чтобы в момент введения больной не напрягал мышцы, иначе будет трудно выполнить инъекцию.
Импиджмент синдром — это состояние, которое характеризуется соударением головки плечевой кости, акромионом и клювовидно-акромиальной связкой. В результате постоянного травмирования происходит повреждение и ослабление ротаторной манжеты. Следует помнить также о плохом кровоснабжении манжеты, что приводит при повреждении к дегенеративным заболеваниям гораздо быстрее, нежели в других местах.
doclvs.ru
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
Многие люди среднего и старшего поколения по собственному горькому опыту знают, что такое болезнь суставов. Это постоянные боли, невозможность нормально двигаться, заниматься любимыми делами и жить полноценно. К счастью, медицинские технологии не стоят на месте, ученые постоянно изобретают новые способы терапии. Один из них — плазмолифтинг суставов. Мы расскажем об особенностях проведения данной процедуры, показаниях и противопоказаниях к ней, а также о том, в какую сумму обходится эта услуга.
Что такое плазмолифтинг и для чего его могут назначить?
Метод плазмолифтинга суставов в соответствии с номенклатурой медицинских услуг классифицируется как «внутрисуставное введение лекарственных препаратов». Другое его название — аутоплазмотерапия, что, по сути, означает лечение собственной плазмой.
Слово «плазмолифтинг» на слуху у всех, кто так или иначе связан с косметологией: именно в этой области методика получила известность раньше всего. Изобрели ее в США и первоначально использовали в стоматологии[1]. Но в начале 2000-х российские врачи — пластический хирург Ренат Ахмеров и челюстно-лицевой хирург Роман Зарудий — стали успешно применять этот метод для омоложения пациентов. В ходе исследований выяснилось, что активность плазмы универсальна: она «работает» с одинаковой эффективностью в любых тканях организма. Это позволило применять аутоплазмотерапию в разных областях медицины. Особенно высокие результаты достигнуты в травматологии, ортопедии и артрологии.
Болезни суставов с трудом поддаются лечению, потому что ткань хрящей регенерирует очень медленно, особенно в пожилом возрасте. Аутоплазмотерапия служит мощным стимулятором восстановления. С ее помощью естественный процесс заживления проходит гораздо быстрее.
Лечение суставов плазмолифтингом заключается в том, что в поврежденные участки вводят богатую тромбоцитами плазму (сокращенно БоТП). Ее готовят из крови самого пациента, так что препарат считается безвредным, гипоаллергенным и полностью совместим с организмом. Иными словами, этот метод естественный, чего не скажешь о лекарственной терапии, которая всегда связана с теми или иными побочными эффектами.
На заметку
Тромбоциты — это форменные элементы крови, которые играют важную роль в процессах восстановления и заживления. У здорового человека их примерная концентрация составляет 200 000/мкл. Чтобы достичь желаемого лечебного эффекта, содержание тромбоцитов в плазме доводят до 1 000 000/мкл[2]. БоТП производят в специальном аппарате — центрифуге — в две стадии. Сначала из крови, взятой у пациента, удаляют эритроциты и лейкоциты, затем увеличивают содержание тромбоцитов в плазме до необходимого уровня.
Терапевтическое действие плазмолифтинга при заболевании суставов основано именно на свойствах тромбоцитов. В конце прошлого века ученые выяснили, что эти кровяные тельца содержат особые белки, получившие название факторов роста. Они воздействуют на клетки пораженных зон, побуждая их интенсивно делиться. В результате ткани быстрее заживают и регенерируют.
Кроме этого, при лечении суставов методом плазмолифтинга можно заметить следующие лечебные эффекты:
- замедляется процесс разрушения костной и хрящевой ткани;
- улучшается кровоснабжение в пораженной зоне;
- увеличивается продукция внутрисуставной жидкости;
- уменьшаются боли;
- снижается интенсивность воспалительного процесса;
- суставы становятся более подвижными;
- быстрее зарастают трещины.
Поскольку плазму вводят непосредственно в сустав, метод работает направленно. Негативное влияние на другие ткани и органы минимизировано. Особенность плазмолифтинга в том, что он использует восстановительные способности самого организма. Аутоплазмотерапия хорошо совместима с другими способами лечения: она дополняет и усиливает их действие. Благодаря этому часто удается снизить количество и дозы препаратов, принимаемых пациентом.
Еще одно положительное свойство методики — минимальная травматичность. Боли после плазмолифтинга сустава почти никогда не возникают, и пациент не нуждается в реабилитации. Уже на следующий день после процедуры можно заниматься привычными делами.
Показания и противопоказания к аутоплазмотерапии суставов
Сфера применения методики при заболеваниях опорно-двигательного аппарата исключительно широка. Благотворное действие уколов аутоплазмы проявляется при воспалении, дегенеративных и дистрофических процессах, травматических повреждениях суставов и позвоночника.
В травматологии, ортопедии и артрологии прямыми показаниями к проведению процедуры аутоплазмотерапии служат такие болезни и патологические состояния, как:
- Артриты. Эта группа заболеваний суставов имеет воспалительную природу. После нескольких уколов БоТП снижается интенсивность воспаления, ослабевают боли, проходит скованность движений в суставе. Плазмолифтинг при ревматоидном артрите увеличивает продолжительность ремиссии.
- Артроз коленного и тазобедренного суставов. Особенно сильный эффект аутоплазмотерапии наблюдается на начальных стадиях заболевания. Введение плазмы, насыщенной тромбоцитами, способствует восстановлению хрящей, укрепляет мышечную ткань, увеличивает выработку жидкости внутри сустава. Пациенты замечают уменьшение болевого синдрома и улучшение подвижности. При третьей стадии остеоартроза плазмолифтинг советуют сочетать с другими методами лечения.
- Остеохондроз. С ним знакомы не понаслышке все, кто ведет малоподвижный образ жизни. Курс плазмолифтинга при остеохондрозе помогает межпозвоночным дискам быстрее восстанавливаться. Обострения возникают реже, периоды реабилитации укорачиваются.
- Воспалительные заболевания связок и сухожилий (тендинит, фасциит). Поскольку заживляющие свойства тромбоцитов не избирательны, инъекции БоТП положительно действуют на любые ткани.
- Переломы, растяжения, травмы связок, мышц, сухожилий. С помощью плазмолифтинга возможно активизировать процесс заживления тканей, ускорить выздоровление после повреждения.
- Состояние после протезирования коленного и тазобедренного суставов. При тяжелом коксартрозе и гонартрозе операция иногда становится единственным способом избежать инвалидности. В период реабилитации после хирургического вмешательства иногда назначают курсы аутоплазмотерапии. Их цель — ускорить адаптацию пациента к новому суставу, предупредить осложнения.
Но, несмотря на то, что аутоплазмотерапия считается безопасной методикой и не грозит побочными эффектами, при некоторых состояниях она противопоказана. Инъекции аутоплазмы недопустимы:
- при онкозаболеваниях,
- болезнях крови,
- любых острых инфекциях,
- вирусном гепатите.
Не рекомендуется метод также пациентам с декомпенсированным сахарным диабетом, аутоиммунными заболеваниями, психическими расстройствами.
Чтобы избежать вероятных осложнений, перед процедурой советуют пройти минимальное диагностическое обследование. Оно поможет определить, есть ли противопоказания. Базовая диагностика включает анализы крови (общий и биохимический), определение наличия антител к вирусным гепатитам B и C, флюорографию.
Подготовка к процедуре и ее проведение
Процедура плазмолифтинга суставов проста, но требует подготовки. Это объясняется в том числе и тем, что препарат для инъекций готовится из крови пациента, а она должна быть в идеальном состоянии.
Примерно за неделю до лечения следует перестать принимать препараты, влияющие на состав и свертываемость крови. К ним относятся НПВС, антикоагулянты. Отмену лекарств обязательно нужно согласовать с лечащим врачом. При подготовке к плазмолифтингу суставов рекомендуется также перейти на здоровое питание, отказаться от острой, жирной и соленой пищи, алкоголя. За несколько дней до процедуры врачи советуют увеличить потребление жидкости.
Сам процесс длится не более получаса. Сначала врач берет у пациента незначительное количество крови — до 50 мл (по ощущениям это напоминает обычный забор крови из вены для лабораторного исследования). Ее помещают в стерильную пробирку с препаратом, замедляющим свертывание. Затем с помощью центрифуги кровь разделяют на две части. Одна содержит эритроциты, другая — насыщенную тромбоцитами плазму. Именно последнюю используют для инъекций. На втором этапе плазму концентрируют, чтобы довести количество тромбоцитов примерно до 1 000 000/мкл. Полученный препарат вводят в полость сустава. Процедура эта практически безболезненна, но при желании она проводится под местной анестезией.
Уже в первые часы после инъекции многие пациенты чувствуют облегчение. Боли в суставе стихают, возможный объем движений увеличивается. Но для того чтобы получить стойкий результат, необходим курс из нескольких процедур. Их количество и периодичность определяет врач при первичном обследовании. Длительность курса зависит от вида заболевания и его тяжести, от общего состояния пациента и других факторов. Например, при артрозе коленного сустава второй стадии рекомендуется в среднем пять процедур с интервалом в семь дней.
Как часто можно делать плазмолифтинг суставов? Ограничений на применение метода практически нет. Плазмолифтинг может проводиться в том числе и для профилактики (например, у спортсменов либо у людей, чья деятельность связана с неравномерным распределением нагрузок). Но в слишком частых инъекциях нет смысла. В идеале для того, чтобы поддерживать нормальное состояние суставов и предотвращать обострения заболевания, желательно проходить плазмолифтинг курсами один–два раза в год.
Аутоплазмотерапию применяют и как самостоятельную методику, и как часть комплексного лечения болезней суставов. Она хорошо сочетается и с медикаментозной терапией, и с физиопроцедурами, и с ЛФК.
Сколько стоит курс плазмолифтинга
Стоимость аутоплазмотерапии зависит от разных условий, среди них:
- области введения (плазмолифтинг колена или бедра стоит дороже, чем инъекции в мелкие суставы — локтевой, лучезапястный);
- количество уколов;
- дополнительные вмешательства (например, местная анестезия или контроль с помощью ультразвукового исследования во время процедуры, рекомендованный при некоторых заболеваниях);
- уровень и репутация клиники (в известных медицинских центрах цены на услуги обычно выше, но они оправдываются высокими результатами и достойным сервисом);
- квалификация врача, который проводит процедуру (категория, наличие ученой степени, стаж работы — все это может влиять на стоимость).
В среднем в московских частных клиниках одна инъекция аутоплазмы в сустав стоит 3500–6000 рублей. К этому нужно добавить стоимость первичной консультации врача-ортопеда. В некоторых медицинских центрах она проводится бесплатно.
Реально ли сэкономить? Безусловно, такая возможность есть. Например, если оплатить сразу весь курс, а не отдельные процедуры. Экономия в этом случае может достигать 20%. Многие частные клиники регулярно проводят акции и предоставляют скидки на определенные медуслуги. Можно дождаться выгодного предложения и воспользоваться им, если не требуется безотлагательная помощь.
Плазмолифтинг, или аутоплазмотерапию, можно по праву назвать технологией будущего. Этот универсальный метод лечения без лекарств, основанный на активации собственных ресурсов организма, находит все более широкое применение в разных отраслях медицины, в том числе в ортопедии. Плазмолифтинг суставов сегодня с успехом используют в комплексной терапии большинства заболеваний и травм опорно-двигательного аппарата. Процедура позволяет избавиться от болей, надолго продлить период ремиссии и избежать операции.
Источник
Оглавление темы «Подапоневротическое пространство ладони. Тыл кисти. Операции при гнойных заболеваниях кисти и пальцев.»:
1. Подапоневротическое пространство ладони. Стенки подапоневротического пространства. Сосуды и нервы левой кисти. Синовиальные влагалища сухожилий кисти.
2. Глубокая ладонная артериальная дуга. Топография глубокой артериальной дуги ладони. Межкостные мышцы ладони.
3. Латеральное ложе ладони. Тенар. Мышцы латерального ложа ладони. Нервы и сосуды тенара. Медиальное ложе. Гипотенар.
4. Тыл кисти. Внешние ориентиры тыла кисти. Границы тыла кисти. Проекция на кожу главных сосудисто-нервных образований тыла кисти.
5. Слои тыла кисти. Подапоневротическое пространство тыла кисти. Подфасциальные сосудисто-нервные образования тыла кисти.
6. Пальцы. Ладонная поверхность пальцев кисти. Слои ладонной поверхности пальцев. Костно-фиброзные каналы пальцев. Синовиальные влагалища сухожилий на пальцах руки.
7. Тыльная поверхность пальцев кисти. Тыл пальцев. Слои тыльной поверхности пальцев.
8. Операции на верхних конечностях. Пункции суставов. Пункция плечевого сустава. Техника ( методика ) пункции плечевого сустава.
9. Пункция локтевого сустава. Техника ( методика ) пункции локтевого сустава. Как пунктировать локтевой сустав?
10. Операции при гнойных заболеваниях кисти и пальцев. Панариций. Виды панарициев. Лечение панарициев. Вскрытие подкожного панариция по Клаппу.
11. Операции на тыльной поверхности дистальной (ногтевой) фаланги. Паронихии. Лечение паронихий. Операции при подногтевом панариции. Операция Канавела.
12. Операции при гнойных тендовагинитах. Тендовагинит. Разрезы при тендовагинитах.
13. Операции при флегмонах кисти. Вскрытие подапоневротической флегмоны ладони по Войно-Ясенецкому — Пику. Вскрытие подфасциалной флегмоны ложа тенара. Вскрытие флегмон тыла кисти.
Операции на верхних конечностях. Пункции суставов. Пункция плечевого сустава. Техника ( методика ) пункции плечевого сустава.
Пункции суставов применяются с целью выяснения характера содержимого полости сустава, для эвакуации патологической жидкости, введения лекарственных веществ, а также для введения инструментов при артроскопии. Как и при всех других пункциях, иглу вводят через смещённую пальцем кожу над местом пункции, чтобы при возвращении кожи на своё место не осталось прямого раневого канала, через который инфекция могла бы попасть в полость сустава. В большинстве случаев иглу вкалывают через предварительно анестезированный участок кожи на разгибатель-ной поверхности сустава, где нет крупных сосудов и нервов.
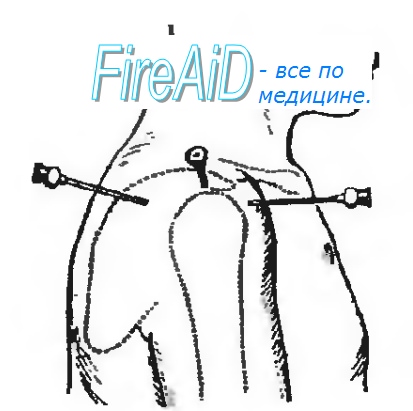
Рис 3.48. Пункция плечевого сустава (объяснение в тексте).
Пункция плечевого сустава
Пункцию плечевого сустава производят в положении больного лежа на здоровом боку или сидя, ее можно выполнить спереди, снаружи и сзади.
Спереди плечевой сустав пунктируют, ориентируясь на клювовидный отросток лопатки, который пальпируется в подключичной ямке на 3 см книзу от акромиального конца ключицы. Иглу вводят под клювовидный отросток и продвигают кзади между ним и головкой плечевой кости на глубину 3-4 см.
При пункции плечевого сустава снаружи иглу вкалывают книзу от наиболее выпуклой части акромиона во фронтальной плоскости через толщу дельтовидной мышцы.
При пункции плечевого сустава сзади иглу вводят книзу от акромиона, в углубление, образованное им и задним краем дельтовидной мышцы, перпендикулярно на глубину 4—5 см (рис. 3.48 ).
— Также рекомендуем «Пункция локтевого сустава. Техника ( методика ) пункции локтевого сустава. Как пунктировать локтевой сустав?»
Источник
