Переразгибание коленного сустава это
Переразгибание коленного сустава[править | править код]
Переразгибание коленного сустава происходит при ударе по нему спереди или при неудачном приземлении на ногу. При этом возможны травмы крестообразных связок, а также задней группы мышц бедра и суставной капсулы с задней стороны коленного сустава.
Повязка при переразгибании коленного сустава[править | править код]
Определите степень разгибания, при которой появляется болезненность. Подложив опору под пятку спортсмена, придайте коленному суставу положение легкого сгибания, которое спортсмен должен сохранять в течение всей перевязки. Наложите проксимальные и дистальные якорные полоски на бедро и голень, а затем последовательно, от проксимальной якорной полоски к дистальной, накладывайте полоски лейкопластыря, перекрещивая их над задней поверхностью коленного сустава. После наложения лейкопластырной повязки коленный сустав можно забинтовать эластичным бинтом (рис. 3.11).
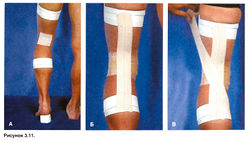
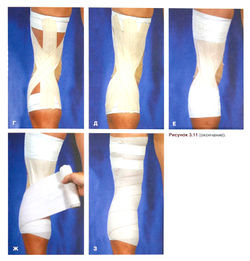
Рисунок 3.11. Повязка при переразгибании коленного сустава. А. Попросите спортсмена слегка согнуть ногу в коленном суставе и подложите под пятку какую-нибудь опору. Затем наложите проксимальные и дистальные якорные полоски на бедро и голень и положите защитную подкладку в подколенную ямку. Б—Д. Наложите вертикальную, а поверх нее — две диагональные полоски эластичного лейкопластыря так, чтобы они пересекались над подколенной ямкой. Е. Закрепите повязку проксимальными и дистальными фиксирующими полосками. Ж—3. В завершение наложите поверх повязки эластичный бинт.
Упражнения при переразгибании коленного сустава[править | править код]
Выполняются упражнения на растяжку и укрепление задней группы мышц бедра (см. рис. 3.3 и 3.4).

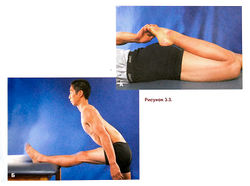
Рисунок 3.3. А. Упражнение на растяжку четырехглавой мышцы бедра: лежа на животе, тянуть за пальцы ноги, согнутой в коленном суставе. Б. Упражнение на растяжку задней группы мышц бедра: сгибать прямую ногу в тазобедренном суставе, держа при этом спину прямой.
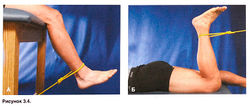
Рисунок 3.4. А. Упражнение на укрепление четырехглавой мышцы бедра: в положении сидя разгибать ногу в коленном суставе с преодолением сопротивления. Б. Упражнение на укрепление задней группы мышц бедра: лежа на животе, сгибать ногу в коленном суставе с преодолением сопротивления.
Читайте также[править | править код]
- Коленный сустав
- Коленный сустав ребенка
- Анатомия коленного сустава
- Травма коленного сустава
- Спортивная травма колена — лечение
- Хруст в коленях
- Тейпирование коленного сустава
- Ортезы для коленного сустава
- Массаж при растяжении связок суставов
- Массаж при повреждении менисков коленного сустава
- Разрыв связки надколенника
- Отрыв бугристости большеберцовой кости
- Разрыв мениска: симптомы и лечение
- Разрыв мениска у детей
- Рассекающий остеохондроз
- Травмы и повреждения четырехглавой мышцы бедра
- Латеропозиция надколенника
- Ущемление околонадколенниковой синовиальной складки
- Раздвоение надколенника
- Связки коленного сустава
- Разрыв передней крестообразной связки
- Разрыв передней крестообразной связки у детей
- Разрыв задней крестообразной связки
- Боль в колене с передней стороны
- Хондромаляция надколенника: симптомы и лечение
- Подвывих и вывих надколенника
- Вывих надколенника у детей
- Тендинит собственной связки надколенника
- Боль в колене с внешней стороны
- Боль в колене после бега
- Растяжение связок колена (лечение)
- Нестабильность коленного сустава
Источник

Синдром гипермобильности суставов – это заболевание, при котором наблюдается избыточная подвижность, сочетающаяся с патологическими симптомами со стороны опорно-двигательного аппарата. Обычно пациентов беспокоят суставные и мышечные боли. Возможны синовиты, бурситы, энтезопатии, повторные подвывихи, ранние артрозы, другие проявления. Диагноз выставляется на основании анамнеза, данных клинического осмотра. Для исключения иных заболеваний назначаются лабораторные и инструментальные исследования. Лечение включает медикаментозную терапию, ЛФК, коррекцию режима дня и двигательной активности.
Общие сведения
Синдром гипермобильности суставов (СГС) – патологическое состояние, которое следует отличать от асимптомной гипермобильности суставов (ГС), не сопровождающейся клиническими проявлениями. Распространенность СГС в популяции составляет около 4%. Женщины болеют чаще мужчин (5,6% и 1,9% соответственно). У 65% у пациентов имеются близкие родственники, страдающие тем же заболеванием, что свидетельствует о наследственной природе патологии. СГС ассоциируется с повышенным риском развития остеоартроза и других болезней костно-мышечной системы.

Синдром гипермобильности суставов
Причины
Генерализованная гипермобильность суставов – широко распространенное состояние. По данным исследователей, увеличение объема движений по сравнению со среднестатистической нормой выявляется у 6,9-31,5% жителей планеты, чаще – у женщин, уроженцев Азии, Африки, Ближнего Востока. В основе избыточной подвижности лежат мутации генов, отвечающих за формирование коллагена и тенаскина Х, которые входят в состав связок, сухожилий и суставных капсул.
Данная индивидуальная особенность передается по наследству, преимущественно по женской линии. Это нарушение – дисплазия соединительной ткани (ДСТ) потенцируется влиянием множества генов, при этом имеет значение уникальное сочетание аллелей обоих родителей, что объясняет значительную вариабельность проявлений ГС, неопределенную вероятность развития СГС, а также наличие или отсутствие симптомов соединительнотканной недостаточности со стороны других органов и систем.
Патогенез
Изменение структуры соединительной ткани приводит к снижению ее прочности и, как следствие – к повышению вероятности микротравм при физических нагрузках. Наряду с повторными микротравмами имеет значение снижение порога болевой чувствительности и наличие ортопедических аномалий, которые часто выявляются у больных с ДСТ – плоскостопия, дисплазии тазобедренных суставов, спондилолистеза, сколиоза.
Определенную роль играют вегетососудистые расстройства, которые также часто сопутствуют ДСТ. Все перечисленное обуславливает появление болей в мышцах и суставах на фоне физической активности. С возрастом проявления СГС усугубляются, потому что к врожденным аномалиям добавляются приобретенные патологические изменения – менископатии, энтезопатии, тендиниты, остеохондроз, развивающиеся на фоне базовых нарушений строения ОДС, повторных микротравм.
Симптомы
Первые симптомы обычно появляются в молодом возрасте. Больные предъявляют жалобы на мышечно-суставные боли после умеренной физической активности или незначительной травмы. Как правило, наибольшая интенсивность болей отмечается в голеностопных и коленных суставах. Признаки воспаления отсутствуют. Рецидивирующий характер боли вынуждает пациентов ограничивать двигательную активность, что ведет к детренированности, повышенной вероятности травматизации при физической нагрузке.
На фоне детренированности появляются мышечная слабость, повышенная утомляемость. Иногда после травм развиваются острые синовиты, типичными особенностями которых являются невоспалительный характер выпота и быстрое купирование симптоматики. Нередко беспокоят боли в спине. Интенсивность болевого синдрома может существенно варьироваться – от незначительных или умеренных болевых ощущений до упорных болей, существенно ограничивающих физические возможности пациента.
Поскольку СГС развивается на фоне врожденных нарушений синтеза белков, входящих в состав кожи, стенок сосудов, внутренних органов, у многих пациентов выявляются внесуставные проявления патологии. Типичными признаками являются чрезмерно растяжимая тонкая кожа, раннее развитие варикоза, появление синяков после незначительных травм. У некоторых больных обнаруживаются пролапс митрального клапана, опущение матки, почек, прямой кишки, грыжевые выпячивания различных локализаций.
Осложнения
У пациентов с СГС могут возникать повторные подвывихи суставов. Со временем боль начинает беспокоить даже при отсутствии значимых нагрузок, что связано с формированием менископатий, энтезопатий, бурситов, туннельных синдромов, других патологий. Отмечается повышенная вероятность раннего остеоартроза и остеохондроза. При манифестации вторичных поражений связочно-суставных структур жалобы видоизменяются, соответствуют клиническим проявлениям того или иного заболевания.
Наличие вегетативных нарушений, нередко выявляющихся при дисплазии соединительной ткани, утяжеляет течение болезни. На фоне постоянных артралгий, миалгий и дорсалгий, сочетающихся с обмороками, кардиалгиями, сердцебиением, ощущением нехватки воздуха, другими признаками вегетативной дисфункции, развиваются невротические расстройства.
Диагностика
Синдром гипермобильности суставов диагностируют врачи-ортопеды или ревматологи. Для выявления повышенной подвижности применяют так называемый счет Бейтона – совокупность признаков, которые обнаруживаются при проведении простых тестов, не требующих дополнительного оборудования:
- Переразгибание мизинца. Выпрямленный мизинец отклоняется к тыльной стороне кисти до образования угла 90 градусов.
- Приведение I пальца. Удерживая большой палец другой рукой, его можно подвести вплотную к предплечью.
- Переразгибание локтевого сустава. Предплечье отклоняется в сторону плеча до 10 и более градусов.
- Переразгибание коленного сустава. Угол между бедром и голенью составляет 10 или более градусов.
- Повышенная гибкость позвоночника. В положении стоя пациент может полностью положить ладони на пол, не сгибая колени.
За первые четыре положительных признака начисляется по 1 баллу с каждой стороны, за пятый – 1 балл. Наибольшее возможное количество баллов – 9. Используя результаты теста и данные анамнеза, выявляют СГС на основе определенных диагностических критериев:
1. Большие критерии:
- 4 и более балла по шкале Бейтона;
- жалобы на боли в 4 или более суставах на протяжении 3 или более месяцев.
2. Малые критерии:
- 1-3 балла по счету Бейтона для молодых пациентов и 0-2 балла для людей старше 50 лет;
- артралгии в 1-3 суставах или люмбалгии в течение 3 и более месяцев, спондилез, спондилолистез;
- наличие в анамнезе вывихов более чем в 1 суставе или повторных вывихов сустава;
- поражение околосуставных тканей: бурсит, тендинит, энтезопатия, эпикондилит и др.;
- высокий рост, худощавость, арахнодактилия, длинные ноги;
- изменения кожи: атрофии, чрезмерная растяжимость, стрии и т. д.;
- миопия либо нависающие веки;
- варикоз нижних конечностей, опущение внутренних органов, грыжи.
Для постановки диагноза необходимо 2 больших признака, 1 большой и 2 малых признака либо 4 малых признака. План обследования при подозрении на СГС определяется жалобами больных, может включать рентгенографию, КТ, МРТ различных сегментов, другие визуализационные методики. Для исключения ревматических болезней выполняют соответствующие лабораторные исследования.
Дифференциальная диагностика
Гипермобильность суставов, сочетающаяся с симптоматикой со стороны артикулярных, периартикулярных и мышечных тканей встречается при ряде других заболеваний, что обуславливает важность дифференциальной диагностики. В первую очередь СГС различают с синдромами Марфана и Элерса-Данлоса. В ряде случаев может потребоваться дифференцировка с синдромом Луиса-Дитца, несовершенным остеогенезом, иными патологиями.
Лечение синдрома гипермобильности суставов
Лечение СГС длительное, осуществляется в амбулаторных условиях. Центральное место в плане терапевтических мероприятий занимает коррекция образа жизни и режима физической активности. По показаниям немедикаментозные методы лечения дополняют лекарственной терапией.
Немедикаментозные методики
При применении физиологических способов нормализации состояния больных важны комплексный подход и раннее начало лечения. Особое значение немедикаментозные методы имеют в терапии пациентов младше 20 лет, у которых нередко удается существенно уменьшить проявления СГС в течение дальнейшей жизни. Рекомендуются:
- Оптимальный режим дня. Включает достаточное количество сна, чередование периодов работы и отдыха, регулярное полноценное питание. Важной частью режима является ежедневная умеренная физическая активность для профилактики детренированности.
- Коррекция двигательных стереотипов. Предусматривает отработку правильной техники движений. Осуществляется врачами ЛФК. Направлена на исключение нефизиологических нагрузок, предупреждение перегрузок, повторной травматизации.
- Кинезиотерапия. Разрабатываются комплексы статических и динамических упражнений для укрепления мышц в проблемных зонах. Комплексы ЛФК выполняются вначале со специалистом, затем – индивидуально в домашних условиях, по показаниям дополняются остеопатией, миофасциальным релизингом, механотерапией.
- Фиксация. Производится индивидуальный подбор ортезов. В ходе подбора учитываются уровень активности пациента, локализация болевого синдрома, выраженность изменений в различных анатомических зонах.
- Физиотерапия. Назначается в период обострений. Направлена на ликвидацию болевого синдрома, стимуляцию восстановления тканей. Применяются лекарственный электрофорез, лазеротерапия, магнитотерапия, другие методики.
Медикаментозные методы
В большинстве случаев для устранения болевого синдрома достаточно немедикаментозных мероприятий в сочетании с использованием местных средств (гелей, мазей) с отвлекающим и противовоспалительным эффектами. При недостаточной результативности показаны:
- Стимуляторы белкового обмена. В перечень рекомендованных средств входят кальцитонин, аскорбиновая кислота, никотиновая кислота, витамины группы В, минеральные комплексы, другие препараты, способствующие активизации образования коллагена, обеспечению баланса окислительно-восстановительных процессов.
- Корректоры обмена глюкозаминогликанов. Применяются медикаменты из группы хондропротекторов – глюкозамина сульфат, хондроитина сульфат и др.
- Стабилизаторы минерального обмена. Используются средства, содержащие различные формы витамина Д (эргокальциферол, альфакальцидол и аналоги), препараты кальция.
- Корректоры биоэнергетического состояния. Назначаются лекарства, в состав которых входят фосфолипиды и полиненасыщенные жирные кислоты (лецитин), рибоксин, мельдоний, незаменимые аминокислоты.
Медикаментозную терапию проводят несколько раз в год курсами продолжительностью около 2 месяцев с интервалом между курсами не менее 2-3 месяцев. Обычно курс включает по одному препарату из каждой группы. В начале следующего курса средства заменяют. Прием лекарств чередуют с физиотерапией. НПВС при синдроме гипермобильности суставов применять не рекомендуют из-за незначительной выраженности воспаления и возможного негативного влияния медикаментов на состояние соединительной ткани.
Прогноз
Прогноз благоприятный. При соблюдении рекомендованного режима активности, выработке правильных двигательных стереотипов большинство больных ведет обычный образ жизни, полностью сохраняет трудоспособность. В отдельных случаях возможно тяжелое течение с повторными эпизодами нетрудоспособности, необходимостью индивидуальной адаптации, иногда – вынужденной сменой профессии.
Профилактика
Первичная профилактика не разработана из-за врожденного характера патологии. Вторичные профилактические меры включают раннее выявление и регулярное наблюдение пациентов с гипермобильностью суставов, индивидуальный подбор физических нагрузок, профориентацию, разъяснение особенностей течения болезни для предупреждения невротических расстройств, создания настроя на необходимость коррекции в течение всей жизни.
Источник
Переразгибание коленного сустава[править | править код]
Переразгибание коленного сустава происходит при ударе по нему спереди или при неудачном приземлении на ногу. При этом возможны травмы крестообразных связок, а также задней группы мышц бедра и суставной капсулы с задней стороны коленного сустава.
Повязка при переразгибании коленного сустава[править | править код]
Определите степень разгибания, при которой появляется болезненность. Подложив опору под пятку спортсмена, придайте коленному суставу положение легкого сгибания, которое спортсмен должен сохранять в течение всей перевязки. Наложите проксимальные и дистальные якорные полоски на бедро и голень, а затем последовательно, от проксимальной якорной полоски к дистальной, накладывайте полоски лейкопластыря, перекрещивая их над задней поверхностью коленного сустава. После наложения лейкопластырной повязки коленный сустав можно забинтовать эластичным бинтом (рис. 3.11).


Рисунок 3.11. Повязка при переразгибании коленного сустава. А. Попросите спортсмена слегка согнуть ногу в коленном суставе и подложите под пятку какую-нибудь опору. Затем наложите проксимальные и дистальные якорные полоски на бедро и голень и положите защитную подкладку в подколенную ямку. Б—Д. Наложите вертикальную, а поверх нее — две диагональные полоски эластичного лейкопластыря так, чтобы они пересекались над подколенной ямкой. Е. Закрепите повязку проксимальными и дистальными фиксирующими полосками. Ж—3. В завершение наложите поверх повязки эластичный бинт.
Упражнения при переразгибании коленного сустава[править | править код]
Выполняются упражнения на растяжку и укрепление задней группы мышц бедра (см. рис. 3.3 и 3.4).

Рисунок 3.3. А. Упражнение на растяжку четырехглавой мышцы бедра: лежа на животе, тянуть за пальцы ноги, согнутой в коленном суставе. Б. Упражнение на растяжку задней группы мышц бедра: сгибать прямую ногу в тазобедренном суставе, держа при этом спину прямой.

Рисунок 3.4. А. Упражнение на укрепление четырехглавой мышцы бедра: в положении сидя разгибать ногу в коленном суставе с преодолением сопротивления. Б. Упражнение на укрепление задней группы мышц бедра: лежа на животе, сгибать ногу в коленном суставе с преодолением сопротивления.
Читайте также[править | править код]
- Коленный сустав
- Коленный сустав ребенка
- Анатомия коленного сустава
- Травма коленного сустава
- Спортивная травма колена — лечение
- Хруст в коленях
- Тейпирование коленного сустава
- Ортезы для коленного сустава
- Массаж при растяжении связок суставов
- Массаж при повреждении менисков коленного сустава
- Разрыв связки надколенника
- Отрыв бугристости большеберцовой кости
- Разрыв мениска: симптомы и лечение
- Разрыв мениска у детей
- Рассекающий остеохондроз
- Травмы и повреждения четырехглавой мышцы бедра
- Латеропозиция надколенника
- Ущемление околонадколенниковой синовиальной складки
- Раздвоение надколенника
- Связки коленного сустава
- Разрыв передней крестообразной связки
- Разрыв передней крестообразной связки у детей
- Разрыв задней крестообразной связки
- Боль в колене с передней стороны
- Хондромаляция надколенника: симптомы и лечение
- Подвывих и вывих надколенника
- Вывих надколенника у детей
- Тендинит собственной связки надколенника
- Боль в колене с внешней стороны
- Боль в колене после бега
- Растяжение связок колена (лечение)
- Нестабильность коленного сустава
Источник
