Парез плечевого сустава это

Плечевой плексит — поражение плечевого нервного сплетения, проявляющееся болевым синдромом в сочетании с двигательной, сенсорной и вегетативной дисфункцией верхней конечности и плечевого пояса. Клиническая картина варьирует в зависимости от уровня поражения сплетения и его генеза. Диагностика осуществляется неврологом совместно с другими специалистами, она может потребовать проведения электромио- или электронейрографии, УЗИ, рентгенографии, КТ или МРТ плечевого сустава и области сплетения, исследования биохимии крови, уровня С-реактивного белка и РФ. Вылечить плечевой плексит и полностью восстановить функцию сплетения возможно лишь в течение первого года, при условии устранения причины заболевания, проведения адекватной и комплексной терапии и реабилитации.
Общие сведения
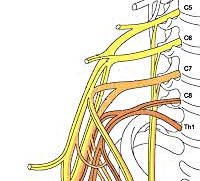
Плечевое сплетение сформировано ветвями нижних шейных спинномозговых нервов С5-С8 и первого грудного корешка Th1. Нервы, исходящие из плечевого сплетения, иннервируют кожу и мышцы плечевого пояса и всей верхней конечности. Клиническая неврология различает тотальное поражение сплетения — паралич Керера, поражение только верхней его части (С5–С8) — проксимальный паралич Дюшена-Эрба и поражение только нижней части (С8–Th1) — дистальный паралич Дежерин-Клюмпке.
В зависимости от этиологии плечевой плексит классифицируется как посттравматический, инфекционный, токсический, компрессионно-ишемический, дисметаболический, аутоиммунный. Среди плекситов другой локализации (шейный плексит, пояснично-крестцовый плексит) плечевой плексит является наиболее часто встречающимся. Широкое распространение и полиэтиологичность заболевания обуславливает его актуальность как для неврологов, так и для специалистов в области травматологии- ортопедии, акушерства и гинекологии, ревматологии, токсикологии.
Плечевой плексит
Причины возникновения
Среди факторов, обуславливающих плечевой плексит, наиболее распространены травмы. Повреждение сплетения возможно при переломе ключицы, вывихе плеча (в т. ч. привычном вывихе), растяжении связок или повреждении сухожилий плечевого сустава, ушибе плеча, резаных, колотых или огнестрельных ранениях области плечевого сплетения. Зачастую плечевой плексит возникает на фоне хронической микротравматизации сплетения, например, при работе с вибрирующим инструментом, использовании костылей. В акушерской практике общеизвестен акушерский паралич Дюшена-Эрба, являющийся следствием родовой травмы.
Второе место по распространенности занимает плечевой плексит компрессионно-ишемического генеза, возникающий при сдавлении волокон сплетения. Подобное может произойти при длительном нахождении руки в неудобном положении (во время крепкого сна, у постельных больных), при сдавлении сплетения аневризмой подключичной артерии, опухолью, посттравматической гематомой, увеличенными лимфатическими узлами, добавочным шейным ребром, при раке Панкоста.
Плечевой плексит инфекционной этиологии возможен на фоне туберкулеза, бруцеллеза, герпетической инфекции, цитомегалии, сифилиса, после перенесенного гриппа, ангины. Дисметаболический плечевой плексит может иметь место при сахарном диабете, диспротеинемии, подагре и т. п. обменных заболеваниях. Не исключено ятрогенное повреждение плечевого сплетения при различных оперативных вмешательствах в области его расположения.
Симптомы
Плечевой плексит манифестирует болевым синдромом — плексалгией, носящей стреляющий, ноющий, сверлящий, ломящий характер. Боль локализуется в области ключицы, плеча и распространяется на всю верхнюю конечность. Усиление болевых ощущений наблюдается в ночное время, провоцируется движениями в плечевом суставе и руке. Затем к плексалгии присоединяется и прогрессирует мышечная слабость в верхней конечности.
Для паралича Дюшена-Эрба типичны гипотония и снижение силы в мышцах проксимальных отделов руки, приводящие к затруднению движений в плечевом суставе, отведения и поднятия руки (особенно при необходимости удержания в ней груза), сгибания ее в локтевом суставе. Паралич Дежерин-Клюмпке, напротив, сопровождается слабостью мышц дистальных отделов верхней конечности, что клинически проявляется затруднением выполнения движений кистью или удержания в ней различных предметов. В результате пациент не может удерживать чашку, полноценно использовать столовые приборы, застегнуть пуговицы, открыть ключом дверь и т. п.
Двигательные расстройства сопровождаются снижением или выпадением локтевого и карпорадиального рефлексов. Сенсорные нарушения в виде гипестезии затрагивают латеральный край плеча и предплечья при проксимальном параличе, внутреннюю область плеча, предплечья и кисть — при дистальном параличе. При поражении симпатических волокон, входящих в нижнюю часть плечевого сплетения, одним из проявлений паралича Дежерин-Клюмпке может выступать симптом Горнера (птоз, расширение зрачка и энофтальм).
Кроме двигательных и сенсорных нарушений, плечевой плексит сопровождается трофическими расстройствами, развивающимися вследствие дисфункции периферических вегетативных волокон. Отмечается пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей. Кожа пораженной конечности легко травмируется, раны длительно не заживают.
Зачастую наблюдается частичное поражение плечевого сплетения с возникновением либо проксимального паралича Дюшена-Эрба, либо дистального паралича Дежерин-Клюмпке. Более редко отмечается тотальный плечевой плексит, включающий в себя клинику обоих перечисленных параличей. В исключительных случаях плексит носит двусторонний характер, что более типично для поражений инфекционного, дисметаболического или токсического генеза.
Диагностика
Установить диагноз «плечевой плексит» невролог может по данным анамнеза, жалобам и результатам осмотра, подтвержденным электронейрографическим исследованием, а при его отсутствии — электромиографией. Важно отличать плексит от невралгии плечевого сплетения. Последняя, как правило, манифестирует после переохлаждения, проявляется плексалгией и парестезиями, не сопровождается двигательными нарушениями. Кроме того, плечевой плексит следует дифференцировать с полиневропатией, мононевропатиями нервов руки (невропатией серединного нерва, невропатией локтевого нерва и невропатией лучевого нерва), патологией плечевого сустава (артритом, бурситом, артрозом), плечелопаточным периартритом, радикулитом.
С целью дифференциальной диагностики и установления этиологии плексита при необходимости проводится консультация травматолога, ортопеда, ревматолога, онколога, инфекциониста; УЗИ плечевого сустава, рентгенография или КТ плечевого сустава, МРТ области плечевого сплетения, рентгенография легких, исследование уровня сахара крови, биохимический анализ крови, определение РФ и С-реактивного белка, пр. обследования.
Лечение
Дифференцированная терапия определяется генезом плексита. По показаниям проводится антибиотикотерапия, противовирусное лечение, иммобилизация травмированного плечевого сустава, удаление гематомы или опухоли, дезинтоксикация, коррекция нарушений обмена. В отдельных случаях (чаще при акушерском параличе) требуется совместное с нейрохирургом решение вопроса о целесообразности хирургического вмешательства — пластики нервных стволов сплетения.
Общим направлением в лечении выступает вазоактивная и метаболическая терапия, обеспечивающая улучшенное питание, а значит и скорейшее восстановление нервных волокон. Пациенты, имеющие плечевой плексит, получают пентоксифиллин, комплексные препараты витаминов группы В, никотиновую к-ту, АТФ. На улучшение трофики пораженного сплетения направлены и некоторые физиопроцедуры — электрофорез, грязелечение, тепловые процедуры, массаж.
Немаловажное значение отводится симптоматической терапии, включающей купирование плексалгии. Пациентам назначают НПВП (диклофенак, метамизол натрия и др.), лечебные блокады с новокаином, ультрафонофорез гидрокортизона, УВЧ, рефлексотерапию. Для поддержки мышц, улучшения кровообращения и профилактики контрактур суставов пораженной руки рекомендован специальный комплекс ЛФК и массаж верхней конечности. В восстановительном периоде проводятся повторные курсы нейрометаболической терапии и массажа, непрерывно осуществляется ЛФК с постепенным наращиванием нагрузки.
Прогноз и профилактика
Своевременное начало лечения, успешное устранение причинного триггера (гематомы, опухоли, травмы, инфекции и пр.), адекватная восстановительная терапия обычно способствуют полному восстановлению функции нервов пораженного сплетения. При запоздалом начале терапии и невозможности полностью устранить влияние причинного фактора плечевой плексит имеет не очень благоприятный в плане выздоровления прогноз. С течением времени в мышцах и тканях происходят необратимые изменения, вызванные их недостаточной иннервацией; формируются мышечные атрофии, контрактуры суставов. Поскольку наиболее часто поражается ведущая рука, пациент теряет не только свои профессиональные возможности, но и способности к самообслуживанию.
К мерам, позволяющим предотвратить плечевой плексит, относят профилактику травматизма, адекватный выбор способа родоразрешения и профессиональное ведение родов, соблюдение операционных техник, своевременное лечение травм, инфекционных и аутоиммунных заболеваний, коррекцию дисметаболических нарушений. Повысить устойчивость нервных тканей к различным неблагоприятным воздействиям помогает соблюдение нормального режима, оздоравливающие физические нагрузки, правильное питание.
Источник
Если говорить простым языком, то парез – это тот же паралич, только выраженный в более мягкой форме. Для него характерно снижение тонуса конкретной мышцы или группы мышц. Он скорее является симптомом, сопровождающим более сложные состояния и патологии, такие как нарушение мозгового кровообращения, новообразования в коре головного мозга или инсульт. Поэтому я всегда начинаю лечение пациента с определения точной причины недуга.
Причины формирования пареза
Как я уже говорил ранее, парез не является самостоятельным заболеванием, он может сопровождать следующие патологии и состояния организма:
- новообразования в головном или спинном мозге
- инсульт и прочие формы кровоизлияния в головной и спинной мозг
- черепно-мозговая травма
- травма позвоночника
- воспалительный процесс в головном мозге — энцефалит
- воспалительный процесс в спинном мозге — миелит
- патологии, вызывающие разрушение белка, отвечающего за передачу нервных импульсов по волокнам нервных тканей
- иммуновоспалительные заболевания
- патологии, сформированные на фоне нарушений обменных процессов в мышечных тканях — миопатия
- патологическая утомляемость мышц тела – миастения
- эпилепсия
- интоксикация опасными промышленными веществами, алкоголем, передозировка психотропных препаратов.
Только правильное определение причины пареза может гарантировать эффективный результат лечения.
Симптомы пареза
Для пареза характерны следующие проявления:
- нарушение координации и походки
- при подъеме ноги стопа теряет устойчивость и свисает
- если парез поразил мышцы шеи и плечевого пояса, пациенту сложно держать голову
- тремор и слабость в руках
- тремор и слабость в мышцах ног
- затруднения при передвижении ног
- сложности при смене положения тела.
Разновидности пареза
В зависимости от потери мышечного тонуса, выявленного при внешнем осмотре и проверке рефлексов, выделяют следующие формы пареза:
- полная сохранность тонуса мышц и их силы
- незначительный спад мышечного тонуса и потеря силы
- значительный спад тонуса мышц и потеря их силы
- неспособность мышцы или группы мышц оказывать сопротивление силы тяжести
- непродуктивное сокращение отдельных пучков мышечных волокон без задействования всей мышцы
- отсутствие тонуса и силы у пораженной мышцы.
В зависимости от степени поражения конечностей специалисты классифицируют парез на:
- монопарез – потеря мышечной силы в одной конечности
- парапарез – поражение мышц либо в руках, либо в ногах
- тетрапарез – ослабление мышечного тонуса и потеря силы в мышцах рук и ног одновременно
- гемипарез – патология поражает мышцы конечностей с одной стороны тела.
В зависимости от причины формирования пареза выделяют две формы патологии:
Периферический – результат поражения черепно-мозговых нервов и нервных окончаний, соединяющих головной мозг с мышцами и передающих сигналы. Для него характерно понижение тонуса паретичных мышц.
Центральный – результат разрушения нервных волокон, передающих сигналы от коры головного мозга в спинной. Для этой формы патологии характерно повышение тонуса паретичных мышц.
Диагностика организма для выявления пареза
Для более точного определения диагноза пациенту назначаются следующие виды лабораторных и аппаратных исследований:
- осмотр пациента неврологом для определения состояния мышечной структуры и рефлексов
- общий анализ крови на выявление воспалительных процессов
- биохимия крови
- анализ крови на токсикологию
- пробы с прозерином для определения мышечной слабости
- электронейромиография
- электроэнцефалограмма
- КТ и МРТ
- магнитно-резонансная ангиография сосудов головного мозга
- консультация нейрохирурга.
Для составления полного анамнеза заболевания невролог проводит детальный опрос с целью выяснить наличие у пациента родственников с подобным заболеванием, влияние его профессии и окружающей обстановки на состояние организма.
Остеопатия — эффективный метод лечения пареза
Техники остеопатического воздействия эффективны и безопасны, поэтому они являются отличной альтернативой для лечения пареза у взрослых и детей. Занимаясь лечением пациентов с данной патологией, я каждый раз убеждаюсь, что только правильно определенная причина развития пареза обеспечит высокий результат терапии. Однако не всегда медицинские аппараты могут установить первопричину формирования слабости мышц. Тогда как остеопатия обладает необходимыми приемами для выявления даже самых незначительных отклонений в работе организма.
Остеопатическая коррекция, которую я применяю для лечения пареза, направлена на восстановление кровотока и циркуляции биологических жидкостей, питания нервных окончаний, проводящих импульсы от головного мозга в спинной. Также с помощью мануального воздействия на организм можно восстановить питание и тонус мышц. В комплексе с гимнастикой и полноценным рациональным питанием можно добиться эффективных результатов от остеопатического лечения.
Отзывы пациентов
Лидия Николаева, 63 года
«После микроинсульта у меня появился парез левой руки. Врачи говорили, что ничего страшного в этом нет, но я не могла даже чашку чая удержать этой рукой. Массаж тоже особого результата не принес. Поэтому обратилась к доктору Евдокимову. Замечательный специалист, просто чудеса творит. После двух процедур я смогла выполнять некоторую работу: ухаживать за цветами, обрезать веточки, поливать растения. Я могу спокойно набрать и удержать чайник с водой в левой руке. Правда тремор после этого еще сохраняется. Но это уже намного лучше, чем я чувствовала себя раньше. А ведь лечение только началось.»
Элла Иваниди, 24 года
«У моего ребенка была родовая травма – гипоксия. Вроде он развивался нормально, но в полтора года врач выявил у него парез нижних конечностей. Массажи и физиопроцедуры давали незначительные результаты. Доктор Евдокимов на первом же сеансе определил нарушения структуры черепа и мозгового кровообращения. Провел свое лечение. И о чудо, сын начал становиться на ножки. Я без сомнений доверю здоровье своего ребенка доктору Евдокимову. Только благодаря ему мой малыш сделал свои первые шаги.»
Хотите читать полезные статьи о здоровье?
Ставьте лайк и подписывайтесь на МОЙ КАНАЛ
ДОКТОР ЕВДОКИМОВ www.gyga.ru
Источник
Относительно высокая частота повреждений плечевого сплетения объясняется его близостью к очень подвижным структурам плечевого пояса. Определить точную локализацию поражения бывает трудно из-за сложного строения плечевого сплетения. Переплетение и перегруппировка образующих сплетение аксонов, исходящих из корешков C5 – Th1 (иногда с включением C4 и Th2), приводят к тому, что мышцы плечевого пояса и верхней конечности, каждая из которых может получать иннервацию из нескольких сегментов, страдают в большей или меньшей степени в зависимости от локализации повреждения.
Травма плечевого сплетения
Травма – самая частая причина поражения плечевого сплетения.
Механизмы возникновения
Повреждение сплетения чаще всего бывает следствием прямой травмы плеча, которой особенно подвержены мотоциклисты. Опасность представляют и многие виды спорта, например сноубординг. Непосредственной причиной повреждения плечевого сплетения чаще всего является его внезапное, резкое растяжение, иногда вплоть до его разрыва. При этом вывих плеча и непосредственное сдавление сплетения наблюдаются далеко не всегда. Резкое вытягивание руки также может привести к повреждению плечевого сплетения. Возможно сопутствующее повреждение подключичной артерии, даже при закрытой (непроникающей) травме. Одной из важных причин повреждения плечевого сплетения является родовая травма.
Поражение верхней части плечевого сплетения
Поражение верхней части сплетения, обозначаемое как паралич Эрба—Дюшена, затрагивает волокна, исходящие из V и VI шейных сегментов. Это наиболее частая форма поражения плечевого сплетения. Клинически выявляется слабость мышц, отводящих плечо и ротирующих его наружу, а также сгибателей и супинатора предплечья, иногда также частично страдают разгибатели предплечья и кисти, некоторые мышцы лопатки. Иногда наблюдается снижение чувствительности в области надплечья, по наружной поверхности плеча и предплечья. Однако сенсорный дефицит наблюдается непостоянно и может полностью отсутствовать.
Поражение нижней части плечевого сплетения Клюмпке, страдают волокна, исходящие, прежде всего из I грудного, иногда также из VIII шейного сегмента. Эта форма встречается реже, чем предыдущая. Клинически выявляется слабость всех мелких мышц кисти, иногда также длинного сгибателя пальцев, реже сгибателей кисти. Трехглавая мышца плеча обычно сохранна. Иногда страдает функция шейного отдела симпатического ствола, что проявляется синдромом Горнера (сужение глазной щели, миоз, иногда гиперемия конъюнктивы). Развитие синдрома Горнера указывает на повреждение I грудного корешка проксимальнее отхождения белых соединительных ветвей к симпатическому стволу. Чувствительность при поражении нижней части плечевого сплетения всегда нарушена, прежде всего, по локтевому краю кисти и предплечья.
Поражение C6

Поражение той части плечевого сплетения, которая содержит волокна, исходящие из корешка С7 (в отличие от поражения самого корешка С7), наблюдается редко. Возникающий в этом случае неврологический дефицит характеризуется нарушениями в зоне иннервации лучевого нерва, однако функция плечелучевой мышцы остается сохранной, так как в ее иннервации наряду с C7 принимают участие волокна сегментов C5 и C6.
Поражение отдельных пучков плечевого сплетения
Различают 3 типа поражения пучков плечевого сплетения:
- задний тип (проявляется дисфункцией подмышечного и лучевого нервов),
- латеральный тип (проявляется дисфункцией мышечно-кожного нерва и латеральной части волокон срединного нерва),
- медиальный тип (проявляется дисфункцией локтевого нерва и медиальной части волокон срединного нерва).
Полное поражение плечевого сплетения
Характеризуется тотальным поражением всех волокон, образующих плечевое сплетение. Наблюдение за больными травматологических отделений показало, что в остром периоде у них часто наблюдалось полное поражение плечевого сплетения, и лишь с течением времени у них формировалась клиническая картина поражения верхней или (чаще) нижней его части.
Отрыв корешка и тандемное повреждение
При травме может возникать отрыв одного или нескольких корешков либо сочетание отрыва корешка с повреждением плечевого сплетения (так называемое «тандемное» повреждение). Отрыв корешка часто сопровождается появлением крови в ЦСЖ и признаков повреждения спинного мозга. Синдром Горнера не обязательно свидетельствует об отрыве корешка и указывает лишь на повреждение (той или иной степени) корешков С8 и Th проксимальнее отхождения белых соединительных ветвей к симпатическому стволу. Отрыв или другие повреждения корешков, гематому, тандемные повреждения сплетения можно увидеть с помощью М РТ и иногда КТ.
При поражении нижней части сплетения, обозначаемом как паралич Дежерин-Клюмпке, страдают волокна, исходящие, прежде всего, из I грудного, иногда также из VIII шейного сегмента. Эта форма встречается реже, чем предыдущая. Клинически выявляется слабость всех мелких мышц кисти, иногда также длинного сгибателя пальцев, реже сгибателей кисти. Трехглавая мышца плеча обычно сохранна. Иногда страдает функция шейного отдела симпатического ствола, что проявляется синдромом Горнера (сужение глазной щели, миоз, иногда гиперемия конъюнктивы). Развитие синдрома Горнера указывает на повреждение I грудного корешка проксимальнее отхождения белых соединительных ветвей к симпатическому стволу. Чувствительность при поражении нижней части плечевого сплетения всегда нарушена, прежде всего, по локтевому краю кисти и предплечья.
Прогноз травмы плечевого сплетения

При повреждении верхней части сплетения прогноз в целом более благоприятен, чем при повреждении нижней части сплетения. Более чем у половины пациентов с поражением верхней части сплетения наблюдается полное восстановление. Боль представляет собой прогностически неблагоприятный признак возможного отрыва корешка. В пользу отрыва корешка свидетельствует сохранность проведения по сенсорным волокнам при электронейрографии несмотря на аналгезию в зоне иннервации корешка. Сохранность проведения по сенсорным волокнам указывает на целостность связей между периферическими волокнами и телами клеток спинномозговых ганглиев. Соответственно, выявляемый клинически сенсорный дефицит может быть объяснен поражением, более проксимальным по отношению к ганглию, т.е. на уровне корешка.
Лечение травмы плечевого сплетения
На начальной стадии цель лечения состоит, прежде всего, в предотвращении формирования контрактуры в плечевом суставе (контроль за правильной позой руки, применение отводящей шины, пассивные упражнения). Позднее начинают проводить активные упражнения. При ранении сплетения с перерывом его волокон показано оперативное вмешательство.
Другие причины поражения плечевого сплетения
Хроническое внешнее сдавление
Наблюдавшийся у нетренированных новобранцев ранцевый паралич представляет собой поражение верхней части плечевого сплетения с нередким вовлечением также длинного грудного нерва. Подобная клиническая картина может развиваться и при ношении других грузов на одном или обоих плечах. Ятрогенное поражение плечевого сплетения возможно у женщин, которые во время гинекологической операции на операционном столе лежат с приподнятым тазом, опираясь на плечи. При подобных параличах от сдавления прогноз благоприятен, но процесс восстановления может затягиваться на несколько месяцев.
Сдавление в местах анатомических сужений
В области верхнего отверстия грудной клетки имеются анатомические предпосылки для хронического сдавления плечевого сплетения, которое может происходить под влиянием дополнительного внешнего фактора или даже в отсутствие его. Особенно чувствительна к сдавлению в этой зоне нижняя часть сплетения. Так как механизм компрессии не всегда удается определить, в этих случаях часто используют общий термин «синдром верхней апертуры грудной клетки».
Синдром лестничной мышцы и синдром шейного ребра
При прохождении плечевого сплетения вместе с подключичной артерией через пространство между передней и средней лестничными мышцами возможно сдавление нервных стволов, а иногда одновременно и подключичной артерии. Вероятность сдавления повышается при аномалии прикрепления лестничных мышц, но особенно при наличии шейного ребра. Чаще всего это фиброзный тяж, представляющий собой рудиментарный аналог истинного шейного ребра и часто (но не всегда) прикрепляющийся к «культе» шейного ребра. Фиброзный тяж не виден при рентгенографии, но его иногда удается выявить при МРТ или КТ. Следует иметь в виду, что даже если шейное ребро и выявляется, оно очень редко вызывает какие-либо симптомы и лишь в исключительных случаях требует хирургического вмешательства.
Реберно-ключичный синдром
У некоторых людей пространство между ключицей и I ребром (реберно-ключичное пространство) бывает необычно узким. Это характерно, прежде всего, для лиц с астеническим типом телосложения и опущенными плечами. Это создает предпосылки для сдавления плечевого сплетения. Однако клинически значимая компрессия плечевого сплетения в этой зоне, как и в других, анатомически узких местах, по-видимому, встречается гораздо реже, чем принято считать, и далеко не в каждом случае неясной боли в руке следует ставить подобный диагноз. Диагностика подобных синдромов требует наличия объективных признаков поражения, прежде всего, нижней части плечевого сплетения или четких указаний на компрессию подключичной артерии. Определенные движения, например запрокидывание головы назад с одновременным поворотом подбородка в пораженную сторону, должны вызывать боль или исчезновение пульса на лучевой артерии. Но следует учитывать, что при вытягивании плеча вниз ослабление пульса наблюдается почти у половины здоровых лиц.
Гиперабдукционный синдром
Подобным термином обозначается редкое состояние, характеризующееся сдавлением сосудисто-нервного пучка между клювовидным отростком и малой грудной мышцей при резком отведении плеча в сторону, что возможно, например, во время сна. При этом развиваются парез и нарушение чувствительности всей руки.
Лечение компрессионных поражений плечевого сплетения
В отсутствие парезов и объективно подтверждаемого нарушения чувствительности в большинстве случаев достаточно лечебной гимнастики для мышц плечевого пояса и избегания внешних факторов, вызывающих компрессию. Оперативное рассечение передней лестничной мышцы, удаление шейного ребра или частичная резекция I ребра (при реберно-ключичном синдроме) показаны только при наличии объективных признаков поражения сплетения. Исследование большой серии оперированных пациентов показало, что аномалии верхней апертуры грудной клетки почти всегда выявлялись при визуализационных исследованиях, и во всех случаях без исключения подтверждались во время операции.
Опухоль верхушки легкого

Клиническая картина
Мелкоклеточный рак легкого на ранней стадии — легко просматриваемая причина боли в плече и поражения нижней части плечевого сплетения. Реже аналогичный синдром наблюдается при других видах опухолей (например, при саркоме или лимфогранулематозе). С самого начала доминирующим клиническим признаком является сильная боль, которая распространяется по медиальному краю предплечья и кисти. В последующем развиваются парезы, характерные для поражения нижней части плечевого сплетения. Вследствие поражения шейных симпатических путей еще до появления других объективных признаков у больных развивается синдром Горнера, сопровождающийся ангидрозом в соответствующем квадранте тела. Иногда опухоль прорастает в позвоночный канал, вызывая сдавление спинного мозга.
Диагностика
Диагноз подтверждается с помощью рентгенографии и особенно КТ грудной клетки.
Лечение
Лечение малоэффективно. Тем не менее, во многих случаях с помощью лучевой терапии удается достичь временного ослабления боли.
Лучевая плексопатия плечевого сплетения
Патогенез
Согласно результатам экспериментов на животных поражение сплетения при облучении объясняется не только прямым лучевым воздействием, но и давлением окружающей плотной рубцовой соединительной ткани.
Клиническая картина
Прогрессирующее поражение плечевого сплетения может развиваться через год или несколько лет после лучевой терапии. Сначала нередко появляется боль, примерно у 15% больных она является основным клиническим проявлением. Наблюдается поражение как верхней, так и нижней части сплетения, реже тотальное поражение. Прогноз в отношении боли и парезов неблагоприятный, спонтанного восстановления силы не происходит, боль уменьшается лишь в редких случаях.
Отличить лучевое повреждение от рецидива опухоли бывает нелегко. Синдром Горнера чаще отмечался при опухолях, а лимфатический отек – при лучевом повреждении. Если симптомы появлялись в течение 1 года после лучевой терапии, то причиной поражения сплетения всегда была опухолевая инфильтрация, если доза излучения не превышала 6000 рад.
Лечение
К сожалению, применявшийся в прошлом ранний оперативный невролиз дает неудовлетворительные результаты.
Изолированный симметричный парез обеих верхних или нижних конечностей
Представляет большую редкость и развивается спустя много лет после облучения срединных структур тела. Электрофизиологическое исследование показало, что симптоматика объясняется лучевым поражением спинномозговых корешков, а не спинного мозга.
Невралгическая амиотрофия плеча («плечевой неврит»)
Патогенез
Заболевание связано с воспалительно-аллергическим поражением плечевого сплетения. Оно может развиваться после иммунизации, но чаще всего возникает без видимой причины.
Клиническая картина
Наиболее подвержены заболеванию лица молодого возраста. Мужчины поражаются чаще, чем женщины. Начало острое, в большинстве случаев — без видимой причины; лишь изредка ему предшествуют неспецифическая инфекция или переохлаждение области плеча. Общее состояние не страдает, лихорадки, как правило, не наблюдается.
Первым симптомом, как правило, бывает очень сильная («режущая») боль в надплечье, которая часто начинается ночью. Иногда она иррадиирует в плечо, еще реже – в дистальные отделы руки. Спустя несколько часов развивается слабость отдельных, обычно проксимальных мышц (в области плечевого пояса и плеча). В части случаев слабость становится заметной лишь спустя несколько дней. Многие пациенты из-за интенсивной боли вынуждены держать руку неподвижно, вследствие чего раннее выявление пареза затруднено.
Как правило, боль уменьшается спустя несколько дней. Но в отдельных случаях умеренно выраженная боль может продолжаться в течение многих недель или даже месяцев либо возобновляться при любой нагрузке на руку.
Данные обследования
При осмотре выявляют парез отдельных мышц плечевого пояса и плеча, как правило, тех, которые иннервируются из верхней части плечевого сплетения. В исключительных случаях развивается дистальный парез, который имитирует клиническую картину поражения периферического нерва, например, лучевого. Чаще страдает правое плечевое сплетение. Лишь в 14 случаев выявляется нарушение чувствительности, обычно по наружной стороне надплечья и плеча. Иногда развивается парез диафрагмы. В связи с этим можно предположить, что случаи изолированного пареза диафрагмы можно рассматривать как вариант плечевой плексопатии (при исключении другого процесса, поражающего корешки С3 и C4, в том числе вертеброгенного). Состав ЦСЖ не изменен.
Прогноз
Прогноз, как правило, благоприятный. У половины пациентов боль прекращается в течение недели, у остальных сохраняется не более 3 мес. Умеренная остаточная боль иногда беспокоит пациента в течение нескольких месяцев. Двигательные нарушения начинают регрессировать иногда лишь спустя 9 – 12 мес., причем восстановление функций может занимать до 2 лет. Стойкая резидуальная мышечная слабость наблюдается нечасто. Рецидивы наблюдаются нечасто, иногда в рамках редко встречающейся семейной (генетически детерминированной) формы невралгической амиотрофии. Возможно рецидивирование и в спорадических случаях.
Лечение
В острой стадии применяют противовоспалительные средства, кортикостероиды, позже местные тепловые и другие физиотерапевтические процедуры, лечебную физкультуру.
Источник
