Остеохондроз коленного сустава мрт
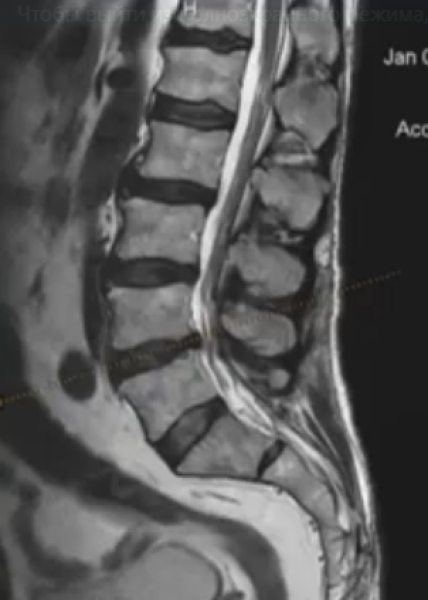
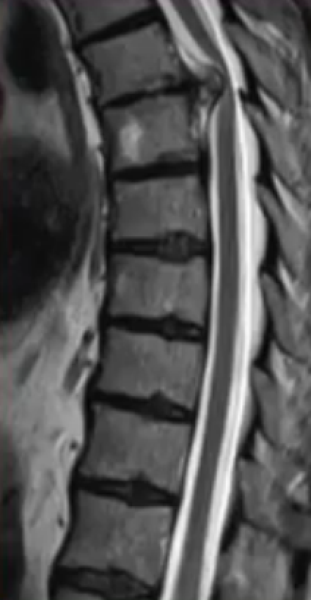 На МРТ (Т2 ВИ в сагиттальной плоскости) грудной отдел позвоночника: грыжа Th5/6 с формированием секвестра
На МРТ (Т2 ВИ в сагиттальной плоскости) грудной отдел позвоночника: грыжа Th5/6 с формированием секвестраМагнитно-резонансная томография — информативная диагностическая процедура, применяемая во всех отраслях медицины для визуализации мягкотканных структур. При помощи МРТ получают детальные послойные изображения внутренних органов, суставов, позвоночного столба и пр. Врач видит на снимках нервную ткань, хрящи, мышцы, сосуды и т.д. Вертебрологи назначают МРТ при остеохондрозе для уточнения стадии патологического процесса, своевременного выявления осложнений. По результатам сканирования врач подбирает оптимальную тактику лечения и контролирует динамику заболевания.
Покажет ли МРТ остеохондроз?
Дегенеративно-дистрофические патологии позвоночного столба выявляют с помощью комплексной диагностики. Первичное обследование подразумевает сбор анамнеза, жалоб пациента, физикальный осмотр. Из инструментальных методов используют рентгенографию проблемного отдела позвоночника. По снимку оценивают положение костных структур, что позволяет заподозрить остеохондроз.
Окончательный диагноз устанавливают с помощью уточняющих методов (МРТ или КТ). Магнитно-резонансная томография показывает остеохондроз, позволяет оценить особенности развития болезни, вовлеченность важных анатомических структур в патологический процесс, выявить осложнения.
Нужно ли МРТ при остеохондрозе?
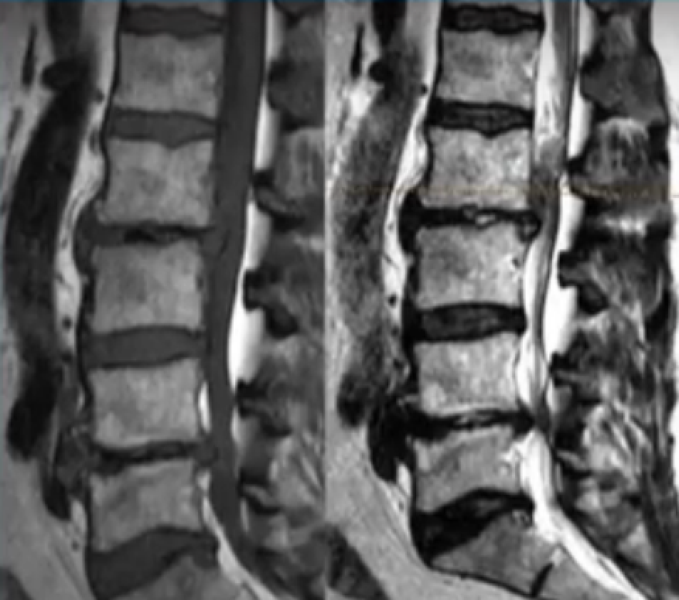 МРТ поясничного отдела Т1 (слева) и Т2 (справа) ВИ в сагиттальной плоскости: на снимках видны множественные грыжи
МРТ поясничного отдела Т1 (слева) и Т2 (справа) ВИ в сагиттальной плоскости: на снимках видны множественные грыжи
Магнитно-резонансное сканирование не является рутинным методом диагностики патологий позвоночного столба. Врачи назначают МР-томографию при необходимости получения дополнительных сведений.
Процедура дорогостоящая. Подробное исследование структур позвоночника требует применения средне- и высокопольных томографов с большой разрешающей способностью. Оборудование имеется не во всех клиниках и диагностических центрах.
Нужно ли делать МРТ при остеохондрозе, зависит от состояния пациента. Исследование отражает полную картину развития заболевания и позволяет определить причины ярких клинических проявлений. Процедура особенно информативна при наличии:
- острого болевого синдрома;
- хронического спазма мышечного корсета спины;
- частичной иммобилизации;
- головокружений;
- зрительных и слуховых нарушений;
- неврологической симптоматики — парезов, парестезий и пр.;
- нарушений в работе внутренних структур при отсутствии органических изменений.
МРТ отражает малейшие патологические процессы в межпозвонковых дисках и окружающих тканях, что позволяет объяснить природу клинических проявлений и подобрать оптимальный способ коррекции состояния больного. Врач не может обязать пациента пройти магнитно-резонансное сканирование. Объективная оценка позвоночных структур в интересах человека, от точности диагностики зависит эффективность лечения и качество жизни.
 МРТ поясничного отдела позвоночника в режиме Т2 ВИ: экструзия диска L4-5
МРТ поясничного отдела позвоночника в режиме Т2 ВИ: экструзия диска L4-5
Расшифровка фото-снимков МРТ при остеохондрозе
Результатом магнитно-резонансной томографии является множество послойных сканов исследуемого отдела позвоночника, снимки выполнены в трех взаимно перпендикулярных плоскостях. На монохромных изображениях видны контуры анатомических структур.
Расшифровкой сканов занимается врач-рентгенолог. Диагност рассматривает снимки, устанавливает отклонения от нормы, фиксирует обнаруженные изменения в заключении. По результатам МРТ позвоночника могут быть выявлены:
- пороки развития;
- компрессия или повреждение сосудов;
- дегенеративно-дистрофические изменения на любой стадии;
- искривление позвоночного столба;
- мышечные аномалии и патологии;
- нестабильность, деформация, повреждения позвонков;
- признаки защемления нервных корешков;
- повреждения межпозвонковых дисков.
МРТ или КТ, что лучше при остеохондрозе?
Метод диагностики выбирает лечащий врач. При начальных стадиях развития заболевания и отсутствии неврологических симптомов дополнительные сведения получают с помощью компьютерной томографии. КТ отражает состояние костных структур, но не визуализирует хрящевые диски, сосуды, мышцы, нервные волокна. Врач определяет патологии вышеперечисленных элементов по косвенным признакам. Преимуществами КТ признаны цена (дешевле, чем МРТ), скорость проведения исследования. Недостатками — низкая информативность относительно мягких тканей, лучевая нагрузка. КТ противопоказана беременным женщинам, диагностику маленьким детям выполняют в условиях стационара.
МРТ актуальна при выраженных симптомах остеохондроза, когда нужно установить причины изменений. Преимущество МР-сканирования заключается в информативности и точности, недостатками признаны высокая цена и затраты времени на проведение исследования (15 минут на один отдел). Магнитно-резонансная томография не разрешена пациентам с металлическими и электронными имплантатами, беременным в первом триместре. Относительными противопоказаниями являются большой вес (от 120 кг), клаустрофобия, болевой синдром.
В диагностическом центре «Магнит» есть все условия для проведения КТ и МРТ позвоночника в кратчайшие сроки. Мы располагаем современным высокоточным оборудованием. В клинике постоянно есть скидки на процедуры. Для получения подробных сведений и оформления записи звоните по телефону +7 (812) 407-32-31.
Источник

Остеохондроз – дегенеративные изменения, возникающие в межпозвоночных дисках, которые являются основными причинами болей в спине. Со временем эластичная и упругая ткань межпозвоночного диска теряет свои амортизирующие свойства, уменьшается высота диска, могут сдавливаться расположенные возле внешней поверхности фиброзного кольца нервные корешки, что и приводит к появлению стойких, выраженных болей.
Процесс дегенерации межпозвоночных дисков, а также другие патологические процессы в этой области развиваются у всех людей по-разному, приводят к разным последствиям и даже боль ощущается разными людьми неодинаково. Для того, чтобы точно установить причину боли в спине, отделить остеохондроз от других патологических процессов, исключить переломы, опухоли, межпозвоночные грыжи необходима качественная инструментальная диагностика.
До недавнего времени ведущим методом диагностики остеохондроза являлась рентгенография. Она позволяет увидеть и зафиксироватьвыраженные изменения в костной ткани, а также возможные травматические повреждения, новообразования без указания на их причину. Однако информативность рентгенографии ограничена возможностью видеть лишь изменения в твердых тканях.
Если необходимо оценить ситуацию в комплексе – на помощь приходит магнитно-резонансная томография. При диагностике остеохондроза он позволяет:
- оценить состояние не только костной системы, но и мягких тканей: тканей нервных волокон, дисков, мышцах, связках.
- оценить масштабы дегенеративных процессов и их влияние на окружающие ткани;
- выявить опухолевые процессы на ранних стадиях, что даст возможность начать лечение, которое окажется наиболее эффективным;
- выявить межпозвоночную грыжу, которая является частым спутником остеохондроза, защемляет нервные корешки и вызывает воспаление и боль;
- обнаружить сдавливание кровеносных сосудов в шейном отделе позвоночника, питающих головной мозг и вызывающих неврологическую симптоматику.
В зависимости от места локализации патологического процесса врач предложит пациенту сделать магнитно-резонансную томографию той или иной области. Так, различают МРТ шейного, грудного, пояснично-крестцового отделов позвоночника.
Признаки остеохондроза на снимках МРТ:
- уменьшение расстояния между позвонками вследствие истончения диска,
- смещение положения позвонков относительно друг друга;
- наличие остеофитов (патологических наростов костной ткани на позвонках),
- наличие грыж Шморля и грыжи Поммера.
- особенности сигнала при прохождении через различные типы тканей.
Кроме этого метод исследования обладает еще одним важным преимуществом – позволяет увидеть признаки других патологических состояний, которые протекают на данной стадии бессимптомно: опухолевых процессов, остеомиелита, межпозвоночных грыж и т.п.
В результате исследования можно получить ответы на вопросы о количестве поврежденных дисков, степени развития патологического процесса, причинах болевого синдрома, о выборе метода лечения. Мрт при остеохондрозе можно проходить неограниченное количество раз для того, чтобы отслеживать динамику развития болезни.
Также МРТ незаменима при планировании оперативного вмешательства на позвоночник, так как позволяет визуализировать расположение и особенности всех структур для того, чтобы использовать малоинвазивные хирургические технологии. Полезным окажется мр-сканирование для оценки результатов операции и наблюдения в послеоперационном периоде.
МРТ помимо высокой информативности обладает еще рядом преимуществ: отсутствие вмешательства в организм, безболезненность, отсутствие лучевой нагрузки, отсутствие рисков и побочных эффектов, небольшой перечень противопоказаний.
Источник
Артроз соединения считается самым популярным типом воспаления внутри соединения. Поражение теперь фиксируют даже у молодых пациентов. Риск развития болезни припадает на возраст после 45 лет. Множественные исследования показали, что к развитию артрозов склонны женщины. Рассмотрим признаки патологии, а затем узнаем, как лечить остеохондроз коленного сустава.
Причины возникновения

Основным провоцирующим фактором для развития рассматриваемой патологии левого, правого колена считается возраст. Именно с возрастом в каждом организме происходят необратимые изменения. Среди них и дегенеративные. Но врачи часто фиксируют и юношеский остеохондроз коленного сустава. Повысить риск развития остеохондроза в молодом возрасте способен целый ряд дополнительных провоцирующих факторов:
- Лишний вес.При избыточных килограммах повышается в несколько раз нагрузка на соединение колена. Оказывается, что каждый килограмм веса повышает нагрузку на 3 – 4 кг. Также патологическая жировая ткань способна производить вещества, проникающие внутрь сочленения через кровь. При этом они повреждают хрящевую ткань.
- Диабет.
- Гормональный сбой.
- Атеросклероз. При этом поражении отмечается ухудшение кровоснабжения тканей кости.
- Пол. Женщины после 55 лет страдают от остеохондроза чаще мужчин этого же возраста.
- Наследственный фактор. Ему отведена весьма важная роль. При наличии поражений тканей хряща у родителей, риск появления болезни у детей выше. Также возможно наследование неправильной оси ноги. Из-за нее коленный отсек перегружается.
- Возраст.
- Травмирование, перегрузки. Дегенеративные изменения чаще отмечаются у людей, которые во время работы сидят на корточках, стоят на коленях, поднимают тяжести.
- Занятие спортом. Остеохондроз колена чаще развивается у спортсменов, занимающихся следующими видами спортивных игр: теннис, футбол, баскетбол. Также проблемы с коленами наблюдаются у бегунов.
Стадии развития

На развитие остеохондроза может указывать даже не боль, а неприятное ощущение, возникающее при касании к сочленению. Подобные признаки характеры начальным стадиям развивающейся патологии. Остальные признаки присоединяются, ярче проявляются в зависимости от стадии болезни:
- Остеохондроз коленного сустава 1 степени;
- 2 степени;
- остеохондроз коленного сустава 3 степени;
- 4 стадия.
Характерные симптомы
На развитие рассматриваемой патологии указывают специфические симптомы. Они заметны при 2 степени болезни. При остеохондрозе коленного сустава симптомы будут такие:
- Отек колена. Его провоцирует воспаление синовиальной оболочки, что может быть вызвано ее травматизацией посредством остеофитов;
- боль сочленения колена. Она обычно усиливается при активности. На период отдыха отмечается уменьшение выраженности болевого синдрома;
- чувство тепла в зоне соединения;
- хрусть, своеобразный скрип колена. Обычно он возникает при выполнении внезапных движений;
- жесткость колена. Скованность. Она ощущается утром, а также после того, как соединение оставалось неподвижным на протяжении определенного времени;
- уменьшение диапазона движений колена;
- метеочувствительность. Многие пациенты указывают, что болезненность, функциональность соединения меняется при смене погоды.
Диагностические мероприятия
Чтобы поставить диагноз остеохондроза колена врачу необходимо изучить все жалобы пациента, провести ортопедическое обследование. Врачу важно уточнить моменты, при которых болезненность сочленения усиливается. Также он может поинтересоваться, когда боли проходят, стихают. Он уточняет наличие болезней сочленений у старших родственников пациента.
Чтобы назначили лечение, необходимо обратиться к хирургу-ортопеду. Специалист направит пациента на ряд дополнительных исследований. Среди них:
- УЗИ.
- Рентген. Указанный метод помогает определить степень поражения тканей, размер щели сочленения, наличие остеофитов. С помощью рентгена обнаруживаются такие состояния: неправильная ось кости, заострение межмыщелкового возвышения.
- МРТ. Указанная методика исследования назначается в случаях, когда вышеуказанные методы неспособны отразить точную причину болей, возникающих в сочленении.
- Анализ крови. Его проводят с целью исключения ряда других патологий (болезнь Лайма, ревматоидные поражения).
Лечение
Вариантов терапии рассматриваемой болезни много. Помимо использования медпрепаратов, физиотерапевтических процедур, средств народной терапии, витаминных комплексов, важно следить за образом жизни. Врачи отмечают, что при поражении сочленения колена, важно исключить лишние нагрузки на соединение, следить за рационом, снизить вес (при необходимости), выполнять назначенные упражнения при остеохондрозе коленного сустава.
Иногда единственным выходом считается лечение патологии хирургическим путем.
Цель лечения
Главная цель лечения предполагает сохранение проф. деятельности, способность пациента вести полноценную жизнь. Для этого необходимо приостановить патологические изменения хрящей сочленения, субхондральной кости. Также важно остановить воспаление, понизить силу болезненного синдрома.
Специалисты
Специалисты рассматривают остеохондроз, как хроническую болезнь. Вылечить остеохондроз коленного сустава невозможно. Они акцентируют внимание на том, что пациент должен научиться правильно, жить с этой патологией. Ему необходимо улучшить физическую активность, эмоциональный настрой.
Медикаментозное
Медикаментозная терапия предполагает применение ряда медпрепаратов для лечения рассматриваемой болезни. Обычно курс включает следующие лекарства:
- Медпрепараты с противовоспалительным эффектом (НПВС, глюкокортикостероиды). Их назначают внутрисуставно.
- Медпрепараты базисной терапии, которая считается более длительной. Их используют для замедления прогрессирования болезни. С их помощью укрепляется ткань хрящей. Лечебный эффект от медпрепаратов указанной группы проявляется постепенно, по прошествии недель, месяцев.
- Местное введение кортикостероидов (внутрь соединения). Обычно используют Дипроспан, Кеналог, Целестон, Флостерон, Гидрокортизон. Это необходимо для оказания противовоспалительного эффекта. При введении медпрепаратов внутрь сочленения важно соблюдать сроки, периодичность инъекций внутрь одного сустава. В год допускается не больше 4-х инъекций. Когда второе введение лекарства внутрисуставно не приносит облегчения, существенного улучшения, уколы отменяют. После того, как сделают укол необходимо обеспечить конечности покой на 2 часа. Также важно на протяжении определенного периода не нагружать соединение. Эффект от инъекций кортикостероидов длится несколько дней или месяцев. Это зависит от особенностей организма, патологии.
- Хондропротекторы. Главный акцент врачи делают на использовании медпрепаратов, способствующих улучшению обмена внутри клеток хрящей, повышают устойчивость хрящей к влиянию веществ, провоцирующих их повреждение. Медпрепараты для защиты хрящей требуют длительного применения курсами. Длительность терапии около 6 мес. за год. Чаще всего из этой группы используют следующие медпрепараты: Дона, Артра, Терафлекс, Структум, Хондролон, Хондроитин АКОС, Эльбона,
- «Протезы синовиальной жидкости». Инъекции гиалуроновой кислоты. Медпрепараты из этой группы начали использовать в терапии остеохондрозов крупных соединений. Это средство улучшает смазку поверхностей соединения, улучшает питание тканей хряща, понижает болевой синдром. Применяют препараты лишь в терапии гонартроза, коксартроза. Из медпрепаратов гиалуроновой кислоты используют: Остенил, Синвиск, Дьюралан, Ферматрон, Гиастат.
- Медпрепараты, способствующие улучшению микроциркуляции (например, Пентоксифиллин). Такой метод улучшает доставку питательных веществ к тканям хряща.
- Мази при остеохондрозе коленного сустава. Чтобы уменьшить боль колена используют разные мази. Они существенно улучшают качество жизни, снимают симптомы болезни. Согревающие мази необходимы для улучшения кровообращения сочленения (Эспол, Гевкамен, Меновазин, Никофлекс-крем).
- Чтобы уменьшить симптомы синовита, который сопровождает остеохондроз, используют крема с нестероидными противовоспалительными веществами (Бутадионовая, Индометациновая мази, Вольтарен-гель, Долгит, Фастум). Но действие мазей не настолько эффективно, как инъекции. Всего лишь 5 – 7% действующего вещества проникает через эпителий.
- Компрессы. Эффект от этих средств больше, чем от мазей. Их выполняют со следующими медпрепаратами: Бишофит, Димексид, Медицинская желчь.
Физиотерапия
Чтобы снять состояние обострения рекомендована физиотерапия при остеоартрозе. Его целью считается снижение спазмов мышц, уменьшение болей, снятие скованности сочленений, устранение контрактур. В зависимости от вида воздействия физиотерапии при остеохондрозе их делят на следующие процедуры:
- Общего действия. В группу включены иглорефлексотерапия, электросон;
- местные. Предполагает воздействие на зону сочленения. Эта группа включает электрофорез с медпрепаратами, лазеротерапию, термотерапевтический методод воздействия на сустав, диадинамотерапией, магнитотерапию, введение медикаментозных противовоспалительных препаратов под влиянием ультразвукового воздействия;
- способствующие избавлению от реактивного синовита. В группу включены воздействие на организм пациента высокочастотного электромагнитного поля, метод электротерапии, заключающийся в воздействии на организм гальванизации и медикаментов, а также ультрафиолетовое воздействие;
- устраняющие тугоподвижность соединения. Группа включает такие процедуры: ультрафонофорез, электромиостимуляция, лекарственный электрофорез, тракционная терапия.
- Также важное место отводится массажу. Он оказывает обезболивающий эффект, снимает воспаление, способствует восстановлению функций сочленения. Также благодаря массажу понижается напряжение мышц, улучшается их трофика, повышается сила, тонус.
ЛФК
При остеохондрозе можно использовать лечебную физкультуру. Важно помнить, что ЛФК при остеохондрозе коленного сустава имеет свои особенности. Назначать занятия должен специалист. Также он обязан проследить за тем, чтобы пациент выполнял упражнения при остеохондрозе коленного сустава правильно.
Упражнения
Упражнения при остеохондрозе коленного сустава способствуют укреплению мышечных волокон. Одновременно физическая нагрузка на соединения колена должна быть умеренной.
Важно: Двигательная активность в этот период должна быть легкой. Упражнения не должны вызывать болезненность. Нагрузку и количество упражнений необходимо увеличивать постепенно. Выполняются упражнения при поражении колена в приседе или в горизонтальном положении туловища.
Желательно исключить подвижные игры и упражнения с отягощением больших весов. Убрать из жизни быстрое перемещение в пространстве.
Думать
Также нужно подумать о том, чтобы меньше использовать длительное время некомфортное положение тела. Неудобные позы нарушают циркуляцию крови в пораженном сочленении. Значит, сухожилие недополучит питательных вещества. Врачи рекомендуют во время лечения остеохондроза проводить занятия по 30 – 40 мин. за день. Рекомендовано разделить упражнения при остеохондрозе коленного сустава на несколько подходов, чтобы каждое занятие составляло 10 – 15 мин.
Народные средства
Также используют народные средства от остеохондроза:
- Мумие;
- притирка на основе скипидара;
- компресс с хреном;
- настой одуванчика;
- компресс с лопухом.
Операция
В некоторых случаях из-за разрушения сочленения возможно только эндопротезирование. Чтобы новое сочленение работало, как родное, следует тщательно подготовиться к операции. Нужно укрепить мышцы. Также важен послеоперационный период. В это время также следует выполнять упражнения на тренажерах под присмотром специалиста.
У хирургического лечения есть достоинства и недостатки. Улучшение наблюдается быстрее, но все же есть определенный риск.
Чаще всего операции проводят такими методами:
- Артроскопия. Процедура считается малоинвазивной эндоспокической. Восстановление внутрисуставных структур обычно проходит быстро, без осложнений.
- Остеотомия. Предполагает урезание кости, коррекцию оси конечности, сращивание костей. На сращивание костей уходит много времени. Достоинством процедуры считается откладывание на будущее эндопротезирования.
- Протезирование. Операция считается большой. Концы суставных костей вырезают, поверх них располагают металлические части протеза. Процедура позволяет устранить боль, восстановить большую мобильность сочленения.
Возможные осложнения
Первое
Развитие патологии опасно осложнениями. Самым частым считается ущемление суставной мыши (фрагмент между поверхностями соединений. При этом наблюдается блокада с усилением болей. Пациенту невозможно выполнять малейшие движения без боли.
Второе
Вторым осложнением считается реактивный синовит. Боли постоянные при нем, а колено увеличивается в размере.
Третье
Запущенные стадии опасны необратимыми изменениями сочленений, которые грозят инвалидностью. Поэтому лучше вовремя распознать патологию и провести ее адекватную терапию.
Источник
