Оссификация капсулы плечевого сустава
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Казакова С.С.
1
Руднов А.В.
2
Бобровская Е.В.
2
1 ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России
2 Медицинский диагностический центр МРТ и КТ ООО «Нью МРТ и КТ на Зубковой»
В статье представлены демонстрация клинического случая комплексной лучевой диагностики оссифицирующего капсулита плечевого сустава, а также динамическое наблюдение за патологическим процессом. Тема работы является весьма актуальной, поскольку патология плечевого сустава встречается довольно часто, а болевой синдром и нарушение функции сустава резко снижают работоспособность и качество жизни пациентов. Проанализированы данные магнитно-резонансной томографии и мультиспиральной компьютерной томографии пациентки Л., 49 лет. МРТ выполнена на современном аппарате с индукцией магнитного поля 1,5 Т. МР-картина выявленных патологических изменений соответствовала акромиально-ключичному артрозу II стадии, плечелопаточному артрозу I стадии, субдельтовидно-субакромиальному бурситу, оссифицирующему капсулиту плечевого сустава. При повторной МР-томографии через 1 год и 2 месяца наблюдалась более раздробленная и обширная оссификация в зоне медиального отдела капсулы и субдельтовидной сумки, основной кальцинат сместился кверху, под сухожилие надостной мышцы, усилился отек околосуставных мягких тканей. Для более детальной оценки обызвествлений выполнена КТ. Визуализированы диффузно-глыбчатая оссификация капсулы сустава по медиальной поверхности, обызвествление капсулы вокруг сухожилия бицепса; кальцинаты в подклювовидном и субдельтовидном пространствах. Таким образом, применение комплексного подхода к лучевой диагностике оссифицирующего капсулита плечевого сустава позволило нам оценить диагностические возможности методов МРТ и КТ при данном заболевании, наблюдать за динамикой патологического процесса.
оссифицирующий капсулит
артропатия
диагностика
плечевой сустав
мрт
кт
1. Беленький А.Г. Патология плечевого сустава. Плечелопаточный периартрит. Прощание с термином: от приблизительности – к конкретным нозологическим формам // Consilium medicum. 2004. Т. 6. № 2. С. 15-20.
2. Страфун А.С. Лечение кальцифицирующего тендинита сухожилий ротаторной манжеты плечевого сустава // Травма. 2017. Т. 18. № 1. С. 19-26.
3. Казакова С.С., Колесов В.Ю., Хазов А.П. МРТ-диагностика субакромиального импинджмент-синдрома // Факультетская клиника: сб.науч.тр., посв. юбилею Засл. деятеля науки РФ, проф. Гармаша В.Я. / сост.: Ю.А. Панфилов, А.А. Сидоров; ГБОУ ВПО РязГМУ Минздрава России. Рязань: РИО УМУ, 2016. С. 95.
4. Филистеев П.А., Крючкова О.В. Лучевая диагностика болезней депонирования пирофосфата и гидроксиапатита кальция // REJR. 2015. № 5 (3). С. 56-64.
5. Liu Y.Z., Jackson A.P., Cosgrove S.D. Contribution of calcium-containing crystals to cartilage degradation and synovial inflammation in osteoarthritis. Osteoarthritis Cartilage. 2009. Vol. 17 (10). P. 1333–1340.
6. Farpour F., Phan S.J., Burns J., Tehranzadeh J. Enhanced MR imaging of the shoulder, and sternoclavicular and acromioclavicular joint arthritis in primary hemochromatosis. Rheumatology International. 2009. Vol. 31 (3). P. 395-398.
7. Хитров Н.А. Варианты периартрита плечевого сустава: дифференциальная диагностика, течение, лечение // РМЖ. 2012. № 7. С. 366.
8. Носкова Т.С., Широкова К.Ю., Бахтиярова Т.И., Филимонова Н.С. Болезни отложения кристаллов кальция: клиника и лечение // Клиническая геронтология. 2012. № 3-4. С. 59-63.
Боль в плечевом суставе – одна из частых жалоб, с которой пациенты обращаются к врачам разных специальностей (неврологам, ортопедам, ревматологам и др.). По данным ВОЗ, от 5 до 30% взрослого населения в мире страдают от болевого синдрома и нарушения функции в плечевом суставе. Поэтому патологические процессы в области плеча являются весьма актуальной медицинской проблемой [1, 2].
В эру рентгенографических изображений при болевом синдроме в области плечевого сустава часто обнаруживали обызвествления в проекции синовиальных сумок. Появился диагноз – bursitis calcarea, или каменный бурсит. Первые описания этой болезни относятся к 1907–1908 годам. Каменный бурсит наблюдается главным образом в области плечевого сустава. В области других суставов подобные обызвествления отмечаются крайне редко и без болевых проявлений [1]. Сейчас современные высокотехнологичные аппараты лучевой диагностики позволяют не только выявить обызвествление, но и оценить состояние мягкотканых структур сустава [3].
Сегодня в отечественных и зарубежных литературных источниках периартикулярные обызвествления в области плечевых суставов описываются различными терминами, являющимися синонимами (кальцифицирующий тендинит плеча, перитендинит плечевого сустава, периартропатия, болезнь накопления гидроксиапатита кальция и др.), и характеризуются отложением солей кальция (пирофосфата, гидроксиапатита, ортофосфата) в суставах, сухожильно-связочном аппарате и прилежащих мягких тканях [4–6]. Отложение депозитов кальция в скелетно-мышечной системе на начальном этапе протекает бессимптомно, а в дальнейшем проявляется клиническим симптомокомплексом, характерным для острого артрита или хронической артропатии. Этиология заболевания изучена недостаточно полно. К предрасполагающим факторам относятся гиперпаратиреоз, гемохроматоз, гемосидероз, гипотиреоз, нейропатическая артропатия и др. [4]. Также немаловажную роль играют дегенеративные и дистрофические процессы в суставе, например возрастной износ сухожилий, при котором отмечаются разрушение и изменение их тканей. Нарушается кровоснабжение, и происходит отложение солей кальция в местах повреждения сухожилий [2].
Болезнь накопления гидроксиапатита кальция (МКБ Х: M11 Другие кристаллические артропатии. M11.0 Отложение гидроксиапатита) протекает стадийно. Выделяют 4 фазы: 1) фаза формирования (происходят трансформация фиброзно-хрящевого матрикса, отложение в нем кристаллов гидроксиапатита кальция, которые напоминают глыбки извести); 2) фаза покоя (депозиты не увеличиваются, боль отсутствует; крупные депозиты могут вызывать нарушение функции сустава); 3) фаза резорбции (воспалительная реакция, резорбция кристаллов гидроксиапатита кальция макрофагами; отложения имеют вид зубной пасты и могут распространяться с сухожилий на прилежащие околосуставные сумки или мигрировать под них); 4) фаза восстановления структуры сухожилия.
Также заслуживает внимания классификация по Moseley. Выделяют: латентную фазу (кристаллы гидроксиапатита кальция откладываются в толще сухожилия, в области артериальных анастомозов, в критической зоне (обычно нет жалоб)); механическую фазу (депозиты гидроксиапатита кальция увеличиваются, усугубляя повреждение сухожилия (развитие болевого синдрома); фаза адгезивного периартрита (кальцифицирующий тендинит в сочетании с адгезивным бурситом).
Патогенез болезни депонирования солей кальция изучен относительно хорошо. При этом происходят вовлечение сухожилий ротаторной манжеты, нарушение метаболизма и асептическое воспаление в суставе [7].
При поражении плечевого сустава патоморфологически, как правило, поражаются сухожилия, связки, капсула, суставные сумки, большой бугорок плечевой кости, появляются участки кистовидной перестройки в головке или большом бугорке. Депозит под клювовидно-акромиальной связкой имеет вид гантели или песочных часов [8].
Гистологически в сухожилиях обнаруживаются многочисленные очаги кальцификации, окруженные мононуклеарами и гигантскими клетками, содержащими в цитоплазме фагоцитированные кристаллы гидроксиапатита. При микроскопическом изучении синовиальной жидкости в период приступа можно обнаружить многочисленные скопления кристаллов внутри и вне клеток. На высоте приступа кристаллы исчезают, очевидно, вследствие их фагоцитоза и быстрого внутриклеточного растворения. Это быстрое растворение кристаллов апатита, вероятно, обусловливает редкость их обнаружения в синовиальной жидкости у больных. Тот факт, что вне приступа в синовиальной жидкости кристаллы апатита отсутствуют, заставляет предполагать их внесиновиальное происхождение и рассматривать синовит, развивающийся у больных ГА, как реактивный, возникающий в части случаев и без проникновения кристаллов в синовиальную полость [8].
В литературе описаны случаи оссифицирующих процессов в области различных суставов (коленных, тазобедренных, плечевых, голеностопных и др.). При этом методами лучевой диагностики в основном служат рентгенологическое исследование и компьютерная томография [7].
Цель исследования: оценить диагностические возможности магнитно-резонансной томографии и компьютерной томографии при оссифицирующем капсулите плечевого сустава, провести наблюдение за динамикой патологического процесса.
Материал и методы исследования. Проанализированы клинико-лучевые данные пациентки Л., 49 лет, впервые обратившейся в медицинский диагностический центр МРТ и КТ ООО «Нью МРТ и КТ на Зубковой» г. Рязани в январе 2018 года по направлению врача-ортопеда. Пациентка предъявляла жалобы на боль в левом плечевом суставе (дельтовидной области), лечилась консервативно (нестероидные противовоспалительные средства, блокады) с временным положительным эффектом. Из анамнеза известно, что около двух лет назад при дорожно-транспортном происшествии пациентка получила травматический перелом правой ключицы с последующим довольно длительным заживлением, но повреждений левого плечевого сустава выявлено не было. Данный факт позволяет высказаться о вынужденной длительной повышенной функциональной нагрузке на здоровую (левую) верхнюю конечность (пациентка правша).
МРТ выполнено на высокопольном аппарате Philips Intera (индукция магнитного поля 1,5 Тл) с использованием гибкой катушки для плечевого сустава. Протокол магнитно-резонансной томографии включал следующие последовательности: Т1-ВИ аксиальные, Т2+pd+fs ВИ аксиальные, Т2-ВИ корональные, Т2+pd+fs ВИ корональные, Т2-ВИ или PD+fs сагиттальные срезы с толщиной по 3,5 мм. Общее время сканирования составило около 20 минут. Компьютерная томография (КТ) выполнена на 40-срезовом компьютерном томографе Philips Brilliance.
Результаты исследования и их обсуждение. При магнитно-резонансной томографии, (январь 2018 г.) в левом плечевом суставе выявлены умеренные дегенеративные изменения в виде краевых заострений суставной впадины лопатки, кальцинат в субдельтовидной сумке размерами 1,5х1,2 см, субхондральная киста акромиона диаметром до 0,4 см, небольшое количество выпота в субдельтовидно-субакромиальной сумке. Таким образом, МР-картина соответствовала акромиально-ключичному артрозу II стадии, плечелопаточному артрозу I стадии; выявлены субдельтовидно-субакромиальный бурсит, оссифицирующий капсулит плечевого сустава (рис. 1). Рекомендована консультация ортопеда.
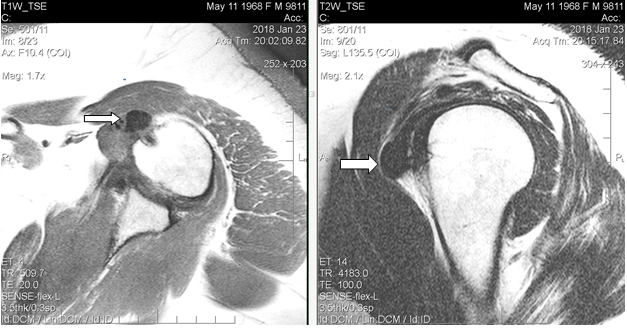
Рис. 1. МРТ левого плечевого сустава пациентки Л., 49 лет (январь 2018 г.), Т1-ВИ, аксиальный срез (а) и Т2-ВИ, сагиттальный срез (б). В субдельтовидном пространстве в зоне отрога капсулы сустава вдоль сухожилия длинной головки на 9 часах условного циферблата головки плечевой кости визуализируется крупный кальцинат (обозначен стрелками) в виде гомогенно-гипоинтенсивного на Т1-ВИ и Т2-ВИ образования неправильно-округлой формы с четкими контурами размерами 1,5х1,2х1,1 см, без перифокального отека, деформирующий передний пучок дельтовидной мышцы
На фоне назначенного лечащим врачом консервативного лечения в течение года пациентка отмечала периоды ремиссии и обострения. Болевой синдром окончательно не исчез. В марте 2019 г. женщина обратилась в указанный медицинский диагностический центр снова. Было выполнено комплексное лучевое исследование, включающее МРТ и КТ.
При магнитно-резонансной томографии (март 2019 г.) выявлены неравномерный отек капсулы, неоднородная оссификация капсулы в медиальном отделе. В полости сустава физиологическое количество жидкости. В субдельтовидно-субакромиальной сумке небольшое количество выпота (толщиной до 0,2 см). Суставная щель равномерная, признаков подвывиха головки плечевой кости не выявлено. Краевые заострения суставной впадины лопатки. Акромиально-плечевой промежуток 0,7 см (достаточный). Умеренный отек околосуставных мягких тканей. Ротаторная манжета: сухожилие надостной мышцы с явлениями слабого отека, целостность сохранена; сухожилие подлопаточной мышцы с явлениями слабого отека и дегенеративных изменений; целостность остальных сухожилий (подостной, малой круглой мышц) не нарушена, структура сухожилий не изменена. По сравнению с МР исследованием от января 2018 г. отмечаются более раздробленная и обширная оссификация в медиальном отделе капсулы и субдельтовидной сумки; усиление отека околосуставных мягких тканей; основной кальцинат сместился кверху, под сухожилие надостной мышцы (ранее находился чуть дистальнее сухожилия подлопаточной мышцы) (рис. 2).
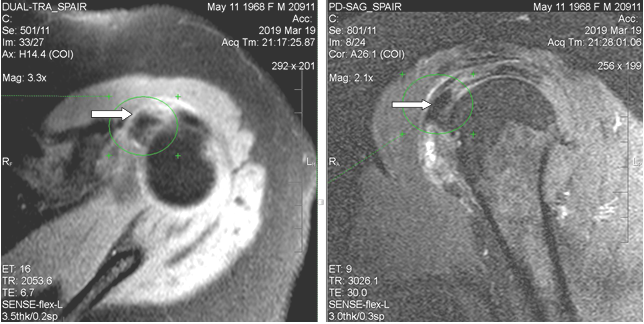
Рис. 2. МР-томограммы левого плечевого сустава пациентки Л., 50 лет (март 2019 г.). Определяется утолщение стенок субдельтовидной сумки, крупный кальцинат на 10–11 часах условного циферблата головки плечевой кости (обозначен стрелками), под сухожилием надостной мышцы. Обращают на себя внимание нечеткость контуров кальцината и перифокальный отек мягких тканей, что характерно для фазы резорбции и соответствует клинической картине
Таким образом, магнитно-резонансная томография, выполненная с интервалом 1 год и 2 месяца, позволила наблюдать за динамикой патологических изменений в плечевом суставе, определить фрагментацию и частичную резорбцию ранее выявленного основного крупного кальцината с его «перемещением» в зоне медиального отдела капсулы и субдельтовидной сумки, наглядно продемонстрировала радиологические отличия фаз покоя и резорбции оссифицирующего капсулита.
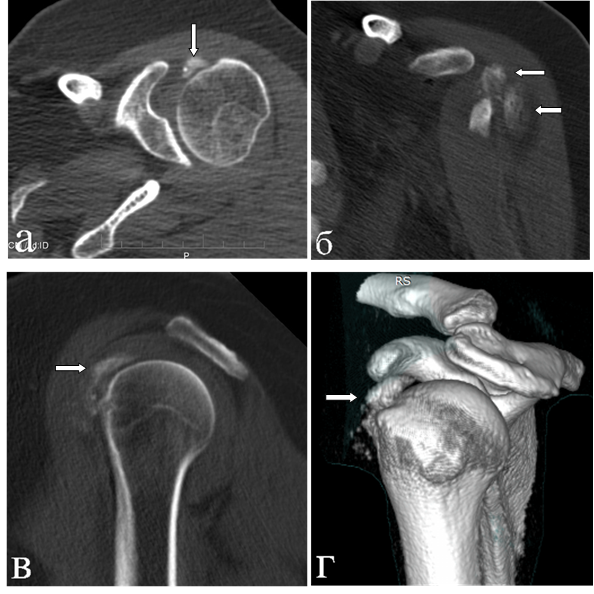
При компьютерной томографии выявлена диффузно-глыбчатая оссификация капсулы сустава по медиальной поверхности (на 8–12 часах условного циферблата головки плечевой кости по сагиттальным снимкам) на участке размерами 1,5х0,7х4,5 см плотностью от 200 до 890 HU (средней плотностью ~ 300 HU), медиальных отделов субдельтовидной сумки, в зоне малого бугорка (в области фиксации сухожилия подлопаточной мышцы), более «нежная» по капсуле вокруг вертикального сегмента сухожилия длинной головки бицепса; отсутствует в области фиксации остальных сухожилий ротаторной манжеты к большому бугорку и в самом сухожилии длинной головки бицепса (рис. 3). Данный характер оссификации также подтверждает представления о фазном характере течения рассматриваемой патологии.

Рис. 3. КТ левого плечевого сустава пациентки Л., 50 лет (март 2019 г.). Аксиальный срез (а) на уровне верхней части головки плечевой кости: бобовидной формы крупный кальцинат по медиальному контуру головки плечевой кости в зоне расположения капсулы; МПР-корональный срез демонстрирует расположение кальцинатов по капсуле вдоль вертикального сегмента сухожилия длинной головки бицепса (б), МПР-сагиттальный срез весьма наглядно показывает локализацию кальцинатов по капсуле и в зоне субдельтовидной сумки (в) и 3D реконструкция правого плечевого сустава в объемном представлении детализирует патологическое состояние в мягкотканых структурах сустава (г). Визуализируется оссификация капсулы вокруг сухожилия бицепса; кальцинаты в подклювовидном и субдельтовидном пространствах
Таким образом, МР-исследования с интервалом более одного года у пациентки Л. позволили наблюдать миграцию крупного кальцината в периартикулярных тканях плеча, выявить периартикулярные мягкотканые изменения сухожилий, капсулы сустава. При этом мультиспиральная компьютерная томография позволила более отчетливо визуализировать кальцификаты, точно оценив их анатомическую принадлежность (по капсуле, вне полости сустава), распространенность и плотностные характеристики.
Заключение. В наши дни мультимодальный подход в диагностике заболеваний плечевого сустава, в частности оссифицирующего капсулита, является залогом постановки правильного диагноза, а, следовательно, грамотного планирования лечения и корректной оценки его эффективности.
МРТ является ведущим и наиболее комплексным методом оценки суставной и околосуставной патологии. Однако при подозрении на наличие оссифицирующих процессов, в частности в области плечевого сустава, магнитно-резонансную томографию необходимо дополнять рентгеновской компьютерной томографией. Последняя дает возможность детализировать обызвествления, определять их локализацию, распространенность, характер, размер, а также состояние костных компонентов сустава. Сочетание методов и динамическое наблюдение позволяют точно определять фазу заболевания и корректировать лечебный подход.
Библиографическая ссылка
Казакова С.С., Руднов А.В., Бобровская Е.В. MPT И KT В ДИАГНОСТИКЕ ОССИФИЦИРУЮЩЕГО КАПСУЛИТА ПЛЕЧЕВОГО СУСТАВА. КЛИНИЧЕСКИЙ СЛУЧАЙ // Современные проблемы науки и образования. – 2019. – № 5.;
URL: https://science-education.ru/ru/article/view?id=29175 (дата обращения: 24.06.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Лечение и разработка оссификатов
Основная проблема при существующих оссификатов это их разработка и устранения.
Есть два метода, как можно убрать оссификаты или хоть уменьшить их до таких размеров, при которых они не будут мешать для полноценной жизни: разработка оссификатов с помощью ЛФК, с применением физиотерапии, а так же удаление оссификатов с помощью хирургического вмешательства.
Разработка оссификатов с помощью ЛФК и физиотерапии
Процесс разработки довольно долгий и должен проводится очень аккуратно, дабы не навредить и не спровоцировать дальнейший рост оссификатов.
При каждом травмирование оссификата или еще хуже при сломе оссификата можно спровоцировать дальнейшие новообразования, это только осложнит и ухудшит ситуацию.
Конечно же в идеале найти инструктора, который будет проводить разработки, но при условии, что инструктор понимает с чем имеет дело. Если нет возможностей нанимать инструктора, то необходимо помнить, еще раз повторюсь, все упражнения нужно выполнять аккуратно, без рывков, плавно.
Больше эффективности от занятий можно получить, если упражнения будут выполняться в большом количестве повторений движений, а не брать силой. Во время упражнений ЛФК, необходимо поддерживать амплитуду движений на сколько позволяет оссификат.
Несколько ЛФК упражнений для разработки оссификатов в тазобедренных суставах
1. Больной ложится на кушетку или кровать свесивши ноги (свешиваем только ноги от колен и ниже, бедра и таз остаются на кровати). Кто будет делать упражнение упирается рукой в таз, чтобы при поднятии ноги таз не поднимался вместе с ногой, если так не удобно выполнять упражнение, то можно положить груз.
И так, одна рука придерживает таз, а другой рукой берем под коленом или чуть выше и приподнимаем согнутой ногой, чтобы выполнялось сгибание в тазобедренном суставе. Выполняем на сколько позволяет амплитуда в бедре.
Выполните 10-15 повторений и переходите на другую ногу и так 3-4 подхода.
2. Если первое упражнение тяжело выполнять помощнику, то можно прибегнуть к другому упражнению.
Как и выше, ложитесь ноги свесив, помощник берет ногу под коленом, стопу упираем в бедро помощника. Помощник движением своего бедра вперед и подтягиванием ноги под коленом сгибает ногу в колене и в тазобедренном суставе, а движением бедра назад, помощник, распрямляет ногу. Чтобы таз не поднимался, положите груз на таз. Необходимо следить, нога не должна уходить в сторону, а стопа не должна выворачиваться.
3. После первых двух упражнений лечь на кровать полностью.
Одну ногу фиксируем грузом. Помощник становится с боку от ноги, на которую будет идти воздействие, берет ногу под коленом, а другой рукой поддерживаем за бедро и движением вперед совершает сгибание в тазобедренном и коленном суставе.
Физически это упражнение выполнять будет тяжело помощнику, можно заменить его на 2-е упражние. При выполнении этого упражнения, необходимо следить, чтобы нога не гуляла в стороны. Ни в коем случае не стоит делать насильственных рывков. И так на каждую ногу.
4. Следующее упражнение, это продолжение предыдущего. Так же одну ногу фиксируем, а вторую ногу Ваш помощник должен поднимать прямой на сколько позволяет амплитуда, пока не начнет приподниматься таз.
И в идеале, инструктор сам должен определять и подбирать упражнения. Все упражнения выше описаны относятся к наиболее распространенным формам оссификации.
Оперативный метод возможен только после созревания оссификата. Определить созрел оссификат или нет возможно с помощью рентгена.
Проблема в оперативном удалении оссификата заключается в том, что гарантию Вам никто не даст, что оссификат не появится вновь, да и возможны сильные осложнения после удаления. Также проблема в оперативном удалении в том, что мало кто берется за такого рода операции, и опыта у наших хирургов не много.
Сегодня лишь есть препараты, которые замедляют и останавливают рост оссификатов.
Могу сказать, что возможно оссификаты усиливают спастику из за того что оссификаты сдавливают мышцы и сухожилия и таким способом идет раздражение и усиливается спастика.
Серия сообщений «Вы спрашивали»:
С уважением, Rimmaz
Часть 1 — Сам себе психолог: Как сделать саму себя мерилом своих поступков и желаний
Часть 2 — Удаляем плесень
…
Часть 35 — Как простить
Часть 36 — Если у Вас боль в пятке
Часть 37 — Оссификаты — очаги патологического окостенения в тканях (в связках, сухожилиях, мышцах)
Часть 38 — Мужские ошибки
Часть 39 — Когда она отозвалась о тебе плохо
Часть 40 — Как быстро заснуть
Часть 41 — Президент России. Службы для обращения граждан…(жмите на картинки)
Часть 42 — Полная ИНФОРМАЦИЯ ПО СТРАНАМ..
Источник
