Операция по замене тазобедренного сустава при травме
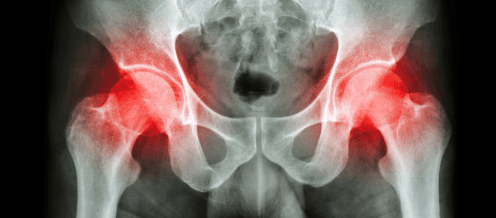
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.
Боль бывает разная, есть «хорошая» — после умеренных физических нагрузок. А есть «плохая», говорящая о проблемах которые нужно срочно диагностировать.
Статистика осложнений в процентах
Операция по установке протеза ТБС является единственным методом, который «ставит» пациента на ноги, избавляет от изнурительных болей и ограниченной трудоспособности, позволяет вернуться к здоровой физической активности. Неприятные патологические ситуации, связанные с имплантацией, возникают нечасто, о чем должен быть проинформирован пациент. Согласно проводимым рандомизированным контролируемым исследованиям, получены следующие данные:
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
- преклонный возраст человека;
- тяжелое сопутствующее заболевание, например, сахарный диабет, артрит ревматоидной этиологии, псориаз, красная волчанка;
- любое предшествующее оперативное вмешательство на «родном» суставе, направленное на лечение дисплазий, переломов бедренной кости, коксартрозных деформаций (остеосинтез, остеотомия и пр.);
- реэндопротезирование, то есть повторная замена ТБС;
- локальные воспаления и гнойные очаги в анамнезе пациента.
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.
Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Вывихи и подвывихи эндопротеза
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Парапротезная инфекция
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.
Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
Тромбоэмболия (ТЭЛА)
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Перипротезный перелом
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
Разрушение импланта происходит очень редко.
Невропатия седалищного нерва
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
| Синдром | Симптомы |
Вывих (нарушение конгруэнтности) протеза |
|
Локальный инфекционный процесс |
|
Тромбоз и ТЭЛА (тромбоэмболия) |
|
Перипротезный перелом кости |
|
Невропатия малого берцового нерва |
|
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.
В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.
Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.
Источник
Это высокотехнологичный вид хирургического вмешательства, при котором больной ТБС заменяется искусственным протезом. Наиболее часто проводится при коксартрозе и других дегенеративным изменениях хрящевой ткани.
Примерно так выглядят 90% имплантантов для первичной хирургии.
По статистике, примерно 1,5 млн. пациентов из общего числа проходят операцию и возвращаются к нормальной физической активности каждый год. Только в России ежегодно нуждается в операции порядка 250 тыс. человек, основной процент приходится на пожилую категорию людей (от 55 лет и старше).
По окружности головки бедренной кости, полностью отсутствует хрящевая прослойка, за счет чего голые поверхности костей трутся друг о друга, причиняя жуткую боль.
Суть операции
Цель заключается в высокоточном удалении разрушенной головки бедра и тщательной подготовке вертлужного элемента с дальнейшей установкой компонентов эдопротеза, соответствующих подготовленным анатомическим зонам. Имплант полностью имитирует геометрию натурального ТБС.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Если оперированию подлежит только одна из частей тазобедренного сустава, как правило, это головка бедренной кости, тогда хирург вам поменяет лишь поврежденную дистальную часть бедра, а вертлужное углубление оставит нетронутым. Если же болезнь повредила обе поверхности, вам поставят и надежно зафиксируют тотальны имплант.
После операции пациента переводят в палату интенсивной терапии для пристального наблюдения за состоянием организма и обеспечения постоперационного медицинского ухода, а спустя несколько часов положат в обычную палату. С первых суток после хирургии приступают к реабилитационной программе.
Срок службы протеза составляет 15-30 лет, в зависимости от образа жизни пациента.
Показания когда операции не избежать
Однозначные показания следующие:
- асептический некроз бедренной головки и коксартроз 2 и 3 степени (две наиболее частые причины);
- перелом шейки бедра (вторая по частоте проблема, при которой нужно делать суставную имплантацию);
- дисплазия ТБС (обычно это врожденная патология двусторонней ориентации, поэтому в большинстве своем замене подлежит и правое, и левое сочленение);
- анкилозирующий спондилоартрит, объектом поражения которого стали тазобедренные суставы;
- ревматоидной, псориатической, подагрической формы дегенеративно-дистрофические заболевания соединительной ткани, поразившие суставные поверхности ТБ суставов;
- новообразования в шеечной области, в районе головки бедра и вертлужной впадины, требующие удаления в экстренном порядке.
Все показания сводятся к одному общему знаменателю, суставная поверхность сначала деформируется, а затем исчезает. Слева изображена здоровая головка бедренной кости, а справа пораженная артрозом последней стадии.
Проведенное вмешательство при диагнозе «перелом шейки бедра», дарит пациентам билет в долгую и счастливую жизнь, а самое главное, таким людям возвращается способность к нормальному передвижению. Прогноз на восстановление локомоторных и опорных функций нижней конечности самый что ни на есть благоприятный, поскольку до травмы еще не было хромоты и их мышечный комплекс не атрофирован.
Виды операций
Хирургическая техника может осуществляться согласно одной из нижеперечисленных тактик.
- Тотальная замена – самый распространенный и наиболее удачный вариант процедуры, в момент которой производится резекция всех основных компонентов ТБС, после чего выполняется посадка полной модели эндопротеза, включающей полноценную бедренную головку и вертлужный элемент (долговечность самая высокая, отличные механические характеристики).
- Однополюсная – это частичная операция, предназначенная для установки только сферического элемента бедренной кости (головки и частично шейки). Имплантат головки будет взаимодействовать с натуральным биологическим хрящом тазовой кости. Данный метод применяется в основном при переломе шейки и остеонекрозе головки бедра, если состояние вертлужной впадины хорошее.
- Биполярная – разновидность однополюсного протезирования, то есть принцип этих двух методов идентичен, а разница состоит лишь в конструктивных особенностях применяемых протезов. Биполярный эндопротез состоит из двухслойной головки, что способствует его более гармоничному движению в натуральном суставном ложе и низкому уровню трения. Биполярные технологии уходят в прошлое, объективных преимуществ они не имеют.
Биполярные технологии уходят в прошлое, объективных преимуществ они не имеют.
- Поверхностная – оперативное вмешательство, при котором головка вообще не иссекается, ее шлифуют и покрывают гладким колпачковым имплантом, аналогичные действия проводятся и с вертлужной ямкой. Этот способ самый недолговечный и небезопасный способ. В процессе эксплуатации поверхностный эндопротез провоцирует образование металлических окислов и, как следствие, воспаление околосуставных тканей.
Достичь самого продолжительного эффекта (от 15 до 30 лет), как мы уже сказали ранее, позволяет тотальная замена тазобедренного сустава.
Наркоз
Общий наркоз вызвает обратимое угнетение ЦНС с временным выключением сознания и подавлением болевой чувствительности, что позволит совершенно ничего не чувствовать в момент процедуры. Данная разновидность обезболивания используется в редких ситуациях, например, если психическое состояние неуравновешенное. Из 100% проводимых вмешательств лишь в 8%-10% проходит под полной анестезией.
Примерно 90% операций осуществляется под регионарным видом наркоза. Человек в сознании, но он совершенно не ощущает нижнюю часть тела. Данный тип анестезиологического обеспечения бывает эпидуральным или спинномозговым.
Вводится анестетик через катетерную систему в перидуральное пространство позвоночника. Спинномозговой наркоз предполагает выполнение инъекции через тонкую иглу в спинальную жидкость, находящуюся в подпаутинном пространстве позвоночника. Обе разновидности регионарного наркоза полностью «выключают» болевую чувствительность в нижних конечностях.
Описание хирургического процесса
Рассмотрим классическую схему операционного процесса.
- Конечность широко обрабатывается антисептическим средством, жгутируется.
- Далее выполняется вскрытие сустава через определенный доступ без пересечения мышц и связок. Преимущества отдаются миниинвазивным способам создания доступа.
- Аккуратно раздвинув мягкие ткани и зафиксировав их зажимом, специалист вскрывает суставную капсулу и удаляет ее.
- Затем следует резекция бедренной головки под корректным углом и, если процедура тотальная, очищается от поврежденного хряща вертлужная впадина.
- В освобожденное от хрящевых тканей тазовое углубление осуществляется посадка чашки протеза (из металла или керамики). Ее размеры идеально совпадают с размерами природной костной выемки. В установленную чашу вставляется полиэтиленовая прокладка. При частичной замене чашку не имплантируют.
- После в пересеченной бедренной кости высверливается правильной формы канал, куда помещают металлическую или керамическую ножку эндопротеза, на верхнем конце которой прикреплена сфера (искусственная головка), сделанная из такого же материала.
- Головка имплантата вправляется в чашку. Вживленная шарнирная система проходит тест-проверку.
- Убедившись, что новый сустав работает идеально правильно, хирург завершает процедуру промывкой операционного поля, установкой дренажа и ушиванием раны. В конце прооперированную ногу фиксируют эластичной повязкой в выгодном положении.
Малоинвазивная и классическая техника
Ортопеды используют классическую или малоинвазивную технику доступа. Малоинвазивная технология основана на выполнении небольшого разреза через заднебоковой или переднебоковой доступ. Длина разреза не превышает 8 см. К преимуществам относят минимальную травматичность, что позволяет сократить сроки реабилитации и перенести восстановление менее болезненно. Однако малоинвазивная техника сегодня не получила распространения ввиду того, что она усложняет процесс оперирования из-за недостаточно хорошей визуализации рабочего поля.
Размер операционных разрезов при классической и малоинвазивной технике.
Шов после миниинвазивной операции ТБС.
Чтобы идеально обработать и подготовить кости, а затем безукоризненно поставить протез, необходимо в достаточной мере обнажить тазобедренный отдел. Этому способствует большой разрез около 15 см.
Эндопротезы тазобедренного сустава
Все тотальные модели стандартно представлены ножкой с головкой и чашкой с полимерным вкладышем. Отличительным признаком лишь являются материалы, которые использовались в паре трения. Существуют следующие комбинации кинематического узла:
- металл-металл – недорогая пара трения, имеющая самые низкие характеристики долговечности;
- керамика-полиэтилен – идеальное сочетание, к которому наиболее чаще обращаются, поскольку такая модель имеет изумительные показатели износостойкости, биоинертности, подвижности, и цена на нее средняя;
- керамика-керамика – лидирует по параметрам стойкости к истиранию, а, следовательно, признано наиболее долговечным.
Самой долговечной принято считать полностью керамическую пару трения.
Слева-направо: металл-полиэтилен, металл-полиэтилен, керамика-полиэтилен, керамика-керамика.
Независимо от используемых для имплантации моделей, важно знать, что каждая из них способна прослужить довольно долго (20-25 лет). Впрочем, как и выйти быстро из строя, если вас оперировал малоопытный хирург, или были допущены погрешности в реабилитации и образе жизни. Не исключением являются и керамические изделия. Помните, операция, выполненная на образцовом уровне, качественная реабилитация, строгое соблюдение режима физической активности – залог долгой и отменной службы вашего нового сустава.
Фиксация эндопротеза
Каким образом фиксируют эндопротез? Закрепление деталей осуществляется одним из трех способов фиксации:
- Цементный – применяется чаще в пожилом возрасте, если у пациента выявлена та или иная степень остеопороза на всех протезируемых участках. Медицинский цемент, который застывает за 10 минут, и укрепляет хрупкие структуры, и крепко соединяет с ними неродной тазобедренный сустав.
- Бесцементный – предполагающий плотное вколачивание бедренного и вертлужного элемента в костные структуры по технологии «пресс-фит».
- Комбинированный – целесообразность в данном методе возникает, когда одна из костей имеет признаки остеопороза, а другая в хорошем состоянии. К проблемной кости соответствующую часть эндопротеза фиксируют при помощи костного цемента. Фиксацию со здоровой костью делают методом тугой посадки «press-fit»
Поверхность имплантов шершавая, со временем в нее будут прорастать костные структуры.
Часть протеза, которая будет скрепляться с костью, у цементных и бесцементных моделей отличается по фактуре. У имплантатов, предусматривающих посадку на медицинский цемент, она идеально гладкая. У бесцементных – рифленая, за счет чего такая поверхность через определенный промежуток времени густо обрастает естественной костью.
Схема фикасции.
Возможные осложнения
К основным относятся:
- наружный, внутренний инфекционный патогенез (локальный);
- болезненный синдром (в ранний период это норма);
- тромбоэмболия легочной артерии (для профилактики назначается прием противосвертывающих препаратов и ранняя ЛФК);
- повреждение, поломка эндопротеза (чаще является следствием травм);
- вывих, подвывих головки имплантата (обусловлен в основном неправильным двигательным режимом или изначально некачественной установкой протеза).
Дислокация бедренного компонента.
Наиболее высокий процент среди всех известных осложнений имеет инфекционное заражение. Оно развивается, при плохом уходе за операционной раной, наличии любой активной инфекции в организме или вследствие несоблюдения в операционной норм асептики и антисептики.
Выделения из раны? Срочно к врачу.
Чтобы предупредить развитие инфекционного очага пациентам назначается курс антибиотикотерапии. Если же патогенез все же состоялся, потребуется длительное и интенсивное противоинфекционное лечение, в запущенных ситуациях – повторная операция.
Имплант может сломаться, но это происходит очень редко.
Вывихи и подвывихи лечатся в зависимости от тяжести клинической картины консервативным или оперативным вправлением головки в вертлужный элемент.
Ограничения и правила после операции
Вам нужно будет ответственно соблюдать некоторые правила после выписки из стационара:
- не сгибать бедро более 90 градусов, не делать глубоких приседаний и не совершать низких наклонов;
- при ходьбе (не только на улице, но и по дому!) обязательно использовать костыли в течение минимум 6 недель, далее пользоваться тростью столько, сколько скажет лечащий доктор;
- для профилактики тромбоза вен ноги делать эластичные бинтования или носить компрессионные чулки, вместе с этим принимать антикоагулянт, который вам пропишет специалист (как правило, его прием длится 3-4 недели);
- не заниматься самолечением при появлении и усилении дискомфорта в оперированной конечности, срочно обращаться к врачу;
- по выписке из стационара оформиться в специализированное медучреждение и продолжить реабилитацию под наблюдением профессиональных реабилитологов, физиотерапевтов и тренеров по ЛФК;
- после полного восстановления систематически выполнять лечебную гимнастику дома, она позволит поддерживать в нормальном тонусе мышцы, которые в ответе за слаженную работу эндопротеза;
- регулярно проходить плановые обследования, они необходимы для того, чтобы держать под контролем состояние протеза и костных структур.
Угол не менее 90 градусов, это самое главное требование.
Еще нельзя крестить ноги.
Какими бы уникальными свойствами не был наделен эндопротез ТБС, в любом случает это не биологический костно-хрящевой орган, а искусственно произведенное шарнирное приспособление. У него свой ресурс возможностей, и при неправильном обращении искусственный орган может скоротечно прийти в негодность.
Источник
