Операция по замене коленных суставов при артрите
Хирургическое вмешательство является радикальным методом лечения запущенных артритов. Операцию выполняют только в тех случаях, когда консервативная терапия оказывается неэффективной. Чаще всего это происходит при острых гнойных артритах, а также хронических прогрессирующих гонартритах, которые сопровождаются выраженными дегенеративными изменениями в суставных хрящах, костях и периартикулярных тканях.
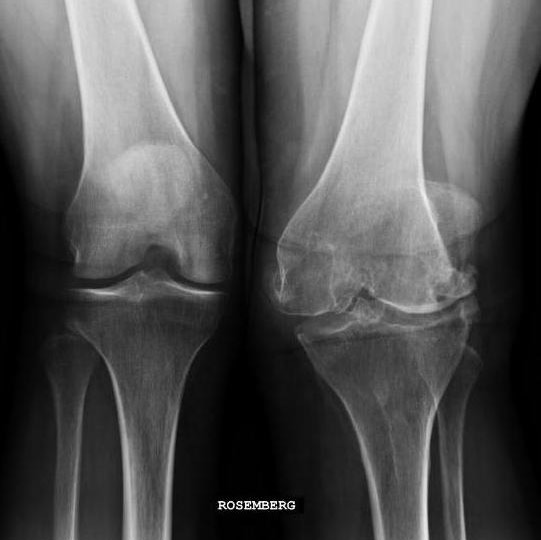
Гонартрит коленного сустава на рентгене.
Что такое артрит коленного сустава
Артриты коленного сустава (гонартриты) — это обширная группа воспалительных заболеваний. В отличие от гонартрозов, они чаще встречаются в молодом возрасте и имеют инфекционно-воспалительную или иммунно-воспалительную природу. В то время как деформирующий артроз развивается после 60 лет и характеризуется дегенеративно-деструктивными изменениями в коленном суставе. Воспаление при гонартрозе возникает вторично, на поздних стадиях болезни.
Виды гонартритов:
- Инфекционный (гнойный септический, вирусный, туберкулезный, бруцеллезный). Развиваются вследствие проникновения патогенных микроорганизмов в суставную полость.
- Реактивный (урогенитальный, постэнтероколитный, постстрептококковый). Возникают в результате образования в крови циркулирующих иммунных комплексов (ЦИК), их проникновения в суставную полость и оседания на синовиальной оболочке.
- Посттравматический. Встречается у спортсменов, которые занимаются экстремальными видами спорта. Воспалительный процесс у них является следствием механического повреждения структур коленного сустава.
- Ревматоидный. Развивается в основном у женщин старше 40-50 лет. При болезни поражаются мелкие суставы кистей рук, однако в воспалительный процесс может вовлекаться и крупные суставы (коленный, тазобедренный).
- Псориатический. Возникает у некоторых пациентов с псориазом и обычно имеет тяжелое течение.
Острые инфекционные и реактивные гонартриты хорошо поддаются консервативному лечению. Хирургическое вмешательство при этих заболеваниях требуется крайне редко и обычно ограничивается малоинвазивными процедурами (пункцией сустава или артроскопией).
Двухсторонний анкилоз коленного сустава.
Ревматоидный и псориатический гонартриты чаще имеют тяжелое течение. Они приводят к массивным дегенеративным изменениям в суставах, повреждению костей и периартикулярных тканей, формированию анкилозов. Подобное случается и у людей с запущенными посттравматическими артритами. Из-за серьезного поражения суставов таким пациентам нередко требуется хирургическое вмешательство.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Стадии гонартрита
Всего выделяют три стадии заболевания:
- Начальная. Характеризуется воспалением внутренней поверхности синовиальной оболочки. Начальная стадия продолжается недолго, поскольку воспалительный процесс быстро распространяется на другие структуры.
- Ранний гонартрит. Воспаление поражает синовиальную оболочку и хрящевые ткани. Происходит утолщение капсулы сустава, она становится отечной. При инфекционной природе заболевания в суставной полости может скапливаться гнойный экссудат, при реактивной — транссудат.
- Запущенный гонартрит. На третьей стадии в синовиальной оболочке и хрящах появляются деструктивные изменения. Позже патологический процесс распространяется на костные и околосуставные ткани. У больного нарушается подвижность колена и, как следствие, всей нижней конечности.
Стадии артрита коленного сустава на рентгене.
Развитие некоторых видов артритов можно остановить, если вовремя начать лечение. Зачастую болезнь удается полностью вылечить, не допустив перехода второй стадии в третью. Большинство инфекционных, реактивных и ранних посттравматических гонартритов хорошо поддаются лечению, при условии своевременности и адекватности проводимой терапии.
Что касается ревматоидного, псориатического и запущенного посттравматического артритов, они имеют хроническое прогрессирующее течение. Это значит, что даже эффективное и своевременное лечение не может остановить их развитие. Поэтому большому количеству больных рано или поздно приходится делать операцию. По статистике, в замене коленного сустава нуждается каждый восьмой пациент с ревматоидным артритом и каждый пятый больной с тяжелыми травмами колена.
Диагностика
Чтобы установить природу и стадию гонартрита, необходимо полноценное обследование. Лишь получив его результаты, врачи могут подобрать адекватную схему лечения и дать ориентировочный прогноз.
Методы диагностики:
- Анализы крови. Позволяют обнаружить признаки воспаления, такие как повышение СОЭ, лейкоцитоз. У пациентов с ревматоидным артритом могут выявлять высокие уровни С-реактивного белка.
- Иммунологические исследования. С их помощью оценивают состояние иммунной системы организма, выявляют специфические антитела и ЦИК. Иммунологические анализы необходимы для выявления причины воспаления, постановки или уточнения диагноза.
- КТ, МРТ, УЗИ. Это высокоинформативные визуализирующие методы позволяющие обнаружить практически любые изменения в синовиальных оболочках, хрящах, связках и т.д.
- Рентгенография. Метод информативен при наличии патологических изменений в костях. С его помощью, по косвенным признакам, также можно обнаружить скопление гноя при остром септическом гонартрите.
- Исследование синовиальной жидкости. Выполняется редко, поскольку для забора жидкости необходима пункция сустава. Процедуру могут делать при острых гнойных артритах, чтобы выявить и идентифицировать возбудителя инфекции.
- Артроскопия. Инвазивный метод диагностики, который чаще всего используют при свежем посттравматическом артрите. Артроскопия позволяет осмотреть суставную полость изнутри и, при необходимости, выполнить в ней несложные манипуляции (эвакуировать скопившуюся кровь, удалить фрагменты разорванного мениска, сшить поврежденную связку).
Можно ли обойтись без операции
Консервативному лечению поддаются только некоторые виды гонартритов: острые инфекционные, реактивные и свежие посттравматические, не сопровождающиеся массивным кровоизлиянием и повреждением структур сустава. При наличии гемартроза, разрыве менисков и связок больным требуется хирургическое вмешательств. В этом случае чаще всего выполняют артроскопию.
При гнойных артритах пациентам нередко требуется пункция коленного сустава. Во время процедуры врачи удаляют скопившийся экссудат, промывают суставную полость и вводят антибиотики.
Ревматоидный, псориатический и другие аутоиммунные артриты на начальных стадиях лечатся консервативно. Однако при позднем назначении медикаментозной терапии и высокой активности заболеваний у больных нарушаются функции колена и появляются хронические боли. В этом случае может возникнуть потребность в эндопротезировании, то есть замене коленного сустава искусственным эндопротезом.
Операция по замене сустава при артрите колена
Замена коленного сустава требуется на поздних стадиях артритов, когда дегенеративные изменения в суставах мешают вести привычный образ жизни. В таких случаях эндопротезирование является единственно эффективным методом хирургического лечения. Операцию делают, чтобы избавиться от болевого синдрома и восстановить нормальную подвижность конечностости.
Показания к тотальному эндопротезированию:
- все виды артритов, сопровождающиеся потерей двигательных функций колена;
- болезнь Бехтерева с поражением коленного сустава;
- тяжелые последствия травм (деформирующий остеоартроз, внутрисуставные переломы, неправильно сросшиеся переломы мыщелков бедренной и большеберцовой кости).
Операция необходима, если у больного есть хотя бы один из этих симптомов:
- хронический болевой синдром, который не поддается лечению;
- вальгусная деформация 20 градусов и более;
- варусная деформация 15 градусов и более;
- сгибательная контрактура 15 градусов и более;
- наличие сложной нестабильности в пораженном суставе.
В замене коленного сустава могут нуждаться не только люди с артритами и их последствиями. Одним из частых показаний к операции является деформирующий остеоартроз (ДОА). Заболевание развивается в пожилом возрасте и сопровождается дегенеративно-деструктивными изменениями в хрящевой и костной ткани. У многих больных выявляют сопутствующий остеопороз.
Перспективы восстановления после операции
Эндопротезирование — самый эффективный метод лечения патологических изменений коленного сустава. Он позволяет избавиться от хронических болей, полность восстановить подвижность колена и вернуть человеку возможность двигаться. При отсутствии осложнений и благоприятном течении восстановительного периода человек уже через несколько месяцев может вернуться к полноценной жизни.
Однако ни один протез не может полностью заменить «родной» сустав. Поэтому после операции придется соблюдать некоторые предосторожности. Нельзя будет становиться на колени, заниматься некоторыми видами спорта, прыгать, падать, делать резкие движения и т.д.
Что касается пациентов с ревматоидным артритом, после хирургического вмешательства им придется и дальше принимать базисные противовоспалительные и генно-инженерные препараты. Медикаментозная терапия необходима для того, чтобы уменьшить активность заболевания, избежать дальнейшего разрушения крупных суставов и еще одной операции.
Итог
В некоторых случаях операция остается единственным эффективным методом лечения артрита и его последствий. Она помогает избавиться от постоянных болей и восстановить подвижность колена. Эндопротезирование является спасением для тех людей, которым не помогли остальные методы консервативного и хирургического лечения. При удачном выполнении операции их трудоспособность восстанавливается уже через 4-6 месяцев.
Источник
По статистике, ревматоидным артритом (РА) страдает около 1% населения планеты, причем среди женщин заболеваемость в несколько раз выше, чем среди мужчин.
Каждому восьмому пациенту с РА через 13 лет с момента манифестации болезни требуется эндопротезирование. Причиной чаще всего является недостаточная эффективность консервативного лечения, позднее назначение базисных противовоспалительных (БПВП) и генно-инженерных биологических (ГИБП) препаратов. Необходимость делать операцию может возникать и в результате высокой активности самого заболевания.
Ревматоидный артрит пальцев рук
Что такое ревматоидный артрит
Ревматоидный артрит — одно из распространенных системных заболеваний соединительной ткани. Для болезни характерно образование в организме аутоантител к синовиальным оболочкам суставов. При этом в крови пациентов обнаруживают IgM и IgG к измененному Fc участку IgG (ревматоидные факторы). Практически у всех больных выявляют повышенный уровень антител к циклическому цитруллин-содержащему пептиду — АЦЦП (anti-CCP).
Образовавшиеся антитела атакуют синовиальную оболочку суставов и вызывают развитие воспалительного процесса в ней. Со временем воспаление распространяется на периартикулярные ткани, хрящи и даже кости. Это приводит к их постепенному разрушению. Со временем пораженные суставы деформируются и перестают справляться со своими функциями. Человека начинают беспокоить сильные боли, которые тяжело поддаются лечению и со временем усиливаются.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
На начальных стадиях РА проявляется такими симптомами:
- утренняя скованность в суставах, которая исчезает в течение дня;
- незначительное повышение температуры, периодическая бессонница и отсутствие аппетита;
- появление характерных ревматоидных узелков, чаще на разгибательной поверхности локтей;
- прогрессирующие боли и деформация пораженных суставов при отсутствии лечения.
Как правило, аутоиммунное воспаление сначала поражает мелкие суставы кистей. Позже воспаляться могут крупные суставы (коленные, тазобедренные) с развитием гонартроза и коксартроза. Их поражение в дальнейшем и приводит к необходимости в хирургическом вмешательстве.
Однако ревматоидный артрит не всегда является основанием для эндопротезирования. Потребность в замене суставов часто возникает у людей с асептическим некрозом, деформирующим артрозом и остеопорозом. Эти заболевания также могут стать причиной тяжелого повреждения колена/ТБС. РА в таком случае — только сопутствующая патология, которая затрудняет выполнение операции.
Установка эндопротеза при ревматоидном артрите
Ревматоидным артритом болеют в основном женщины старше 40-50 лет. Помимо массивного разрушения суставов у таких пациенток часто выявляют сопутствующий остеопороз, для которого характерно снижение плотности костной ткани. В таких условиях надежная фиксация эндопротеза возможна лишь при использовании костного цемента. Поэтому при РА в большинстве случаев устанавливают именно цементные эндопротезы. Установку бесцементных моделей выполняют только в молодом возрасте, при хорошем состоянии костной ткани.
У пациентов с высокоактивным РА обычно выявляют массивное поражение синовиальных оболочек и разрушение костной ткани (значительное истончение стенок и дна вертлужной впадины ТБС). В таком случае в ходе операции врачам приходится выполнять тотальную синовэктомию, проводить реконструкцию вертлужной впадины и пластику костных дефектов.
На поздних стадиях РА практически у всех больных нарушается кровообращение и микроциркуляция в мягких тканях конечностей, а также повреждаются околосуставные ткани. На фоне приема лекарственных препаратов у многих пациентов наблюдается иммуносупрессия. Все это повышает риск развития инфекционных и тромбоэмболических осложнений. Поэтому при эндопротезировании у таких больных крайне важна малотравматичность операции, минимальное повреждение мягких тканей, усиленная профилактика тромбозов и инфекции.
Залогом успешного эндопротезирования при РА является снижение активности заболевания перед планируемым хирургическим вмешательством и профилактика остеопороза. Если больной не получал базисную противовоспалительную и генно-инженерную терапию, ему сначала рекомендуют пройти курс лечения. Операцию планируют лишь по достижении низкой активности болезни.
Отметим, что выполнение эндопротезирования не требует отмены базисных и гормональных препаратов перед операцией. Однако ГИБП должны быть отменены как минимум за 4-6 месяцев до хирургического вмешательства. В противном случае у больного повышается риск развития туберкулеза и других оппортунистических инфекций, в том числе антибактериальных. В какие сроки после операции возобновлять прием ГИБП — врачи определяют в индивидуальном порядке.
Степень риска при проведении операции
У пациентов с активным ревматоидным артритом риск осложнений выше, чем у тех, кто оперируется из-за деформирующего артроза или асептического некроза. Причина этого — сопутствующее РА массивное поражение синовиальных оболочек и периартикулярных тканей, грубые дефекты костей, нарушение микроциркуляции, снижение иммунитета.
Распространенные осложнения эндопротезирования при РА:
- перипротезная инфекция;
- нестабильность эндопротеза и связочного аппарата сустава;
- периостальные и перипротезные переломы;
- тромбофлебит и тромбоэмболия.
Больным с РА после операции чаще остальных требуется длительная госпитализация и сложные ревизионные операции. Примечательно, что у таких пациентов увеличиваются сроки заживления послеоперационной раны. Если в среднем после операции на колене швы снимают через 14-15 дней, то в случае с ревматоидным артритом — только спустя 16-17 дней.
Шов на коленном суставе.
Долгосрочные перспективы
Тотальное эндопротезирование позволяет полностью устранить болевой синдром, улучшить функциональные способности сустава и повысить качество жизни пациента. При отсутствии осложнений после операции больной может вернуться к активному образу жизни. Вне зависимости от возраста, хирургическое вмешательство является эффективным методом как медицинской, так и социальной реабилитации.
После эндопротезирования всем пациентам требуется периодическое рентгенологическое обследование и КТ зоны оперированного сустава. Их выполняют с целью ранней диагностики нестабильности эндопротеза.
Замена колена/ТБС не является поводом для прекращения базисной противовоспалительной, гормональной и генно-инженерной терапии. Напротив, всем пациентам требуется дальнейшее консервативное лечение с назначением адекватных доз лекарственных препаратов. Это необходимо для подавления активности заболевания и предотвращения дальнейшей деструкции суставов.
Итоги
Потребность в замене крупных суставов у больных с РА возникает в двух случаях:
- при высокой активности болезни, которая привела к тяжелому поражению коленного/тазобедренного сустава;
- при сопутствующем асептическом некрозе, деформирующем остеоартрозе и остеопорозе.
Выполнение операции при ревматоидном артрите сопряжено с рядом трудностей. Чтобы добиться хороших результатов, врачам необходимо рационально комбинировать консервативные и оперативные методы лечения. Пациентам с РА требуется назначение гормональных, базисных противовоспалительных и генно-инженерных препаратов. Также им необходима усиленная профилактика тромбоэмболических и инфекционных осложнений.
Сегодня врачи стараются использовать рациональный подход к лечению ревматоидного артрита. Он заключается в раннем назначении адекватных доз БПВП, тщательном контроле ревматолога за эффективностью лечения, своевременном подключении к терапии ГИБП. С одной стороны, это позволяет уменьшить потребность в дальнейшем эндопротезировании, с другой — снизить активность заболевания и в целом улучшить результаты хирургического лечения.
Источник
Что такое эндопротезирование
Эндопротезирование – это оперативная замена естественного сустава на конструкцию из керамики, металла или особо прочной пластмассы. С помощью искусственного импланта преследуют одну цель – смоделировать и заменить нерабочий сустав. Если все сделано правильно, эндопротез обеспечивает 10-20 лет нормальной двигательной активности.
В эндопротезировании суставов используют такие материалы:
- нержавеющие стальные сплавы;
- специальный цемент из акриловой смолы, сплавов кобальта и хрома – для фиксации эндопротезов;
- сплавы титана – в качестве основы скользящих компонентов;
- сверхпрочный полиэтилен и алюмооксидная керамика – для обработки поверхностей скольжения.
Каждый эндопротез проходит несколько уровней контроля и имеет сертификацию
Если сустав пострадал полностью, выполняют его тотальную замену. В остальных случаях заменяют только изношенные части, например суставную впадину или головку кости. В случае с заменой тазобедренного сустава возможны такие варианты:
- тотальная замена – резекция всех компонентов сустава, посадка полного эндопротеза (бедренная головка плюс вертлужный элемент);
- однополюсная замена – установка сферического элемента бедренной кости, который будет взаимодействовать с натуральным хрящем костей таза;
- биполярная замена – один из видов однополюсного протезирования, который сегодня применяют все реже;
- поверхностная замена – предполагает только шлифовку головки/вертлужной впадины и их покрытие гладким колпачковым имплантом.
Наиболее эффективна тотальная замена: положительный прогноз составляет 15-30 лет
Показания к эндопротезированию и его виды
Эндопротезирование суставов рекомендуется при дегенеративно-дистрофических артрозах и артритах, посттравматических состояниях, ревматизме, болезни Бехтерева. Кроме того, к показаниям относятся асептический некроз бедренной головки, дисплазия, ложные суставы и неправильно сросшиеся переломы.
По способу крепления бывает цементируемое, комбинированное и бесцементное эндопротезирование.Возможна как тотальная замена соединительной поверхности, так и частичная, а компоненты имплантанта изготавливаются из стали либо титана. Для каждого человека его тип и комплектация подбирается индивидуально. В любом случае, большинство современных протезов отличается высокой приживаемостью.
Тотальное эндопротезирование тазобедренного сустава у детей
Тотальное эндопротезирование тазобедренного сустава (ЭПТБС) — одна из наиболее эффективных ортопедических операций при ЮА. Данные многих исследований показывают, что даже на фоне высокой активности и поздней стадии коксита у пациентов удается добиться хороших отдаленных результатов: купирования болевого синдрома, увеличения объема движений, улучшения общего состояния и функционального статуса.
При планировании хирургического лечения необходимо принимать во внимание ряд особенностей, присущих больным ЮА. Одна из наиболее частых особенностей — это недоразвитие крыши вертлужной впадины (ВВ) и протрузия ВВ.
При этом ведущим методом диагностики является рентгенография в стандартной передне-задней проекции. Для диагностики протрузионного дефекта ВВ имеются следующие рентгенологические ориентиры и признаки:
- Угол между вертикальной линией, проходящей через центр ротации головки бедренной кости, и линией, соединяющей центр ротации с наиболее латеральной точкой крыши ВВ, впервые описанный Wiberg. G. Значение этого угла более 40°указывает на протрузию ВВ.
- Sotelo-Garza А. и Charnley J. используют подвздошно-седалищную линию на рентгенограмме в передне-задней проекции как референсную линию, относительно которой определяется положение ВВ. Протрузия считается легкой, если расстояние от медиальной стенки ВВ до этой линии составляет от 1 до 5 мм, средней — при расстоянии от 6 до 15 мм и тяжелой — при расстоянии, превышающем 15 мм. Из-за развития протрузии происходит смещение центра ротации головки бедренной кости и перераспределение сил, действующих на ТБС. Эти силы можно рассмотреть на примере двухплоскостной модели Пауэлса. Здесь на ТБС действует масса тела (L) с плечом (La), соединяющим центр тяжести с центром ротации, и в противовес ей — сила отводящих мышц (M) с плечом (Ma), направленным к центру ротации. Для удержания равновесия моменты этих сил должны быть равны по величине. Плечо отводящих мышц в 2 раза короче плеча массы тела, поэтому сила, необходимая для удержания равновесия, должна как минимум в 2 раза превышать массу тела.
При протрузионных дефектах ВВ происходит проксимальное смещение и медиализация центра ротации головки бедренной кости. Проксимальное смещение приводит к уменьшению расстояния между точками прикрепления подвздошной и отводящих мышц, что, в свою очередь, способствует их относительному удлинению и уменьшению максимально возможной силы этих мышц.
Таким образом, у пациентов с протрузией происходит снижение силы отводящих мышц на фоне возрастания противодействующей им силы, что совместно с укорочением нижней конечности ведет к выраженному нарушению походки и, как следствие, к усилению болевого синдрома и искривлению поясничного отдела позвоночника.
Если при ЭПТБС центр ротации не будет восстановлен, эти проблемы останутся нерешенными. Кроме того, слабость мышечного аппарата повышает риск вывиха эндопротеза.
Симптомы заболеваний суставов
Рекомендуем обратиться к специалисту при наличии следующих симптомов:
- появление красноты и припухлости в области сустава;
- отек и боль в одном или нескольких суставах;
- скованность в суставах по утрам или постоянные утренние боли;
- ограничение в движении шейного, локтевого, коленного и поясничного суставов;
- сложность в выполнении даже простых действий (завязывание шнурков, застегивание пуговиц).
Это общие признаки, характерные для целого ряда заболеваний суставов. Установить диагноз и назначить адекватное лечение может только врач.
Клиника «МедикСити» располагает всеми современными видами диагностики: МРТ, рентген, УЗИ,лабораторные исследования. У нас вы сможете в комфортных условиях пройти диагностику и лечение системных заболеваний, болезней позвоночника и суставов.
Современные методы лечения суставов
Для предотвращения прогрессирования и осложнений болезней суставов применяются внутрисуставные инъекции гиалуроновой кислоты, препаратов-хондропротекторов (которые на время заменяют собой суставную жидкость, блокируя разрушение хряща и обеспечивая безболезненность движений).
Системное применение внутрисуставных инъекций препаратами-хондропротекторами (ферматрон, дьюралан и др.) обеспечивает наибольшую эффективность лечения. Курс лечения и препарат-хондропротектор всегда подбираются индивидуально.
В сочетании с нестероидными противовоспалительными препаратами (пациенты называют их «уколы от боли в суставах») и глюкокортикоидными средствами (например, Дипроспан) хондропротекторы позволяют продлить ремиссию заболевания до 5-6 месяцев.
Существуют также хондропротекторы в виде гелей и мазей, которые втираются непосредственно в кожу (они частично снимают боль и отек, но в кровь почти не всасываются), и в виде таблеток и капсул. Кроме того, возможно введение хондропротекторов внутримышечно. Однако внутрисуставные инъекции признаны наиболее эффективными.
Одним из перспективных методов лечения суставов является эндопротезирование. Эндопротезирование сустава представляет собой замену больного или травмированного сустава на искусственный. Ежегодно выполняется около 400 тысяч операций по эндопротезированию.
Изготовленный из высокопрочных материалов протез повторяет форму и структуру обычного сустава, благодаря чему поврежденная конечность может выполнять все движения, как и здоровая рука или нога.
Эндопротезирование плечевого сустава – вид хирургического вмешательства, при котором дефектные компоненты плечевого сустава заменяются на искусственные. К эндопротезированию плечевого сустава прибегают в следующих случаях:
- тяжелые переломы, не поддающиеся другому лечению;
- некроз костной ткани головки плеча;
- врожденные пороки развития;
- деформирующий артроз в поздней стадии;
- ревматоидный артрит в тяжелой стадии.
Эндопротезирование тазобедренного сустава может быть рекомендовано при деформации после артритов и артрозов, переломе шейки бедра, дисплазии сочленения, оскольчатых травмах бедра и т.д. При переломе шейки бедра в пожилом возрасте восстановление подвижности пациента нередко может быть достигнуто только с помощью эндопротезирования тазобедренного сустава.
Эндопротезирование коленного сустава показано при тяжелых, осложненных переломах, обширном переломе менисков колена и связок, осложненном ревматоидном артрите, дегенеративном заболевании колена.
Более редкой операцией является эндопротезирование голеностопного сустава.
Есть ли противопоказания к операции
Эндопротезирование – серьезное вмешательство в работу организма, поэтому к нему есть много противопоказаний. В числе абсолютных – такие:
- заболевания дыхательной, сердечно-сосудистой системы в стадии декомпенсации;
- очаг гнойной инфекции в организме, будь то отит, гайморит, тонзиллит, кариес и др.;
- нейромышечные и психические расстройства;
- полиаллергия;
- инфекция в суставе (активная или латентная) сроком меньше трех месяцев;
- тромбофлебит, тромбоэмболия и другие заболевания сосудов нижних конечностей;
- незрелость скелета и др.
При некоторых диагнозах целесообразность проведения операции определяет врач. Иногда она противопоказана при онкозаболеваниях, печеночной недостаточности, гормональной остеопатии, хронических соматических заболеваниях, ожирении третьей степени.
Эндопротезирование имеет широкий список противопоказаний
Тем, кому показано лечение артроза или остеоартроза путем оперирования, некоторые ревматологи и ортопеды предлагают более безопасную альтернативу – вископротез синовиальной жидкости «Нолтрекс». Препарат представляет собой жидкий эндопротез, который вводится в суставную полость и восполняет дефицит суставной жидкости. Почему это эффективно?
Noltrex покрывает собой суставные поверхности и синовиальную оболочку, создавая амортизирующий эффект. За счет этого прекращается механическое трение сустава и приостанавливается дальнейшее разрушение хряща. С появлением искусственной синовиальной жидкости суставная щель расширяется – исчезают боль и раздражение.
Одного курса инъекций «Нолтрекс», состоящего из 2-5 уколов, достаточно на 1-2 года – в зависимости от степени поражения сустава. Эффект наступает уже спустя одну-две недели и сохраняется надолго. Человеку нет необходимости проводить несколько недель в стационаре, подвергать свой организм общей или спинальной анестезии, рисковать осложнениями и ограничивать себя в течение нескольких месяцев. Именно поэтому прогрессивные специалисты все чаще рекомендуют внутрисуставные инъекции как достойную альтернативу операции по замене сустава.
В предоперационном периоде каждый пациент находился под наблюдением ревматолога, который контролировал проведение базисной терапии и течение заболевания. 20 (84,6%) пациентов ранее получали глюкокортикоиды. Все пациенты прекращали прием иммуносупрессивных препаратов за 2 недели до и возобновляли через 6 недель после операции. Антибиотики вводились однократно внутривенно в дооперационном периоде и применялись в течение 48 часов после операции.
Также все пациенты получали препараты низкомолекулярных гепаринов для профилактики тромбоэмболических осложнений (курс состоял из однократного подкожного введения на ночь перед операцией и продолжался еще 5 недель после операции). До операции у 55% больных был II, а у 45% — III ФК.
При физикальном обследовании у всех больных было выявлено ограничение движений в ТБС: сгибание в среднем составило 62°, ротация отсутствовала у 100% больных.
В одном случае был фиброзно-костный анкилоз ТБС. У 3 пациентов было выраженное укорочение конечности (до 4 см) за счет протрузии ВВ.
Выраженные нарушения функции суставов до операции отмечались у всех больных. Значение индекса HAQ перед хирургическим лечением составляло в среднем около 2 баллов, что свидетельствовало о существенных ограничениях или невозможности выполнения большинства действий в повседневной жизни и являлось предиктором потери трудоспособности, инвалидизации больных и необходимости ЭПТБС.
В предоперационном периоде EQ5D варьировал от –0,349 до 0,69 и в среднем составлял 0,15±0,35. Отрицательные значения этого показателя свидетельствовали о том, что состояние здоровья пациентами оценивалось даже «хуже смерти» из-за невозможности самостоятельно передвигаться и наличия выраженной боли и депрессии.
Есть ли противопоказания к операции
Хирургическая замена коленного сустава при артрите осуществляется в том случае, если человека беспокоит выраженный болевой синдром, а также скованность при движениях в поражённом суставе. При этом учитывается степень эффективности медикаментозной терапии. При лечении коленной области выполняется несколько небольших разрезов, через которые врач сможет осуществлять хирургические манипуляции.
Хирургическое лечение тазобедренного сустава предусматривает замену поражённого сустава на искусственный имплант (эндопротез). Данная методика предпочтительна при неэффективности консервативного лечения. Для внедрения эндопротеза может быть использована малоинвазивная или классическая методика. При малоинвазивном вмешательстве выполняются малые разрезы, позволяющие избежать большой кровопотери во время операции, а также сократить время нахождения в хирургическом стационаре.
Кроме протезирования коленного и тазобедренного сустава, при ревматоидном артрите выполняются такие виды хирургических вмешательств:
- Фиксация сустава оперативным путём. Синонимом этой манипуляции является артродез. Целью данного процедуры является устранение болевого синдрома в запястных, голеностопных, тазобедренных и межпозвонковых суставах.
- Вмешательство на запястном канале. Наибольшая эффективность данной манипуляции отмечается при лечении ущемления запястного нерва (туннельного синдрома).
- Синовэктомия. Операция предусматривает удаление синовиальной оболочки с целью недопущения прогрессирования эрозивных изменений. Синовиальная оболочка склонна к повторному нарастанию, поэтому человеку может потребоваться ещё одна операция.
Необходимость и перспективность оперативного вмешательства при ревматоидном артрите, определяется медицинским специалистом в индивидуальном поряд?
