Окостенения коленных суставов у детей

Существует множество мифов, связанных с различием между строением тела ребенка и взрослого. Одним из них считается мнение, что у детей нет коленных чашечек до определенного возраста. Но эта информация ошибочна, и даже у еще не рожденного малыша уже есть надколенники, но по структуре где-то до 6 лет они отличаются от взрослых, поэтому во время рентгенологического исследования на снимке они не видны.
 Формирование коленных чашечек у детей происходит к шести годам жизни.
Формирование коленных чашечек у детей происходит к шести годам жизни.
Коленные суставы новорожденных
У только что рожденного ребенка чашечки есть, но в младенческом возрасте они состоят из тонкой хрящевой ткани, а не из костной. Поэтому в первые месяцы жизни малыша их довольно трудно рассмотреть на рентгеновском снимке, что и порождает ложные сведения о строении опорно-двигательного аппарата у новорожденных. Чтобы избежать повреждения чашечек, не рекомендуется делать массаж коленок грудному ребенку, ведь они хрупкие и могут повредиться.
Вернуться к оглавлению
Когда появляются и что собой представляют коленные чашечки у детей?
Коленная чашечка — самая крупная сесамовидная кость человеческого организма, окруженная сухожилиями четырехглавой мышцы, располагающаяся над полостью суставного соединения колена. Надколенник удастся легко нащупать под кожей, он без усилий смещается в разные стороны при расслаблении ноги. Главной функцией чашечки колена считается защита от сильных боковых смещений бедренной и большеберцовой кости, которые и составляют коленное сочленение.
 На развитие коленных чашечек у детей негативно может сказаться нездоровая беременность, болезни, травмы малыша.
На развитие коленных чашечек у детей негативно может сказаться нездоровая беременность, болезни, травмы малыша.
Чашечки формируются еще во время развития ребенка внутриутробно приблизительно в I триместре на 4-м месяце беременности. В этот период образуется хрящ, который и заменяет пока костную ткань. На этом этапе развития у малышей коленные суставы мягкие и хрупкие. Во время беременности могут возникнуть проблемы с образованием сустава. Но такое нарушение встречается редко. Выделяют ряд негативных факторов, как внешних, так и внутренних, способных пагубно сказаться на здоровье младенцев.
Распространенные причины нарушений:
- злоупотребление или неправильное применение лекарственных препаратов;
- инфекционные заболевания матери в период вынашивания ребенка;
- влияние радиационного излучения и неблагоприятной окружающей среды;
- нарушения обменных процессов.
Воздействие какого-либо из перечисленных факторов в первые 3 месяца беременности может привести к тому, что чашечки могут и не сформироваться вовсе. Если проблемы со здоровьем матери обнаруживаются в такое ответственное время, это порождает различные дефекты коленных суставов у ребенка в будущем.
Вернуться к оглавлению
Особенности окостенения суставов колена
Примерно до 2-х лет коленные чашечки у малыша преимущественно состоят из хрящевой ткани. После достижения этого возраста происходит образование так называемых зон роста. В определенном количестве они окружают хрящ. Их называют ядрами окостенения, которые постепенно срастаются в единое целое. Формирование занимает приблизительно 4 года. То есть в возрасте до 6-ти лет заканчивается процесс окостенения коленных чашечек у детей, и формируется полноценная костная ткань.
Источник
Формирование скелета у человека начинается с отдельных его частей еще в утробе матери и длится почти до 25 лет. За это время организм растет, и кости постепенно увеличиваются в длину и ширину.
Особенностью формирования скелета является неравномерность и поэтапность его роста и дистальное направление сверху вниз. Быстрее других созревают те части опорно-двигательной системы, которые получают максимальную осевую нагрузку. Имеются в виду трубчатые кости с их суставными концами, где крепятся мышцы. Здесь расположены ядра окостенения, которые также появляются по мере развития организма. Если это происходит своевременно по возрасту, то процесс развития происходит нормально.
Одним из самых главных сегментов становятся кости ТБС (тазобедренного сустава). При задержке развития или оссификации ядер может возникнуть врожденный вывих бедра.
Общее представление о ядрах
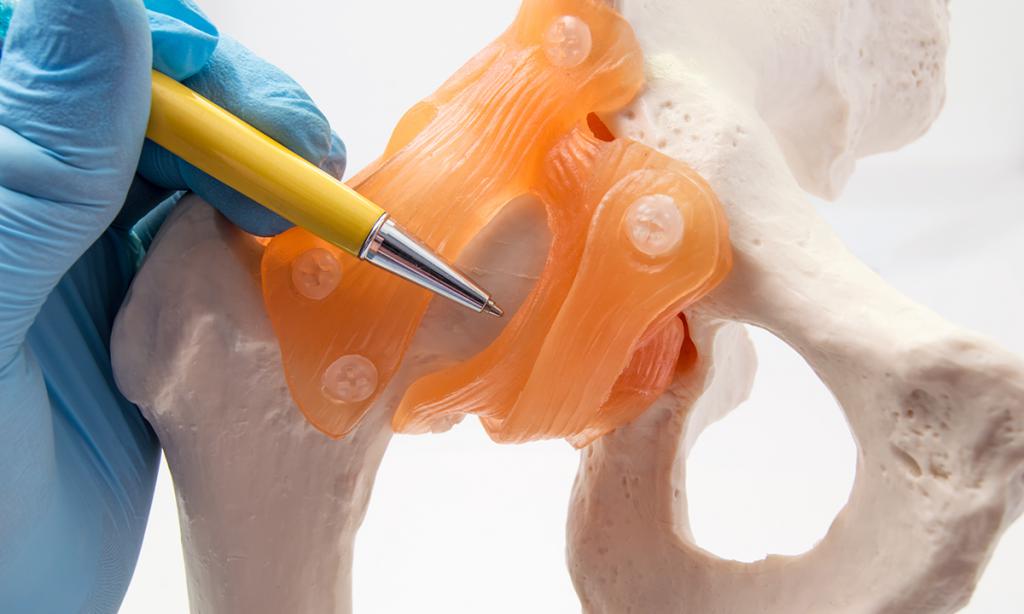
Ядра окостенения – это только диагностический признак, свидетельствующий о развитии сустава. Внешних признаков не бывает, но результатом становится полное созревание всех элементов сустава.
В этом процессе есть свои особенности:
- Оссификация сначала возникает там, где возникает первая нагрузка.
- Ядра окостенения в головке бедренной кости должны появиться, чтобы ребенок смог начать ползать и сидеть.
- Ядра в вертлужной впадине сначала формируются по верхней ее части (анатомически это крыша сустава). При своевременном ее формировании малыш начинает свободно стоять на ногах, а потом постепенно учится ходить.
- Первые ядра окостенения тазобедренных суставов должны появиться именно в головке бедра и верхней части вертлужной впадины. В противном случае ТБС запаздывает в своем развитии и повышается риск возникновения врожденного вывиха у ребенка. Диагноз становится синонимом дисплазии ТБС.
Если же в ТБС на УЗИ нет ядер окостенения, то это называют аплазией.
Статистика
Дисплазия распространена во всех странах (2-3 %), но по-разному, что зависит от расово-этнических особенностей. Например, в США вероятность ее появления значительно снижается у детей-афроамериканцев.
В РФ в экологически неблагоприятных регионах вероятность рождения ребенка с таким диагнозом достигает 12 %. Отмечена прямая связь возникновения дисплазии с тугим пеленанием выпрямленных ножек малыша.
У населения тропических стран новорожденных не пеленают, носят их на спине, и уровень заболеваемости здесь заметно ниже.
Доказательством является и то, что в Японии, например, традиция тугого пеленания была изменена национальным проектом в 1975 г. В результате вероятность врожденного вывиха бедра снизилась с 3,5 до 0,2 %.
Патология чаще всего встречается у девочек (80 %), треть случаев – семейные заболевания.
Врожденный вывих бедра выявляется в разы чаще при тазовом предлежании плода, токсикозах. Чаще поражается левый ТБС (60 %), реже правый (20 %) или оба (20 %).
Костные ядра ТБС
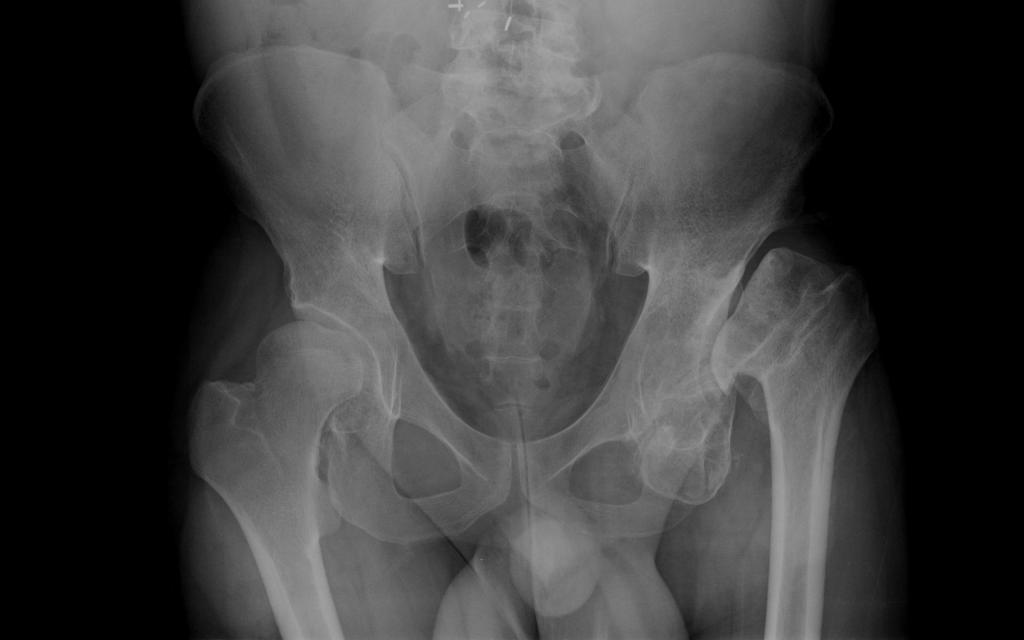
Костная ткань образуется у плода еще в утробе матери, на 3-5 месяце беременности. Тогда и начинается формирование ТБС. При рождении ребенка размер ядер составляет 3-6 мм – это норма.
У недоношенных детей ядра окостенения тазобедренных суставов меньше по размеру. Но нормальные дети тоже могут иметь маленькие ядра. Если ядра отсутствуют, это считается патологией. Если ядра не появились в течение первого года жизни, функционирование ТБС правильным не будет.
Патологии ядра
Если у новорожденного не выявлен вывих в области таза и сустав работает нормально, то при медленном развитии ядер это не считается патологией. Если же обнаружены нарушения костной системы и вывих, костные ядра при этом отсутствуют, то это опасная для здоровья патология.
Нормальный процесс
Выделяют 3 этапа нормального развития:
- От закладки элементов ТБС у плода до первых 3-4 месяцев жизни. Норма ядер окостенения тазобедренных суставов в первые месяцы жизни ребенка составляет 3-6 мм в диаметре.
- Второй этап проходит в возрасте от 6 месяцев до 1,5 лет. Костные ядра развиваются с максимальной скоростью, и хрящевая ткань начинает постепенно замещаться костной.
- Третий этап длится до юношества. Здесь уже отдельные ядра сливаются в прочные пластины. Нижние и центральные отделы вертлужной впадины окостеневают.
Правильное развитие ядер окостенения тазобедренных суставов идет параллельно с развитием ребенка, сначала он учится ползать и сидеть, а вскоре может стоять и ходить.
У плода
УЗИ в этот период может показать только грубые аномалии развития ТБС в виде полного отсутствия ядер окостенения или других деформаций. Дисплазия на нем не определяется.
У детей
После появления на свет у новорожденного запускаются процессы строительства скелета. И связано это с движениями малыша. Активные движения ножками развивают мышцы бедра. Это вызывает приток крови к глубоким отделам кости. Запускаются в работу спящие клетки, появляются разрушители хрящевой ткани и строители костных балок. Механизм замещения ускоряется тем, что костных ядер появляется несколько.
Наиболее крупные ядра окостенения — в головке бедренной кости, в ее центральных отделах. Одновременно с головкой бедра начинает формироваться вертлужная впадина. Свой окончательную форму она приобретает, когда ребенок становится на ножки. Нормы ядер окостенения, которые как уже было сказано составляют 3-6 мм, можно проверить на УЗИ, но не раньше, чем на 4-м месяце жизни младенца.
Как определить?

Такой диагноз, как дисплазия ТБС, ставят на основании клинических проявлений и результатов УЗИ, рентгена. Это чрезвычайно важные и информативные методы диагностики, но они вторичны по отношению к клинике.
Своевременно заподозрить дисплазию должен ортопед еще в роддоме и поставить ребенка на учет. Таким детям назначается специальное лечение.
Правильное формирование сустава можно определить по ряду тестов:
- Визуально просматриваются кожные складки на бедрах и под ягодицами. В норме они симметричны.
- Отведение бедра – ножки ребенка сгибают с прижиманием к животу и затем мягко разводят в стороны. В норме это происходит легко. При дисплазии разведение ограничено – это предвывих, тонус мышц бедра при этом повышен.
- Одновременно отмечается соскальзывание – при отведении ножек с пораженной стороны отмечается щелчок. Это симптом Ортолани-Маркса, и говорит он о плохой фиксации головки. Является подвывихом, а сам вывих определяется, уже когда ребенок начинает ходить. Малыш может прихрамывать или у него будет утиная походка.
- Может возникнуть укорочение одной конечности. Даже если один из этих тестов покажет положительный результат, требуется провести УЗИ.
Если нет окостенения с обеих сторон, серьезной патологией это не считается, поскольку остеогенез все же отмечается. А вот односторонний процесс задержки ядер окостенения требует незамедлительного стационарного лечения.
Отсутствие ядер
В некоторых случаях наблюдается аплазия или отсутствие ядер окостенения в составных частях ТБС. В таких случаях сам организм старается исключить сустав из работы. Нарушения при этом следующие: ножки несимметричны, любые движения резко ограничены или невозможны.
На УЗИ ядра окостенения бедренной кости отсутствуют и составляющие сустава остаются на уровне хрящевых. Они не содержат плотные включения и однородны. Сустав деформируется. Вертлужная впадина постепенно уплощается и переносить давление она уже неспособна.
Головка бедра выходит из впадины и ее округлость исчезает. Исходом становится артроз – сустав разрушается. Хрящевая ткань рубцуется, возникает костная мозоль. Поэтому единственным выходом становится протезирование сустава.
Этиология оссификации

Оссификация обычно возникает у 50 % рахитиков. Это связано с недостатком питательных веществ, витаминов группы В и минералов (кальций, железо, йод, фосфор) в тканях мышц, связок и костей. С этим же связано и отсутствие формирования ядер окостенения у детей.
Появление дисплазии может быть связано с неправильным предлежанием плода; у детей, находящихся на искусственном вскармливании, когда снижается иммунитет. Очень многое зависит от здоровья матери и отца: например, наличие диабета, нарушения щитовидной железы, гормональные сбои. У ребенка при этом нарушается обмен веществ. Причиной отсутствия костных ядер может стать двуплодная беременность, гинекологические патологии у матери в виде гипертонуса матки, инфекции и вирусы во время беременности, возраст матери старше 40 лет, сильный токсикоз, наследственность (каждый пятый случай), преждевременные роды, заболевания позвоночника у матери, крупный плод.
Развитие ТБС
Формирование ядра окостенения головок бедра отмечается в 5-6 месяцев, и к 5-6 годам процесс ускоряется десятикратно. В 15-17 лет хрящи полностью сменяются костной тканью. Шейка бедра продолжает расти до 20 лет, и только потом хрящ заменяется костью.
Терапия дисплазий
Терапию должен назначать только врач, а родители обязаны неукоснительно выполнять его рекомендации. Родителям нужно набраться терпения и сил, потому что процесс лечения будет длительным.
Процесс становления нормального развития ядер в области ТБС включает в себя:
- лечение и профилактику рахита при помощи УФО и приема витамина D;
- использование шины для вправления сустава;
- электрофорез с фосфором и кальцием, эуфиллином на поясницу, процедуры с бишофитом;
- парафиновые аппликации;
- массаж и лечебную гимнастику.
После терапии повторно проводится УЗИ для того чтобы оценить эффективность лечения. Во время лечения малыша нельзя присаживать и ставить на ноги. Чем раньше начата терапия, тем лучше будет результат. Для укрепления и развития мышц применяют ЛФК и массаж.
ЛФК имеет смысл применять даже если у ребенка дисплазии как таковой нет, но генетическая предрасположенность есть. Тогда упражнения проводят лежа, не делая нагрузку на суставы.
Проведение массажа

Его можно проводить даже при наличии шин, не снимая их. При аплазии показаны поглаживания и растирания.
Правила выполнения массажа:
- ребенок должен лежать на пеленальном столике с ровной поверхностью;
- застелить столик пеленкой, потому что ребенок может описаться;
- настроение малыша должно быть веселым и спокойным;
- ребенок не должен быть голодным;
- массаж выполняют раз в день, курс 10-15 процедур.
Курсов должно быть всего 3, с перерывами длительностью в 1,5 месяца.
Комплекс массажа подбирается специалистом индивидуально. После консультации с врачом мама может делать массаж ребенку самостоятельно и дома. Массаж не проводят, если у ребенка:
- высокая температура;
- ОРВИ;
- грыжи;
- врожденные пороки сердца.
Проведение гимнастики

Гимнастику можно научиться делать и самим. Условия проведения те же, что и при массаже. Упражнения делают в течение дня 3-4 раза. Дети обычно любят такую гимнастику.
Любое упражнение следует делать очень аккуратно. Гимнастика при отсутствии окостенения ТБС включает следующие действия:
- Формирование позы лягушки в положении лежа на спине. В идеале при разведении ног колени должны достать до поверхности.
- Имитировать позу при ползании, перевернув малыша на живот.
- Перевернуть малыша снова на спинку, сгибать прямые ножки. Нужно коснуться ими головы малыша.
- Прямые, выпрямленные ножки разводить в стороны.
- Прямые ножки подтянуть к голове и развести в стороны.
- Ножки ребенка сложить в позу лотоса, положив левую ножку сверху.
- Поочередно сгибать ножки в коленках и в тазу.
Парафиновые аппликации
Они прогревают ткани и выводят токсины. Для процедуры используют только специальный обработанный парафин. Длительность первой процедуры не превышает 1/4 часа, затем время аппликаций можно постепенно довести до 30 минут. Также полезными являются ванночки с морской солью.
Ортопедические шины
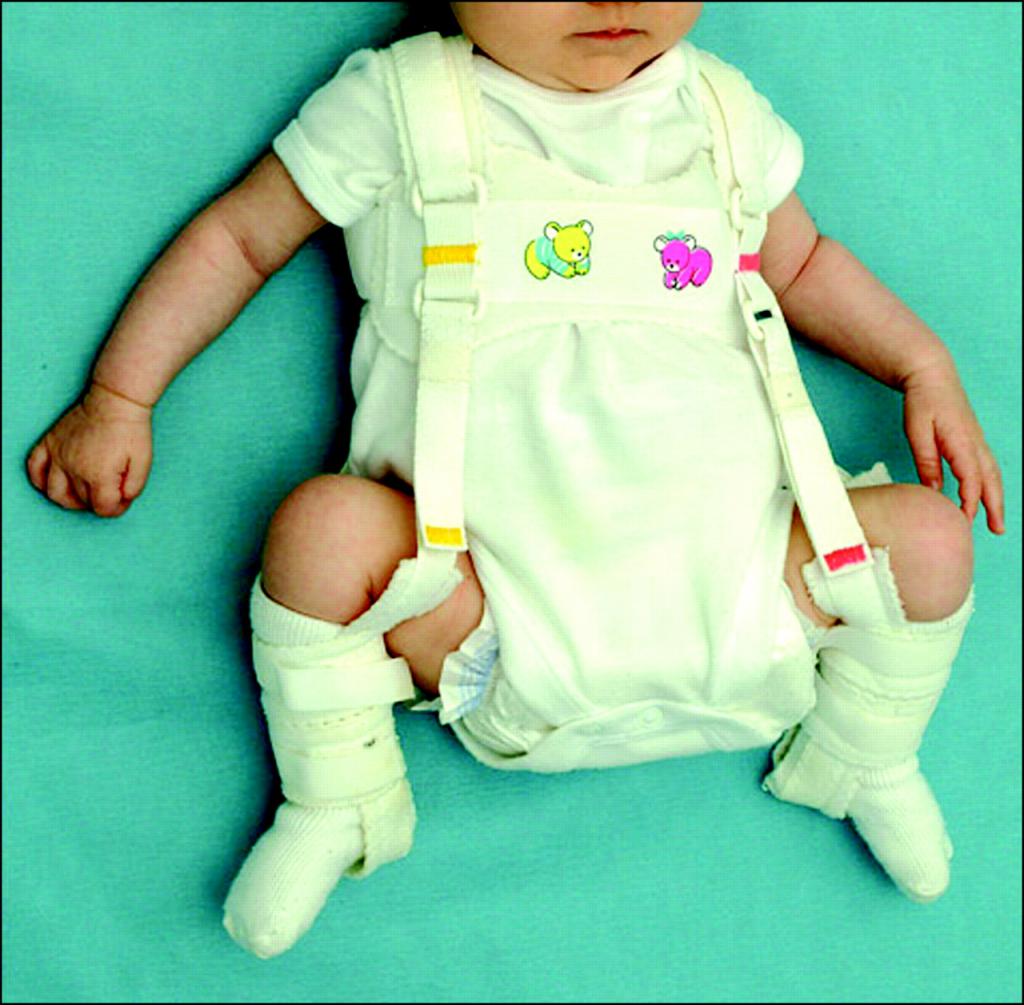
- Шина Кошля — помогает фиксировать в центре головку бедренной кости, фиксирует бедра в разведенном состоянии, но не ограничивает движений тазовых суставов.
- Стремена Павлика — тканевый грудной бандаж, укрепляет связки ТБС. Ножки при этом не выпрямляются, но другие движения возможны. Эффективны до года.
- Шина Фрейка – применяют при легких дисплазиях в возрасте до 6 месяцев. При вывихе не используют. Шина держит бедра под углом в 90 градусов.
- При лечении других видов патологии используют шины Кошля, Виленского, Мирзоевой, Орлетт, аппарат Гневковсого, гипсование.
- После года чаще применяют гипсование для фиксирования ног. Если ребенку 1,5 года, а дисплазия не вылечена, обычно назначается операция (по Солтеру). Суть остеотомии таза по Солтеру в том, что изменяют пространственное положение вертлужной впадины, не изменяя ее размеров.
Прогноз
Прогноз при раннем обращении к врачу хороший. В случае недостаточной профилактики формируется диспластический коксартроз, для лечения которого потребуется эндопротезирование сустава.
Профилактические меры для матери
Женщина должна питаться полноценно и во время беременности, и в период лактации. В 7 месяцев в рацион малыша уже должны входить дополнительные продукты питания.
Кроме питания, большое значение имеют регулярные прогулки на свежем воздухе, массаж, зарядка и закаливание. Осенью и зимой для профилактики гиповитаминоза витамина Д ребенок должен получать его в каплях. Также к мерам профилактики относится и широкое пеленание малыша, чтобы ребенок мог свободно двигать ножками.
Источник
Характеристика заболевания

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Артрит колена — заболевание воспалительного характера. Патологический процесс может возникнуть в результате истирания хрящевых тканей или при поражениях инфекционного характера.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины артрита довольно многочисленны и разнообразны. Как правило, данной патологии наиболее подвержены пациенты в возрастной категории старше 40 лет. Однако болезнь может проявиться и у ребенка, причем буквально с первых дней его появления на свет. Данная патология требует оказания адекватной и, что немаловажно, своевременной медицинской помощи. Если не пролечить артрит коленного сустава полностью, то недуг обязательно даст о себе знать во взрослом периоде, причем, проявится уже в более тяжелой и запущенной форме.
Что такое дисплазия у детей
Под термином «дисплазия» подразумевается неправильное развитие или нарушение чего-либо. Это может быть любая ткань (мышечная, соединительная, костная, хрящевая), любой орган.
Что касается суставов, здесь дисплазия означает неправильное размещение костей, нарушение их формы, отсутствие сопоставления суставных поверхностей (конгруэнтности), образующих сустав. Все эти патологические признаки влияют и на внешнюю форму сустава.
Термин «остеогенез» обозначает формирование суставов и в целом всего скелета. Данный процесс происходит в несколько этапов. Начинается он в период внутриутробного развития плода, на 4-той неделе.
Этот процесс продолжается в течение всей жизни человека, в результате чего скелет и суставы претерпевают некоторые изменения. В детском и подростковом возрасте происходит рост и окончательное формирование сустава. Одновременно с этим развивается мышечная, хрящевая и соединительная ткань.
Поэтому если нарушается костная ткань, наряду с этим возникают патологии или дисплазии в соединительной и мышечной ткани. Кроме того, может развиться нарушение ростковых зон кости. Патологии развития сустава, ткани могут появиться на каждом этапе внутриутробного формирования костной ткани. Другими словами возникает дисплазия.
Развитие дисплазии коленного сустава происходит по тому же принципу. Какие факторы могут оказать негативное влияние на формирование скелета в целом и коленного сустава в частности?
Вот основные причины, из-за которых у детей может возникнуть дисплазия коленного сустава. Причины внутренние:
- Генетическая предрасположенность к патологии.
- Наследственные изменения.
Причины внешние:
- Физические и химические агенты.
- Фактора, влияющие на организм беременной женщины.
- Группы лекарственных препаратов (тетрациклиновый ряд и ряд антибиотиков).
- Вредное производство.
- Алкоголь, курение.
- Плохая экология.
- Влияние токсинов и ядов.
- Токсикоз беременных.
- Вирусные инфекции в период вынашивания ребенка.
- Неполноценное питание (дефицит витаминов и минералов).
В результате этих и некоторых других факторов во время внутриутробного развития плода происходят патологические нарушения формирования скелета, мышц, связок и коленного сустава.
Причины
Чаще всего артрит колена у детей возникает как аутоиммунная патология с неустановленной этиологией. Известно, что причиной воспаления могут стать несколько факторов:
- Травма колена.
- Бактериальная и вирусная инфекция.
- Переохлаждение организма.
- Ослабление иммунитета.
- Наследственная предрасположенность.
- Патологии обменных процессов.
- Ранее перенесенное инфекционное заболевание, в том числе ОРВИ.
В нормальных условиях организм ребенка защищен от инфекций работой иммунной системы, которая уничтожает чужеродные агенты. Считается, что при развитии артрита иммунная система слишком резко реагирует на антигены и провоцирует слишком много антител, которые в большом количестве начинают атаковать собственные ткани организма, в том числе и ткани сустава.
Коленное сочленение является одним из самых сложных, оно больше других подвержено нагрузке и риску травмирования, а также имеет большое количество мелких сосудов. Именно поэтому колено чаще воспаляется, при этом артрит коленного сустава выявляется у 30% детей с жалобами на боль.
Классификация гонартритов
Существует несколько классификаций гонартритов:
По течению: острый артрит и хронический.
Острая форма развивается внезапно и длится относительно недолго (до 1–3 месяцев), завершаясь выздоровлением или переходом в хроническую форму.
Хронический артрит протекает длительно (более 3-х месяцев), отмечается чередование обострений с фазами ремиссии.
По механизму развития: первичный артрит и вторичный.
Первичные гонартриты отмечаются при попадании инфекции сразу в коленный сустав, что возможно в случае открытых ран, травм, после медицинских вмешательств в колено (пункции, операции). Если же инфекция попадает в суставную полость с током крови или лимфы (от рядом расположенного фурункула на коже, из очага воспаления во внутренних органах и подобное), или имеет место асептическое воспаление (про это в пункте 3), то говорят о вторичном гоните.
По наличию возбудителя в суставной полости. При септической форме заболевания возбудитель обнаруживается в суставной жидкости, при асептическом суставная жидкость стерильна.
По причине возникновения. Артрит может быть инфекционным, инфекционно-аллергическим, иммуноаллергическим, посттравматическим, обменным, поствакцинальным (осложнение после вакцинации против краснухи).
Нажмите на картинку для увеличения
Основные причины остеохондропатии
Согласно статистическим данным, остеохондропатии составляют примерно 2,5 – 3% от общего числа выявленных костно-суставных патологий. Однозначных причин развития остеохондропатии медицинской наукой на данный момент не определено, поскольку это заболевание костей отличается большим многообразием форм.
Нехватка поступающих с кровью стимуляторов регенерации вызывает сбой в ходе восстановительных процессов. Костная ткань нижних конечностей в местах дефицита питательных веществ становится хрупкой, легко поддается травмированию и деформации, в местах наибольшей нагрузки на сустав развиваются остеофиты – костные наросты.
Спровоцировать местное нарушение кровообращения, ведущее к развитию остеохондропатиии, способны следующие факторы:
- Травмы конечности. При восстановлении (сращивании) после травмирования костной и хрящевой ткани может произойти частичное защемление кровеносного сосуда, приводящее к ограничению идущего по нему кровотока;
- Гормональный дисбаланс, возникающий во время перестройки систем организма в пубертатный (подростковый) период;
- Бурный рост, приводящий к дефициту в организме солей фосфора, кальция, и других микроэлементов, необходимых для укрепления костей;
- Отставание развития системы кровоснабжения от роста скелета в подростковом возрасте;
- Чрезмерная нагрузка на костный аппарат в детском и подростковом возрасте – занятия спортом или хореографией;
- Гиподинамия – нередкое явление среди современных подростков, увлеченных компьютерными играми и соцсетями, приводящее к застою кровотока;
- Дефицит в рационе питания белка, необходимого для укрепления структуры мышц и костно-хрящевой ткани;
- Нехватка витаминов;
- Лишний вес, который не только увеличивает хроническую нагрузку на суставы, но и лишает их значительного объема крови из-за необходимости снабжения ею жировой ткани;
- Врожденные аномалии развития костно-суставного аппарата, такие как дисплазия – недоразвитость сустава;
- Инфекции различной этиологии;
- Эндокринные патологии
- Наследственная предрасположенность. Если один из родителей когда-либо страдал осеохондропатией, вероятность развития ее у ребенка значительно повышается.
Остеохондропатии выделены в отдельную группу в МКБ-10 (десятом варианте Международной классификации болезней). Код отсеохондропатии по МКБ 10 зависит от локализации патологии:
- Остеохондропатия бугристости большеберцовой кости – М92.0;
- Остеохондропатия коленного сустава – М92.5;
- Остеохондропатия коленной чашечки – М92.4;
- Остеохондропатия таза и остеохондропатия лонно-седалищного сочленения, а также остеохондропатия головки бедренной кости и тазобедренного сустава – М91.
Патологии остальных частей костного аппарата нижних конечностей – остеохондропатия голеностопного сустава, остеохондропатии стопы, включающие остеохондропатию ладьевидной кости стопы, остеохондропатию таранной кости, остеохондропатию пяточной кости и 1 2 плюсневых костей стопы, – относятся к подгруппе, названной «Другие остеохондропатии». Она имеет общий код М93.
Этиология заболевания до конца не изучена, но врачи утверждают, что в основе остеохондропатии лежат следующие факторы:
- Наследственная предрасположенность. Если кто-то из членов семьи страдал от патологии костей, у ребенка риск заболеть повышен.
- Гормональные нарушения. Часто остеохондропатия связана с патологией эндокринной системы.
- Травмы. Более подвержены заболеваю дети, которые часто травмируются, а также занимаются спортом и претерпевают большие физические нагрузки.
- Нарушение обмена веществ. Спровоцировать патологию может недостаток кальция и витамина Д в организме, поэтому так важно следить за питанием ребенка.
- Нарушение кровообращения. В этом случае недостаток питания провоцирует некроз костной ткани.
Заболевание чаще всего поражает ноги, поскольку на них приходится основная нагрузка. Начало заболевания практически никак себя не проявляет, но при появлении первых симптомов важно обратится к врачу. Сделав снимок, специалист может определить степень поражения и сложность заболевания. Обычно лечения может проходить как комплексное (лежачий режим, терапия, прием препаратов), так и оперативное.
Наиболее часто диагностируются два вида хондропатий, для каждого из них характерна своя клиническая картина.
Состояние поражает область бугристости большеберцовой кости. Локализация этого образования – под коленной чашечкой. В соответствующей области происходит постепенное отмирание (некроз) тканей.
Чаще болеют дети, занимающиеся спортом профессионально или любительски. Ребенок может пожаловаться на то, что у него «болит под коленкой». Родители замечают возникновение припухлости под коленной чашечкой, болезненной при пальпации и движении.
После физиологической остановки костного роста болезнь может исчезнуть. Однако пренебрегать походом к врачу при этом состоянии не следует. Неконтролируемое течение остеохондропатии колена может привести к снижению подвижности сустава, атрофии мышц и полной неподвижности конечности.
Возникают изменения патологического характера хряща на задней поверхности коленной чашечки. Хрящ в этом месте имеет самую большую толщину, и поэтому потребности его в питании увеличены по сравнению с остальными хрящами. При нагрузке на коленную чашечку и, соответственно, давлении, снабжение хряща питательными веществами нарушается.
Бедренные мышцы отвечают на дистрофию внутреннего слоя коленной чашечки перераспределением нагрузки на сустав. Финальным этапом является нарушение функции коленного сустава, меняется координация движений, коленные рефлексы. В передней части колена возникают боли.
Также рекомендуется прочесть другую статью про аппарат Артромот.
Чаще течение этих болезней благоприятное. Однако нельзя исключать отрыв прикрепляемых к костям связок, который необходимо устранять хирургическим путем.
Причины О. не выяснены. Основными факторами развития болезни считают, травмы, инфекции, врожденные патологии, дисфункции эндокринной системы, нарушения обмена веществ и т. д. Большинство медицинских исследователей считают основным начальным фактором хроническую или острую травму в сочетании с нарушением циркуляции крови. М. в. Волков (1974) считает, что изменения в скелете при остеохондропатии являются следствием дистрофии ангионеврогенного характера.
Остеохондропатия колена может возникать в любом возрасте. Поскольку этот сустав крупный и несет большие нагрузки даже в повседневной жизни, с возрастом часто появляются болезненные ощущения именно в этой области. У пожилых людей размягчение хряща связывают с возрастными изменениями и естественным снижением скорости кровообращения. Однако, хондропатия диагностируется и у молодых людей, и даже у детей.
Причинами и провоцирующими факторами могут становиться:
- травмы сустава, падение на колени;
- ненормированные физические нагрузки, особенно в детском и подростковом возрасте – основная причина болезни Остгуда-Шлаттера;
- врожденные заболевания соединительной ткани и обменные нарушения;
- избыточный вес;
- недостаток физических нагрузок, слабость мышц бедра (в том числе после травм или вынужденного длительного обездвиживания конечности).
Одна из причин повреждения хрящевых структур колена – это избыточная нагрузка на связки. Это происходит во время занятий спортом или падениях, а также может быть связано с профессиональной деятельностью. Слабость связочного аппарата препятствует нормальной работе сустава, что сопровождается острой болью и снижением кровообращения хряща.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
информация для прочтения
Остеохондропатия — некроз (омертвение) участка кости вследствие различных причин. Страдает также и прилежащая к кости хрящевая ткань. Болезнь протекает хронически, постепенно вызывая деформацию костей и суставов, с возрастом присоединяется артроз, ограничение подвижности (контрактура). Чаще всего болеют дети и подростки в возрасте 5-14 лет, но остеохондропатия у взрослых также имеет место. В структуре ортопедической заболеваемости она составляет 2,5-3% от общего числа обращений.
Причиной остеохондропатии является нарушение кровообращения на участке кости вблизи сустава (эпифиза), приводящее к его омертвению и связанным с ним осложнениям — деформации, переломам. К расстройству кровоснабжения могут привести следующие факторы:
- Травмы: ушибы, гематомы, повреждения мягких тканей, кости, хряща.
- Гормональные и обменные нарушения, в основном в пубертатный (подростковый) период, недостаток солей фосфора и кальция.
- Недостаток белка в диете (например, у вегетарианцев).
- Усиленный рост кости, когда он опережает развитие сосудов.
- Избыточная функциональная нагрузка на суставы, особенно в детском и подростковом возрасте.
- Малоподвижный образ жизни (гиподинамия), приводящий к застою крови.
- Врожденные аномалии развития костно-суставной системы.
- Избыточный вес, увеличивающий нагрузку на кости и суставы.
- Наследственная предрасположенность (особенность структуры кости).
Выше мы упоминали, что точных причин возникновения остеохондропатии установить не удается, однако медики склонны считать, что есть несколько факторов, которые существенно повышают риск развития данной патологии. Особой предпосылкой считается генетическая составляющая. Довольно часто некроз пяточной кости начинается у тех детей, чьи родители также имели данную остеохондропатию любой локализации в анамнезе.
Причины недуга
Спровоцировать детский артрит может огромное количество факторов. Многие врачи стараются определить точную причину, чтобы назначить максимально эффективное лечение данной патологии.
В подавляющим большинстве случаев недуг вызван следующими причинами:
- Последствия травм суставов;
- Заболевания центральной нервной системы;
- Нарушение защитных способностей организма;
- Наследственная предрасположенность;
- Частые переохлаждения организма;
- Недостаток полезных веществ;
- Нарушение обменных процессов;
- Последствия перенесенных инфекций.
Классификация гонартритов
Существует не?
