Невралгия коленного сустава мазь


Мази для лечения невралгии применяются параллельно основной лекарственной терапии препаратами для перорального применения. Средства для наружного нанесения помогают быстро устранить отечность, купируют болевой синдром и улучшают метаболизм в тканях.
Курс лечения мазями хорошо переносится человеком, они практически не оказывают побочных эффектов. Препараты для местного применения помогают нормализовать питание нервных волокон, снимают спазм скелетной мускулатуры.
В этой статье расскажем, какие мази, гели и кремы можно использовать при лечении невралгии, какие средства помогают при болях и как их правильно применять.
Когда и в каких случаях применяются?
 Средства для наружного применения выпускаются в виде мазей, гелей и кремов. Благодаря такой лекарственной форме они оказывают более быстрый терапевтический эффект по сравнению с препаратами для перорального применения.
Средства для наружного применения выпускаются в виде мазей, гелей и кремов. Благодаря такой лекарственной форме они оказывают более быстрый терапевтический эффект по сравнению с препаратами для перорального применения.
Мази помогают купировать болевой синдром высокой интенсивности, устранить воспаление. Активные вещества в составе препаратов для наружного нанесения проникают через кожу и мышцы, поэтому параллельно оказывают миорелаксирующее действие.
Медикаменты помогают снять спазмы скелетной мускулатуры, волокна которой сдавлиают нервные окончания и провоцируют развитие боли. Лекарственные перпараты в виде мазей улучшают кровоснабжение мягких тканей, увеличивают эластичность нервных волокон.
Мази более эффективны при воспалении, возникшем на фоне простудных заболеваний или переохлаждения.
Особенности и рекомендации по использованию гелей и кремов
Мази необходимо использовать в соответствии с прилагаемой инструкцией по применению и врачебными рекомендациями, которые пациент получает от лечащего невролога.
Существует ряд особенностей по нанесению средств для наружного применения для получения максимального терапевтического эффекта:
- После использования нужно ограничить физическую активность. Необходимо дождаться полного впитывания средства.
- Для усиления терапевтического эффекта согревающих гелей следует накрыть пораженную область одеялом или замотать в махровое полотенце.
- Перед нанесением средств необходимо исключить сквозняки в помещении.
Правильное использование помогает ускорить период восстановления и предупредить развитие рецидивов патологии.
Возможные противопоказания
Существует ряд противопоказаний к использованию средств для наружного применения при невралгии:
- дерматологические заболевания в проблемной области: высыпания, зуд, псориатические бляшки, проявления аллергической реакции;
- беременность, период лактации;
- тяжелые нарушения функции печени и почек;
- индивидуальная непереносимость структурных компонентов;
- сердечно-сосудистые патологии;
- заболевания опорно-двигательного аппарата.
Обезболивающие и противовоспалительные
Невралгия сопровождается сильной болью и воспалением. Для устранения дискомфорта в большинстве случаев используются мази из группы нестероидных противовоспалительных средств (НПВС):
- Вольтарен и другие медикаменты на основе диклофенака. Для достижения максимального терапевтического эффекта следует регулярно наносить гель на пораженный участок с воспалением.
Средство должно равномерно покрывать проблемную зону. Вольтарен можно использовать до 3-4 раз в сутки, растирая разовую дозировку 2-4 г легкими массажными движениями. Максимальная суточная доза — 8 г.
Длительность лечения составляет 1-2 недели. Гель успокаивает раздраженную область, оказывает охлаждающий эффект, купирует боль и воспаление.
- Кетонал. Используется для быстрого снятия болевого синдрома. Препарат основан на действии кетопрофена, благодаря которому оказывает анальгезирующий и противовоспалительный эффект. Выпускается в 2 формах выпуска: гель и крем. Для быстрого снятия боли применяется гель. Кетонал рекомендуется наносить 2 раза в день на проблемные участки по 100 мг активного вещества (5 см геля). Максимальная суточная дозировка составляет 200 мг. Длительность применения составляет 2 недели.
- Меновазин. Оказывает охлаждающее действие на пораженную область. Благодаря наличию ментола, прокаина и бензокаина мазь оказывает быстрое болеутоляющее действие. Ментол снижает раздражение нервных окончаний, оказывает седативный эффект на воспаленные ткани. Прокаин и бензокаин препятствуют передаче нервных импульсов, оповещающих о наличии боли.

Препараты для местного применения позволяют быстро устранить боль и отек. Терапевтический эффект проявляется в течение 30 минут.
Составы на основе ядов
 Для лечения невралгии допускается использование кремов на основе пчелиного и змеиного яда. Помимо токсических свойств они содержат большое количество питательных соединений.
Для лечения невралгии допускается использование кремов на основе пчелиного и змеиного яда. Помимо токсических свойств они содержат большое количество питательных соединений.
Благодаря обилию витаминов, микроэлементов и аминокислот активизируются процессы клеточной регенерации, улучшается микроциркуляция тканей, восстанавливается функциональная активность нервов.
Перед использованием средств на основе ядов необходимо убедиться в их полной безопасности для организма. Следует помнить, что эти вещества являются сильными аллергенами и могут спровоцировать развитие анафилактического шока.
Несмотря на то, что за основу берут полученные путем естественной продукции яды, в процессе производства препаратов из них полностью или частично удаляют токсичные вещества. Для лечения невралгии используют змеиные яды, оказывающие нейротоксический эффект на ткани. Токсины полностью не удаляют, потому что они необходимы для оказания болеутоляющего и миорелаксирующего эффекта. Вред организму в разбавленном состоянии яд не наносит. Кроме того, выделяемая змеями жидкость ускоряет кровообращение в тканях, оказывает согревающий эффект.
Благодаря улучшению микроциркуляции нервные волокна получают больше кислорода и питательных соединений. Повышается скорость внутриклеточного метаболизма. В результате процесс регенерации ускоряется. Разогревающий эффект снимает мышечный спазм.
Пчелиный яд помогает восполнить запас питательных компонентов, необходимых для восстановления нервной ткани.
В отличие от змеиного секрета он вызывает сильное жжение, поэтому при использовании средств с ядом пчел от невралгии следует приобретать гель или водный раствор. Такая форма выпуска оказывает щадящее действие на кожный покров.
Существуют следующие средства, основанные на свойствах ядов:
- Вирапин. Основан на пчелином токсине. Оказывает противовоспалительный и разогревающий эффект. В первый день лечения нужно нанести средство 1 раз, на 2 сутки — 2 раза, на 3 день — 3 раза. На 4 сутки нужно приостановить лечение.
В последующие дни необходимо наносить средство 3 раза в день по 1-2 капли. Длительность терапии составляет 1 неделю.
- Апизартрон. Основан на свойствах пчелиного яда. Оказывает сильный согревающий эффект, который достигается посредством комбинации токсинов пчел с экстрактом горчичных зерен. Длительность терапии составляет 10 дней. Наносить мазь необходимо 2-3 раза в сутки в небольших количествах.
- Випросал. В состав препарата входит яд змеи гюрзы, камфора и скипидар. Лекарство оказывает обезболивающий и согревающий эффект, благодаря которому в пораженной зоне ускоряется кровообращение и процесс восстановления нервных окончаний. Курс лечения составляет 10 дней. Препарат можно наносить 1 раз в день. Для купирования сильной боли допускается применение 2 раза в сутки.
- Наяксин. В состав входит яд среднеазиатской кобры. Препарат может быть использован для лечения невралгии в течение 7 суток. Каждый день нужно наносить водный раствор на проблемную зону для создания разогревающего, противовоспалительного и обезболивающего действия.

Использование средств на основе ядов не рекомендуется в детском и пожилом возрасте. Для усиления терапевтического эффекта добавляются натуральные растительные компоненты, которые повышают риск развития дерматологических реакций.
Согревающие
Если для снятия боли и воспаления используют средства с охлаждающим действием, то для ускорения восстановления нервных волокон применяют согревающие средства. Они вызывают чувство жжения и ощущение разливающегося тепла, благодаря которому оказывают следующие свойства:
- ускоряют кровоснабжение нервных окончаний;
- усиливают процессы метаболизма;
- улучшают микроциркуляцию тканей;
- расслабляют скованные мышцы.
Наиболее эффективны согревающие средства для людей пожилого возраста. Детям такие не назначают.
Основными препаратами, назначающиеся при невралгии являются:
- Финалгон. Помимо разогревающего эффекта обезболивает и снимает воспаления. Бутоксиэтиловый спирт и ванилилнонамид вызывают покраснение и согревание через 2-4 минуты после нанесения.
Максимальное действие достигается по прошествии 30 минут. Финалгон можно наносить 2-3 раза в день. На проблемную зону следует выдавить столбик мази высотой 0,5 см. Продолжительность лечения составляет 1-2 недели.
- Скипидарная мазь. Оказывает прогревающее и антисептическое действие. После нанесения препарата следует накрыть пациента одеялом, чтобы усилить терапевтический эффект. Средство наносят 2-3 раза в день. Курс лечения составляет 5-10 дней.

Согревающий эффект оказывают любые мази с ядами пчел или змеи, средства с натуральными растительными компонентами на основе перца чили или горчицы.
Плюсы и минусы терапии средствами для наружного применения
Средства для наружного применения можно наносить непосредственно на область с воспалением и болью. Благодаря местному воздействию на ткани терапевтический эффект проявляется в течение 5-10 минут. Максимальное воздействие ощущается по прошествии 30-40 минут после нанесения.
Мази помогают снять сильную боль, купируют воспалительный процесс и усиливают кровоснабжение нервных волокон. Благодаря улучшению микроциркуляции мягких тканей ускоряется восстановление, сокращается срок лечения невралгии.
Но несмотря на положительную динамику медикаментозной терапии, мази обладают рядом недостатков:
- Нельзя использовать людям с повышенной чувствительностью кожи или пациентам с дерматологическими заболеваниями.
- Мази оказывают короткий эффект, который проходит через 1-2 часа после нанесения.
- Препараты местного применения не рекомендуется использовать перед физиотерапевтическими процедурами.
- Препараты на основе ядов являются сильными аллергенами, которые могут спровоцировать развитие анафилактических реакций.

Теперь вы знаете, чем можно и нужно мазать больной участок при невралгии. Средства для наружного применения выпускаются без рецепта, но для получения максимальной эффективности препаратов при невралгии перед использованием мазей необходимо проконсультироваться с лечащим врачом.
Невролог поможет подобрать лекарства для местного воздействия в зависимости от вида невралгии, локализации патологического процесса и индивидуальных особенностей пациента.
Источник
Мазь от невралгии оказывает эффективную помощь в лечении патологии. Препараты, выпускаемые в данной лекарственной форме, расслабляют мышцы и улучшают кровоток в пораженной болезнью области, нормализуют процессы обмена и согревают воспаленное место, избавляют от боли. Медикаментозные средства назначаются после уточнения диагноза и определения точного места локализации болезненного процесса, так как боль может отдавать в поясницу, лопатку, сердце и другие органы.

Причины патологии
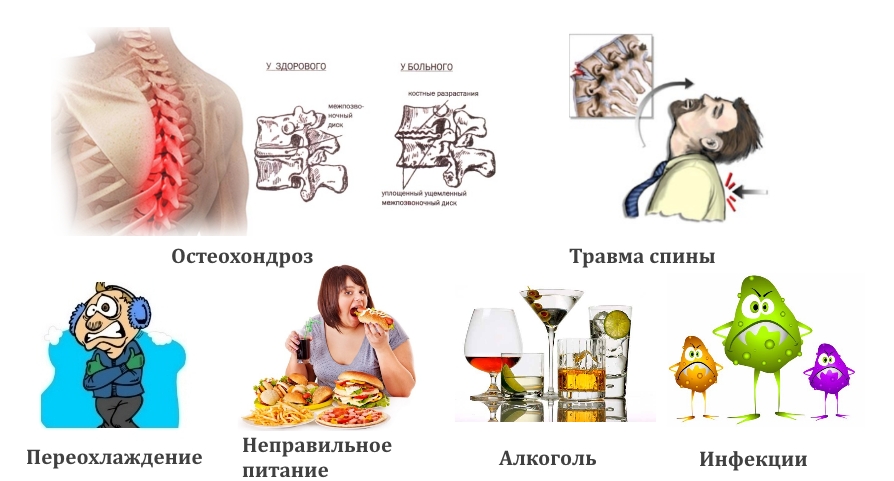
Спровоцировать развитие межреберной невралгии могут следующие причины:
- запущенный остеохондроз грудного отдела позвоночного столба, приводящий к разрушению или травмированию межпозвонковых дисков;
- резкие движения, физические нагрузки, ушибы грудной клетки и спины, переломы ребер, переохлаждение;
- отсутствие в ежедневном меню продуктов, богатых витаминами и микроэлементами, в которых нуждаются нервные и мышечные волокна, хрящи и ткани позвоночника;
- злоупотребление спиртосодержащими напитками;
- вирусные инфекции.
Виды лечебных кремов
Мази, кремы и гели — неотъемлемая часть комплексного лечения болезней неврологии. Эти лекарственные средства ускоряют процессы выздоровления.
Фармацевтическая промышленность предлагает различные медикаменты для лечения межреберной невралгии. Наиболее популярными являются следующие лекарства для наружного применения:
-
 Вольтарен. В состав геля входит диклофенак — нестероидное противовоспалительное средство. Препарат быстро справляется с болью и воспалением. Наносится на очаг поражения до 4 раз в сутки. Наибольший эффект Вольтарен оказывает при совместном приеме с таблетками, относящимися к группе НПВС.
Вольтарен. В состав геля входит диклофенак — нестероидное противовоспалительное средство. Препарат быстро справляется с болью и воспалением. Наносится на очаг поражения до 4 раз в сутки. Наибольший эффект Вольтарен оказывает при совместном приеме с таблетками, относящимися к группе НПВС. - Кетонал. Обладает сильным обезболивающим действием благодаря активному веществу — кетопрофену. Данное медикаментозное средство оказывает также противовоспалительное действие. Лекарственный состав наносится 2 раза в день.
- Випросал. Мазь со змеиным ядом, скипидаром и камфорой. Оказывает разогревающее и обезболивающее действия. Випросал ускоряет кровообращение в месте локализации болезни, способствует восстановлению поврежденных нервных окончаний.
- Апизатрон. Мазь с пчелиным ядом. Препарат снижает боль, способствует выведению токсинов, нормализует процессы обмена, улучшает кровоток. После нанесения лекарственного состава появляются покраснение и жжение, но это нормальное явление.
- Финалгон. Препарат можно использовать в качестве противовоспалительного и анальгезирующего лекарственного средства. В его состав входят бутоксиэтиловый спирт и ванилилнонамид — вещества, позволяющие эффективно лечить межреберную невралгию.
- Меновазин. Для избавления от боли иногда нужны не только согревающие, но и охлаждающие свойства, которыми обладает Меновазин. Мазь содержит в своем составе прокаин, ментол, бензокаин.
- Скипидарная мазь. Входящий в состав лекарства скипидар придает мази специфический запах, но с помощью данного средства удается снимать интенсивные боли в области грудной клетки и спины, которые возникают после развития невралгии.
- Миатон. В состав многих мазей входят яды или синтетические компоненты, которые вызывают аллергию у некоторых людей. При сильной боли в ребрах таким больным можно пользоваться Миотоном. В состав этого препарата входят только растительные компоненты. Мазь быстро избавляет от боли, усиливает кровообращение, разогревает и расслабляет мышцы в месте локализации болезни.

Заключение
Лечение межреберной невралгии назначается только после проведения обследования.
Если отказаться от посещения врача и приобрести мазь по совету знакомых, то можно усугубить болезнь.
При неправильном лечении или его отсутствии реберные суставы деформируются. В таком случае уже не удастся обойтись только медикаментозными средствами: таким больным показана операция.
Источник
Развитие внезапного резкого болевого ощущения в нижней конечности, которое генерализирует на зону коленного сустава, иногда свидетельствует о защемлении нервных волокон. Такое состояние в любом случае выступает тревожным проявлением, которое говорит о развитии серьезных патологических процессов и требует диагностирования и терапии.
Однако, не всегда описанные признаки свидетельствуют об обширном повреждении. Болевой синдром может возникать в случае локального действия на нейроткани, т.е. в случае ее патологического ущемлении. При продолжительном защемлении нерва и отсутствии должной терапии происходит угроза отмирания нейроокончаний.
Когда защемляется нервное волокно, развивается механическое сдавливание нервных волокон. Под воздействием компрессии нейроткань претерпевает процесс воспаления (неврит), а это провоцирует отрицательные последствия по типу полной либо частичной утери работоспособности нерва.
При неврите (невропатии):
- формируется каузалгический синдром;
- развивается нарушение нейропроводимости;
- происходит потеря чувствительности;
- развивается атрофический процесс в мышцах.
Зачастую проблемы коленного сустава имеют связь с ущемлением седалищного, большеберцового, затворного, бедренного либо ягодичного нервного ствола. Процесс компрессии никогда не выступает спонтанным и всегда говорит о развитии какой-то болезни, которая некоторым образом действует на нейроволокно.
К такому можно отнести травмирования, такие, как переломы, непосредственное воздействие на мениск, чрезмерные физнагрузки. К компрессии иногда приводят и достаточно серьезные патологии, локализующиеся именно в коленном либо тазобедренном суставном сочленении (новообразования, воспаления).
Выделяется ряд причин, ведущих к защемлению:
- Воспалительные процессы в суставном сочленении (артрит, полиартрит, далеко зашедший артроз), которые возникают при обострениях патологий, сопровождаются тканевой отечностью и увеличением колена. В этом случае создаются условия для патологического влияния на нейроокончания.
- Травмирования разной локации. Сдавление в этом случае может возникнуть вследствие двух причин. Во-первых, такое явление сопровождается формированием тканевого отека, который развивается вследствие повреждения мениска, сухожильных волокон либо связочного аппарата. Во-вторых, в этом случае происходит сдавливание нейроволокна отломками костной либо хондральной ткани либо заворота мениска. В такой ситуации зачастую прибегают к оперативному вмешательству, чтобы устранить это воздействие.
- Отечность. При генерализованной тканевой отечности вследствие сосудистых, суставных, травматических, гормональных, аутоиммунных явлений отмечается патологический прессинг на рядом расположенные с суставным сочленением нейроткани.
- Новообразования. В случае разрастания опухолевой ткани в области коленного артрсоединения и таза иногда образуется передавливание близ локализованного нервного ствола.
- Избыточные физнагрузки. В этой ситуации может наблюдаться не только травмироование колена, но и мышечные спазмирования, чтов свою очередь приводит к компрессии нервов.
- Гиподинамичный образ жизни, когда отсутствуют достаточные физнагрузки, продолжительное нахождение в статической позиции, излишний вес имеют тесную связь с некоторым нарушением функции коленного сустава. Описанные ситуации зачастую выступают провокатором ущемления нервного волокна.
Достаточно часто болевой синдром при воспалительных процессах нерва в области колена, распространяющийся по всей конечности, провоцируется ущемлением седалищного нерва. Поскольку он начинается от позвоночника, его компрессия бывает не связана с болезнями колена. Патологические состояния седалищного нерва развиваются в результате любых патпроцессов воспалительного, травматологического характера в нижнем отделе позвоночного столба.
Корешковый синдром, приводящий к воспалению седалищного нерва, может развиваться на фоне грыжевых выпячиваний, протрузий, остеохондроза, спондилеза и иных заболеваний позвоночника. Отечность в нижних отделах спины тоже негативно воздействует на состояние седалищного нерва.
Клиническое проявление боли на внутренней стороне колена и невралгия клиновидного нерва
Невралгия клиновидного нерва обычно наблюдается тогда, когда данный нерв проходит сквозь канал Гунтера, или, что происходит гораздо чаще, из-за его трения о портняжную мышцу, приводящие мышцы и тонкую мышцу. Такая невропатия сдавления вызывает боль, парестезию и нарушение чувствительности в тех областях, по которым проходит означенный нерв. Эти симптомы приводят к тому, что пациент чаще всего жалуется на боль с внутренней стороны колена. Боль, обусловленная невралгией клиновидного нерва, может усиливаться, когда пациент сидит или приседает на корточки. С помощью объективного обследования можно выявить боль в области, под которой пролегает путь клиновидного нерва, с внутренней стороны бедренной кости в его средней части точно по срединной линии. Гибкость не утрачивается. В положении сидя или на корточках на клиновидный нерв оказывается дополнительное давление, что усиливает симптомы невралгии клиновидного нерва. Невралгия клиновидного нерва часто ошибочно диагностируется как радикулопатия поясничных спинномозговых нервов или как проблемы в колене.
Инфекционные заболевания
Некоторые болезнетворные микроорганизмы способны спровоцировать развитие реактивного артрита. Примером может служить болезнь Лайма. Инфекция проникает в кровь после укуса клеща и распространяется по всему организму. Возникает озноб, повышается температура тела, появляются болезненные ощущения в мышцах и суставах. Если болят колени на фоне лихорадки, следует обязательно показаться к врачу и исключить инфекционное заболевание.
Лечить бактериальное и вирусное поражение суставов должен врач-инфекционист вместе с ревматологом. Назначаются антибактериальные и противовирусные препараты, а также средства, стимулирующие иммунитет. При сильной боли используются анальгетики. После стихания симптомов болезни рекомендуется массаж и ЛФК.
Обследование в Самаре у пациентов с болью на внутренней стороне колена
В большинстве случаев целесообразно провести ЭМГ-обследование. Защемление клиновидного нерва может произойти скорее после совершения энергичных движений, чем в состоянии покоя. В таком случае любое обследование, кроме объективного, будет бесполезным. Объективное/физикальное обследование подразумевает проведение теста методом перекатывания валика с внутренней стороны колена в той области, иннервация которой обеспечивается клиновидным нервом. У пациентов с невралгией клиновидного нерва наблюдается гиперальгезия.
Диагностические меры
Доктор выставит диагноз после осмотра и беседы с пациентом, определения наличия нарушений в сухожильных рефлексах, решается вопрос о возможной генетической предрасположенности. Цель обследования – уточнить причину невропатии.
Это всегда самая сложная задача – определить, какая причина привела к нарушению нервных функций. Для этого врач тщательно рассматривает все жалобы пациента, сопоставляет их с проявляющейся симптоматикой. Цель такого пристального внимания – исключить другие заболевания.
- пальпация пораженного участка;
- проверка рефлексов;
- биохимия крови;
- УЗИ суставов;
- Рентген коленей в нескольких проекциях;
- биопсия нервного волокна;
- исследование спинальной жидкости;
- ЭМГ.
Метод биопсии нерва, также как и проверка цереброспинальной жидкости проводятся в особых случаях, после консультации со смежными специалистами и коллегиального заключения о необходимости проведения такого обследования.
Наши специалисты
Тарасова Светлана Витальевна
Эксперт № 1 по лечению головной боли и мигрени. Руководитель центра лечения боли и рассеянного склероза.
Сомнолог. Эпилептолог. Ботулинотерапевт. Врач — невролог высшей категории. Врач — физиотерапевт. Доктор медицинских наук. Стаж: 22 года.
Фельбуш Антон Александрович
Руководитель центра экстрапирамидных заболеваний.
Врач — невролог, паркинсонолог. Врач — физиотерапевт. Стаж: 9 лет.
Деревянко Леонид Сергеевич
Руководитель центра диагностики и лечения нарушений сна.
Врач — невролог высшей категории, вертебролог, сомнолог, эпилептолог, ботулинотерапевт. Врач — физиотерапевт. Стаж: 22 года.
Палагин Максим Анатольевич
Задать вопрос Врач — невролог, сомнолог, эпилептолог, ботулинотерапевт. Врач — физиотерапевт. Стаж: 5 лет.
Журавлёва Надежда Владимировна
Руководитель центра диагностики и лечения миастении.
Врач — невролог высшей категории. Врач — физиотерапевт Стаж: 15 лет.
Мизонов Сергей Владимирович
Врач — невролог, мануальный терапевт, остеопат. Врач — физиотерапевт. Стаж: 7 лет.
Безгина Елена Владимировна
Врач — невролог высшей категории, ботулинотерапевт. Врач — физиотерапевт. Стаж: 23 года.
Дроздова Любовь Владимировна
Врач — невролог, вертеброневролог, озонотерапевт. Врач — физиотерапевт. Стаж: 16 лет.
Дьяченко Ксения Васильевна
Руководитель центра лечения головокружений и нарушений равновесия
Врач — невролог высшей категории, ангионевролог, нейрореабилитолог. Врач — физиотерапевт. Кандидат медицинских наук. Стаж: 18 лет.
Волкова Светлана Анатольевна
Врач — невролог высшей категории, эпилептолог, озонотерапевт. Врач — физиотерапевт. Стаж: 25 лет.
Поливанова Юлия Вячеславовна
Врач — невролог, озонотерапевт. Стаж: 7 лет.
Юшина Мария Александровна
Руководитель центра эпилепсии и пароксизмальных состояний.
Врач — невролог, эпилептолог, озонотерапевт. Стаж: 6 лет.
Огурцов Денис Александрович
Травматолог — ортопед высшей категории. Кандидат медицинских наук. Стаж: 22 года.
Рассекающий остеохондрит или болезнь Кенига
Данное заболевание обуславливается отделением части хряща от кости и его смещение в тело сустава. Если рассматривать именно болезнь Кенига, то коленный сустав самый уязвимый.
Спортивные люди до 50 лет особенно подвержены такому заболеванию.
Причины рассекающего остеохондрита связаны в первую очередь с большими физическими нагрузками у спортсменов. Также считается, что причины болезни могут крыться в повторяющихся одних и тех же травм.
Развитие болезни начинается после появления тромбоза (закупорки) в сосуде, питающем кость.
Такая кость не сможет нормально получать питательные вещества и необходимые микроэлементы в нужных количествах. Возникает некроз (отмирание) тканей.
Стадии рассекающего остеохондрита
Всего существует 4 стадии «болезни Кенига».
- Первая стадия – Непонятные легкие боли и совершенно не влияющий на качество жизни дискомфорт. На рентгене распознается небольшой некроз тканей, видно начальное отделение тканей от кости.
- Вторая стадия – боли становятся выраженными и мешают жить. Некроз на рентгене теперь очевиден.
- Третья стадия – кроме постоянной боли теперь сустав еще и теряет свою функцию, его может «заклинивать»
- Четвертая стадия – боли еще сильнее, но «заклинивания» теперь реже. Прогрессирование синовита. На рентгене виден полностью оторвавшийся от кости некротизированный отдел.
Симптомы и лечение рассекающего остеохондрита
Симптомы рассекающего остеохондрита:
- Сначала легкие суставные боли;
- Хруст в суставе;
- Блокады в суставе.
Лечение на начальных стадиях консервативное. У детей особенно хорошие прогнозы.
При уже случившимся отделением частей хряща от кости, требуется оперативное вмешательство.
Читайте также
Боль в плече
Существуют две основные причины проблем в плечах. Одна связана с перенапряжением в результате длительного повторения однотипных движений, а другая – со старением. Однако, выявив сегментарные изменения…
Подробнее
Периартроз или периартрит?
Представим, что Вы едете на шикарном автомобиле по нашим чудесным дорогам и вдруг замечаете, что в районе переднего колеса справа что-то настойчиво скрипит. Причём этот скрип усиливается периодически,…
Подробнее
Боль в руке и шее
Заболела у человека шея. Он ходит, периодически самостоятельно крутит ей из стороны в сторону, разминает одной рукой, затем второй …Доводит шею до крайней степени наклона влево…потом вправо…медленно…и…
Подробнее
Пателлярная тендинопатия
Пателлярная тендинопатия — боль коленных суставов и надколенника. Данное болезненное состояние часто встречается у молодых людей, занимающихся спортом. Тендинопатия происходит из-за чрезмерных нагрузок…
Подробнее
Боль в локте
Клиническое проявление боли в локте Данный симптом может проявляться в сегментах, управляемых локтевым нервом. Если это связано с ложей Гийона, на которую давит бугорок, разрывом или повреждением в…
Подробнее
Бурсит и тендинит
Заболевания, подразумевающие воспаление в суставе.
Бурсит часто проявляется как осложнение после перенесенного артрита суставов. Бактерии, вызывающие воспаление, попадают в капсулу сустава.
Чтобы отличить бурсит от артрит, прислушайтесь к боли сустава:
- При артрите боль не яркая, в состоянии пока стихает;
- При бурсите боль яркая, не утихает в состоянии обездвиженности.
Бурсит в мелких сухожильных сумках сустава называются кисты. Боль от кисты ощущается в точных местах. Под кожей можно нащупать плотное образование (шишку).
Тендинит поражает некоторые части сустава. Болевые ощущения могут стать сильнее от движений больны суставом. Как правило, боль отдает в мышцы ног.
Чтобы вылечить бурсит и тендинит требуется использование препаратов снимающих воспаление. Для больной конечности нужно обеспечить полный покой. Пункция (протыкание) тела сустава является мерой выведения жидкости из капсулы сустава, а также для уменьшения боли.
В нестандартных случаях, при грамотном взвешивании всех «за» и «против» могут принять решение в пользу хирургического вмешательства.
Методы диагностики
Чтобы выявить симптомы воспаления седалищного, бедренного или большеберцового нерва, снять острую боль и провести лечение, необходимо проконсультироваться с врачом-невропатологом. Доктор проводит осмотр и опрашивает больного. Делаются рентгеновские снимки поврежденной конечности в разных проекциях, может понадобиться проведение магниторезонансной томографии.
В целях диагностики ишиаса, невралгии проводят тест Ласега или проверяют «симптом натяжения». Суть методики основана на выявлении спастических сокращений мышц при защемлении нервных корешков. Когда при сгибании выпрямленной ноги в тазобедренном суставе происходит натяжение седалищного, бедренного и большеберцового нерва, пациент ощущает острую боль в ноге, пояснице, бедре.
Выявить воспаление нервов помогают симптомы Леррея. Больного просят подняться из положения лежа с прямыми ногами. Резкий болевой синдром указывает на поражение бедренного, седалищного или большеберцового нерва. Защемление позвонков определяют методом Бехтерева. Больному поднимают здоровую ногу, при этом боль появляется в пораженной конечности.
Дополнительно пациенту может понадобиться консультация ревматолога, нейрохирурга, вертебролога, онколога, травматолога и сосудистого хирурга. Специалисты помогут правильно установить диагноз и назначить лечение.
Причины невралгии
От чего бывает невралгия, сказать сложно. Существует множество факторов, воздействующих на нервные волокна, поэтому причины невралгии разнообразны:
травмы;
- заболевания позвоночника;
- нарушения осанки;
- аллергия;
- сахарный диабет;
- заболевания нервной системы;
- инфекции;
- повреждения мышц;
- нарушение обмена витаминов, в особенности витаминов группы В;
- изменение кровообращения и заболевания сердечно-сосудистой системы;
- токсины (в большей степени воздействие алкоголя и наркотических веществ);
- введение медикаментов в толщу нерва во время инъекции.
( 1 оценка, среднее 4 из 5 )
Источник
