Нестабильность коленного сустава после операции
Ìîé ïåðâûé ïîñò òóò çà 4 ñ ëèøíèì ãîäà. Ïîñëåäíåå âðåìÿ ïðåäïî÷èòàþ áîëüøå ÷èòàòü, à íå ïèñàòü, õîòÿ ðàíüøå ìíîãî ëåò ñòðàäàë ïðÿìî ãðàôîìàíñòâîì î÷åíü ñèëüíî: â¸ë ÆÆåøå÷êó, âêîíòàêòèêè, âñòóïàë â äèàëîãè â êîììåíòàõ è ïð. Òàê ÷òî, ïèñàòü ÿ ëþáëþ, ïðîñòî íå âñåãäà åñòü æåëàíèå è íå âñåãäà åñòü òåìû, êîòîðûìè áû õîòåëîñü ïîäåëèòüñÿ / îáñóäèòü. Íî âîò ñåãîäíÿ òàêàÿ òåìà ïîÿâèëàñü, ïîýòîìó è ïèøó äàííûé ïîñò. Çà êðèâîñòü ñëîãà èëè ïóíêòóàöèþ ñ îðôîãðàôèåé ïðîøó ñèëüíî íå ïèíàòü! 🙂
Äàííûé ïîñò î ïîõóäåíèè. Îäèí èç áîëüøîãî ìíîæåñòâà, êîòîðûå åñòü íà Ïèêàáó. Çà÷åì ÿ åãî ïèøó? Ìíå êàæåòñÿ, ïîñòîâ î ïîõóäåíèè íå áûâàåò ìíîãî. Ïîòîìó ÷òî ëþäåé, êîòîðûå õîòÿò ñáðîñèòü ëèøíèé âåñ — ìíîãî. Ëþäåé æå ñ ëèøíèì âåñîì — åùå áîëüøå. ×èòàÿ ïîñòû î ïîõóäåíèè äðóãèõ ëþäåé âïîëíå ðåàëüíî íàéòè ìîòèâàöèþ äëÿ ñåáÿ; ïîëó÷èòü ìîðàëüíóþ ïîääåðæêó; óâèäåòü, ÷òî ó äðóãèõ âñå ïîëó÷èëîñü — çíà÷èò ïîëó÷èòñÿ è ó òåáÿ; ïîíÿòü, ÷òî ïîõóäåíèå — ýòî íå ìóêà, ýòî íå ëèøåíèÿ è íå òîñêà ïî åäå, ýòî íîðìàëüíîå, âêóñíîå è çäîðîâîå ïèòàíèå.  îáùåì, ÿ ñîâñåì íå óâåðåí, ÷òî ìîé ïîñò ïîïàäåò â îäíó èç ïåðå÷èñëåííûõ «êàòåãîðèé ïîëåçíîñòè ïîñòîâ», íî åñëè âäðóã — òî ÿ áóäó î÷åíü ðàä ýòîìó. 🙂
Ïðåäûñòîðèÿ.
Çà ñâîþ æèçíü ÿ áûë è ïîëíûì, è õóäûì, è æèðíûì (íå ïîëíûì, à èìåííî î÷åíü æèðíûì), è âíîâü õóäûì.  øêîëå äî 7 êëàññà ÿ áûë ïóõëûì ìàëûì. Íî ïîòîì ÿ íà÷àë ðåçêî ðàñòè, áëàãîäàðÿ ÷åìó ëèøíèé âåñ èñ÷åç è ÿ ïîëó÷èë äîâîëüíî-òàêè àòëåòè÷åñêîå, õóäîùàâîå òåëîñëîæåíèå, â êîòîðîì è ïðåáûâàë äî 2009 ãîäà. Âîò ìîÿ ôîòîãðàôèÿ èç òîãî ïåðèîäà.
 2009 ñëó÷èëñÿ ðÿä æèçíåííûõ ñòðåññîâ è ñîáûòèé, êîòîðûå ñèëüíî ïîâëèÿëè íà ìåíÿ, ìîþ æèçíü è ìîþ ïñèõèêó (äåïðåññèè è òï).
Ïî ïðîôåññèè ÿ ïðîãðàììèñò, êàê âû ïîíèìàåòå, â¸ë âñþ æèçíü íå ñóïåð ïîäâèæíûé îáðàç æèçíè, à ñ 2009 ãîäà ýòîò îáðàç ñòàë ôàêòè÷åñêè íåïîäâèæíûì. Ïî÷òè âñ¸ âðåìÿ ïðîâîäèë äîìà ó ÏÊ: ðàáîòà íà óäàëåíêå, WoW ñ äðóçüÿìè äî ïîçäíåé íî÷è, ìíîãî åäû, ìíîãî ñëàäêîãî, ìíîãî âûïå÷êè, ìíîãî âñåãî. Êóøàë ÿ ìíîãî, êóøàë ÿ âêóñíî, êàê çàâåùàë Ñëàâíûé Äðóæå. ×åðåç ïîë ãîäà áÎëüøàÿ ÷àñòü îäåæäû ïåðåñòàëà ãîäèòüñÿ. Åùå ÷åðåç ãîä, âñòðåòèâøèñü ñ äðóçüÿìè — ìåíÿ ñ òðóäîì ìîæíî áûëî óçíàòü, ïî êðàéíåé ìåðå, øóòîê è «îëîëîøåé» áûëî âåëèêîå ìíîæåñòâî. Òîãäà ÿ íå çàíèìàëñÿ ïîñòîÿííûìè âçâåøèâàíèÿìè, ìíå áûëî âñå ðàâíî ñêîëüêî ÿ âåøó. Íî â ïàìÿòè îòëîæèëàñü öèôðà â ~105 êã. Ýòî áûë ìîé ìàêñèìóì òåõ ëåò.
Èòîãî, íàáðàâ çà 2 ãîäà ôîðìó, òî÷íåå, íàâåðíîå, ìîæíî ñêàçàòü, ïîòåðÿâ ôîðìó è íàáðàâ äåñÿòêè ëèøíèõ êã — ÿ ñòàë æèòü â òàêîì òåëå. Ìåíÿ íè÷åãî îñîáî íå ñìóùàëî. Õîòÿ, êîíå÷íî, êîãî ÿ îáìàíûâàþ? Æèâÿ â ãîðîäå íà Âîëãå ÿ ïåðåñòàë õîäèòü íà ïëÿæè, ïîòîìó ÷òî ñòåñíÿëñÿ ñâîåãî òåëà. ß ïåðåñòàë íîñèòü ôóòáîëêè ëåòîì, òîëüêî ìàêñèìàëüíî ñâîáîäíûå ðóáàøêè ñ êîðîòêèì ðóêàâîì, ÷òîáû íå òàê îò÷åòëèâî áûëî âèäíî îãðîìíûé æèâîò è ïðî÷èå «ïðåëåñòè» æèðíîãî òåëà. Íó è ò.ï. Íî âñ¸ ýòî ìíå êàçàëîñü íå òàêèìè óæ áîëüøèìè ëèøåíèÿìè, ÷òîáû íà÷èíàòü ÷òî-òî ìåíÿòü è õóäåòü.  êà÷åñòâå êîìïåíñàöèè ýòèõ íåóäîáñòâ ÿ êóøàë åùå áîëüøå è åùå âêóñíåå. Ëèìèòîâ íå áûëî íèêàêèõ.
 2011 â æèçíè ñëó÷èëñÿ åùå îäèí ñòðåññ è áîëüøàÿ íåïðèÿòíîñòü — ñèëüíî çàáîëåëà ìàìà (èíñóëüò). Äëÿ ñíÿòèÿ ñòðåññà çà âå÷åðíèì îáèëüíîì âêóñíîì óæèíîì ìíîþ âûïèâàëîñü ïî ïàðå ñòîïîê áåëåíüêîé. Ñðàçó ñòàíîâèëîñü õîðîøî, ÷óòü âåñåëåå, ÷óòü ëåã÷å, ÷óòü ñïîêîéíåå. È âîò ñ ýòîãî ãîäà ê îáèëüíîé åäå äîáàâèëàñü åùå âûïèâêà. Ò.å. ïàðà ñòîïîê âîäêè, ïÿòíè÷íîå ïèâêî ñ êîëëåãàìè (â òî âðåìÿ ÿ ðàáîòàë â îôèñå), íó à ãäå ïèâêî — òàì è ÷èïñû, êàëüìàðû, íó è âñå ñ ýòèì ñâÿçàííîå. Îôèñ áûë ðÿäîì ñ äîìîì, ïîýòîìó îñîáî íå ïðèõîäèëîñü ïåðåäâèãàòüñÿ, êàê ñëåäñòâèå — ôèçè÷åñêîé íàãðóçêè íèêàêîé êàê íå áûëî ðàíüøå — òàê è íå áûëî â òî âðåìÿ.
 îáùåì, äóìàþ, äîñòàòî÷íî îïèñàë ñâîé îáðàç æèçíè íà ñëîâàõ. Ïàðà êàäðîâ äëÿ âèçóàëèçàöèè.
Íà ýòèõ ôîòîãðàôèÿõ ÿ â ñâîåé ñòàíäàðòíîé ôîðìå òåõ ëåò. Ôîòî îò 2010 äî 2018 ãîäîâ. Âåñ êîëåáàëñÿ îò 105 äî 97êã. Âçâåøèâàëñÿ ïî ïðàçäíèêàì, èáî çà÷åì? 🙂
Íà÷àëî ïåðåìåí.
Âñå áûëî áåç èçìåíåíèé äî îñåíè 2019 ãîäà.  íà÷àëå äåêàáðÿ ÿ òî ëè ñúåë ÷åãî-òî ñëèøêîì ìíîãî íåïðàâèëüíîãî, òî ëè âûïèë ÷åãî-òî ñëèøêîì ìíîãî — òàê èëè èíà÷å, ïîëó÷èë äîâîëüíî ñèëüíûé ñèãíàë îò îðãàíèçìà î òîì, ÷òî ÿ ïîñòåïåííî ïîäâîæó ñåáÿ ñâîèì îáðàçîì æèçíè ê ðóáåæó çà êîòîðûì íè÷åãî õîðîøåãî íå ñâåòèò íè ìíå, íè ìîèì áëèçêèì. Ïîñòàâèëè êó÷ó âñÿêèõ äèàãíîçîâ: õðîíè÷åñêèé ïàíêðåàòèò, õðîíè÷åñêèé ãàñòðèò è åùå âñÿêîé-âñÿ÷èíû. Ïîñàäèëè íà ñòîë ¹5 è ñ ýòîãî âñå è íà÷àëàñü.
Ñíà÷àëà ÿ è íå äóìàë îñîáî î ïîõóäåíèè, î íîâîì îáðàçå æèçíè. Íåò, íè÷åãî òàêîãî. Âñå î ÷åì ÿ äóìàë — ýòî î òîì, ÷òî ÷åðåç ïàðó íåäåëü çàêîí÷ó ñâîé «ñòîë ¹5», îòâàðþ êàðòîøå÷êè â ìóíäèðàõ, êóïëþ ãîðáóøè êîï÷åíîé, ñäåëàþ ñàëàòèê èç ëó÷êà ñ ïîäñîëíå÷íûì ìàñëèöåì, íàðåæó òîíåíüêî ñîáñòâåííîðó÷íî ñäåëàííîå ñàëüöå ñ ÷åñíî÷êîì, âîçüìó ïàðó-òðîéêó êóñî÷êîâ ðæàíîãî õëåáóøêà, íàëüþ ïàðó ñòîïî÷åê è âêóñíî ïîêóøàþ! Âîçìîæíî, âñå áû òàê è áûëî, åñëè áû íå ïîñòîÿííàÿ íåïðèÿòíàÿ òÿæåñòü â ïðàâîì áîêó (æåë÷íûé ïóçûðü). Ïî äèàãíîçó — ó ìåíÿ æåë÷ü áûëà ãóùå ïîëîæåííîãî, çàñòàèâàëàñü è ïëîõî äâèãàëàñü. Îò âñÿêîé íåïðàâèëüíîé åäû, âíå 5-ãî ñòîëà, âñå ñòàíîâèëîñü åùå õóæå. À ñàìîå ïå÷àëüíîå, ÷òî è äèåòà îñîáî íå óëó÷øàëà ñèòóàöèþ. ß ïèë êó÷ó òàáëåòîê, ñèäåë íà äèåòå, à òÿæåñòü êàê áûëà ñî ìíîé ïîñëå ïåðâîãî æå ïðèåìà ïèùè ñ óòðà — òàê è îñòàâàëàñü äî êîíöà äíÿ.
Ïîñëå íåäîëãèõ ðàçìûøëåíèé ÿ íà÷àë èçó÷àòü ïðîñòîðû èíòåðíåòà ïî ñàáæó. Âûÿñíèë äîâîëüíî ïðîñòóþ è, êàçàëîñü áû, î÷åâèäíóþ âåùü: íàäî äâèãàòüñÿ, íàäî ââîäèòü â ñâîþ æèçíü ïîáîëüøå ôèçè÷åñêîé àêòèâíîñòè. Âî-ïåðâûõ, ãèìíàñòèêà ïîëåçíàÿ äëÿ æåë÷íîãî:
— ïîäúåì ïðàâîé íîãè ëåæà íà ëåâîì áîêó;
— ñãèáàíèÿ íîã ñ ïîäúåìîì ê ãðóäè ëåæà íà ñïèíå;
— ïîäúåì íîã ëåæà íà ñïèíå;
— ñêðó÷èâàíèÿ.
Âî-âòîðûõ, õîäüáà. Ìèíèìóì ÷àñ õîäüáû â äåíü.
ß íà÷àë âñå ýòî äåëàòü. Ñ óòðà — ãèìíàñòèêà. Ïîñëå ðàáîòû — ÷àñ õîäüáû ïî ãîðîäó. Õîäüáà äàâàëàñü î÷åíü òÿæåëî — ïîñëå ïåðâûõ 2-3õ êì — ñòåêàëè ëèòðû ïîòà, îäûøêà, íåõâàòêà êèñëîðîäà. Ïðè÷åì, ôàêòè÷åñêè, íà ëþáîé ñêîðîñòè.
Ãèìíàñòèêà äàâàëàñü åùå õóæå. 5 ðàç ïîäúåì íîã — äîñòèæåíèå. Ïëàíêà — 15 ñåêóíä — ìîé ìàêñèìóì.
Íî, ÷åðåç íåäåëþ çàíÿòèé ÿ îùóòèë, ÷òî íåïðèÿòíûå îùóùåíèÿ â áîêó óìåíüøèëèñü ïðîöåíòîâ íà 80. ×åìó ÿ áûë íåñêàçàííî ðàä (à ñåé÷àñ — èñ÷åçëè âîâñå). Âìåñòå ñ ýòèì, ïîÿâèëîñü îùóùåíèå è îñîçíàíèå ïðÿìîé çàâèñèìîñòè õîðîøåãî ñàìî÷óâñòâèÿ îò àêòèâíîñòåé è ñïîðòà. Ìíå êàæåòñÿ, ýòî êàê ðàç êëþ÷åâîé ìîìåíò, êîòîðûé ÷òî-òî èçìåíèë íà óðîâíå ïîäñîçíàíèÿ, ïñèõîëîãèè. È âîò ñ ýòîãî ìîìåíòà (íà÷àëî äåêàáðÿ) è íà÷àëñÿ ìîé ïóòü ïîõóäåíèÿ.
Ïîõóäåíèå — ôèçè÷åñêàÿ àêòèâíîñòü.
×òî æå, ñîáñòâåííî, ÿ äåëàë, ÷òîáû ïîõóäåòü ñ 97 êã (èìåííî ñòîëüêî âî ìíå áûëî, êîãäà ÿ îáðàòèëñÿ ê âðà÷ó â íîÿáðå) äî 65 êã (èìåííî ñòîëüêî âî ìíå áûëî ñåãîäíÿ — 12 èþíÿ 2020 ãîäà, êîãäà ÿ ïðîøåë ñâîå î÷åðåäíîå åæåíåäåëüíîå âçâåøèâàíèå)?
Ôèçè÷åñêàÿ àêòèâíîñòü: ãèìíàñòèêà ïî óòðàì. Ïðèâîæó ñïèñîê óïðàæíåíèé, êîòîðûé ÿ äåëàþ êàæäûé äåíü:
— âðàùåíèå êîðïóñîì ïî ÷àñîâ è ïðîòèâ ÷àñîâîé ñòðåëêè ïî 10 ðàç, èòîãî 20
— ïîäúåì ïðàâîé íîãè ëåæà íà ëåâîì áîêó — 5 ðàç, ïîñëå ïîäúåìà ôèêñèðóþ íîãó â âûòÿíóòîì ïîëîæåíèè è äåëàþ 5 êðóãîâ åé ïî ÷àñîâîé ñòðåëêå;
— ïîäúåì íîã ê ãðóäè ñî ñãèáàíèåì ëåæà íà ñïèíå ñ ñëåãêà ïðèïîäíÿòûì êîðïóñîì — 20 ðàç, 2 ïîâòîðåíèÿ;
— ñêðó÷èâàíèÿ — 20 ðàç, 2 ïîäõîäà;
— ïîäúåì òóëîâèùà ïàðàëëåëüíî ñî ñãèáàíèåì ïîäúåìîì íîã ê ãðóäè — 20 ðàç, 2 ïîäõîäà;
— íîæíèöû — 30 ðàç, 2 ïîäõîäà;
— ïîäúåì íîã ëåæà íà ñïèíå — 20 ðàç, 2 ïîäõîäà;
— ïëàíêà — 1 ìèíóòà 25 ñåêóíä.
2-3 ðàçà â íåäåëþ ïîñëå ýòîãî äîáàâëÿþ çàíÿòèÿ ñ æåëåçîì èëè äîï èíñòðóìåíòàðèåì:
— ðàáîòà ñ ïðåññîì èñïîëüçóÿ ðîëèê äëÿ ïðåññà — 10 ðàç, 2 ïîäõîäà;
— ðàáîòà ñ ãàíòåëÿìè: óïðàæíåíèÿ íà ãðóäü, íà áèöåïñû, òðèöåïñû, ïëå÷è, ðàçâåäåíèå ðóê è ò.ï. MyWorkOutPlan — î÷åíü õîðîøåå ïðèëîæåíèå äëÿ Android, áåñïëàòíîå, ñ ñîòíÿìè àíèìèðîâàííûõ ãèôîê ïî òåõíèêå âûïîëíåíèÿ óïðàæíåíèé, îòòóäà ÷åðïàë âñ¸.
Ñàêöåíòèðóþ — ýòî ìîé òåêóùèé ïëàí è ìîè òåêóùèå ïîäõîäû. Íà÷èíàë ÿ ñ ãîðàçäî ìåíüøèõ öèôð. Ïëàíêà 15 ñåêóíä, ïîäúåì íîã ïî 5 ðàç.  îáùåì, ÍÅ ÍÀÄÎ èçäåâàòüñÿ íàä ñîáîé. Íàäî äåëàòü ñòîëüêî, ñêîëüêî ìîæåøü, áåç ïåðåãðóçîê, íî ñ ïîñòåïåííûì åæåíåäåëüíûì óâåëè÷åíèåì íàãðóçîê. Îáÿçàòåëüíî ñëåäèòü çà ïóëüñîì. Ïîäñ÷èòàòü ñâîé ìàêñèìàëüíûé ïóëüñ è ñëåäèòü, ÷òîáû ïóëüñ íå âûõîäèë ñëèøêîì äàëåêî çà ïîêàçàòåëü â 50-60% îò ìàêñèìàëüíîãî ïóëüñà.
Íó è ñàìîå ãëàâíîå, íà ìîé âçãëÿä — õîäüáà. Åæåäíåâíî ÿ õîäèë ìèíèìóì 1 ÷àñ. Ñíåã, äîæäü, ãðàä, ãîëîëåä — íåâàæíî. 1 ÷àñ õîäüáû — îáÿçàòåëüíî. Èçíà÷àëüíî áûëî òÿæåëî, õîäèë ïî 2-3 êì. Ïîòîì, áëàãîäàðÿ ôèòíåñ-ãàäæåòàì è ñìàðòôîíó, ñòàë ïîÿâëÿòüñÿ ñïîðòèâíûé èíòåðåñ. Ïðîéòè áîëüøå. Ïðîéòè áûñòðåå. Ïðîéòè è áîëüøå, è áûñòðåå. Ïðîéòè è áîëüøå, è áûñòðåå, ïðè ýòîì íå ïîäíèìàÿ ïóëüñ. 🙂 Âîò â òàêèå èãðû ÿ ñòàë èãðàòü. Âñå ýòî ïðèíîñèëî è ïðèíîñèò äî ñèõ ïîð îãðîìíîå óäîâîëüñòâèå: âñå ýòè ìèíè ïîáåäû íàä ñîáîé, ìèíè óëó÷øåíèÿ åæåíåäåëüíûå, êîòîðûå ñïóñòÿ ìåñÿö èëè äâà óæå íå êàçàëèñü òàêèìè «ìèíèìàëüíûìè», à áûëè (è åñòü) âïîëíå ñåáå ïîëíîöåííûìè, ñåðüåçíûìè è êà÷åñòâåííûìè óëó÷øåíèÿìè ôèçè÷åñêîãî ñîñòîÿíèÿ îðãàíèçìà, ôèçè÷åñêîé ôîðìû.
 ïåðèîä ñàìîèçîëÿöèè áûëî òÿæåëî, íî î÷åíü ïîìîãëî òî, ÷òî äîìà áûë ýëëèïñîèä, êóïëåííûé â íóëåâûå åùå. Èñïîëüçîâàëñÿ äëÿ ñóøêè áåëüÿ. Î÷åíü óäîáíî íà ðîãàõ åãî ðàçâåøèâàòü îäåæäó. 🙂 Ðàáîòàë ÿ íà íåì òàê æå åæåäíåâíî, îí çàìåùàë ìîè ïðîãóëêè ñ õîäüáîé. Íà÷èíàë ñ 30 ìèíóò. Ïîòîì äîâåë äî ïîëóòîðà ÷àñîâ. Çàêàçàë äåðæàòåëü äëÿ ïëàíøåòà è ñìîòðåë þòóá/íåòôëèêñ â ïðîöåññå. Òðåíèðîâêè íà ýëëèïñå äåëàë ðàçíûå — ïðîñòî ñïîêîéíàÿ òðåíèðîâêà íà ïîëòîðà ÷àñà â ïóëüñå 110-120. Èíòåðâàëüíûå òðåíèðîâêè ñ ìàêñèìàëüíûìè óñêîðåíèÿìè íà èçíîñ, à ïîòîì ñ ïàóçàìè äëÿ âîññòàíîâëåíèÿ ïóëüñà. Òðåíèðîâêè â áûñòðîì òåìïå — ïîñòîÿííîå óäåðæàíèå âûñîêîãî ïóëüñà.
Ïîõóäåíèå — ïèòàíèå.
Ôèçè÷åñêàÿ àêòèâíîñòü — ñóïåð, íî, áîþñü, åñëè áû ÿ ïèòàëñÿ êàê ðàíüøå, ÿ áû áûë â ëó÷øåì ñëó÷àå íà ïÿòîê êã õóäåå, ÷åì íà ôîòêàõ âûøå. À ÷òî òî÷íî — ÿâíî íå áûë áû çäîðîâåå. Íèæå ïðèâåäó îñíîâíûå ïîñûëû, êîòîðûìè ðóêîâîäñòâóþñü â ñâîåì ïèòàíèè, à ïîñëå — ïîäðîáíûé ñâîé ðàöèîí.
Îñíîâû.
1. 2 ëèòðà âîäû â äåíü. Èìåííî ÷èñòîé âîäû, à íå ÷àÿ, êîôå, ñóïîâ.
2. Íèêàêîãî òåñòà, ñäîáû, âûïå÷êè, áóëîê, õëåáà. Êðîìå: ïîë êóñî÷êà õëåáà ñ áóòåðáðîäîì ñ ñûðîì 1 ðàç â äåíü. Ïîë êóñî÷êà öåëüíîçåðíîâîãî õëåáà ñ ñóïîì.
3. Íèêàêèõ ñëàäîñòåé è ìèíèìóì ñàõàðà â ÷èñòîì âèäå. Ñàõàð-ïåñîê ÿ ñúåäàþ 2.5 ÷àéíûå ëîæêè â äåíü (ïî 1 ëîæêå íà ñòàêàí ÷àÿ è ïîë ëîæêè â êàøó). Ìîæíî áûëî áû è îò ýòîãî îòêàçàòüñÿ, íî ëþáëþ ñëåãêà ñëàäêèé ÷àé. Èç ñëàäîñòåé — 1 êóñî÷åê ãîðüêîãî 85% øîêîëàäà â äåíü ñ óòðà.
4. Ìèíèìóì æàðåíîé è æèðíîé åäû.
5. Ïîñëå 19 ÷àñîâ ÿ íå åì.
6. Ìèíèìóì 4 ïðèåìà ïèùè â äåíü.
7. Åñëè ïðÿì î÷åíü õî÷åòñÿ ñúåñòü êàêóþ-òî âðåäíóþ åäó, òî êóøàþ å¸, íî íå ÷àùå 1 ðàçà â 1-2 íåäåëè. Êàê ìîäíî ñåé÷àñ ãîâîðèòü ñðåäè ÏÏ àäåïòîâ: ÷èò ìèëþ. 🙂
Ïðèìåðíûé ðàöèîí.
1. Çàâòðàê — êàøà îâñÿíàÿ íà âîäå, 1 êóñî÷åê ãîðüêîãî øîêîëàäà, ñòàêàí ÷àÿ. Ýòîò çàâòðàê ìîé ëþáèìûé, åì êàæäûé äåíü.
2. ×åðåç 2 ÷àñà ñòàêàí ÷àÿ, áóòåðáðîä ñ ñûðîì è ìàñëîì, ãàëåòà íîðäèê ñ ñóõîôðóêòàìè.
3. ×åðåç 2 ÷àñà: ëèáî êàêîé-íèáóäü ïèòüåâîé éîãóðò ñ áàíàíîì/ ÿáëîêîì è ãðóøåé; ëèáî ïàðó ÿèö ñ îãóðöîì/ïîìèäîðîì; ëèáî ñóï ñ êóñî÷êîì õëåáà èëè õëåáöîì.
4. Îñíîâíîé ïðèåì ïèùè ïîñëå ðàáîòû ó ìåíÿ: ëèáî ãðóäêà êóðèíàÿ âàðåíàÿ/èç äóõîâêè, ëèáî êîòëåòà èç ãîâÿäèíû/ñâèíèíû/êóðÿòèíû, ëèáî ðûáà; â êà÷åñòâå ãàðíèðà — êðóïû (ðèñ, ãðå÷êà, ïåðëîâêà, ÿ÷íåâàÿ, áóëãóð) èëè êàðòîôåëü (âàðåíûé/çàïå÷åíûé); ëèáî ÷èñòûå îâîùè âìåñòî êðóï — êàáà÷êè, áàêëàæàíû, ðàãó; â êà÷åñòâå çàêóñêè — îãóðåö ñâåæèé èëè ïîìèäîð, èëè êîíñåðâèðîâàííàÿ êóêóðóçà/ãîðîøåê.
Íà ýòîì âñå. Äî óòðà áîëåå íå åì íè÷åãî. Åñëè õî÷åòñÿ êóøàòü — ïüþ âîäó. Îáû÷íî êóøàòü õî÷åòñÿ, êîãäà óâèäèøü êàê åäÿò â ôèëüìå èëè êàêîé-íèáóäü ðîëèê ñ ðåöåïòîì íà þòóáå âûëåçåò. Åñëè íå äóìàåøü î åäå, òî è êóøàòü íå õî÷åòñÿ, óêàçàííîãî ðàöèîíà õâàòàåò áîëåå ÷åì.
Ñàìîå ñëîæíîå.
Ïî ìîèì ñîáñòâåííûì îùóùåíèÿì è èç òîãî, ÷òî ÿ âèæó ó äðóãèõ ëþäåé, êîòîðûå òàê æå ïûòàþòñÿ ïîõóäåòü — ñàìîå ñëîæíîå — ýòî áîðüáà ñ ïðèâû÷êàìè. Ò.å. ïðèâûê ÿ êóøàòü ìíîãî õëåáà, ñ êàæäûì áëþäîì êóøàë õîðîøèé òàêîé øìàòîê ñâåæåãî âêóñíîãî áàòîíà, èëè ïàðó-òðîéêó êóñî÷êîâ áåëîãî õëåáà — íó êàê áåç ýòîãî òåïåðü ìíå îáîéòèñü? À îêàçûâàåòñÿ íîðìàëüíî. Ïàðó íåäåëü îðãàíèçì, êîíå÷íî, â øîêå, î÷åíü íåïðèâû÷íî. À íà òðåòüþ íåäåëè òû äóìàåøü: «à çà÷åì ÿ åë õëåá âîîáùå ?».
Ïðèâûê óïîòðåáëÿòü ïî ïàðå ñòîïîê â êîíöå ðàáî÷åãî äíÿ äëÿ ðàññëàáëåíèÿ. Ïðèíèìàë ëåò 10 ïîäðÿä. È âîò êàê îò íèõ îòêàçàòüñÿ? Åäà ïëîõî â ãëîòêó ëåçëà. Íàñòðîåíèå äàæå ïîðòèëîñü. Êàçàëîñü, ÷òî íåëüçÿ åñòü íîðìàëüíî íå âûïèâ. À ÷åðåç 2 íåäåëè òû ïîíèìàåøü, ÷òî ìîæíî ñïîêîéíî êóøàòü íå âûïèâàÿ. ×òî íàñòðîåíèå ìîæåò ïîâûøàòüñÿ íå òîëüêî îò âûïèòîãî. ×òî âñå ýòî ïðîñòî ïðèâû÷êà.
Íó è òàê àáñîëþòíî âî âñåì. Ó ìåíÿ áûëî î÷åíü ìíîãî âðåäíûõ ïðèâû÷åê. Êñòàòè, âêëþ÷àÿ êóðåíèå òîæå. Ñ íîÿáðÿ íå êóðþ. Ïîíÿòü, ÷òî ýòî ïðèâû÷êà, ÷òî ýòî íå íåîáõîäèìîñòü è ïîòðåáíîñòü — ìîæíî ëèøü îòêàçàâøèñü îò íå¸, ïîáîðîâ ñåáÿ íà íåêîòîðîå âðåìÿ (ïî ïðàêòèêå ñóäÿ — ýòî âðåìÿ ðàâíÿåòñÿ äâóì íåäåëÿì). À ïîòîì òû îñîçíàåøü, ÷òî ñïîêîéíî æèâåøü áåç êóñêà òîðòà, ñèãàðåòû, âîäêè, ïèâà, âèíà, õëåáà, ïèðîæíîãî, æàðåíîãî — íóæíîå ïîä÷åðêíóòü.
Ðåçóëüòàò.
Ñåãîäíÿ (12.06.2020) ÿ âçÿë ñâîé öåëåâîé âåñ — 65 êã. ß íàøåë îäåæäó, â êîòîðîé õîäèë â 2008-9 ãîäàõ ìåñÿö íàçàä, êîãäà âåñèë îêîëî 70. Îíà áûëà íåìíîãî òåñíîâàòà ìíå. Ñåé÷àñ — ÿ âëàæó â íåå áåç ïðîáëåì. ß âåðíóëñÿ ê ñâîåìó íîðìàëüíîìó ñîñòîÿíèþ òåëà è, íàäåþñü, áîëåå íå âåðíóñü ê òîìó òåëó, â êîòîðîì ÿ ïðîæèë 10 ëåò. Êîíå÷íî, íèêîãäà íå ãîâîðè íèêîãäà, íî òî îñîçíàíèå è ïîíèìàíèå ñåáÿ, ñâîåãî òåëà è ìíîãîãî, ÷òî êàñàåòñÿ çäîðîâüÿ, ñïîðòà è âîîáùå æèçíè — óæå íèêóäà îò ìåíÿ íå óéäåò.
ß äóìàë äîëãî âûêëàäûâàòü ëè ñâîè ãîëûå êîíå÷íîñòè è ðåøèë, ÷òî íàäî. ×òîáû ñîìíåâàþùèåñÿ òî÷íî âèäåëè ðåçóëüòàò, íó è âîîáùå äëÿ íàãëÿäíîñòè. Òóò âî ìíå ~ 75 êã.
À âîò òóò óæå 65 êã. Èçâèíÿþñü çà ñàìîèçîëÿöèîííóþ ñòðèæêó è çà òî, ÷òî íå ïîìûë çåðêàëî ïåðåä ôîòêîé. ß âñå åùå ëåíþñü äåëàòü ìíîãî îáÿçàòåëüíûõ âåùåé. 🙂
Òåïåðü áóäó ïûòàòüñÿ íàðàùèâàòü ìûøå÷íóþ ìàññó, ÷òîáû òåëî âíåøíå ñòàëî áîëåå ñèìïàòè÷íûì. Íî ýòî óæå âñå îïöèîíàëüíî, íå ñïåøà è â ëàéòîâîì ðåæèìå, ïîòîìó ÷òî îò ýòîãî óæå íå çàâèñèò ìîå çäîðîâüå è ñîñòîÿíèå.
Ê ñëîâó, íåáîëüøîé ñîâåò òåì, êòî áóäåò õóäåòü: âçâåøèâàéòåñü 1 ðàç â íåäåëþ. Íå íàäî âçâåøèâàòüñÿ êàæäûé äåíü. Ýòî íåïðàâèëüíî è ìîæåò òîëüêî íàâðåäèòü. Ó îðãàíèçìà ñâîè öèêëû, ñâîè ïåðèîäû íàáîðà è ñáðîñà. Ó ìåíÿ âîîáùå î÷åíü èíòåðåñíûå íàáëþäåíèÿ. Íàïðèìåð, 1 íåäåëÿ ìîæåò ïðîéòè è ÿ ñáðîøó âñåãî 800 ãðàìì, à âòîðàÿ íåäåëÿ ïðîõîäèò è íà âåñàõ óæå ìèíóñ 1.5 — 1.7 êã. Ïðè óñëîâèè, ÷òî ðàöèîí è àêòèâíîñòü — îäíà è òà æå.
À åñëè âçâåøèâàòüñÿ êàæäûé äåíü — íè÷åãî õîðîøåãî íå áóäåò, äà è ñìûñëà íåò. Åñëè âû óâèäèòå, ÷òî ñåãîäíÿ âäðóã íà 200 ãð âåñèòå áîëüøå, ÷åì â÷åðà, âîçìîæíî, îïå÷àëèòåñü, íà÷íåòå ñòðåññîâàòü. À ñòðåññ — ýòî îäíî èç ñàìûõ âðåäíûõ â ïðîöåññå ïîõóäåíèÿ. Òàê ÷òî, âçâåøèâàíèå 1 ðàç â íåäåëþ — îïòèìàëüíî (íà ìîé âçãëÿä).
Íåìíîæêî ñîâåòîâ.
Ïîäûòîæèâàÿ äàííûé ëîíãðèä, âî-ïåðâûõ, õî÷ó ñêàçàòü «ñïàñèáî» âàì, åñëè äî÷èòàëè ìîþ èñòîðèþ! 🙂
Âî-âòîðûõ, î÷åíü íàäåþñü, ÷òî ìîé ïðèìåð è îïûò, îïèñàííûé âûøå, êîìó-òî áóäåò ïîëåçíûì. Ïîòîìó ÷òî ëè÷íî ÿ ìíîãî ìîòèâàöèé è ïðèìåðîâ â èñòîðèÿõ äðóãèõ ïèêàáóøíèêîâ äëÿ ñåáÿ íàõîäèë ðàíüøå. Äà, ÿ íå ïðèìåíÿë èõ òîò÷àñ, ò.ê. íå áûëî ìîùíîãî ìîòèâàòîðà. Íî êîãäà ÿ íà÷àë äâèãàòüñÿ ê öåëè â 65 êã, âñå òî, ÷òî ÷èòàë ðàíüøå — ÿ âñïîìèíàë è ïðèìåíÿë. Íàïðèìåð, òàæå õîäüáà — â îäíîì èç ïîñòîâ ÿ ÷èòàë, ÷òî õîäèòü — ýòî ïîëåçíåå è ýôôåêòèâíåå äëÿ ïîõóäåíèÿ, ÷åì çàíèìàòüñÿ â ñïîðòçàëå èëè áåãàòü (áåã òàê âîîáùå äèêî òðàâìîîïàñåí äëÿ ëþäåé ñ èçáûòî÷íûì ëèøíèì âåñîì).
Â-òðåòüèõ, õî÷ó ïîñîâåòîâàòü âàì æèòü ñ ñîáîé â ìèðå. Íå íàäî ñåáÿ èñòÿçàòü. Ïðåäïîëîæèì, âû îòêàçàëèñü íà 2 íåäåëè îò ñëàäêîãî, íî âàøå æåëàíèå ñêóøàòü ïèðîæíîå ñòîëü âåëèêî, ÷òî âû íè÷åãî íå ìîæåòå ñäåëàòü. Ñêóøàéòå! Ïîòîìó ÷òî âû íå ñìîæåòå âñå ðàâíî ñ òàêèìè ìûñëÿìè íîðìàëüíî äåðæàòüñÿ äàëüøå, åñëè äóìàåòå î ïèðîæíîì êàæäóþ ìèíóòó. Êàê èòîã — âû ñîðâåòåñü, ñúåäèòå íå 1 ïèðîæíîå, à 10 è ïîøëåòå âåñü ñâîé îáðàç æèçíè íîâûé êóäà ïîäàëüøå. Íè÷åãî ñòðàøíîãî íåòó â òîì, ÷òîáû 1 ðàç â íåäåëþ ñêóøàòü òî, ÷òî âàì õî÷åòñÿ. Ïðè óñëîâèè, ÷òî îñòàëüíûå äíè íåäåëè — âû ïèòàåòåñü ïðàâèëüíî. Òàêàÿ ðàçðÿäêà äàñò âàì ïñèõîëîãè÷åñêóþ ðàçãðóçêó, ñâîáîäó è îùóùåíèå òîãî, ÷òî åñëè ÷òî — ó âàñ åñòü ýòîò ñàìûé 1 äåíü, â êîòîðûé ìîæíî ïîçâîëèòü ñåáå ëèøíåãî.
Â-÷åòâåðòûõ, õî÷ó ïðîñòî ïîæåëàòü âñåì, êòî õî÷åò ïîõóäåòü — íàéòè âåðíûé äëÿ ÑÅÁß ìîòèâàòîð è äâèãàòüñÿ ê öåëè. Îíî òîãî ñòîèò. Íî âîçüìèòå è íà÷íèòå ïåðâûå øàãè ñàìè, ÷òîáû ïî÷óâñòâîâàòü âñå íà ñåáå.
Íó è â-ïÿòûõ, çäîðîâüÿ âàì âñåì è âàøèì áëèçêèì!
Источник
Любая хирургия коленного сустава, независимо от степени агрессии вмешательства и сложности клинической проблемы требуют грамотной послеоперационной реабилитации. Она играет существенную роль в восстановлении полного безболезненного объема движений. Если проигнорировать реабилитацию, результата такое лечение не принесет.
Кто виноват в отсутствии прогресса?
В неполном функциональном восстановлении нижней конечности безосновательно винят хирурга, который некорректно провел операцию. Пациенты жалуются, что у них не разгибается колено как на здоровой ноге. Неполное разгибание коленного сустава является довольно частой жалобой людей.
Контрактура коленного сустава — нога не может до конца распрямиться.
Бывают и случаи, когда даже при отменно спланированной и реализуемой системе восстановительной терапии, процесс выздоровления затягивается или усложняется отрицательным патогенезом. Как вы понимаете, здесь речь уже чаще всего идет об индивидуальном факторе.
Не пренебрегайте услугами реабилитологов при реабилитации прооперированной конечности. И не нарушайте реабилитационные сроки: сколько вам сказали придерживаться особенного режима двигательной активности, ровно столько вы обязаны его соблюдать. От всего этого будет зависеть ваше будущее качество жизни.
Операционные раны после артроскопии коленного сустава.
Послеоперационные проблемы и пути решения
В постоперационный период по причине травмирования в ходе операции околосуставных и внутрисуставных структур в колене скапливается жидкость и ощущается боль. Это нормальные явления, и не считаются осложнениями, если скопление выпота, сопровождающееся отеком тканей вокруг надколенника, а также проявление болезненных признаков не затянулись дольше, чем положено. Данные симптомы должны пойти на спад через 3 суток, а ко второй неделе они, как правило, исчезают. В ранний период для устранения отечности и болевого синдрома врачи проводят дренирование и антисептическую обработку раны. Дополнительно назначаются:
- иммобилизация конечности ортопедическими средствами;
- расположение ноги в приподнятом положении, когда пациент лежит в кровати;
- прикладывание холодных сухих компрессов;
- противовоспалительные средства;
- антибактериальные препараты;
- обезболивающие.
Артромот — средство для пассивной разработки коленного сустава.
Долго не спадающий отек свидетельствует о прогрессировании воспаления, а, возможно, и о появившемся локальном инфекционном патогенезе, что чревато не только отсутствием эффекта восстановления подвижности, но и куда более сложными последствиями. Например, если вам был установлен эндопротез, инфекционный очаг приводит к отторжению и повреждению протезной конструкции, по причине чего требуется повторная операции (снятие имплантата) и продолжительной антибиотикотерапии. Если же выраженный отек связан с чересчур избыточным скоплением синовиальной жидкости и крови, вам потребуется провести пункцию сустава по удалению патологического образования.
Постепенно температура в коленном суставе должна уменьшаться, рекомендуется в течении недели-двух прикладывать ледовые компрессы.
Объем движений постепенно должен увеличиваться, а к концу 6-ой недели дойти до нормальных значений. Если амплитуда сгибания/разгибания колена не восстанавливается, тогда можно утверждать, что физическая реабилитация выполняется или выполнялась неверно. Если нога не сгибается или не выпрямляется полностью, то причина тому контрактура сустава, развившаяся вследствие образования грубых спаек между сухожилиями и близлежащими тканями. Незапущенная проблема решается путем ручной редрессации и долгой и усиленной работы над разработкой тугоподвижного сустава ЛФК, механотерапии, физиотерапии и пр. При тяжелой патологии проводится операция по мышечной мобилизации и иссечению рубцовых сращений с последующей реабилитацией.
Подобные тренажеры позволяют постепенно, с минимальными неприятными ощущениями увеличивать амплитуду движения коленного сустава. Пациент накачивает манжету вокруг колена воздухом и за счет оказываемого давления нога распрямляется.
Независимо от типа операции, риск образования патологических образований в виде грубых спаек и рубцов немалый. После хирургии нижняя конечность пребывает в состоянии низкой двигательной активности. Противостоять развитию тяжелого спаечного процесса, врачи рекомендуют уже со следующего дня после вмешательства комплекс лечебной физкультуры, который не будет мешать заживлению колена, и одновременно окажет профилактику контрактур и мышечной атрофии.
В запущенных случаях в решение проблемы включаются хирурги.
После хирургического вмешательства в отдаленном восстановительном периоде может случиться и такой эксцесс: не держит боковая связка колена, что выражается боковой нестабильностью сустава, подкашиванием ноги при ротационном движении. Если была проведена реконструкция разорванной малоберцовой или большеберцовой коллатеральной связки, ПКС, не исключено, что вследствие нерациональных нагрузок снова произошло нарушение целостности неокрепшей связочной структуры, стабилизирующей и укрепляющей суставной аппарат. При таком симптоме вас должен осмотреть врач-ортопед! Только после выявления достоверной причины нестабильности специалист, подобрав эффективный комплекс лечебных мер, сможет направить терапию в верное русло.
Если операция по реконструкции связок проведена хорошо, то они становятся не менее прочными чем до операции.
Мышечные структуры запускают костное соединение в рабочее состояние. Послеоперационная реабилитация коленного сустава укрепляет и повышает выносливость мышечно-связочного аппарата.
Принципы реабилитации после операции на колено
Восстановительное лечение включает:
- тщательное планирование реабилитации с учетом конкретной медицинской проблемы и критериев организма;
- разработанный ежесуточный график, включающий и медикаментозную, процедурную, и физическую реабилитацию;
- принцип сбалансированности, постепенности и дозирования физических нагрузок;
- тщательный контроль над исполнением пациентом всех лечебно-восстановительных процедур.
Каждый отдельный пациент нуждается в своей программе восстановления после проведенной хирургии на колене, специально для него разработанной коллегией специалистов (хирургом, реабилитологом, неврологом, физиотерапевтом, методистом по ЛФК и пр.). Поэтому единой реабилитационной схемы для всех больных не существует. Цели восстановления:
- раннюю активизацию больного;
- предупреждение застойных явлений в органах дыхания;
- стимуляцию регионарного кровообращения и лимфооттока в нижних конечностях;
- сокращение выделения патологической жидкости в колене;
- быструю ликвидацию болевого синдрома;
- активную профилактику гипотрофии мышц, контрактур и спаечных процессов;
- стимуляцию метаболического обмена и тканевой регенерации;
- недопущение зарождения инфекционной среды в прооперированных тканях;
- возобновление утраченных функций конечности.
Как разработать колено после операции вам расскажет доктор. Не занимайтесь самолечением! Некомпетентная тактика воспрепятствует благоприятному прогнозу. Примите этот факт во внимание, если не хотите, чтобы, перенеся серьезную операцию, колено не сгибалось и болело.
Физиотерапевтические процедуры
Вам пропишут физиотерапевтические процедуры:
- лечение лазером;
- электромиостимуляция;
- УВЧ-лечение;
- экстракорпоральная УВТ (ударно-волновая терапия);
- ионогальванизация;
- магнитотерапия;
- горячее парафинолечение (только на поздних стадиях!).
Электростимуляция один из вариантов физиотерапии.
ЛФК и физиотерапия поможет:
- снятия спазмов с напряженных мышечных структур и повышения тонуса ослабленных и атрофированных мышц;
- активизации микроциркуляции и кровотока в нижней конечности;
- стимулирования обмена веществ в суставных структурах;
- купирования болезненных проявлений и отеков.
Эластичное бинтование
На протяжении 6 недель после выполненной операции есть риск тромбов и отечности. Поэтому специалистом в раннем периоде назначается эластичное бинтование, в более позднем – компрессионные чулки. Степень компрессии данных медицинских изделий подбирает ортопед, учитывая объемы вмешательства и фактор предрасположенности к тромбообразованию. Наложение эластичного бинта и ношение компрессионного белья препятствуют развитию тромбоза глубоких вен.
Бинты используются все реже, они очень плохо держаться при движении. Чаще применяют такой компрессионный трикотаж.
Технике, как бинтовать ногу, вас обучат в стационаре. Сначала бинтование осуществляет врач, а по возвращении домой вам придется это делать самостоятельно. Будьте внимательны ко всему, что говорит и чему учит вас медицинский персонал, пока вы еще находитесь в клинике или реабилитационном центре.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Медикаментозное обеспечение
Ни одна реабилитация колена не обходится без медикаментозных средств. После любого типа ортопедической операции назначаются три основных вида лекарственных препаратов:
- антибиотик против инфекции местной локализации;
- антикоагулянт разжижающий крови и оказывающий противотромботическое действие;
- нестероидный противовоспалительный препарат.
Возможно, появится необходимость назначения биологически активных добавок или средств из серии хондропротекторов для восполнения суставных тканей ценными питательными веществами, что поможет активировать репаративно-регенерационные реакции.
Прием антибиотиков критично важен, без этого могут наступить очень неприятные последствия в виде инфекционного осложнения.
Против боли препараты использовать нужно только по мере необходимости, и не злоупотреблять ими, если дискомфорт в колене не сильно выражен. В первые 3 дня, чтобы не частить с вредными лекарствами, врачи советуют прикладывать мешочек со льдом к коленному суставу каждые 30-40 минут. Холодные сухие компрессы довольно эффективно и боль успокаивают, и отечность сводят на нет. Средства из категории НПВС нельзя применять непосредственно перед занятиями, чтобы можно было хорошо чувствовать свою ногу в момент тренировок. Если боль будет притуплена медикаментом, присутствует опасность совершить неверное движение и причинить нежелательную травму пока еще ранимой конечности.
Больно ли разрабатывать прооперированное колено без предварительного обезболивания? Конечно, чего скрывать, поначалу будет нелегко, что делать упражнения, что передвигаться. Но от болезненности никуда не денешься, это нормальная реакция организма на вмешательство временная. С каждым днем вам будет становиться легче и легче, а примерно через 7-10 суток неприятные ощущения прекратят приносить вам такие страдания. Главное не сдавайтесь! Не прекращайте выполнять те указания, которые дает специалист. Естественно, обо всех ваших ощущениях, тем более, если неприятная симптоматика стала усиливаться, сразу ставьте в известность вашего наблюдающего врача или тренера по лечебной физкультуре.
Когда снимают операционные швы?
Швы на колене после операции снимают обычно на 10 сутки. За это время должно произойти окончательное сращение краев раны, зафиксированных хирургическими нитями. Если разрез незначительный и быстро зажил, вам снимут швы на 7-й день. Вообще способность к регенерации мягких тканей, которые были рассечены в момент операции, у всех людей разная. У пожилой категории пациентов или людей, страдающих диабетом, окончательное заживление может состояться только на 12-14 день.
Судя по шрамам у данного пациента не левом коленном суставе была проведена частичная замена и артроскопия. Швы выглядят хорошо.
ЛФК для колена после операции
Только при условии комплексного сочетания ЛФК с другими лечебно-оздоровительными тактиками, прописанными доктором, вы достигнете результатов в нормализации двигательно-опорного потенциала ноги.
Сколько длится восстановление, было обозначено в предыдущих главах. Повторимся, 2-6 месяцев. На длительность восстановительного процесса влияют 3 критерия: операционная тактика, степень хирургической агрессии и персональные характеристики больного.
Основополагающими целями ЛФК после замены коленного сустава, артроскопии по восстановлению связок, менискэктомии колена и других хирургических методик лечения являются повышение тонуса и выносливости мышц, разработка коленного отдела до максимально полного восстановления. Грамотный физический режим по этапам может рекомендовать сугубо компетентный врач – оперировавший хирург-ортопед, реабилитолог или специалист по ЛФК.
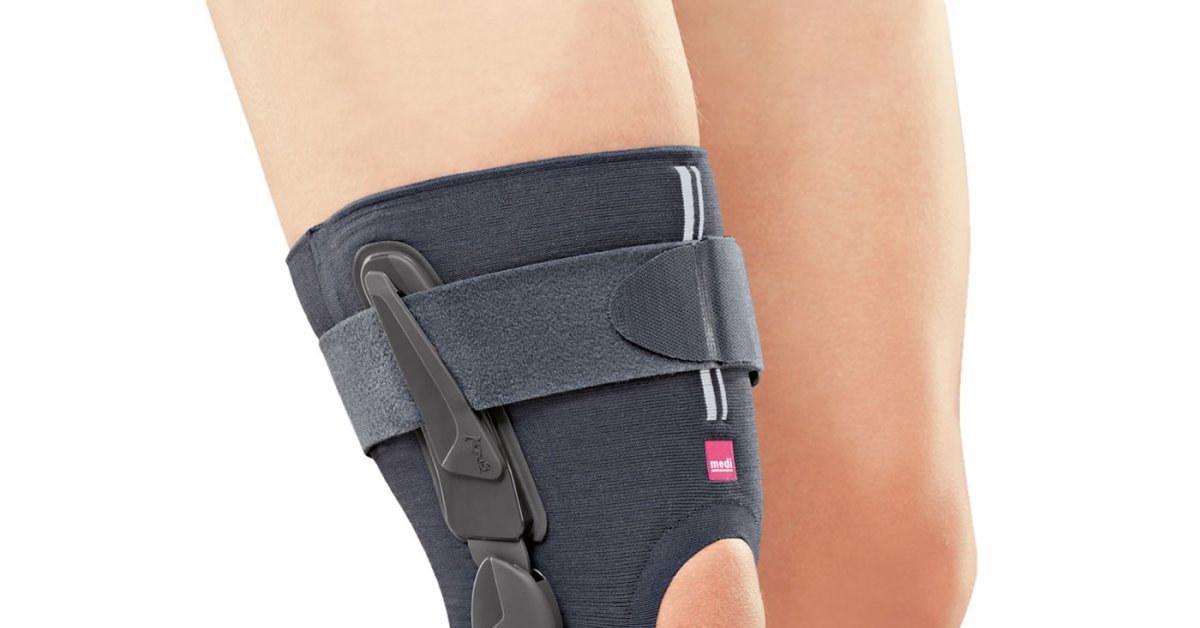
Занятия в ортезе.
Как разработать колено после операции: способы
Сразу по истечении 12-24 часов после операции на протяжении 3-7 суток вам порекомендуют выполнять в положении лежа облегченного вида тренировки. Частоту повторений и суточное количество занятий определяет специалист.
- Осторожно оторвать от постели проблемную ногу, приподняв ее на расстояние 20 см от поверхности. Здоровая нога в это время согнута в колене. Удержать позицию приподнятой ноги 5 секунд, затем аккуратно вернуть конечность в исходное положение.
Работайте плавно.
- Слегка согнув обе ноги (опора на пятки), произвести напряжение мышц бедра. На счет десять расслабиться.
Руки вдоль тела, торс расслаблен.
- Выполнять изометрическое сокращение ягодичных мышц с удерживанием напряжения до 5-8 сек.
Выполняйте до легкого жжения.
- Лежа на спине, подложив под стопу валик, сделанный из полотенца, производить надавливание на него, пытаясь согнуть ногу. Через 5 секунд расслабиться. Напрягаться будут связки подколенной зоны и мышечные структуры голени.
Главное не усилие, а плавность увеличения нагрузки.
- Ноги лежат ровно на постели. Делать движения стопами к себе и от себя, при этом пятку не отрывать от поверхности. Полезно поочередно раздвигать ноги в стороны, скользя по простыне.
Выполнять очень медленно.
Щадящие занятия постепенно дополняются более сложными упражнениями. Приведем примеры некоторых из них.
- Стать у стены или возле стула, чтобы подстраховывать себя. Медленно поднять больную конечность в выпрямленном состоянии вперед. Достигнув угла в 45 градусов, держите прямую ногу на весу секунд 5, так же плавно возвратите ее в исходную позицию.
На забывайте про опору для рук.
- Выполнить аналогичную задачу, как та, которая описана выше, но только с обращенной кнаружи стопой.
- Держась за спинку стула, отвести конечность в сторону (без рывков!), приподнимая ее на небольшое расстояние. На несколько секунд задержаться и вернуться в и.п.
Следите за балансом.
- Лечь на спину, подложить под оперированное колено валик. С опорой на валик выпрямить ногу. Около пяти секунду удерживайте позицию выпрямленной ноги, потом потихоньку возвратитесь в изначальное положение.
Плавность выполнения — залог отсутствия травм.
По истечении 2-3 недель переходят к активным тренировкам, где уже будут присутствовать занятия следующего типа:
- полуприседы возле стула (угол сгибания коленей не превышает 90 градусов);
Старайтесь опираться на всю площадь стопы.
- тренировки на растяжку, например, сгибание ноги с захватом ступни рукой и подтяжкой ее к ягодицам;
Если при этом подать таз вперед, то эффект растяжения увеличится.
- выполнение задач на сопротивление с использованием реабилитационного эспандера или резинового жгута;
Упражнений со жгутом можно придумать много.
- зашагивание (переднее и боковое) на степ-платформу с перенесением веса тела на ногу, которую оперировали, и с дальнейшим ее выпрямлением;
Чередуйте ноги при выполнении этого упражнения.
- занятия на велотренажере, используя легкий режим сопротивления педалей, постепенно увеличивая его до среднего, тяжелого.
Это лучший снаряд для реабилитации.
- ходьба на беговой дорожке, начинают с медленного темпа и 10-минутного хождения, в дальнейшем постепенно наращивают скорость и время;
- занятия аквагимнастикой и плаванием в бассейне.
Мы рекомендуем заниматься в бассейне пожизненно.
Реализовывая физические задачи, прислушивайтесь к собственным ощущениям: вы должны контролировать порог допустимой боли, не позволяя ему усиливаться. Перегрузка недопустима! Неоптимизированные нагрузки спровоцируют болезненный отек, сколько он продержится, зависит от степени причиненного вреда уязвимым коленным структурам. Но самое печальное, отечность и боль станут тормозить процессы восстановления, препятствовать нормальной разработке сустава, увеличивать сроки до вашего окончательного выздоровления.
Отек после операции на колене: что делать?
Отекание колена – физиологическая норма, поэтому сразу пугаться отечности не стоит. Скажем так, местная реакция запускается иммунной системой, которая стимулирует приток лимфатической жидкости к поврежденным мягким тканям. Сделать операцию, не травмируя мягкотканые образования, просто нереально. И чем обширнее был доступ (разрез) к больному объекту, тем больше выраженным будет отечно-болевой синдром.
Абсолютно нормальное явление.
По мере заживления операционной раны припухлость начнет спадать. У кого-то она уходит на 3 день, у кого-то на 5-7 сутки. Чтобы благополучно от них избавиться следуйте врачебным рекомендациям. Общие рекомендации состоят в следующем:
- возвышенное положение положения для улучшения дренажа;
- выгодная иммобилизация сустава;
- ранняя активизация двигательной активности;
- криотерапия (лечения холодом);
- антисептическая обработка раневой поверхности;
- наложение эласт?
