Научные статьи дисплазия тазобедренного сустава
Дисплазия тазобедренных суставов (ДТБС) (врожденный вывих бедра) — врожденное нарушение развития сустава. До сих пор эта патология является одной из наиболее сложных проблем ортопедии, более того, на фоне дисплазии часто формируется диспластический коксартроз — дегенеративно-дистрофическое заболевание, в 60 % случаев ведущее к снижению трудоспособности и в 11,5 % — к инвалидности. В связи с этим на первый план выходит ранняя диагностика заболевания, которую можно осуществлять при помощи нескольких лучевых методов. В данном обзоре были рассмотрены рентгенологический, ультразвуковой, метод компьютерной и магнитно-резонансной томографии с обсуждением достоинств и недостатков каждого.
Ключевые слова: дисплазия тазобедренных суставов, лучевые методы диагностики, схема Хильгенрейнера.
Дисплазия тазобедренных суставов (ДТБС) (врожденный вывих бедра) — врожденное нарушение развития сустава, заключающееся в дисконгруэнтности суставных поверхностей (головка бедренной кости, вертлужная впадина), их неправильном взаимном расположении [1, с.2].
До сих пор эта патология является одной из наиболее сложных проблем ортопедии, более того, на фоне дисплазии часто формируется диспластический коксартроз — дегенеративно-дистрофическое заболевание, в 60 % случаев ведущее к снижению трудоспособности и в 11,5 % — к инвалидности [2, с.6]. Важно отметить, что, при таком большом проценте участия заболевания в нарушении жизнедеятельности, до настоящего времени не установлены точные причины его развития. По мнению некоторых авторов, к таковым можно отнести сочетание примерно четырех факторов из ниже перечисленных: «преждевременное излитие околоплодных вод, ОРВИ в первом триместре беременности, курение матери, возраст матери моложе 20 лет, хронические заболевания органов малого таза, патология костно- мышечной системы у ближайших родственников, бактериальный вагиноз, анемия, токсоплазмоз, патология костно-мышечной системы у матери, тазовое предлежание плода во время беременности и в родах» [1, с.4].
В связи со столь низкой точностью прогноза на первый план выходит ранняя диагностика заболевания, которую можно осуществлять при помощи нескольких лучевых методов. Так, на первом месте по распространенности — рентгенологический метод. Он не позволяет оценить трехмерное строение сустава, но дает достаточно информации об изменении костных структур. У детей до 6 месяцев применение рентгенологического метода рекомендуется совместно с ультразвуковым методом диагностики, т к именно этот метод позволяет визуализировать большой объем хрящевой ткани, наблюдаемый у детей [1, с.54]. Помимо перечисленных, также используется методы компьютерной и магнитно-резонансной томографии, но они применяются не так широко и не в целях первичной установки диагноза.
В данной работе мы рассмотрим перечисленные методы диагностики дисплазии тазобедренного сустава, их достоинства и недостатки.
Рентгенологический метод
Помимо широкой диагностической ценности метода, стоит отметить, что выделенные 4 типа изучаемой патологии были установлены именно по рентгенологическим данным:
– первый тип, с преобладанием тазового компонента патологии: наличествуют диспластические изменения вертлужной впадины (впадина мелкая, неглубокая), а отклонения проксимального отдела бедра незначительны, или вообще отсутствуют;
– второй тип, с преобладанием бедренного компонента: деформация шейки бедра (антеторсия либо вальгусная деформация — см. рис 1–2); вертлужная впадина поражена незначительно, либо ее развитие нормальное;
– третий тип: выраженные отклонения и вертлужной впадины, и бедренного компонента сустава; при данном типе обе поверхности мгут быть сильно недоразвиты;
– четвертый тип: многоплоскостная деформация бедра.
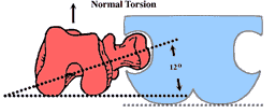
Рис.1Нормальная торсия [3]
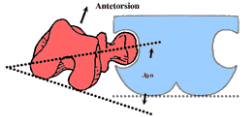
Рис.2 Антеторсия [3]
Как уже говорилось, хрящевая ткань в возрасте до 6 месяцев выполняет значительную часть сустава, в связи с чем медиальный отдел шейки, продольная ось костной её части, а тем более перпендикуляр к поверхности метафиза, занимают по отношению к анатомической оси более латеральное положение, чем ожидается увидеть. В связи с этим, рентгенологическим критерием правильности анатомических соотношений в тазобедренном суставе у детей до 6-месячного возраста является пересечение оси шейки с контуром крыши вертлужной впадины на уровне ее медиальной четверти (рис.3). Рентгенологическим признаком децентрации является направленность оси шейки бедренной кости (или перпендикуляра к метафизу) в пределах от границы медиальной и следующей четверти крыши до границы третьей и последней четвертей, подвывиха — на латеральную четверть крыши вертлужной впадины вплоть до касательного положения к ее латеральному краю. Пересечение оси шейки с латеральным краем надацетабулярной части подвздошной кости отражает состояние вывиха [4].
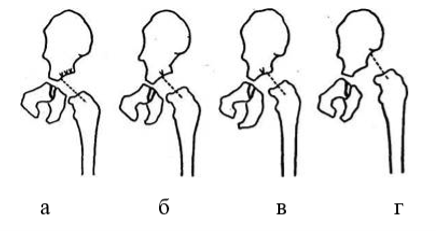
Рис. 3. Положение продольной оси шейки бедренной кости в норме (а), при децентрации (б), подвывихе (в) и полном вывихе (г). Источник: Загуменнова И. Ю., Кузьминова Е. С. Диагностика тазобедренных суставов.// URL: https://www.zhuravlev.info/a_191_- [4]
Рентгеновский снимок делают в положении ребенка на спине при вытянутых и параллельно уложенных ножках.
Исследование сустава проводится в трех проекциях:
– задней: анализируется положение суставных поверхностей во фронтальной плоскости (смещения головки бедренной кости кверху и кнаружи);
– аксиальной и крестцово-вертлужной: оцениваются смещения кпереди/кзади, а также исследуется сустав на предмет патологического поворота бедренной кости вокруг вертикальной оси [5, с.14]
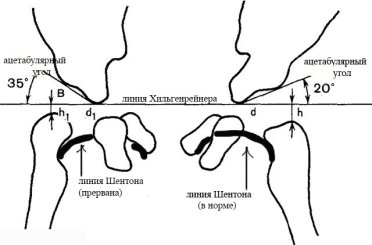
Проводится измерение нескольких показателей в соответствии со схемой Хильгенрейнера (рис.4) [5, с.15–17]:
- величина ацетабулярного угла: это угол крыши вертлужной впадины, образованный в месте пересечения линии, проведенной через Y-образные хрящи, и касательной к верхнему краю вертлужной впадины. В норме у детей до 3х месяцев его величина находится между 30о-20о (значение в 20о достигается примерно к 1 году)
- величина h: расстояние от горизонтальной линии Хильгенрейнера до наивысшей точки проксимального отдела бедра. В норме она симметрична с обеих сторон и примерно равна 9–12 мм. Свидетельством патологии является уменьшение этой величины
- величина d: расстояние от дна вертлужной впадины до величины h. В норме она также одинакова справа и слева и составляет не более 15 мм.
- Линия Шентона: дуга, соединяющая дистальный контур шейки бедра с нижней частью горизонтальной ветви лобковой кости. При малейшем смещении дуга искривляется и прерывается, что особенно заметно при вывихе.

Рис. 4 Схема Хильгенрейнера.
Ультразвуковое исследование
В настоящее время Американская Академия хирургов-ортопедов (AAOS) ультразвуковой метод считает равным по ценности рентгенологическому. Более того, именно исходя из данных УЗ-исследований формируется понятие о положительной динамики лечения патологии [6, с.1].
Техника исследования [7, с. 2–4]:
Так как хрящ — это гипоэхогенная мягкая ткань, ее легко визуализировать УЗ-методом. Вертлужная впадина представляет собой комплекс оссифицированной ткани и хрящевой, причем у новорожденных хрящевые перетяжки имеют форму буквы «Y». Большая часть хряща вертлужной впадины соответствует по сонографическим характеристикам головке бедренной кости, однако отделить эти два образования возможно. Как правило, при движении в суставе возникают микропузырьки синовиальной жидкости, позволяющие визуализировать границу между двумя суставными поверхностями. С латеральной стороны губы вертлужной впадины хрящевая ткань переходит в фиброзно-хрящевую, которая обладает повышенной эхогенностью и покрывает головку бедра сверху.
Точки оссификации начинают виднеться в головке бедра между 2ым-8ым месяцем жизни, причем у мальчиков обычно позже. С началом оссификации возрастает содержание кальция в костях, однако его еще недостаточно для четкой визуализации рентгенологическим методом, поэтому есть мнение, что УЗ-исследование является первоочередным для детей до 1 года (4 месяца добавлено для случаев с задержкой процесса окостенения).
Исследование направлено на определение трех показателей:
– позиция головки бедренной кости на предмет абдукции/аддукции. Описывается позиция как нормальная/смещенная/неправильная;
– стабильность таза при движении;
– степень развития компонентов сустава: глубина впадины, конфигурация суставных поверхностей. Обращается внимание не на углы, как при рентгенологическом исследовании, а на общее взаиморасположение.
Что касается самой техники исследования, оно проводится в трех проекциях:
– поперечная нейтральная (Transverse neutral view): датчик направляется горизонтально в вертлужную впадину, при этом исследуется место сочленения бедренной кости с ней, визуализируется центр сустава. Если сустав деформирован, между его поверхностями будет эхо от мягких тканей, размеры и выраженность которого зависят от степени мальформации
– поперечная изогнутая (Transverse flexion view): нога отводится из нейтральной позиции на 90о, датчик устанавливается в заднелатеральном положении над суставом, исследуется головка бедренной кости (в норме имеет конфигурацию буквы “U”, которая максимально выражена при максимальном отведении, а при полном приведении ноги конфигурация может меняться на “V”)
– коронарная изогнутая (Coronal flexion view): положение пациента то же, что и в предыдущей проекции, а датчик перемещается на 90о, исследуется вся полость сустава, в том числе взаимное расположение его частей и точки окостенения
Магнитно-резонансная томография
Метод магнитно-резонансной томографии (МРТ) в настоящее время получает все большее распространение, однако, ввиду своей высокой стоимости, все еще не используется как рутинное исследование. Тем не менее, многие патологические состояния таза могут быть идентифицированы на ранней стадии именно посредством МРТ, т. к. сустав включает большой процент мягких тканей. В настоящее время МРТ активно используется для разрешения спорных случаев: диференциации синовита от септического артрита и остеомиелита, диагностики воспалительных заболеваний сустава, опухолей кости, а также ранней диагностики и контроля болезни Пертеса (остеохондропатия головки бедренной кости) [8, с.8].
В случае ДТБС МРТ может использоваться в тяжелых случаях для уточнения информации перед хирургическим вмешательством, т. к. на МР-томограммах не только воспроизводятся все углы и прочие данные, что видны на рентгенограмме, но и визуализируется сустав в целом: рельеф поверхности головки бедренной кости, внутрисуставные взаимодействия, аномалии хрящевой ткани. Помимо этого, метод МРТ доказал свою непревзойденность в исследовании вертлужной впадины: дифференцировки разрывов губы от других видов повреждений, а также от вариантов нормы [8, с.9–10].
Компьютерная томография
Пожалуй, единственная область заболеваний таза, где КТ является более эффективным, чем МРТ — это опухоли костной ткани, т. к. именно КТ позволяет судить в степени кальцификации и внутрикостных образованиях [8, с.10]. В остальном же, равно как и в случае ДТБС, КТ применяется мало, т. к. информативность метода не превышает ранее перечисленные, а лучевая нагрузка и стоимость намного больше, чем при рентгене и УЗИ. Однако, для справедливости, стоит сказать о данном методе и продемонстрировать его возможности. Например, КТ может быть использовано для точного измерения торсии и версии бедра. Нормальные значения торсии: у новорожденных — примерно 32о, у взрослых 10о-20о; нормальные величины версии: 5о-25о [8, с.11].
Заключение
Таким образом, в настоящее время существует несколько эффективных методов диагностики дисплазии тазобедренного сустава. Каждый из них должен применяться с учетом особенностей пациента (возраст, тяжесть состояния, степень дисплазии), о чем уже говорилось выше. Такой подход обеспечит наиболее раннюю диагностику, что, в свою очередь, обеспечит максимально возможный положительный прогноз для каждого конкретного пациента.
Литература:
- Камоско, М.М. (1994) Врожденный вывих бедра при нестабильности тазобедренного сустава у детей до 3-х летнего возраста (клиника,этиология, хирургическое лечение): Дис. канд. мед. наук. СПб. //URL:https://www.dissercat.com/content/diagnostika-i-lechenie-displazii-tazobedrennykh-sustavov-u-nedonoshennykh-detei#ixzz57q1KY8cA
- Гуревич А. Б. (2011) Лучевая диагностика диспластических заболеваний тазобедренного сустава у детей: aвтореф. дис..канд. мед. наук: 14.01.13. Гуревич Алена Борисовна; ФГБУ РНЦР МР. Москва, URL: https://mzur.ru/upload/Диспластический %20Коксартроз %20на %20фоне %20ВВБ.pdf
- URL:https://ortosite.ru/articles/legs-torsion-version-normal-abnormal -ил.
- Загуменнова И. Ю., Кузьминова Е. С. Диагностика тазобедренных суставов.// URL: https://www.zhuravlev.info/a_191_-
- Лечение высокого врожденного вывиха бедра у детей младшего возраста, клинические рекомендации// Общероссийская общественная организация ассоциация травматологов-ортопедов России (АТОР)// Москва (2013)
- Harcke H. T. (2017) Hip ultrasonography in clinical practice. Pediatr Radiol: 47:1155–1159, DOI 10.1007/s00247–017–3879–9
- Harcke T. H., Grissom L. E.(1990) Performing dynamis sonography of the infant hip, AJR: 155:837–844.
- Fernando Ruiz Santiago,Alicia Santiago Chinchilla,Afshin Ansari,Luis Guzmán Álvarez,Maria del Mar Castellano García,Alberto Martínez Martínez,Juan Tercedor Sánchez(2016) Imaging of Hip Pain: From Radiography to Cross-Sectional Imaging Techniques, Radiol Res Pract.: 6369237., doi: 10.1155/2016/6369237
Основные термины (генерируются автоматически): бедренная кость, впадина, сустав, рентгенологический метод, хрящевая ткань, магнитно-резонансная томография, тазобедренный сустав, латеральный край, дегенеративно-дистрофическое заболевание, ранняя диагностика.
Источник
Это заболевание характеризующееся дегенеративными изменениями в тазобедренных суставах. Болезнь является следствием врожденной патологии сустава – дисплазии.
При дисплазиях сустав недоразвит, вертлужная впадина сформирована неправильно и нарушен шеечно-диафизарный угол. Если это угол превышает норму, то говорят о Coxa Valga – вальгусной деформации шейки бедренной кости. Такая патология практически не подлежит консервативному лечению, но ее можно устранить в Ладистен Клиник с помощью высокотехнологичной коррегирующей остеотомии.
Сoxa valga — что это?
У каждого новорожденного шейка бедренной кости находится в вальгусном положении: то есть развернута назад. В процессе роста происходит физиологический разворот, и головка занимает правильное положение. Это можно отследить по значениям шеечно-диафизарного угла, который в среднем составляет 127-130 градусов.
Но под действием некоторых факторов хрящи терпят изменения, и разворот нарушается.
Когда угол переваливает за отметку 139 градусов¹, проявляется Coxa Valga. Со временем патология ведет к тяжелым изменениям костных структур и близлежащих тканей, они разрушаются, стирается хрящ. Сустав, который и так был нездоровым, деформируется больше и вызывает коксартроз. Артроз тазобедренного сустава — одна из самых тяжелых патологий с опасными последствиями.
Причины возникновения
Coxa Valga может развиваться сразу после рождения или годами позже. Есть несколько факторов для ее возникновения:
- болезнь Литтля;
- последствия полиомиелита;
- прогрессирующая мышечная дистрофия;
- опухоли в зоне эпифизарного хряща.
Реже патология встречается после рахита или неправильного лечения травмы.
А самая распространенная причина заболевания – дисплазия тазобедренных суставов. Это состояние, при котором головка сустава недоразвита или вертлужная впадина пологая, не сформированная.
Самая тяжелая форма — врожденный вывих бедра. Но другие степени дисплазии не менее опасны. Если их не лечить они запускают коксартроз. По мере прогрессирования дисплазии происходит дегенерация хрящей в вертлужной впадине и на головке бедра. В более чем 70% случаев страдает именно впадина.
Симптомы заболевания
- тазобедренный сустав ограничен в подвижности;
- при сведении ног ребенка вместе, кожные складки на разных ногах не совпадают;
- при разведении ног и сгибании в тазобедренном суставе слышен «щелчок»;
- ноги визуально имеют разную длину.
Если патологию не лечить, развивается нарушение походки, боли, может возникнуть хромота (одна нога короче другой). Когда разрушаются суставы и прогрессирует артроз, боли имеют выраженный характер. На ранних стадиях ноги устают при физических нагрузках. Добавляется хруст в тазобедренном суставе, а в конце дня появляется хромота.
Можно ли с этим жить?
Если с дисплазией легкой степени жить можно, то ее прогрессирование сопровождается патологиями. В ряде случаев развивается «утиная походка», хромота. Это доставляет не только психологический, но и физический дискомфорт. Боль и ограничение движений – вот основные характеристики недолеченной дисплазии.
Профилактика
Своевременный осмотр ребенка и диагностика
УЗИ тазобедренных суставов и консультация ортопеда показана всем малышам в возрасте 3-4 месяца. При обнаружении coxa valga необходимо наблюдение и своевременное лечение
Массаж и гимнастика
Ребенку нужно делать гимнастику, можно пройти курс массажа
Широкое пеленание
Использовать широкое пеленание, как дополнительный способ профилактики
Ограничение физической нагрузки
Если сустав уже начал дегенерировать, физические нагрузки при коксартрозе должны быть ограничены. Но совсем исключать активность тоже опасно
- отсутствие больших шрамов после операции.
Своевременное и качественное лечение возвращает человеку нормальную двигательную активность и повышает качество жизни!
Оригинал статьи
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Бахтеева Н.Х.
1
Зоткин В.В.
1
Сертакова А.В.
2
Юсупов К.С.
2
1 ГБОУ ВПО «Саратовский ГМУ им. В.И. Разумовского» Минздрава России
2 ФГБУ «СарНИИТО» Минздрава России
Дисплазия тазобедренных суставов является частным вариантом дисплазии соединительной ткани и одним из самых распространенных заболеваний костно-мышечной системы у детей, в основе которого лежат механизмы генетически обусловленной неполноценности компонентов тазобедренного сустава. Проведен анализ условий формирования проксимального отдела бедренной кости у детей при дисплазии. Главным рентгеноанатомическим проявлением дисплазии тазобедренного сустава является нарушение нормальной конгруэнтности суставных поверхностей (вертлужной впадины и головки бедра) вследствие их сформированных дефектов. Приведены результаты изучения генетических, биомеханических факторов как основных условий формирования торсионно-вальгусной деформации проксимального отдела бедренной кости. Генетические мутации в соединительной ткани, возникающие при дисплазии, способствуют нарушению первоначальной структуры сустава, увеличивая его склонность к анатомическим деформациям как вертлужной впадины, так и проксимального отдела бедра. Несмотря на общие выявленные закономерности биомеханики, имеются различия действия сил в каждом тазобедренном суставе у всех индивидуумов, что связано с уникальными особенностями анатомии, состоянием мышечной ткани и уровнем тренированности мышц, образа жизни.
дети
генетические и биомеханические факторы
дисплазия тазобедренных суставов
1. Абакумова Л.Н. Клинические формы дисплазии соединительной ткани у детей. Учебное пособие. СПб.: 2006. — 36 с.
2. Демин В.Ф., Ключников С.О., Ключникова М.А. Значение соединительнотканных дисплазий в патологии детского возраста. Вопросы современной педиатрии. 2005; № 1. — С. 50–56.
3. Кадурина Т.И., Горбунова В.Н. Дисплазия соединительной ткани. СПб.: Элби, 2009. — 722 с.
4. Котельников Г.П., Миронов С.П., Мирошниченко В.Ф. Травматология и ортопедия: Учебное пособие. М.: Гэотар-Медиа; 2006. — 397 с.
5. Макушин В.Д., Тепленький М.П. Рентгенологическая классификация врожденной дисплазии тазобедренного сустава. Гений ортопедии. 2010; № 2: 103-108.
6. Поздникин Ю.И., Камоско М.М., Краснов А.И., Волошин С.Ю., Поздникин И.Ю., Басков В.Е. и др. Система лечения дисплазии тазобедренного сустава и врожденного вывиха бедра как основа профилактики диспластического коксартроза. Травматология и ортопедия России. 2007. — № 3. — С. 63–71.
7. Скворцов Д.В. Диагностика двигательной патологии инструментальными методами: анализ походки, стабилометрия. М.: МБН. 2007. — 640 с.
8. Соколовский О.А. Обоснование современных реконструктивно-восстановительных вмешательств при дисплазии тазобедренного сустава у подростков: Автореф. дис. … д-ра мед. наук. Минск; 2005. — 37 с.
9. Andren L, Borglin NE: A disorder of oestrogen metabolism as a causal factor of congenital dislocation of the hip. Acta Orthop Scand. 1960; № 30: Р. 169–171.
10. Antolic V., Kralj-Iglic V., Iglic A., Pompe B. Hip biomechanics in orthopaedic clinical practice. J. Cellular&Molecular biology letters. 2002; № 7(2): Р. 311–315.
11. Bergmann G, Graichen F, Rohlmann A. Hip joint contact forces during stumbling. Lang Arch Surg. 2004; № 389(1): Р. 53–59.
12. Burr D.B., Gerven D.P-V., Gustav B.L. Sexual dimorphism and mechanics of the human hip: a multivariate assessment. Am J Phys Anthropol. 1977; № 47(2): Р. 273–278.
13. Byrne D.B., Mulhall K.J., Baker J.F. Anatomy & Biomechanics of the Hip. The Open Sports Medicine Journal. 2010; № 4. — Р. 51–57.
14. Carter, C.O., Wilkinson, J.A. Genetic and environmental factors in the aetiology of congenital dislocation of the hip. Clin. Orthop. Rel. Res. 1964; № 33. — Р. 119–128.
15. Forst J, Forst C, Forst R, Heller KD: Pathogenetic relevance of the pregnancy hormone relaxin to inborn hip instability. Arch Orthop Traum Surg. 1997; № 116. — Р. 209–212.
16. Gulati V., Eseonu K., Sayani J., Ismail N., Uzoigwe C., Choudhury M-Z. et al. Developmental dysplasia of the hip in the newborn: a systematic review. World J Orthop. 2013. — № 4(2). — Р. 32–41.
17. Hensinger RN: Congenital dislocation of the hip: Treatment in infancy to walking age. Orthop Clin North Am. 1987; № 18. — Р. 597–616.
18. Maheshwari R., Madan S.S. Pelvic osteotomy techniques and comparative effects on biomechanics of the hip: a kinematic study. Orthopedics. 2011; № 34. — Р. 821–826.
19. Mavcic B., Iglic A., Kralj-Iglic V., Brand R.A., Vengust R. Cumulative hip contact stress predicts osteoarthritis in DDH. Clin Orthop Rel Res. 2008; 466: 884–891.
20. Mavcic B., Pompe B., Antolic V., Daniel M., Iglic A., Kralj-Iglic V. Mathematical estimation of stress distribution in normal and dysplastic human hips. J Orthop Res. 2002; № 20. — Р. 1025–1030.
21. Onyekwelu I, Goldring M.B., Hidaka C. Chondrogenesis, joint formation, and articular cartilage regeneration. J Cell Biochem. 2009; № 107(3). — Р. 383–392.
22. Pekmezci M, Yazici M. Salter osteotomy: an overview. Acta Orthop Traumatol Turc. 2007; № 41(Suppl 1). — Р. 37–90.
23. Pompe B., Antolic V., Mavcic B., Iglic A., Kralj-Iglic V. Hip joint contact stress as an additional parameter for determining hip dysplasia in adults: Comparison with Severin’s classification. Med Sci Monitor. 2007; № 13. — Р. 215–219.
24. Radin EL. Biomechanics of the human hip. Clin Orthop Relat Res. 1980; № 152. — Р. 28–34.
25. Rouault K., Scotet V., Autret S., Gaucher F., Dubrana F., Tanguy D. et al. Do HOXB9 and COL1A1 genes play a role in congenital dislocation of the hip? Study in Caucasian population. Osteoarthritis and Cartilage. 2009; № 17. — Р. 1099–1105.
26. Thomas S.R., Wedge J.H., Salter R.B. Outcome at forty-five years after open reduction and innominate osteotomy for late-presenting developmental dislocation of the hip. J Bone Joint Surg Am 2007; № 89. — Р. 2341–2350.
27. Tillmann B: Embryonic development of the hip joint. Z Orthop Ihre Grenzgeb.1990; № 128. — Р. 338–340.
28. Tukenmez M, Tezeren G. Salter innominate osteotomy for treatment of developmental dysplasia of the hip. J Orthop Surg. 2007; № 15. — Р. 286–290.
29. Vengust R., Daniel M., Antolic V., Zupanc O., Iglic A., Kralj-Iglic V. Biomechanical evaluation of hip joint after Salter innominate osteotomy: a long-term follow-up study. Arch Orthop Trauma Surg. 2001; № 121. — Р. 511–516.
30. Weinstein S. Congenital hip dislocation. Clin. Orthop. 1992; № 281. — Р. 69–74.
31. Wynne-Davies R: Acetabular dysplasia and familial joint laxity: Two etiological factors in congenital dislocation of the hip. J Bone Joint Surg Br. 1990; № 52. — Р. 704–716.
32. Zervas HZ, Constantopoulos C, Theodorou SD, Toubis M, Fessas PH. HLA antigens and congenital dislocation of the hip. Tissue Antigens. 1983; № 22. — Р. 295–297.
33. Zupanc O., Križancic M., Daniel M., Mavcic B., Antolic V., Iglic A. et al. Shear stress in epiphyseal growth plate is a risk factor for slipped capital femoral epiphysis. J Pediatr Orthoped. 2008; № 28. — Р. 441–445.
Дисплазия тазобедренного сустава (ДТС) является одним из самых распространенных заболеваний костно-мышечной системы у детей, в основе которого лежат механизмы генетически обусловленной неполноценности компонентов тазобедренного сустава (ТБС) [4, 6, 16]. Манифестация ДТС различна и обусловлена генетической природой изменений различных типов соединительной ткани (хрящевой, костной, опорной) [1, 2, 3]. Актуальность ДТС в настоящее время несомненна, в пользу данного факта свидетельствуют неутешительные прогнозы в отношении распространенности диспластического коксартроза во взрослой мировой популяции и постоянный рост рынка эндопротезов ТБС. Конкретные этиологические факторы обязательного развития ДТС в настоящее время не выявлены, что свидетельствует о мультифакториальной природе заболевания. Однако исследования с экспериментальной доказательной базой некоторых врачей-ортопедов и ученых [27] определили ряд условий, способствующих реализации клинической его картины: генетическая предрасположенность отдельных семей [31], ягодичное предлежание плода, женский пол [17], неблагоприятные факторы при вынашивании плода [9]. Кроме того, в крови детей с ДТС также отмечали повышенное содержание гормона релаксина (предполагается его ответственность за развитие слабости капсульно-связочного аппарата) [15].
Цель
Проанализировать условия формирования проксимального отдела бедренной кости у детей при дисплазии.
Методы
В обзоре рассматриваются исследования авторов, посвященные изучению роли генетических факторов в развитии ДТС, а также биомеханические условия развития торсионно-вальгусной деформации проксимального отдела бедренной кости (ТВД ПОБК).
Результаты
В основе всех проявлений ДТС ключевая роль принадлежит генетическим изменениям нативной структуры опорной соединительной ткани (кость, хрящ, капсула и связки), что констатировано рядом исследований. Так, Zervas и соавт. (1983) выявили несколько примеров фамильной ДТС, возникших в результате транслокации хромосом, кодирующих структуру гиалинового хряща [32]. В свою очередь Carter&Wilkinson (1992) предположили наличие, возможно, двух групп генов, ответственных за проявления ДТС. Так, первая группа генов кодировала диспластические изменения вертлужной впадины, а вторая группа – слабость капсульно-связочного аппарата сустава [14].
Wynne-Davies с соавт. [31], предположили существование наследственно обусловленной группы множества генетических аллелей, ответственных за недоразвитие костных компонентов ТБС. В том числе они были ответственны за латентные варианты течения заболевания, диагностированные в позднем возрасте. Другая группа генетических аллелей, обусловливающих слабость капсулы и связок сустава, ответственна за случаи развития ДТБС у детей до 1 года.
В настоящее время раскодированы некоторые мутации в генах коллагена I и II типов (COL1A1, HOXB9, COL2A1), а также минорных коллагенов и протеогликанов, которые обусловливают диспластичность сустава, слабость капсульно-связочного аппарата [25, 21].
Сущность генетических изменений сводится к нарушению функций нормальной костной, хрящевой и связочной соединительной ткани. Так, мутации генетических локусов коллагена I типа отвечают за потерю прочности, опорности суставных поверхностей, также нарушают пролиферацию и дифференцировку нормальных остеобластов и остеокластов, вследствие чего происходит недоразвитие костных компонентов ТБС, нарушение процессов обызвествления хрящевой модели. Данные нарушения обусловливают недоразвитие вертлужной впадины, ее малую глубину. Проксимальный отдел бедра также претерпевает значительные изменения: потеря прочности и опороспособности вызывает размягчение в ростковых зонах эпифиза с его последующей деформацией в виде удлинения и вальгизации шейки, а также формированием торсионно-вальгусных деформаций.
Мутации коллагена II типа и базовых протеогликанов в гиалиновом хряще снижают его прочность, способность к обратимым изменениям, гидратированности. Все это предрасполагает к потере функциональности хрящевых поверхностей ТБС, а также способствует развитию дистрофических изменений в хрящевой губе, снижению контактности головки бедра и вертлужной впадины. Это приводит к соскальзыванию головки бедра по мелкой впадине, а также косвенно стимулирует удлинение шейки.
Весь организм человека зависит от законов физики, поэтому различные силы тяжести и линии контактного стресса на тазобедренный сустав формирует его уникальную форму. Ребенок, вставший на ноги и начавший ходьбу, принципиально изменяет распределение нагрузки на проксимальный отдел бедра. Именно этот новый биомеханический статус формирует окончательный тип диспластической деформации (торсионно-вальгусная деформация проксимального отдела бедренной кости). В многочисленных литературных источниках даны объяснения тем или иным изменениям, происходящим при формировании проксимального отдела бедра [24, 13].
Так, эксперименты некоторых авторов [10] рассматривают ТВД ПОБК как неудачный результат соотношения биомеханических параметров (силовых линий нагрузки и нагружаемых поверхностей проксимального отдела) с использованием индекса стресса сустава. Данные ученые с 1993 г. занимались конструированием модели силовых линий в ТБС, с помощью которой доказали важное значение нарушения статико-кинематической функции при дисплазии [10, 20, 19, 33].
Клиническая апробация данной модели показала, что пиковое напряжение на область головки бедра при ДТБС гораздо выше, нежели в норме [29]. Индекс пикового напряжения (рис. 1) в области латеральной части впадины негативный в норме и позитивный в диспластичном ТБС [23].
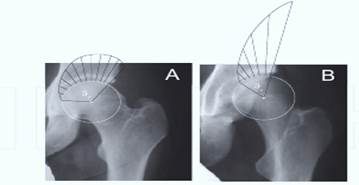
Рис. 1. Линии напряжения во фронтальной поверхности, длина линий отражает степень стресса: А – площадь нагрузки головки ТБС в норме; В – площадь нагрузки головки бедра при дисплазии
Однако не только изменение линий напряжения играет важную роль в появлении деформаций ПОБ. Традиционными биомеханическими моделями, показывающими изменение ТБС при дисплазии, являются двумерные модели-схемы с расчетом сил напряжений [7, 12]. Именно дисбаланс сил напряжений при дисплазии, которые зависят от состояния мышц-абдукторов и массы тела, является решающим в формировании ТВДБ ПОБК.
Согласно данной модели вес тела человека равномерно распределен на обе нижние конечности (рис. 2). Центр тяжести расположен между ТБС, его сила равномерно воздействует на них (вектора силы тяжести вертикальны и проходят через центр головки бедра). Стабильность и центрация головки в ТБС обеспечиваются взаимодействием противоположно направленных сил. Сила тяжести, направленная вниз, – вектор К (определяется массой тела человека и величиной рычага а – расстояние от общего центра массы до центра вращения головки) создает вращательный момент вокруг центра головки. Противодействующая сила (момент противодействия М) создается мышцами-абдукторами. Сила мышц-абдукторов дополнительно создает обратный вращательный момент вокруг центра головки, который уступает по силе и рычагу вектору К.
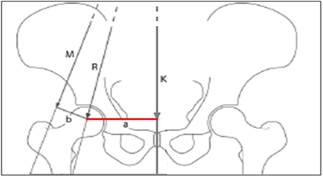
Рис. 2. Двумерная модель расчета напряжений в ТБС: моменты сил, действующих на нормальный ТБС (пояснение в тексте)
Таким образом, для поддержания стабильности в нормальном ТБС сила мышц-абдукторов должна быть кратной массе тела. Величина действующих сил в ТБС зависит от соотношения моментов сил а/b, т.е. момента силы, создаваемого весом человеком и рычагом а, и моментом силы мышц-абдукторов – вектор b [12, 11]. При ДТС принципиальными моментами являются нарушение биомеханики в суставе и перераспределение сил, обеспечивающих центрацию головки и стабильность в ТБС (рис. 3).
 а)
а)  б)
б)
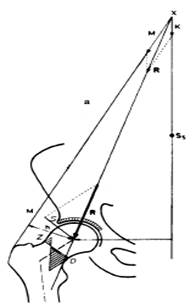
Рис. 3. Распределение сил напряжений в нормальном ТБС (а) и при ТВД ПОБ (б), где S – сила трения, D – сила сжатия, Z – сила напряжения, h – плечо момента сил абдукторов; M – момент сил мышц-абдукторов; K – сила тяжести массы тела; R – результирующая сила (Maquet, 1985; Pauwels, 1973)
При ТВД ПОБК плечо h момента сил мышц-абдукторов M короче, чем в нормальном ТБС (рис. 3 а). Таким образом, мышечное усилие в диспластичном суставе должно быть больше для поддержания баланса и противодействия силе К, также сила абдукторов М приближена к вертикали при вальгизации шейки бедра. В результате угол, образованный векторами сил К и М, становится более острым, что удлиняет вектор результирующей R. Результирующая оказывает большее воздействие на край вертлужной впадины (рис. 3 б), что снижает площадь распределения нагрузки в диспластичном ТБС на единицу поверхности впадины и суставной губы, концентрируя отдельные силы напряжения точечно по суставным образованиям, провоцируя артрит. Однако при ТВД ПОБК вектор результирующей R направлен ближе к оси шейки, что создает условия для преобладания сил сжатия в проксимальном отделе бедра.
Обсуждение
В большинстве случаев при упоминании «дисплазия тазобедренных суставов» многочисленные авторы подразумевают ацетабулярную дисплазию [8, 30, 22, 28, 18, 26], уделяя скромное внимание деформации проксимального отдела бедра (ПОБК). Однако ряд исследований, посвященных проблеме ДТС у детей, обнаруживает большое количество случаев «дисплазии бедра». Так, В.Д Макушин с соавт. (2010) при изучении 859 суставов у детей отметил суставы с преобладанием бедренного компонента патологии в 72,1% случаев (619 суставов), в то время, как ацетабулярная дисплазия отмечена в 27,9% случаев (240 суставов) [5]. ТВД ПОБК является одним из компонентов диспластичного сустава, которая, на наш взгляд, заслуживает отдельного внимания.
Заключение
Таким образом, генетические мутации в соединительной опорной ткани, возникающие при дисплазии, способствуют нарушению первоначальной структуры сустава, увеличивая его склонность к анатомическим деформациям как вертлужной впадины, так и проксимального отдела бедра. Данные изменения особенно хорошо заметны при возрастающей роли биомеханического фактора (ходьба), факторов окружающей среды. Несмотря на общие выявленные закономерности биомеханики, имеются различия действия сил в каждом ТБС у всех индивидуумов, что связано с уникальными особенностями анатомии, состоянием мышечной ткани и уровнем тренированности мышц, образом жизни (повышенными физическими нагрузками и т.д.). Особая роль при ДТС принадлежит ТВД ПОБК как фактору, определяющему нестабильность ТБС за счет не только костно-хрящевых структур, но и мягкотканых компонентов.
Рецензенты:
Норкин И.А. д.м.н., профессор, директор ФГБУ «Саратовский научно-исследовательский институт травматологии и ортопедии» Минздрава России, г. Саратов;
Пучиньян Д.М., д.м.н., профессор, главный научный сотрудник отдела фундаментальных и клинико-экспериментальных исследований ФГБУ «Саратовский научно-исследовательский институт травматологии и ортопедии» Минздрава России, г. Саратов.
Библиографическая ссылка
Бахтеева Н.Х., Зоткин В.В., Сертакова А.В., Юсупов К.С. ФОРМИРОВАНИЕ ПРОКСИМАЛЬНОГО ОТДЕЛА БЕДРЕННОЙ КОСТИ У ДЕТЕЙ ПРИ ДИСПЛАЗИИ // Современные проблемы науки и образования. – 2015. – № 5.;
URL: https://science-education.ru/ru/article/view?id=22397 (дата обращения: 20.07.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
