Наколенник на коленный сустав при болезни шляттера

Одной из частых причин болей в коленных суставах у детей является болезнь Шляттера. Патология, также называемая большеберцовым апофизитом, была описана в начале 20-го века врачами Осгудом и Шляттером и получила их имя. Наиболее характерной проблема является для спортсменов 8-15 лет, хотя может встречаться и во взрослом возрасте. У мальчиков апофизит большеберцовой кости встречается в 3 раза чаще, чем у девочек. Своевременное обнаружение болезни и правильная коррекция избавляют от симптомов и защищают от осложнений.
Содержание
- Причины болезни
- Симптомы болезни Шляттера-Осгуда
- Варианты лечения
- Современные ортезы для эффективного устранения патологии


Причины болезни
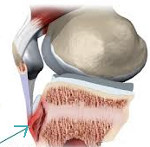
При болезни Осгуд-Шляттера страдает апофиз бугристости – костный вырост большеберцовой кости сразу под коленной чашкой. К этому выступу через сухожилия надколенника крепится мощная четырехглавая мышца бедра. До 12-18 лет участок бугристости большеберцовой кости в основании представлен не костью, а хрящом. Под тягой мышцы при резком ее сокращении, при повторяющихся небольших или однократной серьезной травме хрящевая пластинка может травмироваться, а апофиз отрываться.
Болезнь Осгуд-Шляттера относится к группе так называемых болезней перегрузки и чаще всего появляется у спортсменов. Интересная статистика: у детей-спортсменов частота выявления описанной болезни достигает 21%, а у не спортивных детей – всего 4%.
В зоне риска находятся дети и подростки, которые занимаются:
- легкой атлетикой,
- футболом,
- хоккеем,
- баскетболом,
- тяжелой атлетикой и прочими видами спорта.
Если у пациента доминируют повторяющиеся незначительные травмы, развивается классическая картина с преобладанием воспаления. Если сила тяги мышцы превышает прочность бугорка, происходит полный отрыв апофиза.

Симптомы болезни Шляттера-Осгуда
Появление симптомов может быть внезапным, чаще проявления болезни нарастают постепенно. Тремя типичными симптомами развития апофизита большеберцовой кости являются:
- боль,
- отечность,
- снижении силы мышц.
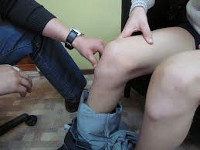
Боль и отечность располагаются в верхней части голени по передней поверхности. Именно там, чуть ниже коленной чашечки и располагается выступ бугристости. Усиление болевых ощущений имеет связь с физической нагрузкой, резкое увеличение интенсивности боли наблюдается при напряжении квадрицепса – четырехглавой мышцы бедра. Из-за того, что организм пытается ограничить травмирующее воздействие происходит рефлекторное ослабление четырехглавой мышцы. Для диагностики важнейшее значение имеют осмотр, пальпация (прощупывание), рентгенография или компьютерная томография коленного сустава.


Варианты лечения
При правильном лечении в 90% случаев наступает полное выздоровление. Главное в лечении болезни Шляттера – создание условий для «отдыха» и заживления костного бугорка. В период разгара болезни и до полного восстановления исключаются спортивные нагрузки. Нога фиксируется гипсовой повязкой или ортезом на срок от 2-х недель до 2-х месяцев. Применяется физиотерапевтическое лечение, противовоспалительная терапия. Через год после начала процесса практически у всех детей происходит восстановление силы мышц, уходят отечность и боли в области бугристости.
Обратите внимание на широкий ассортимент бандажей и ортезов в магазине Медтехника Ортосалон
Современные ортезы для эффективного устранения патологии
На замену тяжелым, душным и неудобным гипсовым повязкам сегодня пришли современные ортезы. Простым и относительно недорогим вариантом для кратковременной иммобилизации колена является тутор. Это устройство исключает любые движения в коленном суставе, обеспечивая его полную стабильность. Тутор эффективен и практичен, он хорошо подходит для создания полного покоя, но противопоказан для длительного лечения. Длительная фиксация колена в одном положении может приводить к контрактуре – ограничению движений.


Максимальный комфорт и эффект гарантируют ортезы для колена с шарнирами и переменным углом фиксации. Индивидуальная регулировка позволяет последовательно сменять интенсивность фиксации и грамотно подходить к реабилитации колена. Амплитуда движений может меняться от абсолютной неподвижности до полной свободы в избранных направлениях. Шарнирные ортезы легкие и дышащие, в них предусмотрено пространство для свободного доступа к бугристости большеберцовой кости. В отличие от гипсовой повязки, которая часто вынуждает передвигаться на костылях, ортезы из пластика устойчивы при ходьбе и чаще не требуют использования костылей.
Людям, которые уже перенесли болезнь и продолжают страдать от периодических болей в колене, отлично помогают бандажи для связки надколенника. Такие устройства состоят из ремешка с подушечкой, которые придавливают бугристость и устраняют боль. Иногда такие бандажи назначают в начальный период болезни у молодых спортсменов. Однако для лечения болезни Шляттера в ее разгаре все-таки необходим полноразмерный ортез. В сети специализированных магазинах «Медтехника Ортосалон» вы найдёте широкий ассортимент наиболее эффективных при болезни Шляттера ортезов. Грамотность консультантов, наличие большого количества ортопедических приспособлений гарантируют правильный индивидуальный выбор наиболее подходящего решения.
Эдуард Свитич, врач ортопед-травматолог.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 25 ноября 2015;
проверки требуют 42 правки.
Болезнь Осгуда–Шлаттера, Osgood–Schlatter disease — остеохондропатия бугристости большеберцовой кости.
Преобладающий возраст развития болезни Осгуда — Шлаттера с десяти до 29 лет, но если вовремя не прекратить нагрузки, то костная ткань может уже никогда не восстановиться. Вероятность возникновения заболевания зависит от пола, лица мужского пола ей более подвержены.
Факторы риска развития болезни Осгуда–Шлаттера: баскетбол, хоккей, футбол, кикбоксинг, горные лыжи, спортивный туризм, большой теннис, дзюдо, самбо, таеквондо, карате.
Заболевают молодые люди, в основном, совершенно здоровые. В конце XX века она описывалась французскими авторами как «апофизарный остеит», или «остеомиелит роста». Немного ранее датские и английские авторы считали болезнь характерным для молодых солдат и юных спортсменов травматическим периоститом. При данном заболевании необходимо сразу прекратить нагрузки и уменьшить ходьбу . Иногда боли в колене достигают такого уровня, что ходить и стоять практически невозможно.
Клиническая картина[править | править код]
Чаще возникает у мальчиков 10-18 лет, не только после ушиба, падения или физических нагрузок, но и без какого-либо внешнего воздействия — начинаются боли при сильном разгибании или крайнем сгибании колена, развивается ограниченная, плотная, резко болезненная при надавливании припухлость большеберцового бугра. Общее состояние удовлетворительное, местные воспалительные изменения отсутствуют или слабо выражены.
Патологический процесс, как правило, самоограничивается. Возникновение его обусловлено нагрузкой на собственную связку надколенника, прикрепленную к бугристости большеберцовой кости. На фоне ускоренного роста в подростковом возрасте, повторяющиеся нагрузки на связку, и незрелость бугристости большеберцовой кости, могут спровоцировать подострый перелом последней в сочетании с лигаментитом собственной связки надколенника. Эти изменения приводят к формированию патологических костных разрастаний, болезненных при резких движениях. При опоре на колено боль может иррадиировать по ходу связки и выше надколенника в сухожилие четырёхглавой мышцы бедра, крепящееся в верхнему краю надколенника.
Часто вслед за одним заболевает и другое колено, с теми же объективными изменениями на голени. Болезненность и боли держатся месяцами, обостряясь под влиянием механических инсультов, постепенно исчезая в течение года, редко позднее. Прогноз вполне благоприятный. Костный выступ остается, но без всякого ущерба для функции колена.
Гистологически процесс характеризуется утолщением хрящевой прослойки между большеберцовым метафизом и связкой надколенника, неправильными границами зон окостенения, простирающимися в сухожильную ткань и образующих богатый клетками волокнистый хрящ, иногда с основным веществом слизистого типа.[2]
Проявления болезни Шлаттера[править | править код]
- Ограниченная болезненность в области бугристости большеберцовой кости (голень), усиливающаяся при сгибании в коленном суставе, особенно при приседании (даже неполном). Этим заболеванием часто страдают спортсмены-фехтовальщики, основная стойка которых предполагает некоторое приседание, и велосипедисты — постоянные вращательные движения ногами, из-за этого большая нагрузка на коленный сустав.
- Отёчность мягких тканей
Диагностика болезни Осгуд-Шлаттера[править | править код]
- Рентгенографическое исследование коленных суставов в боковых проекциях; часто наблюдаются характерные «хоботки» в области бугристости большеберцовых костей, нередко вводящие врачей в заблуждение; изолированные костные фрагменты небольших размеров, иногда в количестве 1-2-3. Картина представляется очень разнообразной, напоминающей дробления, искривления и надломы эпифизарного отростка.
- Радиоизотопное сканирование
- Ультразвуковое исследование коленного сустава
Примечания[править | править код]
Источник
Болезнь Шляттера — это асептическое разрушение бугристости и ядра большеберцовой кости, возникающее на фоне их хронического травмирования в период интенсивного роста скелета. Проявляется болями в нижней части коленного сустава, возникающими при его сгибании (приседания, ходьба, бег), и припухлостью в области бугристости большеберцовой кости. Диагностируется на основании оценки данных анамнеза, осмотра, рентгенологического исследования и КТ коленного сустава, локальной денситометрии и лабораторных исследований. Лечится в большинстве случаев консервативными методами: щадящим двигательным режимом, противовоспалительными препаратами, анальгетиками, физиотерапевтическими средствами, ЛФК, массажем.
Общие сведения
Болезнь Шляттера была описана в 1906 году Осгудом-Шляттером, имя которого она и носит. Другое название заболевания, которое также применяется в клинической ортопедии и травматологии, отражает суть происходящих при болезни Шляттера процессов и звучит как «остеохондропатия бугристости большеберцовой кости». Из этого названия видно, что болезнь Шляттера, как болезнь Кальве, болезнь Тиманна и болезнь Келера, относится к группе остеохондропатий — заболеваний невоспалительного генеза, сопровождающихся некрозом костной ткани.
Болезнь Шляттера наблюдается в период наиболее интенсивного роста костей у детей от 10 до 18 лет, значительно чаще у мальчиков. Заболевание может протекать с поражением лишь одной конечности, но достаточно часто встречается болезнь Шляттера с патологическим процессом в обеих ногах.
Болезнь Шляттера
Причины
Триггерными факторами в развитии болезни Шляттера могут быть прямые травмы (повреждения связок коленного сустава, переломы голени и надколенника, вывихи) и постоянная микротравматизация колена при занятиях спортом. Медицинская статистика указывает на то, что болезнь Шляттера появляется почти у 20% подростков, активно занимающихся спортом, и лишь у 5% детей, не занимающихся сортом.
К видам спорта с повышенным риском развития болезни Шляттера относятся баскетбол, хоккей, волейбол, футбол, спортивная гимнастика, балет, фигурное катание. Именно занятиями спортом объясняют более частое появление болезни Шляттера у мальчиков. Происходящее последнее время более активное участие в спортивных секциях девочек привело к сокращению разрыва между полами в отношении развития у них болезни Шляттера.
Патогенез
В результате перегрузок, частых микротравм колена и чрезмерного натяжения собственной связки надколенника, происходящего при сокращениях мощной четырехглавой мышцы бедра, возникает расстройство кровоснабжения в области бугристости большеберцовой кости. Могут отмечаться мелкие кровоизлияния, разрыв волокон связки надколенника, асептическое воспаление в области сумок, некротические изменения бугристости большеберцовой кости.
Симптомы болезни Шляттера
Патология характеризуется постепенным малосимптомным началом. Пациенты, как правило, не связывают возникновение заболевания с травмой колена. Начинается болезнь Шляттера обычно с появления неинтенсивных болей в колене при его сгибании, приседаниях, подъеме или спуске по лестнице. После повышенных физических нагрузок на коленный сустав (интенсивных тренировок, участия в соревнованиях, прыжках и приседаниях на занятиях физкультурой) происходит манифестация симптомов заболевания.
Возникают значительные боли в нижней части колена, усиливающиеся при его сгибании во время бега и ходьбы и стихающие при полном покое. Могут появляться острые приступы боли режущего характера, локализующейся в передней области коленного сустава — в районе прикрепления сухожилия надколенника к бугристости большеберцовой кости. В этой же области отмечается припухлость коленного сустава. Болезнь Шляттера не сопровождается изменениями общего состояния пациента или местными воспалительными симптомами в виде повышения температуры и покраснения кожи в месте отечности.
При осмотре колена отмечается его отечность, сглаживающая контуры бугристости большеберцовой кости. Пальпация в области бугристости выявляет локальную болезненность и отечность, имеющую плотноэлатичную консистенцию. Сквозь припухлость пальпируется твердый выступ. Активные движения в коленном суставе вызывают болевые ощущения различной интенсивности. Болезнь Шляттера имеет хроническое течение, иногда отмечается волнообразное течение с наличием выраженных периодов обострения. Заболевание длится от 1 до 2 лет и зачастую приводит к выздоровлению пациента после окончания роста костей (примерно в возрасте 17-19 лет).
Диагностика
Установить болезнь Шляттера позволяет совокупность клинических признаков и типичная локализация патологических изменений. Учитывают также возраст и пол пациента. Однако решающим в постановке диагноза является рентгенологическое обследование, которое для большей информативности следует проводить в динамике. Рентгенография коленного сустава производится в прямой и боковой проекции.
В некоторых случаях дополнительно проводится УЗИ коленного сустава, МРТ и КТ сустава. Применяют также денситометрию, позволяющее получить данные о структуре костной ткани. Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита). Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования.
В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава. Последнее обусловлено увеличением объема поднадколленниковой сумки в результате ее асептического воспаления. Изменений в ядрах (или ядре) окостенения бугристости большеберцовой кости в начале болезни Шляттера отсутствуют.

Рентгенография коленного сустава. Остеохондропатия Осгуда-Шляттера, последствия. Костный фрагмент в области прикрепления собственной связки надколенника к большеберцовой кости.
С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров. Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой — шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
Дифференциальный диагноз болезни Шляттера необходимо проводить с переломом большеберцовой кости, сифилисом, туберкулезом, остеомиелитом, опухолевыми процессами.
Лечение болезни Шляттера
Пациенты обычно проходят амбулаторное консервативное лечение у хирурга или травматолога-ортопеда. В первую очередь необходимо исключить физические нагрузки и обеспечить максимально возможный покой пораженного коленного сустава. В тяжелых случаях возможно наложение фиксирующей повязки на сустав. В основе медикаментозного лечения болезни Шляттера лежат противовоспалительные и обезболивающие препараты. Широко применяют также физиотерапевтические методы: грязелечение, магнитотерапию, УВЧ, ударно-волновую терапию, парафинолечение, массаж нижней конечности. Для восстановления разрушенных участков большеберцовой кости проводят электрофорез с кальцием.
Занятия лечебной физкультурой включают комплекс упражнений, направленных на растягивание подколенных сухожилий и четырехглавой мышцы бедра. Их результатом является снижение натяжения связки надколенника, крепящейся к большеберцовой кости. Для стабилизации коленного сустава в лечебный комплекс включают также упражнения, усиливающие мышцы бедра. После курса лечения болезни Шляттера необходимо ограничение нагрузок на коленный сустав. Пациенту следует избегать прыжков, бега, стояния на коленях, приседаний. Занятия травматичными видами спорта лучше сменить на более щадящие, например, плаванье в бассейне.
При выраженной деструкции костной ткани в области головки большеберцовой кости возможно хирургическое лечение болезни Шляттера. Операция заключается в удалении некротических очагов и подшивании костного трансплантата, фиксирующего бугристость большеберцовой кости.
Прогноз и профилактика
У большинства перенесших болезнь Шляттера сохраняется шишковидное выпячивание бугристости большеберцовой кости, не причиняющее болей и не нарушающее функции сустава. Однако могут наблюдаться и осложнения: смешение надколенника вверх, деформации и остеоартроз коленного сустава, ведущие к постоянно возникающему при опоре на согнутое колено болевому синдрому. Иногда после болезни Шляттера пациенты жалуются на ломоту или ноющие боли в области коленного сустава, возникающие при перемене погоду. Профилактика включает обеспечение адекватного режима нагрузок на сустав.
Источник
