Маршевый перелом коленного сустава
Говоря о переломе, обычно имеют в виду остро возникшее заболевание, которому предшествовали сильный удар, авария, падение и т.д. Однако, мало кто знает о маршевом переломе стопы или болезни Дейчлендера, да и далеко не каждый из тех, кто столкнулся с этим заболеванием, способен его распознать.
Причины заболевания
Маршевый перелом плюсневой кости – повреждение костной ткани, которое появляется из-за сверхмерных постоянных нагрузок на стопу. Данное заболевание вызывают, как правило, усиленная физическая нагрузка и систематически увеличивающееся давление, оказываемое на переднюю часть стопы.
Впервые синдром маршевой стопы был зафиксирован в середине 19 века у мужчин, несущих службу в рядах красной армии. Заболевание было принято рассматривать как последствие систематических нагрузок, приводящих к появлению неполного перелома костей предплюсны.

Регулярные исследования, многократно проводившиеся в разных странах, позволяют утверждать, что плотность костей скелета человека напрямую зависит от его физической активности.
Чем больше человек двигается, тем выше плотность его костей, и наоборот, меньше движений – ниже их плотность. Именно поэтому, внезапные неадекватные нагрузки могут привести к переломам такого вида. В медицинской литературе такое заболевание иногда называют «стрессовым переломом».
В нормальном состоянии организм может восстановиться на протяжении нескольких дней самостоятельно, но это осуществимо только при условии полноценного отдыха. В тех случаях, если после появления первых трещин в толще плюсневой кости неблагоприятные факторы устранены не были, повреждения усугубляются, кость страдает все больше, симптоматика появления и развития заболевания становится все более очевидной.
Опираясь на причины, способные привести к данному заболеванию, можно выявить группы людей, у которых вероятность возникновения такого рода травмы максимально высока:
- Армейские новобранцы. Жесткие условия службы, постоянные многокилометровые марш-броски, усложненная физическая деятельность – все это способно привести к перелому костей стопы.
- Женщины, регулярно носящие высокие каблуки. Неправильная обувь приводит к перераспределению нагрузки на переднюю область стопы и увеличивает давление на нее. Длительное ношение такой обуви способно уже через несколько дней привести к появлению первых сигналов заболевания.
- Спортсмены. Регулярные длительные тренировки, сверхмерные нагрузки легкоатлетов, бегунов также способны привести к травме.
- Туристы. Человек, не имеющей соответствующей физической подготовки, может пострадать в длительном туристическом походе. Огромная нагрузка на стопу в данном случае будет связана с необходимостью преодоления большого расстояния с тяжелым грузом на плечах (снаряжение для туризма).
- Специалисты тех профессий, работа которых связана с длительными нагрузками на стопу: парикмахеры, пешие курьеры, продавцы, экскурсоводы, бармены, охранники, официанты и многие другие.
- Пациенты с диагнозом «остеопороз». Данное заболевание связано с уменьшением плотности костной ткани, поэтому даже незначительные нагрузки способны привести к появлению и развитию травмы.
Появление и развитие
Систематические механические действия, приводящие к увеличенным нагрузкам, постепенно становятся причинами возникновения микроповреждений, которые и вызывают развитие маршевого перелома.
Стадии формирования перелома плюсневой кости:
- Появление трещины в предплюсневой кости – области, наиболее подверженной регулярным нагрузкам. Наиболее часто появление трещины происходит на стыке костных тканей, имеющих разную плотность. Но, необходимо подчеркнуть, что начало формирования трещины не является достаточной причиной для ее дальнейшего клинического развития. Нередко появление микротравм становится положительным моментом, связанным с началом процесса ремоделирования кости, т.е. ее укрепления и увеличения плотности.
- Распространение и увеличение трещины. В том случае, если негативные факторы, воздействующие на стопу, не были устранены, процесс заживления микротрещины нарушается, что в дальнейшем приводит к распространению микротрещины. Кроме того, происходит не только увеличение ее в размерах, но и начинается процесс слияния появившихся трещин в единый перелом.
- Перелом. Стадия, в ходе которой завершается слияние микротрещин в единое целое, и образуется перелом маршевой стопы.
Симптоматика и диагностирование маршевого перелома
Сопутствующие симптомы заболевания: отек мягких тканей, постоянные болевые ощущения, которые могут проявляться следующими способами:
- Острая боль, появляющаяся практически сразу после получения чрезмерной нагрузки. Этот фактор помогает максимально быстро провести диагностику такого перелома и начать его лечение.
- Возникновение хронической боли. Это наиболее частое явление. Как правило, неприятные длительные болевые ощущения возникают во второй половине дня, постепенно нарастая по силе и длительности. Место локализации – мягкие ткани над местом перелома.
 Однако, при проведении рентгеновского исследования, сразу же после получения травмы, снимок не покажет наличие перелома. Связано это с тем, что плюсневые кости ломаются по принципу «зеленой ветки», т.е., разрушению подвержены только их внутренние структуры, поверх которых – тонкая костная ткань, соединяющая края перелома. Маршевый перелом – это чаще всего закрытый перелом.
Однако, при проведении рентгеновского исследования, сразу же после получения травмы, снимок не покажет наличие перелома. Связано это с тем, что плюсневые кости ломаются по принципу «зеленой ветки», т.е., разрушению подвержены только их внутренние структуры, поверх которых – тонкая костная ткань, соединяющая края перелома. Маршевый перелом – это чаще всего закрытый перелом.
В связи с этим на рентгеновском снимке он может быть зафиксирован только на 4 – 6 недели развития заболевания.
Самый эффективный способ определения такого перелома – пальпация. Даже несильное давление на основания плюсневых костей причиняет пострадавшему сильную боль, при этом внешне очевиден отек мягких тканей.
Свежий маршевый перелом может быть диагностирован при проведении магнитно–резонансной томографии. Специальные функциональные режимы рентгенографии позволяют диагносту определить места разрежения костной ткани. В данном случае диагноз будет определен точно – это маршевая стопа, лечение которой следует начинать незамедлительно.
Лечение
Наложение гипса при маршевом переломе – нечасто применяющийся способ лечения. В некоторых случаях он способен даже усугубить ситуацию и увеличить время, затрачиваемое на процесс восстановления после перелома. Связано это с тем, что под гипсом мышцы находятся в неподвижном состоянии, в результате которого они могут атрофироваться, а для возврата их работоспособности необходимо еще несколько недель.
С маршевым переломом есть возможность даже ходить, однако, сильная боль не даст возможность делать это часто и много.
Для ее уменьшения рекомендуется положить в обувь специальную, обладающую пружинистым эффектом стельку или подушечку. Это наиболее эффективный способ уменьшить механическое давление, оказываемое на поврежденную кость.
Избавиться от отеков и свести к минимуму воспалительный процесс помогут специальные гели и мази. При лечении маршевого перелома не рекомендуется применять согревающие мази, парить больную ногу, накладывать согревающие компрессы. Наиболее эффективный способ избавления от сопутствующих симптомов – массаж небольшим кусочком люда. Такая процедура не должна превышать 10 минут. И это крайне важно потому, что при более длительном массаже вены расширяются, отток жидкости уменьшается, начинается процесс ее скопления, а болевые ощущения усиливаются в связи с растущим давлением на поврежденную ткань.

Профилактика
Чтобы избежать возможного появления заболевания, следует придерживаться нескольких простых советов:
- Ходьба. Пешие прогулки в быстром темпе и в небольших дозах – наилучшее профилактическое решение не только для предупреждения данного заболевания, но и улучшения общего состояния организма. Особенно эффективна ходьба по холмистой местности, подъемы по ступенькам.
- Спортивные тренировки должны носить систематический, но умеренный характер.
- Правильная обувь. Для ходьбы отдаем предпочтение обуви с плотной, но гибкой подошвой, с просторным, закругленным и глубоким носком, низкой пяткой.
- Систематическое прохождение медицинского осмотра, в ходе которого возможно выявление заболевания на ранней стадии.
Источник
Перелом колена – это тяжелая травма, охватывающая четыре кости, принимающие участие в формировании этого сустава. Патология широко распространена среди девушек и мужчин в возрасте старше 20 лет. Перелом коленного сустава составляет примерно 10 % случаев от общего количества травм опорно-двигательного аппарата.
Виды
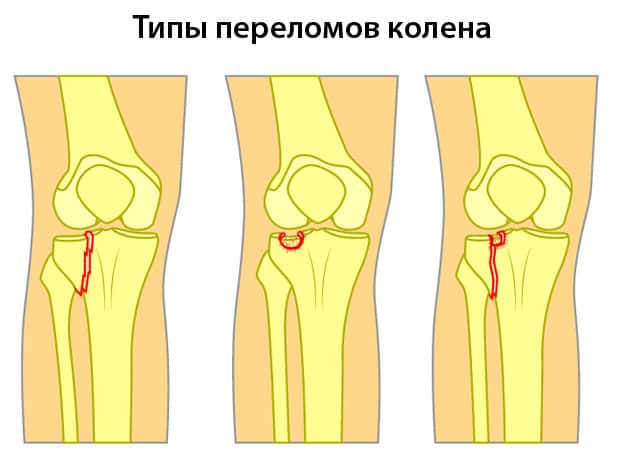
От правильной постановки диагноза и определения вида травмы зависит эффективность назначенной терапии. Переломы бывают:
- Открытыми. Сопровождаются повреждением целостности кожных покровов.
- Закрытыми. Кожа не травмирована.
Переломы колена открытого типа сопряжены с высоким риском инфицирования и сильной кровопотери. Отсутствие своевременной доврачебной помощи может привести к смерти пострадавшего.
© Photographee.eu — stock.adobe.com
Внутрисуставные переломы колена бывают:
- со смещением осколков;
- без смещения.
В зависимости от положения частей коленной чашечки повреждения классифицируются на:
- Остеохондральный. Происходит отрыв малой части надколенника.
- Горизонтальный. Разлом кости на две части.
- Многооскольчатый. Кость раздроблена на несколько осколков.
- Вертикальный. Чашечка разламывается вдоль.
По расположению осколков кости вдоль оси переломы бывают:
- Со смещением осколков. Необходимо проведение хирургического вмешательства.
- Без смещения.
- Компрессионные. Кость вдавливается.
Степень тяжести травмы со смещением во многом зависит от растяжения связок. Если проблемы с сухожилиями у пострадавшего отсутствуют, осколочного смещения получается избежать.
Застарелые переломы требуют более длительного лечения и реабилитации в отличие от первичного.
Причины
Повреждению коленного сустава преимущественно подвержены профессиональные спортсмены из-за стабильных интенсивных нагрузок на колено. Распространена эта травма также и среди пожилых людей вследствие возрастной дегенерации суставной ткани.
Основными причинами возникновения перелома колена являются:
- интенсивный удар в надколенник или чрезмерное давление на коленный сустав;
- падение на нижнюю конечность, согнутую в колене.
Нарушение целостности колена может произойти вследствие сильного напряжения сухожилий, провоцирующего разрыв мышечного и костного аппарата надколенной области.
© Aksana — stock.adobe.com
Симптомы
Для перелома колена характерны следующие клинические проявления:
- выраженные болевые ощущения;
- отечность прилегающих тканей;
- гематома;
- деформация коленного сустава, вследствие сдвига костей;
- разрывы кожных покровов;
- нарушение функциональности сустава и ограничение движений;
- повышение температуры.
Распознавание травмы осуществляется на основании пальпации или изучения рентгенологического снимка, на котором визуализируются повреждения. Через несколько суток после нанесения травмы колено приобретает синий цвет, а гематома распространяется до стопы.
Это состояние считается нормой при переломе колена, необходимости в дополнительном лечении нет.
При травме коленного сустава требуется незамедлительная медицинская помощь, поскольку неправильное лечение способно стать причиной серьезных осложнений. Категорически нельзя заниматься самолечением.

© praisaeng — stock.adobe.com
Первая помощь
Пострадавший с переломом колена нуждается в квалифицированной медицинской помощи. Поэтому первой задачей окружающих людей является срочная доставка больного в ближайший травмпункт.
Чтобы снизить риск возможных осложнений, больному требуется оказание качественной доврачебной помощи на месте происшествия:
- При открытом переломе осуществляется купирование кровотечения при помощи асептической повязки и жгута. При необходимости длительной транспортировки пострадавшего жгут снимается каждые 40 минут в зимнее время года и через 90 – летом.
- При закрытом: травмированная конечность иммобилизуется, прикладывается холодный компресс и выполняется ее фиксация при помощи шины.
Любой вид перелома требует проведения качественного обезболивания.
Категорически запрещается самостоятельное вправление осколков. Такое действие дополнительно травмирует больного и усугубит его положение.
Лечение и реабилитация
Лечение травм колена входит в компетенцию врача-ортопеда. Терапия может проводиться консервативно или хирургически, в зависимости от степени тяжести повреждения.
При закрытом переломе выполняется накладывание гипса на период от 1,5 до 2 месяцев. Если имеется травма мыщелка, перед гипсованием выполняется пункция для удаления жидкости из суставной полости сустава. Одновременно с этим проводится обезболивание. В качестве альтернативы гипса используется коленный тугор.
Нога гипсуется в положении с согнутым внутрь коленом, примерно на 5-7 градусов. Нельзя накладывать гипс на полностью разогнутую нижнюю конечность.
При обнаружении перелома со смещением осуществляется вправление сдвинутых костей под общей анестезией. После этого накладывается гипсовая повязка.
Если травма отягощена разрывом мягких тканей и отделением осколков от кости, пациенту необходимо проведение оперативного вмешательства.
Врачи восстанавливают кости по фрагментам, собирая их в первоначальное положение. Части костей скрепляются между собой специальными хирургическими приспособлениями: винтами, спицами, болтами, стальными штифтами и пластинами.
Гипс накладывается после удачного проведения операции. Процесс восстановления сустава зависит от индивидуальных особенностей физиологии человека. Заживление коленного сустава, сопряженного с разрывом мягких тканей, происходит значительно дольше, чем при других видах переломов.
Эффективным методом лечения является скелетное вытяжение. В этом случае на поврежденную конечность накладывается шина, через пятку вонзается спица, к концу которой подвешивается груз. Через пару дней лечение дополняется боковым натяжением с помощью боковых гирь, которые накладываются на мыщелок и голень.
Медикаментозная терапия направлена на облегчение состояния пострадавшего и предотвращение возможных осложнений. По назначению врача применяются следующие группы лекарственных средств:
- Анестетики. Для купирования болевого синдрома.
- Антибиотики. Позволяют предотвратить инфицирование поврежденных тканей при открытых травмах.
- Анальгетики. Используются в качестве сопутствующих препаратов до снижения боли.
- НПВС. Купируют воспалительный процесс.
© WavebreakMediaMicro — stock.adobe.com
Коленный тутор
Это эффективная альтернатива традиционной гипсовой повязке. Коленный тутор обладает целым рядом достоинств:
- надежная фиксация коленного сустава;
- комфортная ходьба;
- корректирующее свойство при деформации конечности;
- снижение нагрузки на ногу и обеспечение спокойного положения.
Этот вид ортеза может использоваться для различных целей:
- фиксации ноги;
- снятия нагрузки;
- корректировки при изменениях формы ноги.
Реабилитация
Период реабилитации может варьироваться у разных людей. При переломе легкой степени человек восстанавливается за 2-3 месяца. После травмы тяжелой степени реабилитация может занять от 10 до 12 месяцев.
С целью ускорения заживления больному назначаются процедуры:
- массаж;
- магнитотерапия;
- УВЧ;
- грязевые аппликации;
- солевые ванны;
- электрофорез;
- ЛФК.
При разработке колена нагрузки следует увеличивать постепенно, чтобы не спровоцировать повторного травмирования.
Рекомендуется заниматься неспешной ходьбой и использовать велотренажер.
Осложнения и последствия
После проведения хирургического вмешательства возможно появление осложнений местного и общего характера.
К числу местных осложнений относятся:
- Инфекционное поражение.
- Нагноение.
При своевременном обращении за медицинской помощью они не представляют угрозы для жизни человека.
Процесс заживления травмы контролируется рентгенографией, которая может спровоцировать:
- бурсит;
- артрит;
- хронический болезненный синдром в коленном суставе;
- тугоподвижность;
- снижение эластичности связочного аппарата;
- атрофию мышц.
Осложнения общего характера могут стать причиной сердечно-сосудистых заболеваний.
Врачебное наблюдение и проведение комплекса лечебно-реабилитационных мероприятий позволяет снизить риск возникновения возможных осложнений и способствует восстановлению функций коленного сустава.

Медицинский эксперт проекта. 30 лет стажа в практической медицине. с 2006 по 2016 — руководитель службы экспертизы качества медицинской помощи и защиты прав и защиты прав застрахованных в СоГАЗ-мед. с 2018 года научный консультант и медицинский эксперт проекта Cross.Expert.
Редакция cross.expert
Источник
Виды
Сустав колена, несмотря на свою хрупкость, самый большой сустав в теле человека. Он состоит из коленной чашечки и трубчатых костей, большеберцовой и бедренной.
Суставная площадка, или плато, большеберцовой кости образует сустав колена. Плато также в свою очередь образует медиальный (внутренний) и латеральный (внешний) мыщелки, которые покрыты хрящевой тканью. Мыщелку соответствует впадина, которая делает чашечку подвижной. Сустав состоит также из множества связок, мышц, сосудов, хрящей, нервных окончаний. Все это позволяет ему принимать на себя большие нагрузки, а человеку дает возможность передвигаться, бегать и прыгать.
Особое значение в анатомии колена имеют мениски. Они состоят из хрящей, которые придают ноге устойчивость и помогают человеку равномерно распределять его вес. При нарушении работы менисков устойчивость сустава нарушается.
Повреждение сустава подразумевает либо изолированный перелом, который включает 1 кость, либо множественные в области надколенника, голени или бедра. Перелом колена бывает внутрисуставный, в пределах капсулы коленного сустава, или околосуставный, наружный. При открытом переломе происходит разрыв кожи и мягких тканей. Закрытый подразумевает повреждение костей, связок без видимого нарушения ткани.
Классификация травм коленного сустава:
- повреждение коленной чашечки или надколенника;
- внутрисуставные переломы мыщелков;
- повреждения большеберцовой кости;
- травма малой берцовой кости;
- разрыв мениска.
Виды травм:
- Обыкновенный перелом. При этом кость теряет целостность, но составные части ее остаются на своих местах.
- Перелом со смещением. В этом случае кости меняют свое положение и в результате повреждается окружающая ткань.
- Многооскольчатый со смещением. При таком повреждении необходима срочная операция, во время которой хирург собирает кости по кусочкам.
Переломы надколенника и чашечки на практике встречаются редко, до 2% количества всех травм.
Перелом мыщелка коленного сустава
Большеберцовая и бедренная кости — мощные рычаги, которые двигают сустав в колене. Для крепления мышц на концах костей имеются специальные костные утолщения — мыщелки. В некоторых случаях травма колена задевает один или оба мыщелка. Травма может быть совмещена с вывихом голени или переломом бедра. Если поломанные кости сместились со своего места, то это перелом со смещением. Он опасен тем, что повреждаются окружающие ткани.
Травмы мыщелковых суставов происходят под воздействием больших физических нагрузок либо в результате сильного прямого удара. Особенно подвержены травмам такого типа:
- спортсмены;
- пожилые люди;
- женщины в период менопаузы.
После травмирования мыщелковых суставов необходимо оказать человеку первую помощь и госпитализировать. Заживление и восстановление работоспособности мыщелков происходит в течение 5-6 месяцев.
Перелом мениска коленного сустава
В колене располагаются 2 мениска — латеральный (внутренний) и медиальный (внешний). Повреждение первого происходит чаще, потому что он более подвижен. Разрыв мениска может быть следствием травмы или иметь дегенеративные причины. Травмы чаще получают молодые люди или спортсмены. Дегенеративные изменения в мениске происходят в пожилом возрасте. Повреждения характеризуются сильными болями, ограничением подвижности, характерными щелчками в суставе.
Если причиной разрыва мениска послужили дегенеративные изменения в костях, без травмы, то болевые симптомы со временем уменьшаются. В этом случае операцию не проводят.
Методы определения перелома врачом
Понять, что у пациента именно перелом мыщелка колена не просто. Ведь необходимо отличить его от множества иных травм, которые имеют подобные симптомы:
- ушиба, но при нем давление непосредственно на мыщелки абсолютно безболезненны. Проверяется это при осмотре;
- разрыва связок, но при этом голень не отклоняется в сторону, а при перемещении ее врачом, она впоследствии возвращается в нормальное положение;
- растяжения;
- перелома голени или надколенника. Однако в этом случае болевой центр расположен либо выше, либо ниже коленного сустава.
Помимо внешнего осмотра врачом, чтобы определить диагноз, обязательно назначается рентгенограмма. Именно результаты этого диагностического исследования имеют решающее значение.
Причины
Наиболее частой причиной травматического повреждения является падение на согнутое колено. Иногда прямой удар по надколеннику вызывает перелом, или сильное натяжение сухожилия приводит к отрыву нижней части надколенника. Другие причины, по которым происходят травмы:
- ДТП;
- падение с высоты;
- сильный удар;
- занятия спортом;
- остеопороз;
- нарушение метаболизма костной ткани;
- осложнения после эндопротезирования.
Среди всех костных и суставных повреждений в колене самые многочисленные — хрящевые повреждения и горизонтальные переломы со смещением или без него.
Патанатомия
Сустав состоит из двух или более подходящих друг другу по форме концов костей, которые соединяются между собой посредством капсулы и связок. Капсула образует полость, изолированную от других анатомических образований. Внутри и снаружи капсулы располагаются связки, которые удерживают кости, не позволяя им слишком сильно смещаться. Концы костей покрыты гладким хрящом, благодаря которому кости могут беспрепятственно скользить друг относительно друга. Внутри сустава содержится небольшое количество жидкости – смазки, облегчающей скольжение и доставляющей питательные вещества к хрящевой ткани. Все анатомические структуры вместе образуют своеобразный шарнир.
При внутрисуставных переломах патологический процесс распространяется на все или почти на все структуры. Наряду с костью нарушается целостность суставного хряща. Кровь из отломков изливается в полость сустава, возникает гемартроз. Капсула растягивается и воспаляется. Кроме того, капсула и связки могут разрываться непосредственно в момент травмирующего воздействия или повреждаться костными фрагментами. Из-за действия травмирующей силы и тяги мышц отломки кости смещаются и становятся неконгруэнтными (несовпадающими, не подходящими друг к другу по форме). Если форму суставных концов не восстановить или восстановить недостаточно точно, в последующем это приведет к ограничению движений. Кроме того, недостаточная гладкость суставных поверхностей в сочетании с последствиями повреждений других структур может стать причиной развития артроза.
Любой внутрисуставной перелом требует серьезного подхода к лечению. Однако в силу широкой распространенности и тяжести возможных последствий наибольшее клиническое значение имеют переломы в области крупных суставов: локтевого, коленного, тазобедренного и голеностопного. Тяжесть переломов локтевого сустава обусловлена его сложной конфигурацией, большим количеством типичных внутрисуставных повреждений, в число которых входят как обычные переломы (чрезмыщелковые переломы, перелом локтевого отростка, перелом головки луча), так и переломовывихи (перелом Монтеджа, перелом Монтеня), а также трудностями при репозиции и удержании отломков.
Среди скелетных повреждений тазобедренного сустава особую опасность представляют переломы шейки и головки бедра – эта область плохо кровоснабжается, поэтому отломки не срастаются, а лишь «схватываются» между собой рубцовой тканью. Тяжесть переломов в области коленного и голеностопного суставов объясняется их сложной конфигурацией и важностью полного функционального восстановления этих сегментов. Внутрисуставные переломы в области плечевого и лучезапястного сустава, как правило, более просты в репозиции и реже заканчиваются формированием контрактур. Тем не менее, в ряде случаев, особенно при большом количестве отломков и значительном смещении костных фрагментов, подобные повреждения также могут представлять трудности в лечении и реабилитации.
Симптомы
Побочные симптомы костных повреждений могут проявиться не сразу, а спустя некоторое время. Это может быть:
- боль;
- деформация колена;
- отек;
- гематома.
Если при повреждении затронута кость, то в области колена будет ощущаться сильная боль. При возникновении трещин или перелома проявляются гематомы, указывающие на разрывы сосудов. В некоторых случаях гематома распространяется на всю голень. Деформация коленной чашечки, неестественное положение костей указывают на смещение костной структуры.
Компрессионный перелом, или закрытый, характеризуется вдавливанием кости. При этом происходит продольный разрыв без смещения костей.
Осложнения и последствия
Как правило, могут возникнуть самые частые осложнения, которые возникают конкретно в месте травмы – это процессы нагноения инфицирования раны, если перелом открытый. Также могут быть и нарушения функционирования систем организма, например, возможно возникновения нарушений в работе сердца и сосудов. Осложнения могут возникнуть, как из-за неправильно оказанной первой помощи, так и после операции.
Напоминанием о полученной травме может остаться лишь несильная хромота. В случаях, когда пациент чрезмерно торопится восстановить двигательную активность травмированным коленом, и не контролирует нагрузки на него, он рискует остаться инвалидом на всю дальнейшую жизнь.
Диагностика
Даже самое незначительное повреждение сочленений в коленном суставе всегда сопровождается болью. Введение анальгетика в первые минуты может ненадолго облегчить страдания.
Проникающий и открытый переломы диагностируются с помощью «солевого теста». В рану вводится игла для удаления крови из сустава. Через эту же иглу вводится физиологический раствор, и если он вытекает из раны, то врач фиксирует открытый проникающий перелом. Если жидкость вытекает плохо, то диагностируются небольшие травматические повреждения.
Безошибочный диагноз дает рентгенографический снимок, сделанный в 3 проекциях:
- Прямая. Показывает поражение внутрисуставного наружного или внутреннего мыщелка.
- Осевая. Дает картину вертикальных, костно-хрящевых переломов, подвывихов.
- Аксиальная. На снимках, сделанных с помощью боковой проекции, хорошо видны поперечные переломы.
Для диагностирования дольчатого перелома коленной чашечки делается снимок здорового колена для сравнительного анализа.
Коленный тутор при травмах колена
Медицина постепенно отходит от использования классических гипсовых повязок и при травмах, где это возможно, начинает использовать всевозможные альтернативы гипсу. Одной из таких альтернатив является коленный тутор, который обладает очевидным преимуществами над обычной гипсовой повязкой:
- лучше фиксирует коленный сустав;
- ходьба в нем комфортнее;
- обладает корректирующим свойством при возможном изменении формы конечности;
- больная нога меньше нагружается и находится в полном спокойствии.
В зависимости от необходимого лечения, тутор может использоваться для:
- фиксации конечности;
- разгрузки;
- корректировки при деформациях.
Первая помощь
При оказании первой помощи до приезда врачей следует наложить на ногу шину от голеностопа до бедра. Пораженный сустав фиксируется в разогнутом положении. На место травмы накладывается лед, завернутый в хлопчатобумажную ткань.
Пострадавшего необходимо доставить в травматологический пункт, и врач на месте определит тяжесть и характер травмы.
Назначенное лечение медицинским работником может быть консервативным или оперативным.
Прогноз
Прогноз при внутрисуставном переломе разный и зависит от многих факторов – конкретного вида пораженного сустава, степени травматизации, восстанавливающих способностей тканей.
Течение, лечение и восстановление при внутрисуставных переломах нередко более тяжелые, чем при внесуставных. Также после внутрисуставных переломов в позднем периоде чаще развиваются контрактуры (тугоподвижность сустава). Но при правильном выборе лечебной тактики и проведении адекватных реабилитационных мероприятий функции пострадавшего сустава восстанавливаются в полной мере.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
7, всего, сегодня
(43 голос., средний: 4,44 из 5)
Остеосклероз: симптомы, причины развития и лечение
Остеомаляция бедренной кости: симптомы и лечение
Похожие записи
Лечение
Выбор методов лечения зависит от характера травмы и смещения костей. Врач-травматолог сопоставляет костные обломки, если они есть, фиксируя их в нужном положении. Это проводится закрытым способом, без операции или открытым, при хирургическом вмешательстве. После перелома на поврежденную поверхность накладывается гипсовая повязка, обеспечивающая неподвижность соединения костей. При необходимости назначаются лекарственные препараты. В дальнейшем проводятся реабилитационные процедуры для развития подвижности колена.
В случае перелома без смещения или если расхождения обломков костей не превышает 3 мм, то назначается консервативное лечение. Оно включает в себя процедуры:
- проведение пункции в поврежденном месте для удаления скопившейся крови;
- наложение гипсовой повязки с использованием ватно-марлевого «бублика»;
- назначение УВЧ по истечении 4 дней;
- применение лекарственных средств.
В дальнейшем, опираясь на состояние больного, сложность травмы, но не более чем через 7 дней, следует давать статистическую нагрузку мышцам. Через месяц гипсовая повязка снимается, и пациент может ходить, сначала с помощью костылей, а потом и самостоятельно.
Оперативные методы применяют, если смещение обломков костей больше 3 мм. В ходе операции медики восстанавливают поверхность сустава, используют временную фиксацию спицами.
Применяются различные операционные методики:
- сшивание мягких тканей;
- циркулярный костный шов;
- сухожильно-мышечная пластика.
Послеоперационный период и восстановление нормальной жизнедеятельности занимают от 2 до 6 месяцев.
Лечение внесуставных переломов
Лечение околосуставных переломов представляет собой сложную проблему травматологии и ортопедии. Принципы лечения включают анатомически точное сопоставление и фиксацию костных фрагментов, ранние движения коленного сустава. На современном этапе приоритетным направлением в лечении внесуставных переломов является оперативный метод. Это способ фиксации конечностей стержневыми аппаратами для чрескостного остеосинтеза.
Лечение внутрисуставных переломов
Травмы дистального отдела в бедренной кости встречаются редко. Они относятся к внутрисуставным переломам коленного сустава. Бывают переломы одного из мыщелков или обоих мыщелков бедренной кости.
С целью точной диагностики повреждений мыщелков бедренной и большеберцовой костей проводится рентгеновское исследование.
Переломы дистального отдела бедренной кости без смещения обломков лечат методом гипсовой повязки, которую накладывают на 4-6 недель. Иногда применяется методика И. Р. Вороновича: боковой компрессионный остеосинтез спицами с упорными площадками.
Оптимальным методом лечения внутрисуставных травм колена является остеосинтез по Г. А. Илизарову.
При переломах внутреннего или наружного мыщелка большеберцовой кости с вдавливанием отломков проводится операция с введением винтов Шанца.
Таким образом, при лечении переломов в колене чаще используются хирургические методы, вплоть до замены колена костным трансплантатом. Консервативные применяются только у пациентов с переломами без смещения отломков. При опреде?
