Лучевая диагностика коленного сустава
При выборе метода лучевой диагностики заболеваний коленного сустава врачу-рентгенологу очень важно располагать информацией о характере и локализации болевого синдрома. С этой целью мы приводим несколько сводных информирующих схем (рис. 319, 320).

Рис. 319. Патология коленного сустава (вид сбоку)

Рис. 320. Патология коленного сустава (вид спереди)
Заболевания коленного сустава составляют до 15-20% патологии среди поликлинических больных. Их генез — травма, воспаление, дегенеративно-дистрофические процессы и опухоли. Важная роль в диагностике заболеваний коленного сустава принадлежит рентгенографии и ее модификациям — функциональной рентгенографии, исследованию сустава с нагрузкой, рентгенографии с применением контрастных веществ.
Исследование начинается с выполнения стандартной рентгенографии в прямой переднезадней и боковой проекции при максимальном разгибании колена. Для оценки состояния задних отделов суставной щели и межмыщелкового пространства производят прямые рентгенограммы при сгибании коленного сустава на 30° (укладка Шусса) или 45° (укладка Фика).
Боковые рентгенограммы в состоянии сгибания на 15-30° дают возможность изучить состояние бедренно-надколениикового сочленения. Аксиальный снимок надколенника также информативен для изучения бедренно-надколенникового сустава, выполняется он при сгибании колена на 30°, 60° или 90°.
Остеоартроз коленного сустава
Остеоартроз коленного сустава подразделяется на первичный и вторичный. Первичный артроз развивается у лиц пожилого возраста у лиц с повышенной массой тела, при ожирении. Вторичный артроз завершает травму коленного сустава или перенесенное другое заболевание. Рентгенологически OA делится на 4 стадии течения.
Признаки OA I -II стадии (по Kellgren):
• вытягивание и заострение краев межмыщелковых возвышений большеберцовой кости;
• небольшое сужение суставной щели, чаще в медиальном отделе;
• заострение краев суставных поверхностей бедренной и большеберцовой кости, чаще в медиальном отделе сустава, что связано с большей нагрузкой на данный отдел сустава.
В ранней стадии артроза при отсутствии рентгенологических признаков поражения костной ткани важно определить наличие синовита методами УЗИ, радионуклидного исследования, МРТ. С их помощью можно выявить мелкоочаговый и среднеочаговый синовит в области верхнего и нижнего заворотов надколенника.
Патология коленного сустава и костей голени
Причины гоналгии:
— коксартроз;
— остеохондроз;
— артроз;
— артрит: гонококковый, лаймовская болезнь, бактериальный, вирусный, псориатический, ревматоидный туберкулезный, реактивный, артрит при нарушении липидного обмена, ювенильный ревматоидный артрит, Рейтера болезнь, ревматизм, ревматоидный артрит.
Дисплазия:
Фиброзная дисплазия:
— полиоссальная;
— монооссальная (кортикальный метафизарный дефект — по длине менее 2 см).
Хондродисплазия:
1) эпифизарная:
— типичная деформация суставов;
— гемимелическая форма (одна сторона);
2) физарная:
— экзостозная;
— локальная физарная (Эрлахера—Бранта);
3) метаэпифизарная дисплазия — болезнь Олье.
Костная дисплазия: мелореостоз, гиперостоз, остеопойкилия, мраморная болезнь, миелосклероз. Фиброзная остеодистрофия — болезнь Педжета.
Опухоли
Доброкачественные: остеома, остеоид-остеома, остеохондрома, хондрома, хондробластома (опухоль Подмена), хондромиксоидная фиброма, неоссифицирующая фиброма {гистологически идентична фиброзному кортикальному дефекту, размер — больше 2 см по длине), остеокластома («бурая опухоль» — у пациентов с гиперпаратиреозом), гигантская опухоль (ГКО).
Злокачественные: остеогенная саркома, саркома Юинга, параостальная саркома, ретикулосаркома, периостальная фибросаркома, миеломная болезнь, метастазы.
Опухолевидные заболевания: эозинофильная гранулема.
Кисты: солитарная костная киста, аневризматическая костная киста.
Воспалительные заболевания: остеомиелит, абсцесс Броди, остеомиелит Гарре, кортикальный остеомиелит (кортикалит), туберкулезный остит.
Деформация коленного сустава: genu varum, genu valgum staticum.

Рис. 321. Причины и локализация болевого синдрома коленного сустава и голени (схемы)
Признаки OA коленного сустава III-IV стадии (по Kellgren):
• выраженное сужение суставной щели вплоть до ее исчезновения;
• значительный субхондральный остеосклероз в наиболее нагруженной части сустава;
• множественные крупные остеофиты по краям суставных поверхностей;
• субхондральные кисты, вторичный синовит;
• уплощение, неровность контуров суставных поверхностей бедренной и большеберцовой костей;
• дефюрмация сесамовидной кости (jahella);
• обызвествленные хондромы;
• наличие асептических некрозов мыщелков костей (редко).
Остеоартроз пателлофеморального сустава
Рентгенологические признаки OA пателлофеморального сустава выявляются в боковой и аксиальной проекциях, они следующие:
• сужение суставной щели между надколенником и бедром;
• остеофиты на задних углах надколенника и мыщелков бедренной кости;
• субхондральный остеосклероз надколенника;
• единичные субхондральные кисты со склеротическим ободком.
Остеоартроз пателлофеморального сустава чаще бывает наружным, иногда наружным и внутренним, редко — только внутренним.
В динамике OA коленного сустава методом выбора является рентгенография, МРТ, КТ (при травме). Изменения внутри полости, с устава и параартикулярных тканей и образований визуализируются при УЗИ.
Артроскопии также является методом исследования внутренних структур сустава, она используется для проведения некоторых оперативных вмешательств.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Опубликовал Константин Моканов
Источник
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справки
Какие функции выполняют суставы?
-
Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
-
Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
-
Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.
Общий осмотр и метод пальпации
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Гониометрия
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Лабораторные методы диагностики
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
Лучевая диагностика суставов
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование
. Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография
– более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Компьютерная томография (КТ)
– самый современный и наиболее информативный метод рентгенологии. КТ позволяет оценить структуру суставных тканей с точностью до миллиметра и сделать «срез» в любой плоскости. Это во многом облегчает лечащему врачу постановку диагноза. КТ может показать изменения в тканях, остеофиты и хрящевые разрастания. В ходе проведения процедуры пациент ложится на кушетку, которая во время обследования начинает двигаться, а специальная трубка передает и улавливает рентгеновские лучи в определенной последовательности. Это длится 2-3 минуты. Степень облучения минимальна. Результат можно получить как в цифровом формате, так и на снимке.
Радионуклеидные методы
исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ суставов
Магнитно-резонансная томография суставов (МРТ) осуществляется при помощи радиоволн и сильного магнитного излучения, которые дают возможность получить четкое изображение ткани. Пациент ложится внутрь «тубы» аппарата МРТ. Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Ультразвуковое исследование суставов
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Какой метод исследования выбрать?
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
Источник
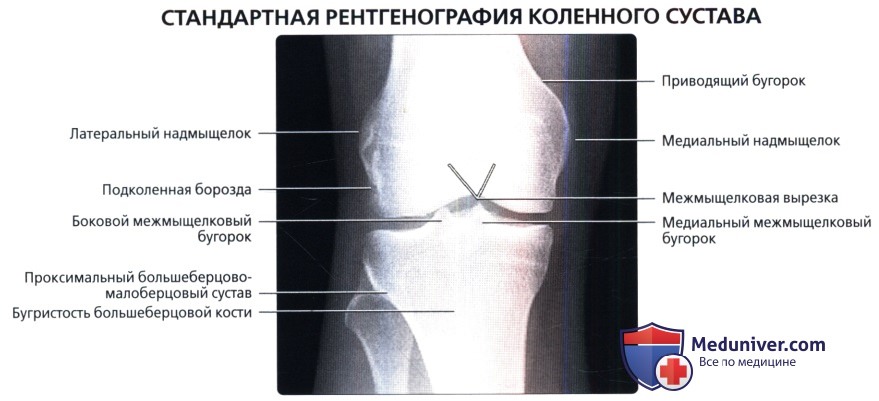
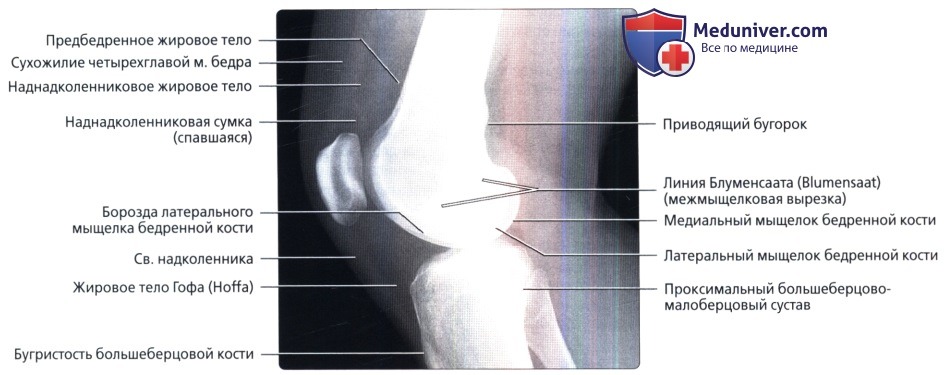
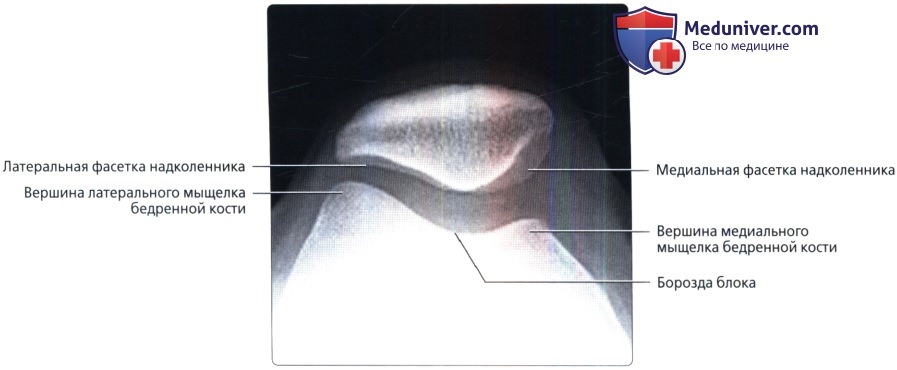
Рентгенограмма коленного сустава в норме
а) Лучевая анатомия. Общие сведения: • Лучевая анатомия: • Внутренние структуры: • Внесуставные сумки: б) Вопросы лучевой анатомии: 1. Рентгенография: 2. Особенности визуализации: — Также рекомендуем «Артрограмма коленного сустава в норме» Редактор: Искандер Милевски. Дата публикации: 11.6.2019 |
Источник