Локтевого сустава у детей
Àâòîð: Æèâîòÿãèíà Ìàðèíà Ñåðãååâíà, àêóøåð-ãèíåêîëîã, ê. ì. í.
«Âñ¸ ïðåêðàñíîå â ÷åëîâåêå îò ëó÷åé ñîëíöà è îò ìîëîêà Ìàòåðè». (Ìàêñèì Ãîðüêèé)
Íåñìîòðÿ íà òî, ÷òî â ïîñëåäíèå ãîäû âåäåòñÿ àêòèâíàÿ ïðîïàãàíäà èñêëþ÷èòåëüíî ãðóäíîãî âñêàðìëèâàíèÿ íîâîðîæäåííûõ (áåç èñïîëüçîâàíèÿ ñîñîê, äîïàèâàíèÿ âîäîé è äîêîðìà), ïðàêòèêà ïîëíîöåííîãî âñêàðìëèâàíèÿ ðåáåíêà ìîëîêîì ìàòåðè íå èìååò äîëæíîãî ðàñïðîñòðàíåíèÿ â Ðîññèè. Ìíîãèå æåíùèíû íàõîäÿòñÿ â çàáëóæäåíèè î âîçìîæíîñòè ëåãêîé çàìåíû òðóäîåìêîãî ãðóäíîãî âñêàðìëèâàíèÿ íà óäîáíûé è äîñòóïíûé âàðèàíò. Ñ îäíîé ñòîðîíû, ýòî ïðîèñõîäèò èç-çà ìîùíîé êîíêóðåíöèè ïðîèçâîäèòåëåé «âûñîêîêà÷åñòâåííîé» àëüòåðíàòèâû ãðóäíîìó ìîëîêó â âèäå èñêóññòâåííûõ ñìåñåé, ñ äðóãîé èç-çà òðóäíîñòåé, ñ êîòîðûìè ñòàëêèâàåòñÿ êîðìÿùàÿ ìàìà. Íàèáîëüøåå ñòðàäàíèå ìàòåðè, êîðìÿùåé ãðóäüþ ñâîåãî ìàëûøà, ìîãóò äîñòàâèòü ëàêòîñòàç è ëàêòàöèîííûé ìàñòèò.
×òî òàêîå ëàêòîñòàç è ëàêòàöèîííûé ìàñòèò?
Ëàêòîñòàç ýòî ñîñòîÿíèå, ñâÿçàííîå ñ çàñòîåì ìîëîêà â ïðîòîêàõ ìîëî÷íîé æåëåçû, âîçíèêàþùåå ïðè ÷åðåñ÷óð àêòèâíîé âûðàáîòêå ìîëîêà.
Ëàêòàöèîííûé (ïîñëåðîäîâîé) ìàñòèò ýòî âîñïàëåíèå òêàíåé ìîëî÷íîé æåëåçû (ïðåèìóùåñòâåííî îäíîñòîðîííåå), ðàçâèâàþùååñÿ âî âðåìÿ ëàêòàöèè.
Êàê ÷àñòî âîçíèêàåò ëàêòàöèîííûé ìàñòèò?
×òîáû îöåíèòü ìàñøòàá ïðîáëåìû ëàêòàöèîííûõ ìàñòèòîâ, íåîáõîäèìî îáðàòèòüñÿ ê ñòàòèñòèêå.
×àñòîòà âñòðå÷àåìîñòè äàííîãî çàáîëåâàíèÿ ñðåäè êîðìÿùèõ æåíùèí ìîæåò äîñòèãàòü 33 %, òî åñòü êàæäàÿ òðåòüÿ ìàìà ñòàëêèâàåòñÿ ñ ýòîé ïàòîëîãèåé.
Îäíàêî, ó÷åò ÷àñòîòû ëàêòàöèîííîãî ìàñòèòà çàòðóäíåí âñëåäñòâèå òîãî, ÷òî îí ðàçâèâàåòñÿ ïðåèìóùåñòâåííî ïîñëå âûïèñêè ïàöèåíòêè èç ñòàöèîíàðà.
×àùå âñåãî ïàòîëîãè÷åñêèé ïðîöåññ âîçíèêàåò â òå÷åíèå ïåðâûõ äâóõ ìåñÿöåâ ïîñëå ðîæäåíèÿ ìàëûøà, íî ìîæåò âñòðå÷àòüñÿ è ãîðàçäî ïîçæå, äàæå íà âòîðîì ãîäó ãðóäíîãî âñêàðìëèâàíèÿ.
Íåñêîëüêî ÷àùå ìàñòèò âñòðå÷àåòñÿ ó ïåðâîðîäÿùèõ ìàòåðåé, âîçðàñò êîòîðûõ ïðåâûøàåò 30 ëåò, è ó ïàöèåíòîê ïîñëå îïåðàòèâíîãî ðîäîðàçðåøåíèÿ (êåñàðåâà ñå÷åíèÿ).
Ïðè÷èíû âîçíèêíîâåíèÿ ëàêòàöèîííîãî ìàñòèòà
Ñïåöèàëèñòû âñåãî ìèðà ïðèäåðæèâàþòñÿ ìíåíèÿ, ÷òî îäíèì èç îñíîâíûõ ôàêòîðîâ ðèñêà ðàçâèòèÿ äàííîãî ïàòîëîãè÷åñêîãî ïðîöåññà ÿâëÿåòñÿ íåýôôåêòèâíîå îïîðîæíåíèå ìîëî÷íîé æåëåçû âñëåäñòâèå íàðóøåíèÿ òåõíèêè ãðóäíîãî âñêàðìëèâàíèÿ!
Ôàêòîðû, ñïîñîáñòâóþùèå ðàçâèòèþ ëàêòàöèîííîãî ìàñòèòà
— íåïðàâèëüíîå ïðèêëàäûâàíèå ðåáåíêà ê ãðóäè;
— îãðàíè÷åíèå ÷àñòîòû è äëèòåëüíîñòè êîðìëåíèé;
— íåýôôåêòèâíîå ñîñàíèå (èç-çà ÷àñòîãî èñïîëüçîâàíèÿ áóòûëî÷åê è ñîñîê);
— ãèïåðëàêòàöèÿ;
— íàðóøåíèå òåõíèêè ñöåæèâàíèÿ;
— çàêóïîðêà ìîëî÷íûõ ïðîòîêîâ (íàïðèìåð, êîðî÷êàìè, ïîêðûâàþùèìè òðåùèíû ñîñêîâ);
— ëàêòîñòàç (ìîëî÷íûé ñòàç, çàñòîé ìîëîêà) íàãðóáàíèå ìîëî÷íûõ æåëåç âñëåäñòâèå íåïîëíîöåííîãî îïîðîæíåíèÿ;
— òðàâìû ñîñêîâ (ññàäèíû, ýðîçèè, òðåùèíû);
— àíàòîìè÷åñêèå îñîáåííîñòè ñòðîåíèÿ ñîñêîâ (âòÿíóòûå, ïëîñêèå);
— ñòðóêòóðíûå èçìåíåíèÿ ìîëî÷íûõ æåëåç (ìàñòîïàòèÿ, ðóáöîâûå èçìåíåíèÿ ïîñëå ïðåäûäóùèõ îïåðàòèâíûõ âìåøàòåëüñòâ);
— áàêòåðèîíîñèòåëüñòâî;
— ñîïóòñòâóþùàÿ ñîìàòè÷åñêàÿ ïàòîëîãèÿ (ñàõàðíûé äèàáåò, íàðóøåíèå æèðîâîãî îáìåíà, ïèîäåðìèÿ êîæíûõ ïîêðîâîâ è äðóãèå);
— íèçêàÿ èììóííàÿ ðåàêòèâíîñòü îðãàíèçìà;
— îñëîæíåííûå ðîäû;
— îñëîæíåííîå òå÷åíèå ïîñëåðîäîâîãî ïåðèîäà (ðàíåâàÿ èíôåêöèÿ, ñóáèíâîëþöèÿ ìàòêè, ëîõèîìåòðà, òðîìáîôëåáèò);
— äëèòåëüíîå ïðåáûâàíèå â ñòàöèîíàðå.
Ëàêòàöèîííûé ìàñòèò âîçíèêàåò âñëåäñòâèå çàïîçäàëîãî îáðàùåíèÿ çà ìåäèöèíñêîé ïîìîùüþ è íåàäåêâàòíîãî ñàìîëå÷åíèÿ ëàêòîñòàçà â äîìàøíèõ óñëîâèÿõ!
Çîëîòèñòûé ñòàôèëîêîêê
Îñíîâíûì âîçáóäèòåëåì ëàêòàöèîííîãî ìàñòèòà ÿâëÿåòñÿ çîëîòèñòûé ñòàôèëîêîêê (äî 90 % ñëó÷àåâ), êîòîðûé õàðàêòåðèçóåòñÿ âûñîêîé âèðóëåíòíîñòüþ è óñòîé÷èâîñòüþ êî ìíîãèì àíòèáàêòåðèàëüíûì ïðåïàðàòàì. Äðóãèå ìèêðîîðãàíèçìû (ýïèäåðìàëüíûé ñòàôèëîêîêê, ñòðåïòîêîêêè, ýíòåðîáàêòåðèè, ãðèáû) çíà÷èòåëüíî ðåæå ÿâëÿþòñÿ ïðè÷èíîé âîñïàëèòåëüíîãî ïðîöåññà â ëàêòèðóþùåé ìîëî÷íîé æåëåçå.
Îñíîâíûì èñòî÷íèêîì èíôåêöèè äëÿ ìàòåðè ÿâëÿåòñÿ ðîòîâàÿ ïîëîñòü è íîñîãëîòêà íîâîðîæäåííîãî. Ìîëîêî ÷àñòî êîíòàìèíèðóåòñÿ âûøåïåðå÷èñëåííûìè ìèêðîîðãàíèçìàìè, îäíàêî èõ êîëè÷åñòâî íå ïðåâûøàåò 104/ìë. Ïðèìåðíî ó 80 % ìëàäåíöåâ, íàõîäÿùèõñÿ íà ãðóäíîì âñêàðìëèâàíèè, ÷åðåç íåäåëþ ïîñëå ðîæäåíèÿ â ðîòîâîé ïîëîñòè ìîæåò áûòü îáíàðóæåí çîëîòèñòûé ñòàôèëîêîêê. Îäíàêî äëÿ ðàçâèòèÿ âîñïàëèòåëüíîãî ïðîöåññà â òêàíÿõ ìîëî÷íîé æåëåçû òîëüêî ýòîãî ôàêòà íåäîñòàòî÷íî.
Îñîáåííîñòè ìîðôîëîãè÷åñêîãî ñòðîåíèÿ ìîëî÷íûõ æåëåç (íàëè÷èå áîëüøîãî ÷èñëà äîëåê, áîãàòîå êðîâîñíàáæåíèå, íàëè÷èå æèðîâîé òêàíè, áîëüøîé îáúåì ïîëîñòåé, îáøèðíàÿ ñåòü ìîëî÷íûõ ïðîòîêîâ è ëèìôàòè÷åñêèõ ñîñóäîâ) ñïîñîáñòâóþò áûñòðîìó ðàñïðîñòðàíåíèþ âîñïàëåíèÿ ñ âîâëå÷åíèåì â ïàòîëîãè÷åñêèé ïðîöåññ îáøèðíîé ïëîùàäè òêàíåé.
Òðàâìû ñîñêîâ ÿâëÿþòñÿ îñíîâíûìè âõîäíûìè âîðîòàìè äëÿ áàêòåðèé. Ðàñïðîñòðàíåíèå èíôåêöèè ÷åðåç ìîëî÷íûå ïðîòîêè, ãåìàòîãåííî (òîêîì êðîâè) è ëèìôîãåííî (òîêîì ëèìôû) èç î÷àãîâ õðîíè÷åñêîé èíôåêöèè âîçíèêàþò ãîðàçäî ðåæå.
 áîëüøèíñòâå ñëó÷àåâ îñíîâíûì ïóñêîâûì ìåõàíèçìîì ðàçâèòèÿ âîñïàëåíèÿ â ìîëî÷íîé æåëåçå ÿâëÿåòñÿ çàñòîé ìîëîêà.
Çàêóïîðêà ìîëî÷íûõ ïðîòîêîâ îòäåëüíûõ äîëåê ãðóäíîé æåëåçû ïðèâîäèò ê íàðóøåíèþ îòòîêà è çàñòîþ ìîëîêà, ðàñòÿæåíèþ àöèíóñîâ (ñåêðåòîðíûõ îòäåëîâ æåëåçû) è ðàçâèòèþ âîñïàëåíèÿ ïðè íàëè÷èè èíôåêöèîííîãî àãåíòà. Ìèêðîîðãàíèçìû ñïîñîáñòâóþò ñâîðà÷èâàíèþ çàñòîÿâøåãîñÿ ìîëîêà, ÷òî âëå÷åò çà ñîáîé ðàçâèòèå îòåêà ñòåíîê ìîëî÷íûõ ïðîòîêîâ æåëåçû, ñïîñîáñòâóÿ åùå áîëüøåìó çàñòîþ ìîëîêà. Ïðîíèêàÿ èç ïðîñâåòà ïðîòîêîâ æåëåçû â òêàíü, ìèêðîîðãàíèçìû âûçûâàþò âîñïàëèòåëüíûé ïðîöåññ ìàñòèò.
Êëèíè÷åñêàÿ êàðòèíà è îñîáåííîñòè òå÷åíèÿ ðàçëè÷íûõ ôîðì ëàêòàöèîííîãî ìàñòèòà
Íåðàöèîíàëüíîå áåñêîíòðîëüíîå ïðèìåíåíèå àíòèáàêòåðèàëüíûõ ïðåïàðàòîâ (â îòñóòñòâèè ïîêàçàíèé ê èõ ïðèìåíåíèþ, â íåêîððåêòíûõ äîçàõ è ñ íåâåðíîé äëèòåëüíîñòüþ êóðñà àíòèáèîòèêîòåðàïèè, à òàêæå èñïîëüçîâàíèå àíòèáèîòèêà èç íåïîäõîäÿùåé ãðóïïû) ñðåäè íàñåëåíèÿ ïðèâåëî ê òîìó, ÷òî â íàñòîÿùåå âðåìÿ ÷àñòî âñòðå÷àþòñÿ ëàêòàöèîííûå ìàñòèòû ñ àòèïè÷íûì òå÷åíèåì. Äëÿ «ñîâðåìåííûõ» ìàñòèòîâ õàðàêòåðíà ñòåðòàÿ êëèíè÷åñêàÿ êàðòèíà, íåñîîòâåòñòâèå ñèìïòîìîâ òÿæåñòè çàáîëåâàíèÿ, áîëüøàÿ äîëÿ òÿæåëûõ ôîðì, ïëîõî ïîääàþùèõñÿ ëå÷åíèþ.
Êàê ïðàâèëî, ðàçâèòèþ ìàñòèòà ïðåäøåñòâóåò çàñòîé ìîëîêà.
 îòíîøåíèè ëàêòîñòàçà ñóùåñòâóåò äâà ìíåíèÿ. Ñîãëàñíî îäíîìó èç íèõ, äàííîå ñîñòîÿíèå ÿâëÿåòñÿ ñàìîñòîÿòåëüíûì çàáîëåâàíèåì, êîòîðîå ïðè îòñóòñòâèè àäåêâàòíîé ìåäèöèíñêîé ïîìîùè ìîæåò ïðèâîäèòü ê ìàñòèòó. Ñîãëàñíî äðóãîìó ëàêòîñòàç åñòü íå ÷òî èíîå, êàê ëàòåíòíàÿ ôîðìà ìàñòèòà. Êàê áû òî íè áûëî, ÿñíî îäíî: ýòè äâà ïàòîëîãè÷åñêèõ ñîñòîÿíèÿ òåñíî âçàèìîñâÿçàíû.
Ñèìïòîìû çàñòîÿ ìîëîêà
Èòàê, ïðè ëàêòîñòàçå â òêàíÿõ ìîëî÷íîé æåëåçû:
— îïðåäåëÿåòñÿ ÷óâñòâèòåëüíàÿ èëè áîëåçíåííàÿ «çàñòîéíàÿ äîëÿ» â âèäå óïëîòíåíèÿ;
— ÷àñòî èìååò ìåñòî (íî íå âñåãäà!) ãèïåðåìèÿ (ïîêðàñíåíèå) êîæíîãî ïîêðîâà íàä áîëåçíåííûì óïëîòíåíèåì;
— îòòîê ìîëîêà çàòðóäíåí;
— îáùåå ñàìî÷óâñòâèå æåíùèíû íå ñòðàäàåò;
— òåìïåðàòóðà òåëà äî 37,2 ãðàäóñîâ Ñ (÷òî ÿâëÿåòñÿ íîðìîé!);
— ìîæåò íàáëþäàòüñÿ ãèïåðòåðìèÿ äî 38 ãðàäóñîâ Ñ, îäíàêî ïîñëå ýôôåêòèâíîãî ñöåæèâàíèÿ òåìïåðàòóðà òåëà íîðìàëèçóåòñÿ.
Îá óæå ðàçâèâøåìñÿ ìàñòèòå ãîâîðÿò ñîõðàíÿþùèåñÿ ïîñëå ñöåæèâàíèÿ áîëåçíåííûé èíôèëüòðàò (óïëîòíåíèå) è âûñîêàÿ òåìïåðàòóðà, à òàêæå ïîÿâèâøååñÿ íàðóøåíèå ñàìî÷óâñòâèÿ ìàòåðè!
Ñóùåñòâóåò íåñêîëüêî âèäîâ ëàêòàöèîííîãî ìàñòèòà, êîòîðûå óïðîùåííî ìîæíî ðàçäåëèòü íà 2 áîëüøèå ãðóïïû
— íåãíîéíûå (ñåðîçíûé, èíôèëüòðàòèâíûé);
— ãíîéíûå (èíôèëüòðàòèâíî-ãíîéíûé, àáñöåäèðóþùèé).
Íåãíîéíûå ôîðìû ìàñòèòà õàðàêòåðèçóþòñÿ ñëåäóþùèìè ñèìïòîìàìè
— âûñîêàÿ òåìïåðàòóðà (äî 39 ãðàäóñîâ Ñ);
— îçíîáû;
— ñëàáîñòü;
— ñíèæåíèå àïïåòèòà;
— áåññîííèöà;
— ãîëîâíûå áîëè.
Ïîìèìî âûøåïåðå÷èñëåííûõ ñèìïòîìîâ æåíùèíà îòìå÷àåò ÷óâñòâî òÿæåñòè è óñèëèâàþùóþñÿ âî âðåìÿ êîðìëåíèÿ áîëü â çàáîëåâøåé ìîëî÷íîé æåëåçå. Ðàçìåð ãðóäè ñ ïîðàæåííîé ñòîðîíû óâåëè÷èâàåòñÿ çà ñ÷åò ëèìôîñòàçà.  ìîëî÷íîé æåëåçå ïàëüïèðóåòñÿ óïëîòíåíèå (èíôèëüòðàò), íàëè÷èå êîòîðîãî íå çàâèñèò îò ýôôåêòèâíîñòè ñöåæèâàíèÿ. Êîæíûå ïîêðîâû íàä óïëîòíåíèåì ãîðÿ÷èå íà îùóïü, ãèïåðåìèðîâàíû. Ïðîöåññ ñöåæèâàíèÿ âûçûâàåò óñèëåíèå áîëåçíåííîñòè â æåëåçå.
Ïðè îòñóòñòâèè àäåêâàòíîé òåðàïèè äîñòàòî÷íî 3-4 äíåé, ÷òîáû íåãíîéíàÿ ôîðìà ëàêòàöèîííîãî ìàñòèòà ïåðåøëà â ãíîéíóþ!
Äëÿ ãíîéíûõ ìàñòèòîâ õàðàêòåðíî íàëè÷èå ãíîÿ â ìîëî÷íîé æåëåçå (àáñöåññ èëè äèôôóçíîå ïðîïèòûâàíèå).
Ñèìïòîìû ãíîéíûõ ôîðì ìàñòèòà
— âîçíèêàåò ÷ðåçâû÷àéíî ñèëüíûé îçíîá;
— ïîâûøåííîå ïîòîîòäåëåíèå;
— áëåäíîñòü êîæè;
— òåìïåðàòóðà òåëà ìîæåò äîñòèãàòü 40 ãðàäóñîâ Ñ;
— áîëü â îáëàñòè ïîðàæåííîé ìîëî÷íîé æåëåçû íîñèò ÿðêî âûðàæåííûé õàðàêòåð;
— óñèëèâàþòñÿ îòå÷íîñòü òêàíåé è ïîêðàñíåíèå êîæè;
— ñöåæèâàíèå ìîëîêà òðåáóåò ïðèëîæåíèÿ áîëüøèõ óñèëèé;
— â ñöåæåííîì ìîëîêå ìîæåò ïðèñóòñòâîâàòü ãíîé.
Ðàçëè÷àòü ðàçíûå ôîðìû ìàñòèòà è íàçíà÷àòü ëå÷åíèå ýòî çàäà÷à ìåäèöèíñêèõ ðàáîòíèêîâ! Çàäà÷à êîðìÿùåé ìàìû íå íàâðåäèòü ñâîåìó îðãàíèçìó íåïðàâèëüíûìè äåéñòâèÿìè è âîâðåìÿ îáðàòèòüñÿ çà ìåäèöèíñêîé ïîìîùüþ!
Ïðè ëàêòîñòàçå è ìàñòèòå ÊÀÒÅÃÎÐÈ×ÅÑÊÈ ÍÅËÜÇß äåëàòü ñëåäóþùåå
— ïðåêðàùàòü êîðìèòü ðåáåíêà çàáîëåâøåé ìîëî÷íîé æåëåçîé (äàæå ïðè âûñîêîé òåìïåðàòóðå);
— ïîäàâëÿòü ëàêòàöèþ;
— ðàçìèíàòü, æàòü, ðàçáèâàòü «êîìêè» (çàñòîéíûå äîëè), òàê êàê ýòî ìîæåò ïðèâåñòè ê ïîâðåæäåíèþ òêàíåé æåëåçû, óñèëåíèþ îòåêà è ðàñïðîñòðàíåíèþ âîñïàëèòåëüíîãî ïðîöåññà;
— îãðàíè÷èâàòü êîëè÷åñòâî óïîòðåáëÿåìîé æèäêîñòè, òàê êàê ýòî ìîæåò ïðèâåñòè ê óâåëè÷åíèþ âÿçêîñòè ìîëîêà è åùå áîëüøåìó çàòðóäíåíèþ åãî îòòîêà;
— ïðèêëàäûâàòü êîìïðåññû áåç ðåêîìåíäàöèé âðà÷à;
— ãðåòü ìîëî÷íóþ æåëåçó, òàê êàê òåïëî óñèëèâàåò îòåê ìîëî÷íûõ ïðîòîêîâ, à â ñëó÷àå ãíîéíîãî âîñïàëåíèÿ ñïîñîáñòâóåò ðàñïðîñòðàíåíèþ ïðîöåññà.
Äèàãíîñòèêà è ëå÷åíèå ëàêòàöèîííîãî ìàñòèòà
Îñíîâíûì ìåòîäîì äèàãíîñòèêè ëàêòàöèîííîãî ìàñòèòà ÿâëÿåòñÿ óëüòðàçâóêîâîå èññëåäîâàíèå.
Êðîìå òîãî, ÓÇÈ èñïîëüçóþò è â ïðîöåññå ëå÷åíèÿ, ÷òî ïîçâîëÿåò âîâðåìÿ ïåðåéòè îò êîíñåðâàòèâíûõ ìåòîäîâ ëå÷åíèÿ ê îïåðàòèâíûì.
Äî íà÷àëà ëå÷åíèÿ ïðîâîäÿò áàêòåðèîëîãè÷åñêèé ïîñåâ ãðóäíîãî ìîëîêà äëÿ âûÿâëåíèÿ âîçáóäèòåëÿ èíôåêöèè è îïðåäåëåíèÿ åãî ÷óâñòâèòåëüíîñòè ê àíòèáàêòåðèàëüíûì ïðåïàðàòàì. Îäíàêî öåííîñòü äàííîãî ìåòîäà èññëåäîâàíèÿ äëÿ îïðåäåëåíèÿ òàêòèêè ëå÷åíèÿ ñîìíèòåëüíà, ïîñêîëüêó ðîñò ôëîðû íà ïèòàòåëüíûõ ñðåäàõ äëèòñÿ îêîëî 3 ñóòîê (ê ýòîìó ìîìåíòó, êàê ïðàâèëî, ó ïàöèåíòêè óæå îòìå÷àåòñÿ ïîëîæèòåëüíàÿ äèíàìèêà ïðè ãðàìîòíî ïðîâîäèìîì ëå÷åíèè).
Êðîìå òîãî, ó ìíîãèõ êîðìÿùèõ ìàòåðåé, èìåþùèõ ïàòîãåííûå áàêòåðèè â ìîëîêå è íà êîæå, ìàñòèò íå âîçíèêàåò, à ó ìíîãèõ æåíùèí ñ ìàñòèòîì ïàòîãåííûå ìèêðîîðãàíèçìû â ìîëîêå íå îáíàðóæåíû.
Ëå÷åíèå ìàñòèòà âàðüèðóåòñÿ â çàâèñèìîñòè îò ñòàäèè âîñïàëåíèÿ, òåìïà ðàçâèòèÿ äåñòðóêöèè òêàíåé æåëåçû, ôîðìû ìàñòèòà. Ñâîåâðåìåííî íà÷àòàÿ àäåêâàòíàÿ òåðàïèÿ çàáîëåâàíèÿ â çíà÷èòåëüíîé ìåðå ñïîñîáñòâóåò ïðåäîòâðàùåíèþ ðàçâèòèÿ ãíîéíîãî âîñïàëåíèÿ.
Îäíîâðåìåííî ñ ìàñòèòîì ïðîâîäÿò ëå÷åíèå òðåùèí ñîñêîâ âõîäíûõ âîðîò èíôåêöèè ñ èñïîëüçîâàíèåì ñðåäñòâ, óñêîðÿþùèõ ýïèòåëèçàöèþ è ïðåïÿòñòâóþùèõ äàëüíåéøåìó ïðîíèêíîâåíèþ èíôåêöèîííîãî àãåíòà. Ýòî ìîãóò áûòü ðàñòâîðû òðàâ, âèòàìèíû, àíòèñåïòèêè, ëàíîëèíñîäåðæàùèå ìàçè, ôèçèîòåðàïåâòè÷åñêèå ìåòîäû.
Êîðìëåíèå ðåáåíêà ïðè ëþáûõ ôîðìàõ ìàñòèòà íå ïðåêðàùàòü! Íèêòî ëó÷øå ðåáåíêà íå ñïðàâèòñÿ ñ îïîðîæíåíèåì ìîëî÷íîé æåëåçû, êîòîðîå ÿâëÿåòñÿ íåîáõîäèìûì óñëîâèåì äëÿ ñêîðåéøåãî âûçäîðîâëåíèÿ!
Åñëè âñå æå ïàöèåíòêà ïðèíÿëà ðåøåíèå î çàâåðøåíèè ãðóäíîãî âñêàðìëèâàíèÿ, òî ñëåäóåò ïîìíèòü, ÷òî ïðåêðàùåíèå ëàêòàöèè ïóòåì òóãîãî áèíòîâàíèÿ ìîëî÷íûõ æåëåç êàòåãîðè÷åñêè çàïðåùåíî èç-çà îïàñíîñòè ðàçâèòèÿ òÿæåëûõ ôîðì ìàñòèòà âñëåäñòâèå íàðóøåíèÿ êðîâîîáðàùåíèÿ â òêàíÿõ!
Ëå÷åíèå íåãíîéíûõ ôîðì ëàêòàöèîííîãî ìàñòèòà âêëþ÷àåò â ñåáÿ
— ÷àñòîå ïðèêëàäûâàíèå ðåáåíêà ê áîëüíîé ãðóäè â ïîçå, êîãäà ïîäáîðîäîê ìàëûøà íàïðàâëåí â ñòîðîíó çàñòîéíîé äîëè;
— ñöåæèâàíèå ãðóäíîãî ìîëîêà ÷åðåç êàæäûå 3 ÷àñà;
— ïðèìåíåíèå ëîêàëüíîé ãèïîòåðìèè (ïðèêëàäûâàíèå ê ãðóäè ïóçûðÿ ñî ëüäîì, îáåðíóòîãî â ïîëîòåíöå) íà ïîðàæåííûé ó÷àñòîê ìîëî÷íîé æåëåçû íà 10-15 ìèíóò ïîñëå ëþáûõ ìàíèïóëÿöèé ñ ãðóäüþ;
— èììîáèëèçàöèÿ ìîëî÷íîé æåëåçû â ïðèïîäíÿòîì ïîëîæåíèè (íîøåíèå áþñòãàëüòåðà) ñ öåëüþ ïðåäóïðåæäåíèÿ è ëèêâèäàöèè çàñòîéíûõ ÿâëåíèé;
— âîçìîæíî èñïîëüçîâàíèå êîìïðåññîâ íà ïîðàæåííûé ó÷àñòîê ìîëî÷íîé æåëåçû (êðîìå ñïèðòîâûõ, òàê êàê ñïèðò òîðìîçèò îòòîê ìîëîêà, óãíåòàÿ âûðàáîòêó îêñèòîöèíà);
— âîçìîæíî ïðèìåíåíèå ñïàçìîëèòèêîâ ïåðåä êîðìëåíèåì èëè ñöåæèâàíèåì ñ öåëüþ îáëåã÷åíèÿ îòòîêà ìîëîêà;
— ìåñòíûå ôèçèîòåðàïåâòè÷åñêèå ìåòîäû;
— ðàöèîíàëüíàÿ àíòèáàêòåðèàëüíàÿ òåðàïèÿ (ïðåäïî÷òèòåëüíû ëåêàðñòâåííûå ïðåïàðàòû, ñîâìåñòèìûå ñ ãðóäíûì âñêàðìëèâàíèåì).
Êîðìÿùàÿ ìàìà â ñèëàõ ñïðàâèòüñÿ ñ ëàêòîñòàçîì ñàìîñòîÿòåëüíî â äîìàøíèõ óñëîâèÿõ, âûïîëíÿÿ ïåðâûå ÷åòûðå ïóíêòà (ï.1-ï.4) ëå÷åíèÿ íåãíîéíîãî ëàêòàöèîííîãî ìàñòèòà. Åñëè óëó÷øåíèÿ ñîñòîÿíèÿ íå íàáëþäàåòñÿ â òå÷åíèå 24 ÷àñîâ, òî íåîáõîäèìî îáðàòèòüñÿ ê àêóøåðó-ãèíåêîëîãó!
Ëå÷åíèå ãíîéíîãî ìàñòèòà, íàðÿäó ñ êîíñåðâàòèâíûìè ìåòîäàìè, õèðóðãè÷åñêîå. Ñâîåâðåìåííîå è ïðàâèëüíîå âûïîëíåíèå îïåðàöèè ïîçâîëÿåò ïðåäóïðåäèòü ðàñïðîñòðàíåíèå ïàòîëîãè÷åñêîãî ïðîöåññà íà çäîðîâûå ó÷àñòêè ìîëî÷íîé æåëåçû, åãî ãåíåðàëèçàöèþ, à òàêæå â çíà÷èòåëüíîé ñòåïåíè ñïîñîáñòâóåò ñîõðàíåíèþ æåëåçèñòîé òêàíè è äîñòèæåíèþ áëàãîïðèÿòíîãî êîñìåòè÷åñêîãî ðåçóëüòàòà.
Ïðîôèëàêòèêà ëàêòàöèîííîãî ìàñòèòà
Ïîñêîëüêó «ïðîáëåìà ìàñòèòîâ åñòü â ïåðâóþ î÷åðåäü ïðîáëåìà ïðîôèëàêòèêè», âàæíåéøåå çíà÷åíèå ïðèîáðåòàåò îðãàíèçàöèîííàÿ ñòîðîíà äåëà, â ïåðâóþ î÷åðåäü ýòî ïðàâèëüíî îðãàíèçîâàííîå ãðóäíîå âñêàðìëèâàíèå.
Èòàê, îñíîâíûìè ìåðàìè ïî ïðåäóïðåæäåíèþ ëàêòîñòàçà è ìàñòèòà ÿâëÿþòñÿ
1. Êðóãëîñóòî÷íîå ñîâìåñòíîå ïðåáûâàíèå ìàòåðè è ðåáåíêà åùå ñ ðîäèëüíîãî äîìà.
2. Ïðàâèëüíûé ïîäáîð áþñòãàëüòåðà. Æåëàòåëüíî èñïîëüçîâàòü ñïåöèàëüíûé áþñòãàëüòåð äëÿ êîðìëåíèÿ èç íàòóðàëüíûõ òêàíåé, ñ îòñòåãèâàþùèìèñÿ êëàïàíàìè, áåç êîñòî÷åê è ïîðîëîíà. Ïðè âûáîðå áåëüÿ íåîáõîäèìî ïîäîáðàòü ðàçìåð: îáõâàò ãðóäè äîëæåí òî÷íî ñîîòâåòñòâîâàòü, à ðàçìåð ÷àøêè ìîæåò áûòü íåñêîëüêî áîëüøå.
3. Ñîáëþäåíèå ïðàâèë ëè÷íîé ãèãèåíû (åæåäíåâíûé ãèãèåíè÷åñêèé äóø 2 ðàçà â äåíü, èñêëþ÷åíèå ÷àñòîãî ìûòüÿ ìîëî÷íûõ æåëåç ñ ìîþùèìè ñðåäñòâàìè, åæåäíåâíàÿ ñìåíà íàòåëüíîãî áåëüÿ, èíäèâèäóàëüíîå ïîëîòåíöå, êîðîòêî îñòðèæåííûå íîãòè).
4. Ïðåäóïðåæäåíèå óøèáîâ ìîëî÷íûõ æåëåç. Òðàâìû æåëåçèñòîé òêàíè ìîãóò ïðèâîäèòü ê îòåêó è íàðóøåíèþ ïðîõîäèìîñòè ìîëî÷íûõ ïðîòîêîâ.
5. Èñêëþ÷åíèå ñöåæèâàíèé ãðóäè áåç íåîáõîäèìîñòè. Ïðè ïðèêëàäûâàíèè ðåáåíêà ê ãðóäè ïî ïåðâîìó åãî òðåáîâàíèþ ïðèõîä ìîëîêà, êàê ïðàâèëî, íå ñîïðîâîæäàåòñÿ ÷ðåçìåðíûì íàãðóáàíèåì ìîëî÷íûõ æåëåç, è íåîáõîäèìîñòü â ñöåæèâàíèè îòñóòñòâóåò. Ðåãóëÿðíûå ñöåæèâàíèÿ ïîñëå êîðìëåíèÿ ñïîñîáñòâóþò îáðàçîâàíèþ èçëèøêîâ ìîëîêà, òàê êàê êîìïîíåíòû ñèñòåìû «ãðóäü-ðåáåíîê» âçàèìîäåéñòâóþò ïî ïðèíöèïó «ñïðîñ ðîæäàåò ïðåäëîæåíèå».  ðåçóëüòàòå îáðàçóåòñÿ èçëèøíåå êîëè÷åñòâî ìîëîêà, ñ êîòîðûì ðåáåíîê íå ìîæåò ñïðàâèòüñÿ, ÷òî ïðèâîäèò ê çàñòîþ.
6. Áåðåæíîå ñöåæèâàíèå ãðóäíîãî ìîëîêà (åñëè â íåì ïîÿâèëàñü íåîáõîäèìîñòü). Ïðè íåîáõîäèìîñòè ðàçëó÷åíèÿ ìàìû ñ ìëàäåíöåì èëè ïðè íàëè÷èè ìåäèöèíñêèõ ïîêàçàíèé ê âðåìåííîìó ïðåêðàùåíèþ ãðóäíîãî âñêàðìëèâàíèÿ íåîáõîäèìî ñöåæèâàòü ìîëî÷íûå æåëåçû ïðèìåðíî â òîì ðèòìå, â êîòîðîì êîðìÿò ìàëûøà. Ãðóáûé òðàâìàòè÷íûé ìàññàæ ìîëî÷íûõ æåëåç êàòåãîðè÷åñêè çàïðåùåí! Äîïóñòèìû ëèøü ëåãêèå ïîãëàæèâàþùèå äâèæåíèÿ. Ïðåäïî÷òåíèå îòäàâàòü ðó÷íîìó ìåòîäó ñöåæèâàíèÿ êàê áîëåå áåðåæíîìó. ×óâñòâî îáëåã÷åíèÿ (à íå «äî ïîñëåäíåé êàïëè») îñíîâíîé êðèòåðèé ïðåêðàùåíèÿ ñöåæèâàíèÿ!
7. Êîðìëåíèå ðåáåíêà â ðàçëè÷íûõ ïîçàõ. Òàê óñòðîåíî, ÷òî ïðè ïðèêëàäûâàíèè ìàëûøà ýôôåêòèâíåå îïîðîæíÿþòñÿ òå äîëè æåëåçû, êóäà íàïðàâëåí åãî ïîäáîðîäîê! Ïîýòîìó ñìåíà ïîçèöèé â òå÷åíèå äíÿ ñïîñîáñòâóåò ïðîôèëàêòèêå çàñòîÿ.  êëàññè÷åñêîé ïîçå (ïîçà «êîëûáåëüêà», êîãäà ìàëûø íàõîäèòñÿ íà ðóêàõ ó ìàìû), ëó÷øå âñåãî îïîðîæíÿþòñÿ íèæíèå äîëè è õóæå ó ïîäìûøå÷íîé îáëàñòè. Äàííîé ïîçîé, êàê ïîêàçûâàåò ïðàêòèêà, ìàìû ïîëüçóþòñÿ ÷àùå âñåãî. Âåðîÿòíî, ñ ýòèì ñâÿçàíà ÷àñòàÿ ëîêàëèçàöèÿ çàñòîÿ èìåííî â âåðõíå-íàðóæíîì êâàäðàíòå æåëåçû (ó ïîäìûøêè). Äëÿ ïîëíîöåííîãî îïîðîæíåíèÿ äîëåé äàííîãî êâàäðàíòà ëó÷øå èñïîëüçîâàòü ïîçó «èç-ïîä ðóêè», êîãäà ìàìà íàõîäèòñÿ â ïîëîæåíèè ñèäÿ, à ìàëûø ëåæèò ãîëîâêîé ó ãðóäè íà ïîäóøêå, à åãî íîæêè çà ñïèíîé ó ìàìû. Äëÿ ïîëíîöåííîãî îïîðîæíåíèÿ âåðõíèõ äîëåé íåîáõîäèìî êîðìèòü â ïîçå «âàëåòîì».
8. Ïðàâèëüíàÿ ïîääåðæêà ãðóäè âî âðåìÿ êîðìëåíèÿ ìàëûøà: áîëüøîé è óêàçàòåëüíûé ïàëüöû ðóêè îáðàçóþò ñâîåîáðàçíóþ ïîäêîâó (ëàòèíñêàÿ áóêâà U), ðóêà ìàìû ïðè ýòîì íàõîäèòñÿ ïîä ãðóäüþ. Ñàìûå ðàñïðîñòðàíåííûå îøèáêè êîðìÿùèõ æåíùèí äåëàòü ÿìî÷êó íà ãðóäè â òîì ìåñòå, ãäå ñ íåé ñîïðèêàñàåòñÿ íîñèê ðåáåíêà, èëè ïîääåðæèâàòü ãðóäü, äåëàÿ ïàëüöû ðóêè â âèäå «íîæíèö». Ïðèðîäà ïîçàáîòèëàñü î òîì, ÷òîáû ìàëûø ñâîáîäíî äûøàë è áåç òàêèõ äåéñòâèé, êîòîðûå ïðèâîäÿò ê ïåðåæàòèþ ìîëî÷íîãî ïðîòîêà. Ñäàâëèâàòü ãðóäü, ïåðåæèìàÿ ïðîòîêè, êàòåãîðè÷åñêè çàïðåùåíî!
9. Êîíòðîëü çà ïðàâèëüíîñòüþ ïðèêëàäûâàíèÿ ðåáåíêà ê ãðóäè.
10. Ñîâìåñòíûé ñîí ìàìû ñ ðåáåíêîì.
11. Ïîñòåïåííîå ââåäåíèå ïðèêîðìà (ïîñëå 6 ìåñÿöåâ). Ñëèøêîì áûñòðîå ââåäåíèå íîâûõ ïðîäóêòîâ ïðèâîäèò ê òîìó, ÷òî ãðóäü íå óñïåâàåò ïåðåñòðîèòüñÿ íà âûðàáîòêó ìåíüøåãî êîëè÷åñòâà ìîëîêà. Âàæíî ïîíèìàòü, ÷òî ãðóäíîå ìîëîêî ÿâëÿåòñÿ îñíîâíîé åäîé ìàëûøà äî 1 ãîäà!
12. Ïëàâíîå çàâåðøåíèå ãðóäíîãî âñêàðìëèâàíèÿ.
Ïîñëå ïåðåíåñåííîãî ëàêòîñòàçà èëè ëàêòàöèîííîãî ìàñòèòà êîëè÷åñòâî ìîëîêà ó ìàòåðè ìîæåò óìåíüøèòüñÿ.
Ñëåäóåò ïîìíèòü, ÷òî íå ñóùåñòâóåò íèêàêèõ ýôôåêòèâíûõ ñòèìóëÿòîðîâ ëàêòàöèè (âîäà, ðàçëè÷íûå ÷àè, òðàâÿíûå ñáîðû è ïðî÷åå), êðîìå ñîáñòâåííî êîðìëåíèÿ ðåáåíêà.
Ïîýòîìó ÷àñòîå ïðèêëàäûâàíèå ðåáåíêà ê ãðóäè áåç îãðàíè÷åíèÿ êîðìëåíèÿ âî âðåìåíè åäèíñòâåííûé ïðàâèëüíûé âûõîä â ïîäîáíîé ñèòóàöèè. Ìàìå íåîáõîäèìî êàê ìîæíî ÷àùå ïðèêëàäûâàòü ðåáåíêà ê ãðóäè è íå îãðàíè÷èâàòü âðåìÿ êîðìëåíèÿ. Íàñòîé÷èâîñòü è òåðïåíèå ñïîñîáíû óâåëè÷èòü ñåêðåöèþ ëþáîé ìîëî÷íîé æåëåçû!
«Êàêàÿ ñîáñòâåííîñòü ìîæåò áûòü ñâÿùåííåå, ÷åì ìîëîêî ìàòåðè äëÿ ìëàäåíöà.  åãî çàêîííûõ ïðàâàõ íà ýòó ñîáñòâåííîñòü íåò íèêàêèõ ñîìíåíèé. Ýòî åäèíñòâåííûé êàïèòàë ðåáåíêà ìîëîêî, îíî ïîÿâëÿåòñÿ âìåñòå ñ íèì è äëÿ íåãî. Çäåñü âñå åãî ñîêðîâèùà. Ñèëà æèçíè, ðîñòà âñå â ýòîé ïèùå». (Ì. Ìîíòåññîðè)
Èñòî÷íèê: www.vsevrachizdes.ru/blog/laktacionnyj-mastit
Источник
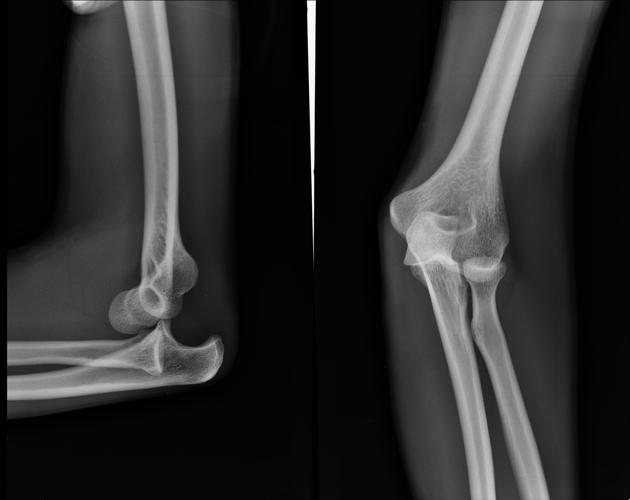
Вывих локтевого сустава у детей представляет собой смещение лучевой и локтевой кости. Согласно статистике, опубликованной в специализированных источниках, к наиболее распространенным травмам верхних конечностей относят именно данную патологию. Это объясняется тем, что руки выполняют разные двигательные функции, в результате чего они регулярно подвергаются большой физической нагрузке. Полученные травмы, наряду с регулярными разгибательными движениями, оказывают негативное влияние на общее состояние локтевых суставов.
Далее будет рассказано о вывихе локтевого сустава у ребенка, рассмотрены причины этой патологии, ее симптомы. Также выясним, каким образом осуществляется лечение и восстановление после такой травмы.

Вывихи и их виды
В большинстве случаев при получении вывиха локтевого сустава у детей может затрагиваться либо одна, либо сразу обе кости. Современной медициной определяется три типа патологии:
- Получение вывиха, на фоне которого затронуты сразу обе кости предплечья.
- Когда на кости происходит изолированный вывих.
- Когда на костях предплечья происходит расходящийся вывих.
Далее рассмотрим причины и факторы, влияющие на получение такой травмы.
Причины вывихов
Основной причиной вывиха локтевого сустава у детей является получение закрытой травмы, при которой осуществляется падение на вытянутую руку. Подобное повреждение получают и при случайном вытягивании рук, зачастую с такой проблемой могут сталкиваться маленькие дети, которые не достигли трехлетнего возраста.

При ударе в район локтевого сустава также можно получить вывих, который будет относиться к открытой травме. Довольно большое количество вывихов в районе локтевого сустава происходят на фоне дорожно-транспортных происшествий, во время которых наблюдается травмирование пассажиров транспортного средства или пешеходов.
Вывихи локтевого сустава у детей могут быть вызваны непрямой травмой или резкими движениями, которые нарушают нормальные функции суставов. Вывихи вследствие прямой травмы фиксируются крайне редко. Также такая патология может возникнуть на фоне некоторых заболеваний, в числе которых и остеомиелит наряду с туберкулезом. Вывих у ребенка может являться врожденным или приобретенным. Врожденная патология, как правило, возникает по причине аномального формирования двигательной системы еще в ходе развития эмбриона.
Теперь перейдем к симптомам, которые наблюдаются у детей при получении такой травмы.
Симптоматика патологии
При вывихах локтевого сустава у маленьких пациентов могут наблюдаться следующие симптомы:
- Возникновение отечности в месте повреждения.
- Быстрое повышение температуры.
- Присутствие сильных болевых ощущений в области локтя, усиливающихся даже при незначительном движении. Симптомы вывиха локтевого сустава руки у ребенка довольно неприятны.
- Возникновение онемения поврежденной верхней конечности наряду с потерей ее чувствительности.
- Полное отсутствие пульса в нижнем районе руки.
- Появление сильного жара и озноба.
- Наличие визуально просматривающейся деформации локтевого сустава.
- Развитие паралича пальцев или кисти руки.

Часто диагностируется вывих локтевого сустава у детей до 3 лет. Малыши могут дополнительно столкнуться с серьезными осложнениями, на фоне которых нередко происходит разрыв капсулы либо наблюдается травма плечевой артерии. В подобных случаях требуется проведение хирургической операции, которая позволит со временем восстановить общую подвижность наряду с функциональностью поврежденной конечности.
Поэтому симптомы вывиха локтевого сустава у детей не должны остаться незамеченными. В первые же часы после травмы необходимо сразу обращаться к врачу.
Проведение диагностики при заболевании
В случае появления болевых ощущений в районе локтя у ребенка родители должны обратиться в медицинское учреждение, в котором малышу проведут диагностику и окажут первую помощь. Диагностику вывиха у ребенка осуществляют путем пальпации поврежденной области. После этого маленького пациента отправляют на рентгенографию. Благодаря использованию аппаратного обследования определяют степень, а кроме того, локализацию травмы сустава, то есть осуществляют уточнение диагноза. Таким образом, лечение вывиха назначают только после того, как предварительная диагностика подтвердит тщательное обследование.
Методы исследований
Для этого используются следующие методики диагностики:
- Проведение рентгенографии.
- Выполнение ультразвукового исследования.
- Проведение артериограммы и электромиографии.
- Выполнение пульсометрии.
Такую категорию пациентов доктор может дополнительно направить и на обследование к неврологу. Этим специалистом определяется степень подвижности поврежденной руки.

Первая помощь
При подозрении на вывих локтевого сустава у детей до 3 лет, впрочем, как и у ребят более старшего возраста, нельзя ни в коем случае самостоятельно пытаться его вправить. Желательно попробовать зафиксировать малышу поврежденную руку с помощью шины или любого подручного средства (при такой травме верхняя конечность обязательно должна находиться в подвешенном состоянии). Любые движения нужно совершать с предельной осторожностью, так как существует большой риск повреждения нервов, которые расположены в районе локтевого сустава.
Для снятия боли пострадавшему необходимо дать обезболивающий препарат. Повреждения кожи, возникшие в месте вывиха, обрабатывают ребенку зеленкой. Далее вызывают скорую помощь или лучше всего сразу самостоятельно доставить пострадавшего в ближайший пункт травматологии. Сделать это следует не позже трех часов после получения ребенком травмы. Ребенка с вывихом верхней конечности требуется перевозить сидя.
Лечение вывиха локтевого сустава у детей
Вывих у ребенка является травмой, которую в обязательном порядке должен лечить только доктор. Специалист назначает конструктивную терапию вывиха и выполняет ряд мероприятий для полного устранения патологии. Терапия вывиха локтя у детей осуществляется методом вправления сустава в целях его возвращения в стандартное анатомическое положение.
Медицинские манипуляции могут проводиться под местным либо же под общим обезболиванием, все напрямую зависит от возраста малыша и от степени тяжести вывиха. Вправление вывиха локтевого сустава у детей осуществляют непосредственно после того, как поврежденная конечность будет полностью обездвижена. Резкое движение при медицинской манипуляции неприемлемо, так как таковое может привести к серьезным осложнениям.
О том, что поврежденный сустав встал на свое место, свидетельствует появление характерного звука, то есть некоего щелчка. Также терапию вывиха осуществляют путем массажа, а кроме того, с помощью комплекса лечебной гимнастики. Об использовании дополнительных процедур лечения выносится решение исключительно доктором. Патологические вывихи также могут требовать оперативного вмешательства в целях восстановления подвижности суставов.

В ситуациях, когда вывих является следствием патологии, поначалу проводят ее терапию. Для восстановления функций сустава детям может требоваться некоторое время. Рекомендуют на это время уменьшить физические нагрузки и увеличивать их со временем постепенно.
Лечение у ребенка в 3 года вывиха локтевого сустава врожденного типа осуществляют другими методами. Терапию нужно назначать ребенку в возрасте до двух лет, в противном случае ему может понадобиться хирургическая операция наряду с постоянным ношением медицинских шин.
Реабилитация и восстановление
Всеми без исключения пациентами, у которых диагностированы вывихи суставов локтя, должна обязательно быть пройдена реабилитация, целью которой является восстановление двигательных функций поврежденного сустава. Как правило, детям, получившим вывих, проводят следующие физиотерапевтические мероприятия:
- Проведение ультразвуковой профилактики.
- Выполнение массажа.
- Проведение лазеротерапии и магнитной терапии.
Большую пользу детям с такой травмой приносят занятия физкультурой. Благодаря таким занятиям у пациентов восстанавливается функциональность и работоспособность поврежденной конечности. Комплекс упражнений маленькие пациенты должны выполнять каждый день, осуществляя до четырех подходов. Занятия лечебной физкультурой проводят в течение двух недель, после чего разрешается переходить к водным процедурам. Специалистами рекомендуется посещение бассейна с пресной или соленой водой. Через пару-тройку месяцев после получения травмы локтя дети могут начинать заниматься спортом. При этом суставу локтя физические нагрузки давать следует дозированно.

Осложнения
Осложнения после привычного вывиха локтевого сустава у ребенка могут развиваться самостоятельно, а также в результате лечения. К числу осложнений данной патологии относят следующие: заболевание артрозом, то есть атрофией суставной сумки, неоартрозом — образованием ложного сустава, и коксартрозом, являющимся снижением суставной подвижности, которое может наступать в пубертатный период из-за гормонального сбоя в организме ребенка.
После терапии вывихов по причине нарушения кровообращения или вследствие резкого движения в суставе могут происходить дистрофические изменения. На фоне хирургического вмешательства у детей могут случаться большие кровопотери. Также не исключено развитие гнойных воспалительных процессов, паралича, шокового состояния и тому подобное. Правда, вышеперечисленные осложнения у детей развиваются крайне редко.
Профилактика вывихов
В целях профилактики вывихов этого участка верхней конечности детям необходимо:
- Соблюдать осторожность во время передвижения, в особенности в зимнее время года.
- Все дети должны обязательно заниматься спортом.
- Дети вне зависимости от возраста должны употреблять в пищу требуемое количество минералов, кальция, витаминов и прочих полезных веществ.
- В случае появления болевого синдрома в районе локтевого сустава родители должны незамедлительно привести ребенка в медицинское учреждение или вызвать скорую на дом.

Заключение
Таким образом, основой профилактики вывихов у ребенка является, прежде всего, бережное отношение к здоровью. В связи с этим крайне важно минимизировать степень травматизма ребенка, а вместе с тем ограничить количество его падений, так как именно они зачастую оказываются причиной вывиха. Для того чтобы укрепить суставы и увеличить эластичность связок, а кроме того, предотвратить появление вывиха, ребенок должен не просто регулярно заниматься спортом, но также делать ежедневную зарядку. Также не менее важно правильно питаться, соблюдая сбалансированный питательный рацион, в котором имеются все необходимые витамины с минералами для растущего организма. Правильное питание непременно поможет укрепить юные суставы.
Источник
