Локоть и тазобедренный сустав


Хруст в плечевом суставе может возникать регулярно или периодически из-за естественных процессов в организме или начинающейся патологии. Важно своевременно диагностировать проблему и начать лечения, любые промедления могут обернуться развитием осложнений, привести к инвалидизации пациента. Характерная боль и хруст в плечевом суставе часто свидетельствуют о начале воспалительного процесса или дегенеративно-дистрофического заболевания. Читать далее

Одно из самых неприятных проявлений болезней суставов в зрелом возрасте — растущие шишки на пальцах. Костные наросты возникают в результате проблем с метаболизмом, уровнем некоторых гормонов, на фоне осложнений инфекционных болезней. Косметический дефект не только портит красоту рук. Человек испытывает болезненные ощущения, ухудшаются подвижность и чувствительность пальцев. Без адекватных действий Читать далее

Голеностопный сустав находится на стыке костей голени и стопы. Это сочленение блоковидной формы довольно сложно устроено: оно соединяет обе берцовые кости, внутреннюю и наружную лодыжки, таранную кость, включает несколько групп связок и синовиальных сумок. Боль в голеностопном суставе – распространенное явление, поскольку при любом несвойственном ноге движении могут возникать его Читать далее
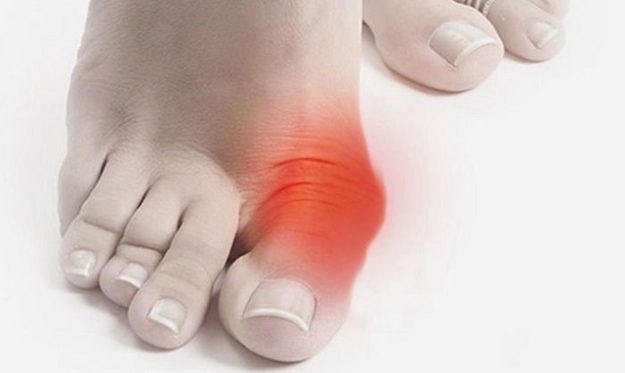
В среднем и пожилом возрасте людей нередко беспокоит косточка на большом пальце ноги. Она может располагаться на одной или двух стопах, расти ближе к суставу или сбоку ступни, но, в любом случае, сильно снижает качество жизни и мешает ношению обуви. Диагностикой и лечением патологии, которая в медицине носит название Hallux Читать далее

Воспаление локтевого сустава – серьезная проблема, с которой может столкнуться каждый. Воспалительный процесс всегда сопровождается сильной болью, ограниченной подвижностью, прочими неприятными симптомами. Подобные проявления сигнализируют нам о проблеме, нельзя ими пренебрегать. При малейших неприятных ощущениях в области локтя стоит обратиться к врачу. Некоторые пациенты не знают, к какому доктору идти Читать далее

Сухожилие – это плотный малоэластичный тяж из коллагеновых волокон, который соединяет кости между собой и прикрепляет мышцы к костям. При высоких нагрузках, повреждениях и по ряду иных причин может возникать воспаление сухожилий, или тендинит. Наиболее часто диагностируется тендинит плечевого сустава, когда воспаленными оказываются сухожилия плеча. Тендинит – описание болезни Кроме Читать далее

Если во время профессиональной деятельности человек вынужден постоянно выполнять одни те же движения кистью или по ряду причин регулярно происходит травматизация лучезапястного сустава, может развиться гигрома запястья. При этом не ощущаются болезненные симптомы. На ранней стадии наблюдается только растущая шишка на внешней стороне кисти. Патологическое образование доставляет эстетический дискомфорт и Читать далее

Артроз лидирует среди прочих заболеваний суставов, нередко становясь причиной сильной болезненности и даже разрушения сочленений костей. Он может охватывать любой участок опорно-двигательного аппарата, приводят к проблемам в мелких и крупных суставах. Нередко диагностируется артроз локтевого сустава – болезнь, вызывающая вынужденное ограничение движений или даже утрату трудоспособности. Что такое артроз локтевого Читать далее

Тазобедренный сустав – большое костное сочленение, которое скрепляет бедренную и тазовую кости, дает конечности возможность сгибаться, разгибаться, отводиться. Боль в тазобедренном суставе – симптом множества воспалительных, инфекционных, дегенеративных и иных болезней. Причины боли в бедре сильно разнятся, поэтому без тщательной диагностики не обойтись. Причины боли в тазобедренном суставе Боль в Читать далее

Шея не просто соединяет голову с туловищем. Она выполняет массу функций, а потому считается уязвимым органом. Шея расположена в верхней части позвоночного столба и состоит из 7 шейных позвонков. Через нее проходит спинномозговой канал, кровеносные сосуды, трахея, пищевод. В ней расположены лимфатические узлы и железы. Орган со сложным анатомическим строением Читать далее
Навигация по записям
Источник

1. Остеоартрит тазобедренного сустава
(деформирующий артроз, коксартроз)
Деформирующий артроз тазобедренного сустава (второе название
— «коксартроз») – дегенеративное заболевание тазобедренного сустава, при котором он постепенно
разрушается.
 Заболевание преимущественно поражает лиц старше 40-45 лет.
Заболевание преимущественно поражает лиц старше 40-45 лет.
Причем с возрастом частота патологии только растет.
Причины
Коксартороз имеет множество причин, которые его вызывают. В
связи с чем, различают 2 формы патологии.
· Первичный коксартроз. Причины появления
патологии неизвестны.
· Вторичный коксартроз. Патологический процесс
возникает по причине различных заболеваний тазобедренного сустава.
Вторичный коксартроз возникает на фоне привычного вывиха
бедра (самый частый результат дисплазии сустава), артрит тазобедренного
сустава, травмы сустава, болезнь Пертеса. Последняя патология развивается у
детей от 3 до 14 лет. Мальчики болеют чаще девочек (в 2-3 раза чаще). Это
единственная причина развития коксартроза у детей. Все остальные относятся к
взрослым.

Патогенез
Пусковым механизмом заболевания является изменение свойств
внутрисуставной жидкости. Она становится менее вязкой, ее количество
уменьшается. Это создает дополнительные нагрузки на суставные поверхности
хрящей. Они при отсутствии должного «смазывания» и под влиянием нагрузок
начинают постепенно разрушаться. Кости, образующие сустав, вступают (по мере
разрушения хряща их поверхности все больше и больше обнажаются) в контакт. Это
приводит к их разрушению и деформации. Одновременно запускается процесс развития
остеофитов – костных разрастаний. Они способствуют еще большей травматизации
как самих костей, формирующих сустав, так и окружающих тканей.
 Одновременно с разрушением костных компонентов сустава из-за
Одновременно с разрушением костных компонентов сустава из-за
нарастания недостаточности кровообращения (оно начинается вместе с периодом
роста остеофитов) начинают страдать мышцы и связки. Все это приводит к слабости
в соответствующей конечности.
Клиническая картина
Начальная стадия заболевания часто протекает незаметно.
Часто это связано с тем, что заболевание незаметно появляется на фоне других.
Но, нередко это происходит из-за медленного протекания процессов. Больные часто
не успевают заметить, как у них происходят изменения со стороны тазобедренного
сустава.

К концу начальной стадии человека начинает беспокоить боль в
области сустава. Иногда она может локализоваться в бедре или паховой области. Боль чаще всего возникает
после нагрузок и ближе к вечеру.
Для развернутой стадии характерна вечерняя скованность
(сустав становится к вечеру тугоподвижным). Боли становятся более выраженными,
появляется слабость пораженной конечности.
Больной может замечать укорочение больной ноги. При ходьбе появляется
хромота.
Финальная стадия характеризуется потерей двигательной
активности в суставе.
Диагностика
Диагностика заболевания обязательно включает сбор анамнеза,
осмотр и рентгенографию. Последняя позволяет визуализировать костные изменения
в полости сустава. Иногда ее можно заменить ультразвуковым исследованием. В
некоторых случаях может понадобиться артроскопия.

2. Тендиноз (тендинит) ягодичных мышц
Тендиноз (тендинит) ягодичных мышц – восспалительно-дистрофическое
заболевание сухожилий ягодичных мышц. Заболевание начинается с воспаления
сухожилия. Поражает с одинаковой частотой оба пола. Чаще всего характерно для
молодых активных людей, занимающихся легкой атлетикой.

Причины развития
Заболевание связано с различными факторами, приводящими к
травматизации или нарушению кровоснабжения сухожилий ягодичных мышц.
· Травмы сухожилий ягодичных мышц. Чаще всего это
бывает при ушибах и растяжениях.
· Артрит и артроз тазобедренного сустава.
· Перенапряжение и травматизация (микротравмы при нагрузках).
Например, при занятиях спортом.
· Деформация позвоночника. Является результатом
неправильной осанки и приводит к неравномерной нагрузке на тазовые мышцы (в том
числе и на ягодичные).
· Нарушение формирования сухожилий бедра и
связочного аппарата тазобедренного сустава.
Патогенез
Патология начинается с тендинита – воспаления сухожилий. Патология очень часто приобретает
хроническое течение и постепенно приводит к дистрофическим изменениям
сухожилия (тендопатия). Это приводит к перерождению его волокон у места прикрепления к
кости. В данном случае это бедренная кость.
Перерождение начинается с постепенного замещения волокон
сухожилия хрящевыми элементами. Вначале процесса, хондробласты (клетки,
продуцирующие составные компоненты хрящевой ткани) встраиваются между волокнами
коллагена. По мере разрушения волокон, их место начинает занимать хрящевая
ткань. В последующем она обызвествляется и постепенно заменяется на костную
ткань.

Развитие тендинита и тендиноза происходит в несколько
этапов.
1. На первой стадии начинает развиваться тендинит.
В области бедра, паховой области и ягодицах возникают боли различной
интенсивности (зависит от выраженности патологического процесса). Они часто
бывают ноющего или режущего характера. Во время движений ногой в
бедре. Проходят в покое.
2. Время второй стадия приходится на пик развития
тендинита. Нагрузки на бедро становятся невозможными из-за того, что боли
сопровождают каждое движение. При этом после прекращения нагрузок они проходят
не сразу. Движения в бедре ограничены. Но пока только из-за болей.
3. Третья стадия начинается с постепенного угасания
тендинита. Но он сменяется не выздоровлением, а явлениями перерождения волокон
сухожилия – тендинозом. Боли становятся менее интенсивными, но они практически
постоянны. Движения приводят к их усилению, но в покое боли не проходят, что
требует приема обезболивающих. Мышцы, в сухожилиях которых развивается
тендиноз, напряжены. Важным симптом данного этапа является появление хруста при
поворотах бедром.
Диагностика
Для диагностики на стадии тендинита достаточно сбора
анамнеза и осмотра пациента. Боль возникает при определенных движениях,
проходит в покое. Чувство скованности сустава связано только с болевым
синдромом.
На стадии тендиноза кроме выше описанных методов диагностики
существенную помощь могут оказать: рентгенография, томография и ультразвуковое
исследование.

3. Синдром грушевидной мышцы
Синдром грушевидной мышцы – патологическое состояние,
развивающееся при сдавливании грушевидной мышцей седалищного нерва. Эта
патология встречается у каждого второго, болеющего пояснично-крестцовой
радикулопатией.
 Грушевидная мышца связывает крестец с большим вертелом
Грушевидная мышца связывает крестец с большим вертелом
бедренной кости. Она проходит через большое седалищное отверстие таза. При этом
она занимает около ¾ его пространства. Свободным остаются небольшие
пространства у верхнего и нижнего края отверстия. Через них проходят сосуды и
нервы.
Механизм развития
В развитие синдрома ведущее значение имеет спазм грушевидной
мышцы. Он вызывает сдавление седалищного нерва и сосудистого пучка. Степень
давления зависит от силы спазма.
Причины спазма мышцы могут иметь как вертеброгенную
(связанную с нервными стволами спинного мозга), так и невертеброгенную природу.
Вертеброгенные причины:
· Радикулопатии в пояснично-крестцовых нервных
сегментах. Точнее – от первого
поясничного, до первого крестцового.
· Травмы позвоночника и спинного мозга.
· Заболевания позвоночника и спинного мозга.
· Патологии поясничных позвонков, приводящие к
сужению спинномозгового канала.
Невертеброгенные причины связаны с заболеваниями фасции
грушевидной мышцы и ее волокон. Иногда к спазму могут приводить иррадиации
болей от тазовых органов.

состоят из симптомов, которые объединены в
несколько групп.
· Локальные симптомы возникают непосредственно в
проекции мышцы и окружающем ее пространстве.
· Симптомы сдавления седалищного нерва.
· Симптомы сдавления сосудов, проходящих через большое
седалищное отверстие. К этим сосудам относятся нижняя ягодичная и внутренняя
половая артерии.
К локальным симптомам относят боли и спазмы мышц малого
таза. Боли носят ноющий и тянущий характер. Они локализованы в области ягодиц,
костей таза. Боли усиливаются при ходьбе. В состоянии покоя боли проходят.
Особенно быстро боли проходят, если сидеть с раздвинутыми ногами.
Симптомы сдавления седалищного нерва очень похожи на ишиас –
неврологическое заболевание, связанное с тем, что данный нерв ущемляется
отростками поясничных позвонков. Боли ноющего и тупого характера
распространяются по ходу всего нерва: от области таза, до стопы. Одновременно
возникает чувство жжения по задней поверхности нижней конечности и ее
похолодание, ощущаемое в виде «зябкости ноги». Чаще всего боли провоцируются
изменениями погоды и стрессом.
К симптомам сдавления сосудов относятся признаки их спазма. Это
перемежающая хромота и бледность нижней конечности. Они быстро проходят после
кратковременного отдыха.
Диагностика
При диагностике синдрома основная роль отводится сбору
анамнеза и пальпации грушевидной мышцы. Возможно ее прощупывание при полном
расслаблении ягодичной мышцы в положении пациента на боку. Инструментальные
методы: УЗИ, МРТ.
При пассивном приведении бедра с одновременной ротацией его
внутрь происходит появление болей в области ягодицы, отдающих по задней
поверхности нижней конечности. Это называется симптомом Бонне-Бобровниковой.
Если поколачивать по ягодице на стороне поражения
грушевидной мышцы, то возникает боль, которая распространяется по задней
поверхности бедра.

4. Трохантерит (вертельный бурсит)
Трохантерит или вертельный бурсит – воспаление сухожилий
двух ягодичных мышц (малой и средней) в области крепления трохантером. Так
называется отросток бедренной кости. Одновременно происходит воспаление
слизистой сумки, расположенной в непосредственной близости от мест крепления
сухожилий с костью.
Заболевание встречается у лиц от 40 до 60 лет. Чаще всего им
страдают женщины.
Патогенез и причины патологии

Заболевание начинается по классической схеме. Нарушение в
структуре коллагеновых волокон приводит к асептическому воспалению. Это
вызывает отек сухожилия. Одновременно процесс запускается в полости слизистой
сумки по принципу «рикошета».
Причины патологии связаны с травматизацией сухожилий. Она
может быть вызвана как прямым повреждением (ушибы, растяжения), так и
перегрузками.
Провоцирует развитие заболевания несколько факторов:
· переохлаждения;
· сидячий образ жизни;
· гиподинамии (малоподвижный образ жизни);
· ожирение;
· искривления позвоночника, приводящие к нарушению
рациональных нагрузок на нижние конечности;.
Клиническая картина и течение
патологии
Основная жалоба – боли при лежании на больном боку, при
подъеме по лестнице, вращении бедра внутрь. Иногда боли могут отдавать в бедро
и ниже по ноге. При этом их усиления при спуске по лестнице или ходьбе по прямой
траектории практически нет.
Боли чаще всего локализованы в области большого вертела. Они
ограничивают объем активных движений в бедре. При этом пассивные движения
безболезненны.
 Редко боли сопровождаются вегетативными нарушениями на
Редко боли сопровождаются вегетативными нарушениями на
стороне поражения. Пациент может отмечать зябкость или «одеревенение» ноги.
Заболевание протекает в двух формах:
· острый приступ;
· умеренное обострение.
Острый приступ сопровождается внезапно возникшими
интенсивными болями при движении. Амплитуда движения значительно снижена.
Умеренное обострение протекает со слабо выраженным болевым
синдромом. Чаще всего они провоцируются попыткой поворота бедра внутрь.
Диагностика
Диагностика заболевания включает осмотр (в том числе и
пальпацию), сбор анамнеза и некоторые лабораторно-инструментальные методы.
При осмотре можно увидеть наружную ротацию (поворот) стопы
при ходьбе. Так пациенты стремятся уменьшить боли при ходьбе. При пальпации
отмечается резкая болезненность в области трохантера.
Рентгенография необходима, по большей части, для исключения травматических
поражений бедра. Достоверные методы исследования (МРТ и УЗИ).

5. Импинджмент синдром
Импинджмент синдром – результат длительного патологического
соприкосновения головки бедренной кости (иногда шейкой) и вертлужной впадины.
Из-за чего по краям впадины появляются остеофитные разрастания.
Патогенез и виды патологии
В норме вертлужная впадина является вместилищем головки
бедренной кости. Вместе они и образуют тазобедренный сустав. На медицинском
языке они конгруэнтны (подходят друг другу как ключ к замку).
При несоответствии между поверхностями бедренной кости
(головки и/или шейки) и краями вертлужной впадины возникает их чрезмерное
соприкосновение. Они вступают в так называемый «конфликт». Чрезмерное соприкосновение
вызывает их усиленное трение, что приводит к постепенному разрушению хрящей по
краям вертлужной впадины. В процесс
вовлекаются кости, которые в ответ на механическое разрушение «отвечают»
появлением остеофитов.
Различают 3 типа импинджмент синдрома тазобедренного
сустава. Это связано с существованием 3 разновидностей непосредственных причин
«конфликта» между вертлужной впадиной и бедренной костью.
· Пинсер-тип. «Конфликт» связан с увеличением
хряща (или костного массива), покрывающего по краям вертлужную впадину. При
этом размеры головки и шейки бедренной кости остаются в пределах нормы.
· Кулачковый тип (Cam-тип). Аномалия характерна для
бедренной кости. Она имеет утолщенную и видоизмененную головку. Реже
встречается утолщение шейки кости.
· Смешанный тип. Аномалии развиваются в обоих
костных массивах, составляющих тазобедренный сустав.

Причины синдрома и его
распространенность
Развитие импинджмент синдрома связано с врожденными и
приобретенными причинами.
Врожденные причины связаны только с аномалиями
внутриутробного развития. Данных о генетических предрасположенностях к
импинджмент синдрому нет. Такими аномалиями являются отклонения в развитии
бедренной кости и вертлужной впадины.
К аномалиям бедренной кости относят: нарушения конфигурации
и размеров головки, укорочение тела кости и костные разрастания на шейке. Со
стороны вертлужной впадины встречаются отклонения от сферичной формы развития
и «лишние» разрастания ее краев.
Приобретенные причины связаны с травмами тазобедренного
сустава и рядом заболеваний. К ним относят асептический некроз головки
бедренной кости, бурсит тазобедренного сустава.
Пинсер-тип синдрома характерен для женщин старше 40 лет.
Тогда как кулачковый тип преимущественно диагностируется у мужчин от 20 до 50. Но
чаще всего (около 90% всех случаев) встречается смешанный тип, который
развивается у обоих полов в примерно одинаковой пропорции. Приобретенные
причины чаще приводят к заболеванию у детей. Приобретенные причины вызывают
импинджмент синдром у взрослых.
Клиническая картина
Заболевание имеет два самых характерных симптома: боль и
ограничение подвижности тазобедренного сустава. Для синдрома также характерен
односторонний характер, т.е. заболевание развивается с одной стороны.
Боли локализуются в области паха, поясницы и зоны ягодиц.
Характер болей индивидуален, но большинство описывают их как ноющие. Они
возникают внезапно при попытке значительного внутреннего разворота ноги носками
внутрь, при отведении ноги в сторону и повороте ее вперед. Боль возникает при
длительном сидячем положении и длительном хождении. Уменьшение болей происходит
в покое.
 Ограничение подвижности в тазобедренном суставе нарастает по
Ограничение подвижности в тазобедренном суставе нарастает по
мере прогрессирования заболевания. На первых порах амплитуда движений снижена
из-за болей. Но по мере разрастания остеофитов, ограничиваются и пассивные
движения в суставе.
Диагностика
Диагностика синдрома включает:
· сбор анамнеза;
· осмотр;
· выполнение диагностических тестов;
· проведение инструментальных методов исследования
(рентгенография, томография).
Из анамнеза врач получает представления о характере
патологии, ее начале, провоцирующих факторах и т.п. При осмотре проводят
измерения амплитуды активных и пассивных движений. Их сравнивают с нормами.
Диагностические тесты заключаются в выполнении несложных
движений ногами в тазобедренном сустава. Инструментальные методы позволяют
уточнить характер патологии и исключить сопутствующие заболевания или же
выявить травмы тазобедренного сустава.

6. Хамстринг синдром
Хамстринг синдром – заболевание мышц задней поверхности
бедра, происходящее по причине их хронического травматизма.
 Характерно для спортсменов, занимающихся легкой атлетикой
Характерно для спортсменов, занимающихся легкой атлетикой
(особенно это касается бегунов).
Патогенез и причины
Хроническое повреждение мышц задней группы бедра вызывает их
воспаление. Это приводит к увеличению их объема за счет отека. В результате
чего происходит сдавливание седалищного нерва.
Клиническая картина
В клинической картине на первом месте стоит боль в ягодичной
области, которая отдает по задней поверхности бедра. Она усиливается при
напряжении мышц, при длительном положении сидя. Кроме того, боль возникает при пальпации седалищного бугра, пассивном сгибании бедра и
разгибании голени, а также при активном сгибании ноги в коленном суставе. При длительном течении хамстринг-синдрома возможен и
полный отрыв мышц от седалищного бугра.
Диагностика
Для выявления хамстринг-синдрома очень важным является
тщательный осмотр (включая пальпацию),
сбор анамнеза. Дополнительные методы исследования (МРТ, УЗИ) являются решающими в определении

степени повреждения
мягких тканей. На томограммах и УЗ-сканах видны место и степень разрыва
сухожилия или мышцы, а также сопутствующие отек и кровоизлияние. Они позволяют
увидеть утолщение мышц задней поверхности бедра.
Для исключения переломов выполняют рентгенографию.
Хамстринг-синдром необходимо дифференцировать от ряда других
возможных причин боли в ягодичной области и нижних конечностях (например,
ишиас, синдром грушевидной мышцы)

Источник
