Лапароскопия коленного сустава что это такое

Лапароскопия на коленном суставе — эффективная диагностическая и лечебная процедура. Оперативное вмешательство малоинвазивное: делают несколько небольших разрезов. Заживление и реабилитация занимают короткие сроки.
Суть операции
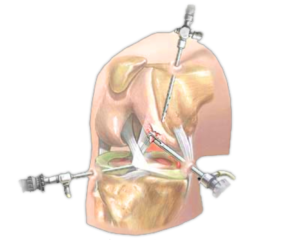
Лапароскопия коленного сустава — малоинвазивный метод лечения и диагностики
Во время процедуры используют артроскоп и специальные хирургические инструменты, которые способны в щадящем режиме провести запланированные манипуляции. Артроскоп позволяет с минимальными повреждениями сделать небольшой разрез кожи и проникнуть в полость сустава.
Приборы для лапароскопии:
- Качественная оптика, которой оснащаются используемые устройства. Нужна для осмотра отделов коленного сустава, их исследования и оценки состояния.
- Камеры с видеофункциями позволяют следить за процессом. Изображение увеличивается в несколько раз и передается на монитор.
- Резервуар с физическим раствором, система откачки, трубки подают специальное средство в полость сустава и выводят жидкость, измельченную ткань.
- Хирургические инструменты. Зонды с обозначениями в миллиметрах упрощают работу врачей. Фреза из большей или меньшей трубки используется для удаления и снятия поврежденной хрящевой ткани. Кусачки удаляют часть образования внутри коленного сустава (например, поврежденный участок отсоединенного мениска). Щипцы отличаются по форме и длине, выбираются в зависимости от потребностей.
Показания к проведению процедуры
Лапароскопия подойдет для диагностики, если КТ, МРТ, УЗИ, рентген были недостаточно информативными.
Показания для проведения операции:
- киста коленного мениска;
- повреждения хрящевых волокон;
- разрыв коленных вязок;
- хронические воспалительные процессы костей;
- необходимость удаления инородных тел;
- промывание сустава и откачивание излишней жидкости;
- вывихи и подвывихи;
- удаление спаек и наростов;
- артриты и артрозы.
Самая частая процедура — лапароскопия мениска коленного сустава, так как хрящевые ткани наиболее подвержены повреждениям.
Противопоказания к операции
Ограничений немного, они связаны с разными особенностями процедуры:
- Абсолютные противопоказания – невозможность использования анестезии из-за повышенной чувствительности к препаратам; спаечные процессы и нарушение двигательной функции; гнойное воспаление.
- Относительные противопоказания – открытые травмы колена, при которых повреждены суставы; кровоизлияние в суставную полость.
- Общие противопоказания – вирусные инфекции, в том числе ВИЧ, гепатит В. Рекомендуется предварительно пройти полное обследование и оценить возможные риски.
Сахарный диабет, сердечная недостаточность, патологии сосудов, острое воспаление коленных суставов также запрещают проводить процедуру.
Возможные осложнения
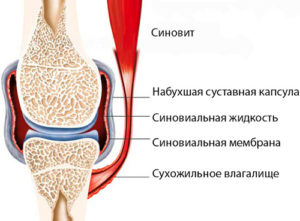
Риск осложнений при лапароскопии колена составляет 0,6–1,7 %.
Потенциальные негативные последствия:
- воспаление синовиальной оболочки;
- инфекционное заражение;
- повреждения суставов хирургическими инструментами;
- скопление крови в полости сустава;
- рубцовые и спаечные изменения;
- футлярный синдром;
- повреждения нервов;
- двигательные нарушения.
При подобных осложнениях рекомендуется обратиться к врачу, чтобы определить дальнейшие действия.
Реабилитационный период

Реабилитация после лапароскопии длится до 8 недель
При лапароскопии коленного сустава восстановление после операции занимает минимальные сроки. Пациент находится в стационаре 1–2 дня, через неделю возможно возвращение к прежнему образу жизни.
Рекомендуется следовать основным рекомендациям врачей:
- В первые несколько дней периодически держать ногу на возвышении. Основная задача – предотвращение образования гематом.
- В течение 2-3 дней минимально двигаться и принимать назначенные анальгетики.
- На 4-5 день разрабатывать коленный сустав, начиная с простых физических упражнений.
- Не нагружать сустав на протяжении 2-3 недель. Допускается незначительная физическая нагрузка.
Длительность восстановления зависит от возраста и общего состояния пациента, соблюдения рекомендаций, сложности и специфики хирургического вмешательства.
Реабилитационный период обычно занимает 6-8 недель. Включает массажи, ЛФК, соблюдение режима отдыха – активности.
Ценовая политика
Цена лапароскопии коленного сустава зависит от сложности и объема вмешательства. Стоимость диагностической процедуры составит 20–30 тысяч рублей. Процедура, предполагающая проведение операций на связках или менисках, стоит 150-200 тысяч рублей. По врачебным показаниям в России возможно получение квоты.
Источник
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
Изображение полости сустава.
В целях высокоинформативной диагностики специалист через микропортал вводит рабочую трубку устройства внутрь сустава, в которую вмонтированы система ультрасильных линз, мощный световой источник и видеозаписывающая цифровая техника. Все структуры, что «видит» артроскоп, визуализируются на экране в «живом» виде, причем изображение поступает в многократно увеличенном формате. Врач может найти точное расположение травмы или дегенеративных изменений, установить характер патологии, степень тяжести и принять меры.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.
Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза;
- асептическом некрозе головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска;
- артритной болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.
Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.
Реконструкция ПКС.
Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.
Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.
Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Выявить причину дисфункции суставов зачастую проблематично привычными приемами диагностики, вроде компьютерной или магниторезонансной томографии, рентгена, УЗИ. В этом случае на помощь приходит визуальный «исследователь» суставной полости – артроскоп, применяемый в ортопедической практике с целью получения полных и достоверных сведений о состоянии сочленения.
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Источник
Артроскопия коленного сустава на сегодняшний день является золотым стандартом в лечении самых разных патологий, ограничивающих функциональность суставного аппарата. Применение малоинвазивных методов для лечения заболеваний суставов стало своего рода революцией в хирургии и позволило не только значительно сократить период реабилитации, но и выполнять оперативное вмешательство пациентам, имеющим противопоказания к применению общего наркоза. Это связано с тем, что артроскопия колена может выполняться с применением спинномозговой, местной и проводниковой видов анестезии.
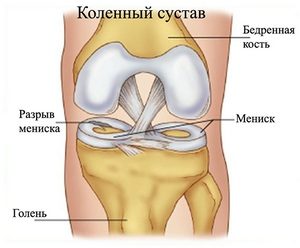
Строение и патологии коленного сустава
Из всех суставов, имеющихся в организме человека, на долю суставов нижних конечностей приходится самая большая доля нагрузки. Именно этот факт обусловливает более сложную его структуру, позволяющую максимально снизить риск возникновения травм. Основными элементами, формирующими сустав колена, являются:
- кости;
- мениски;
- суставная капсула и суставная полость;
- синовиальная сумка;
- связки.

Строение коленного сустава
Мениски являются хрящевидными образованиями, непосредственно участвующими в работе коленного сустава. Основная их функция в обеспечении амортизации в процессе движения колена. Существует два вида менисков – наружный и внутренний. Наружный имеет округлую форму, а внутренний – форму полумесяца.
Таблица: Патологии коленного сустава, симптомы и причины развития
| № | Наименование патологии | Симптомы | Вероятная причина |
1 | Разрыв ПКС и ЗКС (передней и задней крестообразной связки) | Щелканье сустава при совершении круговых движений | Острая травма |
Опухание | |||
Появление избыточной подвижности колена | |||
Провисание мышц голени | |||
2 | Повреждение или разрыв медиального или латерального мениска | Ограничение подвижности | Травма следствие вывиха голени кнаружи или во внутрь, удар, резкое сгибание колена |
Блокирование сустава | |||
Боль | |||
3 | Киста мениска | Отсутствие симптомов | Разрыв мениска, врожденная патология, дегенеративные процессы во внутрисуставных тканях |
Боль | |||
Ограничение подвижности (в сочетании с разрывом мениска) | |||
4 | Свободные тела в суставе | Ощущение присутствия подвижного фрагмента в суставе | Острая травма, смещение надколенника |
Боль | |||
5 | Болезнь Кенига (рассекающий остеохондроз) | Боль | Нарушение кровообращения, травма |
Отек | |||
Нестабильность сустава | |||
6 | Патологические изменения синовиальной оболочки | Боль | Травма, регулярные физические нагрузки, воспаление |
Отек | |||
Щелканье сустава при сгибании |
Предоперационная подготовка
Для обеспечения удобства при проведении артроскопии, оперируемую область обязательно обескровливают. С этой целью на бедро оперируемой ноги накладывают пневматический турникет, раздувание манжеты которого препятствует поступлению крови.
Поскольку при применении турникета высока вероятность развития побочных эффектов (сильные болевые ощущения, нарушение кровообращения в оперируемой конечности, тромбоэмболия), перед его наложением конечность максимально обескровливают с помощью эластичного бинта.
Важно! Одновременное наложение турникета на левую и правую ноги, вызывает повышение внутричерепного и артериального давления, что при наличии у пациента сердечно-сосудистых заболеваний (ишемической болезни сердца, гипертрофии левого желудочка) может вызвать серьезные осложнения.
Длительность оперативного вмешательства не должна составлять более двух часов, так как у взрослых пациентов происходит необратимое повреждение периферического нерва, а у детей критическое повышение температуры тела.

Раздувание турникетной манжеты приводит к снижению давления кровотока в оперируемой конечности
Болевой синдром, развивающийся при сдавливании конечности турникетом, называется «турникетная боль». Она характеризуется постепенным нарастанием и устойчивостью к купированию местными анестезирующими средствами. Поэтому при планировании операции учитывают ее вероятную длительность и применяют соответствующие методы анестезии.
Таблица: Допустимая длительность оперативного вмешательства при различных видах анестезии
| № | Вид анестезии | ед. изм. | Длительность операции |
1 | Местная | мин | 20 — 30 |
2 | Проводниковая блокада | мин | 30 — 40 |
3 | Спинномозговая | мин | 40 — 60 |
4 | Общий наркоз | час | 1 — 2 |
В день проведения артроскопии не рекомендуется употреблять пищу и питье.
Проведение операции
Артроскоп представляет собой тонкую трубку, снабженную оптическим элементом, позволяющим, при исследовании состояния внутрисуставных элементов, выводить видеоизображение на монитор. Возможность многократного увеличения картинки (до 50–60 раз) дает возможность врачу в деталях оценить видимые повреждения, что в плане диагностики гораздо информативнее результатов магниторезонансной томографии (МРТ).
Техника проведения артроскопии заключается в поэтапном осуществлении следующих действий:
- Выполнение надрезов на коже в местах оптимальных для введения хирургических инструментов.
- Прокалывание мягких тканей с помощью троакара или специального приспособления, зафиксированного на концах хирургических инструментов. В первом случае, инструменты вводятся после прокалывания тканей, во втором прокалывание и введение осуществляется одновременно.
- Введение артроскопа и подача стерильной жидкости в полость сустава через канюли. Жидкость в коленном суставе находится под максимально допустимым давлением, что обеспечивает лучший обзор за счет расширения внутрисуставного пространства и возможности удалить кровь, ухудшающую качество изображения. Регулировка интенсивности подачи жидкости производится при помощи регулятора, находящегося на канюле.
- Осуществление необходимых хирургических манипуляций по санации сустава (удаление свободных фрагментов, ушивание повреждений и т. д.).
В зависимости от характера повреждений доступ к внутреннему пространству сустава осуществляется следующими способами:
- антеролатеральный (переднелатеральный);
- антеромедиальный (переднемедиальный);
- супралатеральный (верхнелатеральный);
- центральный;
- заднемедиальный;
- заднелатеральный;
- срединный.

Артроскоп введен через переднемедиальный доступ, артроскопический инструмент – через переднелатеральный, канюля – через верхнелатеральный доступ
Повреждения менисков
Поскольку мениски являются хрящами, они имеют очень плохое кровоснабжение, поэтому процесс регенерации в них происходит чрезвычайно медленно. Собственно кровоснабжение происходит только в периферийной части мениска, там, где хрящ срастается с артерией капсулы. В основных же частях, находящихся глубоко в суставе, кровоснабжение отсутствует полностью. По этой причине, при травме крайней части, мениск относительно быстро восстанавливается, а при повреждении основных частей, не восстанавливаются совсем.
Разрывы менисков могут быть следующих видов:
- вертикальными;
- косыми;
- продольными;
- радиальными (поперечными);
- смешанными.
При проведении лечебно-диагностической процедуры, с помощью оптической системы производят осмотр сустава и оценивают возможность восстановления поврежденного мениска. Если разрыв находится в центральной зоне или произошел полный отрыв фрагмента мениска, производится его удаление. Для того чтобы принять решение о сохранении мениска принимают во внимание следующие факторы:
- возраст пациента — молодой возраст является аргументом в пользу попытки восстановления целостности поврежденного фрагмента;
- давность травмы — чем позднее пациент обратился за врачебной помощью, тем меньше шансов восстановить целостность мениска;
- состояние связок суставного аппарата — если травма мениска сочетается с частичным или полным разрывом связок, шансы на заживление сшитого мениска, довольно низкие;
- форма и расположение разрыва — наиболее высокие шансы на восстановление имеет свежий разрыв внешнего края мениска.
Важно! Разрыв мениска, сопровождающийся смещением сустава, является показанием к проведению артроскопической операции по удалению оторвавшегося фрагмента.
Осложнения
Несмотря на относительную безопасность операции, существует небольшой риск развития осложнений. Так, негативные последствия артроскопии коленного сустава могут быть следующими:
- развитие воспалительных процессов вследствие проникновения инфекции;
- множественные кровоизлияния в полость сустава;
- повреждение периферического нерва;
- тромбоз вен нижних конечностей;
- тромбоэмболия легочной артерии;
- артрит инфекционного происхождения.

Длительно не спадающие отеки и скопление жидкости в полости сустава также являются послеоперационным осложнением
Необходимо обратить внимание врача, если после операции наблюдаются следующие симптомы:
- усиление болезненности в прооперированном колене;
- увеличение отеков (в норме отеки должны уменьшаться);
- повышение температуры;
- жар и гиперемия в прооперированной области;
- плохое самочувствие, сердцебиение или нехватка воздуха.
Реабилитация
Процесс реабилитации направлен на максимальное снижение вероятности развития осложнений и сокращения времени восстановления поврежденного сустава. Для уменьшения болезненных проявлений и предупреждения появления отечности, непосредственно после проведения артроскопии к поврежденному суставу прикладывают лед. Процедуру охлаждения проводят строго дозировано, приблизительно один раз в 3 часа, продолжительностью около 15 минут.
Важно! В связи с высоким риском развития воспаления, колено нельзя подвергать согревающим и водным процедурам.
Обязательной процедурой после артроскопии является прием антибиотиков и нестероидных противовоспалительных средств (НПВП). Длительность приема определяется врачом и колеблется в диапазоне от 2-х до 5-ти дней.

Ношение наколенника (наколенного бандажа), позволяет предупредить вероятность смещения суставных поверхностей и является необходимым элементом послеоперационного периода
После операции по удалению мениска пациент должен пользоваться костылями в течение 5–7 дней. Восстановление мениска (сшивание) требует длительное время избегать нагрузок, поэтому использование костылей при ходьбе может длиться до двух месяцев.
Таблица: Этапы реабилитации после ревизионной артроскопической пластики передней крестообразной связки (ПКС) колена
Этап | Длительность недели | Цель | Мероприятия |
1 | 1-4 | Увеличение диапазона движений, включение в работу мышцы бедра (предупреждение ее атрофии), отказ от костылей к 4 неделе | Массаж; электрическая стимуляция; общеукрепляющие упражнения (ЛФК) |
2 | 5-10 | Расширение диапазона движений, укрепление балансировки сустава, достижение уверенной ходьбы | Упражнения, выполняемые в воде; интенсивная электростимуляция; ручной массаж |
3 | 11-16 | Значительное увеличение силы мышц бедра, ходьба без боли, возвращение возможности бегать | Упражнения включающие значительные силовые нагрузки (приседания, езда на велотренажере, выпады) |
4 | 17-24 | Восстановление полного диапазона движений, уверенная постановка сустава, отсутствие отеков и боли после интенсивных нагрузок | Упражнения включают большие вертикальные нагрузки на колено (ходьба на цыпочках, прыжки) |
Противопоказания
Противопоказания к артроскопии коленного сустава подразделяются на абсолютные и относительные. Абсолютными являются те противопоказания, при которых невозможно осуществление операционного вмешательства, к ним относятся:
- отсутствие суставной щели при костном анкилозе;
- воспалительные процессы в околосуставных тканях;
- общие противопоказания к оперативным вмешательствам.
При относительных противопоказаниях, решение о проведении артроскопии принимает врач на собственное усмотрение. К ним относятся:
- полный разрыв связок (в этом случае проводят открытую операцию);
- интенсивные кровотечения в полость сустава, осложняющие визуализацию в процессе операции.

На рентгеновском снимке хорошо видно сращение суставной щели при анкилозе костей
Отзывы
Евгений: Понятия не имел, что такое артроскопия коленного сустава, пока не случилась полная блокада колена. И самое главное, не знаю, как это случилось. Месяц мучился – боль то отпускала, то усиливалась. Потом пришлось обращаться к врачу. Результат – частичное удаление медиального мениска (задний рог). После операции нога болит до сих пор (прошло около 2 месяцев), особенно после физических нагрузок. Даже температура поднималась. Снова обратился к врачу. Он говорит, что нагружать сустав надо обязательно, а то потом совсем гнуться не будет, а температура потому, что после операции образовались спайки, которые рвутся при нагрузках. По утрам колено совсем не гнется, а после того как разработаю, болит. У кого-нибудь было подобное и сколько длится нормальное восстановление?
Олег: Я, конечно, не врач, но мне кажется, что ситуация не совсем нормальная. Мне тоже делали артроскопию, правда, мениск удалили полностью. Поэтому я не понаслышке знаю, что это такое. Восстановление было относительно безболезненным. Вам нужно пройти обследование в другой больнице. Такое впечатление, что в суставе есть какой-то раздражитель, который мешает нормальному восстановлению.
Сергей: Мне артроскопию делали дважды на одном и том же колене. В первый раз 4 года назад, была операция по удалению мениска (упал, коленом о ступеньку ударился). Восстановление прошло быстро, никаких проблем не было. А второй раз 6 месяцев назад – разрыв ПКС и мениска (спортивная травма). После последней травмы меня предупредили, что восстановление будет долгим. За это время работа сустава полностью восстановилась, правда, после интенсивных нагрузок появляется ноющая боль, но врач говорит, что со временем это пройдет. В целом, результатами операции я остался доволен.
Источник
