Кровь в коленном суставе после пкс
Коленный сустав имеет достаточно сложную структуру по сравнению с остальными сочленениями. Его образуют несколько костей: верхнюю часть – бедренная, нижнюю – большеберцовая и переднюю – надколенник (коленная чашечка). Он состоит из 2 половин (крупнее внутренняя), что обеспечивается парными костными выступами и особым расположением внутренних связок. Какую роль несет особенное функциональное строение колена?
Во-первых, такое устройство связано с необходимостью выдерживать вес тела и переносимые нагрузки. Это обеспечивается толстыми и прочными сухожилиями, со всех сторон покрывающими сустав снаружи, и крестообразными связками, укрепляющими его изнутри. Поэтому кроме сгибания и разгибания других движений в колене в норме не встречается.
Во-вторых, занимая центральное положение на ноге, колено испытывает большую двигательную нагрузку. Следовательно, достаточно круглая форма сустава и растяжимость крестообразных связок (передней и задней) обеспечивают небольшие вращательные движения в нём. Так как это наиболее подвижные и непрочные образования, то их повреждение происходит чаще всего.
От 70 до 92% от всех травм сухожильного аппарата коленного сустава занимают полные или частичные разрывы передней крестообразной связки (ПКС).
Причины
Анатомические особенности строения ПКС уже предрасполагают к большей частоте повреждений – она намного длиннее и тоньше задней крестовидной связки. Сказывается также её функция – предотвращать переразгибание голени. И если сгибание назад ограничено бедром, то отсутствие преграды впереди при чрезмерной нагрузке приводит к частому растяжению и надрыву ПКС. Имеется 4 механизма возникновения разрыва.
- При согнутом колене выполняется резкая попытка разгибания, но сустав отклоняется в наружную сторону. Это чаще всего встречается при поднятии тяжестей, например, у тяжелоатлетов.
- Появляется опять же при резком напряжении ПКС, но происходит подгибание голени с падением на колено. Характерно для падения с небольшой высоты на прямые ноги или в состоянии алкогольного опьянения.
- Как следствие чрезмерного разгибания – встречается обычно при беге, когда люди пытаются резко затормозить.
- Возникает после сильного удара по передней поверхности колена тяжелым предметом. Типично для повреждений на производстве и автомобильных аварий.
Одиночный разрыв ПКС – явление редкое, поэтому её травма всегда сочетается с надрывами других связок или внутреннего мениска.
Симптомы
Разделяются на общие (внешние) проявления и выявляемые специальными приёмами. Диагностические методы позволяют достоверно определить наличие надрыва ПКС.
Внешние признаки неспецифичны и могут сопровождать любую травму коленного сустава (от ушиба до разрыва).
- Резкая боль внутри сустава, которая затем распространяется на бедро и голень.
- Подвижность в колене резко ограничивается или полностью отсутствует, нога находится в вынужденном разогнутом положении.
- Мышцы на передней поверхности бедра напряжены.
- Кожа вокруг сустава сильно отекает, что заметно по сглаживанию контуров коленной чашечки.
Методы выявления разрыва ПКС
Существует ряд специальных тестов, в основе которых лежит выявление патологических движений, возникающих исключительно после надрыва ПКС.
Проба «переднего выдвижного ящика» делается в положении лежа, с согнутой в колене ногой. Врач садится на стопу поврежденной конечности и, обхватывая голень в верхней части двумя руками, потягивает её на себя. В норме ПКС будет препятствовать этому движению, но при разрыве голень сдвигается вперед.
- Проба Лахмэна выполняется также лежа на спине, но конечность более разогнута в колене. Одной рукой врач обхватывает бедро, а другую подводит под коленный сустав, потягивая его на себя. При надрыве ПКС под коленной чашечкой появится шишечка под кожей (большеберцовая кость).
- Тест с подвижным надколенником выполняется лёжа с выпрямленными ногами. Врач большими пальцами надавливает сверху на коленную чашечку, сдвигая её. В норме она плавно смещается, а при разрыве передней крестовидной связки появляется ощущение её проваливания и «всплытия». Это связано с кровотечением из надрыва в полость сустава и увеличением давления внутри него.
Диагноз «с точкой» ставится после проведения магнитно-резонансной томографии, которая позволяет увидеть мягкие ткани внутри сустава, в отличие от обычного рентгеновского снимка.
Лечение
В зависимости от того, полным был разрыв или частичным выбираются разные методы терапии. Если имеет место надрыв, то выполняются только консервативное лечение и непродолжительная реабилитация. При полном повреждении ПКС необходимо срочное проведение операции с последующим длительным восстановлением.
Консервативные методы
Крестообразные связки в силу своего строения имеют незначительную способность к восстановлению. Это связано с растяжением концов сухожилия после надрыва, а, так как они не соприкасаются, образования рубцовой ткани между ними не происходит. Немалую роль играет повреждение синовиальной оболочки – основного источника питания ПКС. Поэтому без операции можно обойтись только в случае её частичного повреждения. Варианты терапии:
- Производится адекватное обезболивание с помощью уколов анальгетиков или новокаиновых блокад. За счёт расслабления напряженных мышц крестообразные связки перестают растягиваться.
- На область коленного сустава прикладывается пакет со льдом, обернутый полотенцем или повязка с хлорэтилом. Холод оставляют на 2 часа, после этого делают перерыв 30 минут и затем повторяют. Положительный эффект заключается в уменьшении отёка и объёма кровоизлияния в суставную сумку.
- Создается неподвижное положение конечности (в разогнутом положении) с помощью гипсовой повязки до паховой складки. Гипс можно снимать через 2 недели.
- Выполняются пункции сустава с целью удаления лишней жидкости и сгустков крови из его полости.
- В виде уколов или таблеток применяются стимуляторы восстановления тканей (афлутоп, актовегин, солкосерил, хондроитин с глюкозамином).
Все перечисленные методы сочетаются с ранним началом реабилитации, полноценным питанием и витаминотерапией.
Хирургические методы
Для проведения операции необходимо наличие четких показаний. Они разделяются на две основные группы: для периода после травмы и отдаленные. Непосредственно после повреждения операция выполняется в случае:
- Полного разрыва сухожилия в точке прикрепления с участком кости.
- Абсолютной неподвижности в суставе и неэффективности других методов лечения при этом.
В отдаленном периоде к операции прибегают при сильной нестабильности и болях в колене, которые сопровождаются периодическими его воспалениями.
Хирургическое вмешательство является пластическим, то есть направлено на восстановление поврежденной крестовидной связки. Его суть заключается в удалении остатков и замене ПКС на искусственное сухожилие. В месте её прикрепления делаются отверстия на кости и с помощью винтов «обновленная» связка закрепляется.
После операции создаётся неподвижное положение для коленного сустава ортезом с шарниром или гипсовой повязкой на срок до 6 недель. В настоящее время большинство таких вмешательств делается артроскопически, то есть через небольшие отверстия. Это значительно упрощает уход за больным и уменьшает длительность восстановления.
Реабилитация
Основной целью всех мероприятий является восстановление нормальной подвижности коленного сустава. Применяются упражнения лечебной физкультуры (ЛФК) и физиопроцедуры.
- Уже на 3 день после наложения гипса можно вставать и ходить с помощью костылей, немного опираясь на поврежденную ногу. Упражнения являются изометрическими (напряжение мышц бедра в положении лежа без движений в конечности).
- С 3 недели необходимо заменить гипс на ортез или повязку эластичным бинтом. Ходить можно полностью опираясь на ногу или с тростью. Лечебная физкультура включает постепенное увеличение нагрузки и направлена на восстановление сгибания голени.
- Через 6 недель после травмы занятия ЛФК приобретают вид спортивных. Укрепление мышц бедра достигается ежедневным плаванием, использованием тренажеров или велосипеда.
- Через 3 месяца наблюдается полное восстановление, но тренировки необходимо продолжать. Идеальным является бег на расстояния не менее 3 километров. Перед пробежкой или другой физической нагрузкой всегда необходимо надевать мягкий наколенник.
Методы физиотерапии также начинаются как можно раньше и продолжаются в среднем 3 недели. Чаще всего используют токи УВЧ и магнит на область колена – они улучшают кровообращение и восстановление тканей. Для уменьшения боли можно применять электрофорез с новокаином и ферментами.
Разрыв Передней Крестообразной Связки (ПКС)-операция
Источник
Операция по восстановлению крестообразной связки на данном этапе развития медицины выполняется с применением артроскопии, через минимально возможные разрезы.
Большинство хирургов предпочитают реконструкцию передней крестообразной связки с использованием трансплантата из сухожилий и связок самого пациента.
Трансплантат, для формирования которого используются собственные ткани пациента, в медицине называется аутотрансплантат.
Большинство операций по реконструкции связки выполняются амбулаторно, то есть многие пациенты могут уйти домой в тот же день после операции. Некоторым пациентам может потребоваться находится в больнице две или три ночи.
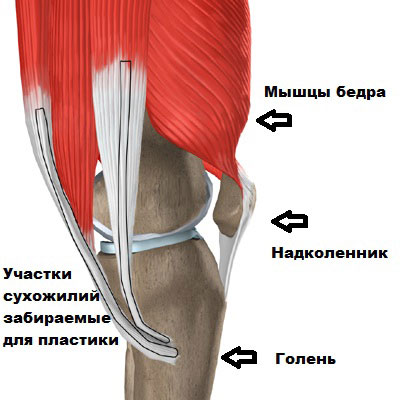
Есть много различных способов восстановить переднюю крестообразную связку. Один из наиболее часто применяемых заключается в том, чтобы забрать сухожилия полусухожильной и нежной мышцы у пациента, сформировать из них трансплантат и установить его вместо порванной передней крестообразной связки.
В некоторых случаях, для восстановления передней крестообразной связки, например, у профессиональных спортсменов или у людей пожилого возраста с выраженным артозом, может быть использован специальный синтетический эндопротез. Использование синтетических эндопротезов имеет ряд преимущества и недостатков.

К преимуществам можно отнести высокую прочность и инертность к тканям организма синтетического эндопротеза, что позволяет проводить агрессивную реабилитацию сразу после операции, отсутствует болезненность в месте взятия сухожилий полусухожильной и нежной мышцы, не нарушается анатомия мышц задней поверхности бедра и функция сгибательного аппарата коленного сустава.
Из недостатков можно выделить низкую эластичность синтетического эндопротеза, что требует точного позиционирования костных каналов, а также не высокую биологичность подобного способа реконструкции передней крестообразной связки.
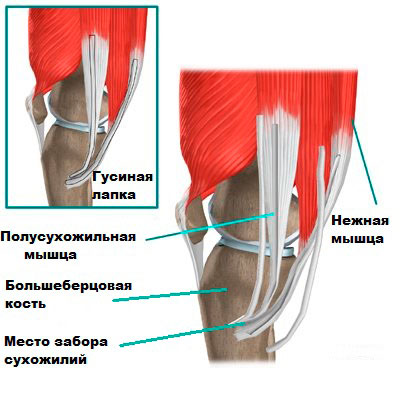
Техника операции с использованием трансплантата из сухожилий гусиной лапки (полусухожильной и нежной мышцы)
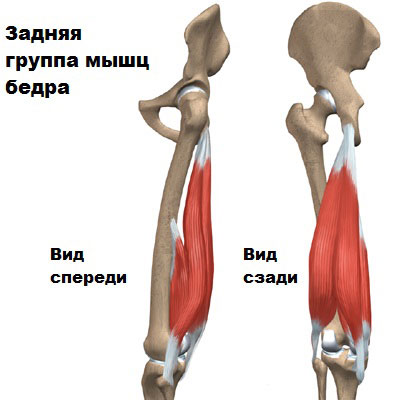
Мышцы задней поверхности бедра у человека хорошо развиты. Они берут свое начало от таза и бедренной кости, пересекают коленный сустав с обеих сторон и крепятся к голени.
Сухожилия для трансплантата берут из полусухожильной и нежной мышцы, которые прикрепляются своими сухожилиями вдоль внутренней поверхности голени.
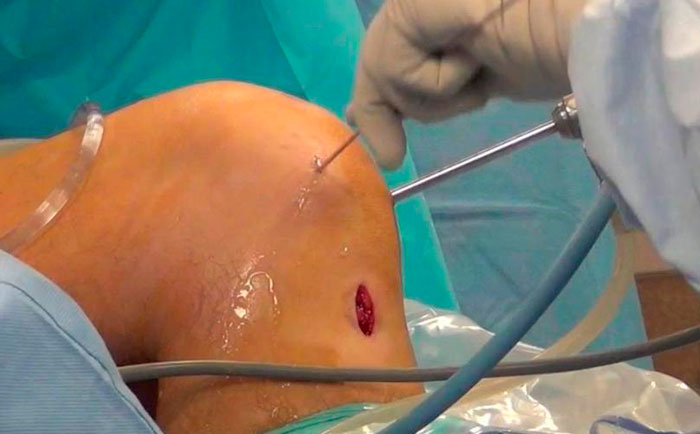
Во время операции хирург использует специальный оптический прибор (артроскоп), чтобы контролировать манипуляции внутри сустава. Подобная техника операции не требует от хирурга выполнять крупные разрезы в области сустава, что заметно ускоряет заживление и восстановление после операции.
Операции по реконструкции передней крестообразной связки (ПКС) обычно выполняются под спиномозговой анестезией.
Хирург начинает операцию с выполнения двух мини проколов в области сустава не более 4 мм, через которые в сустав вводятся артроскоп и специальные мини-инструменты. После того как осматривается полость сустава и диагноз подтверждается, хирург делает небольшой разрез мягких тканей в проекции прикрепления сухожилий полусухожильной и нежной мышцы и специальным инструментом вынимает их.

Сухожилия специальным образом обрабатываются и складываются в 3 или 4 раза, что значительно повышает прочность всего трансплантата.
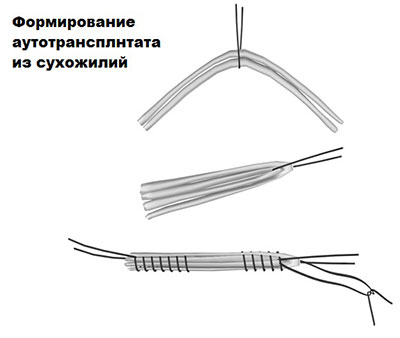
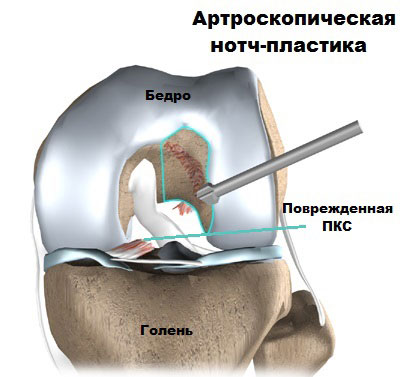
Далее, хирург готовит коленный сустав к имплантации новой связки. Остатки поврежденной связки удаляются, при необходимости расширяется межмыщелковое пространство, чтобы трансплантат не повредился. Эта манипуляция называется нотч-пластика.
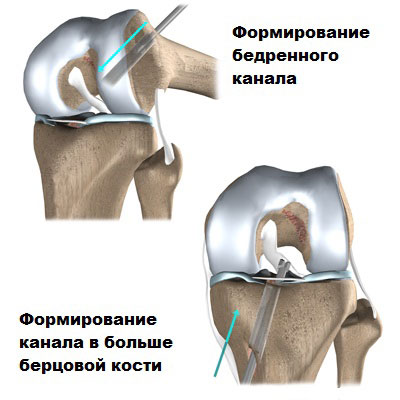
Как только это сделано, с помощью специальных инструментов просверливаются отверстия в бедренной и большеберцовой кости, через которые будет проведен аутотрансплантат.
Очень важным на данном этапе является правильное расположение каналов в бедренной и большеберцовой кости, только при этом условии связка будет работать правильно, и пациент не будет чувствовать боль и нестабильность.
В дальнейшем аутотрансплантат под контролем артроскопа протягивается через каналы и полость сустава, натягивается с определенной силой и фиксируется внутрикостно специальными винтами или пуговицами.
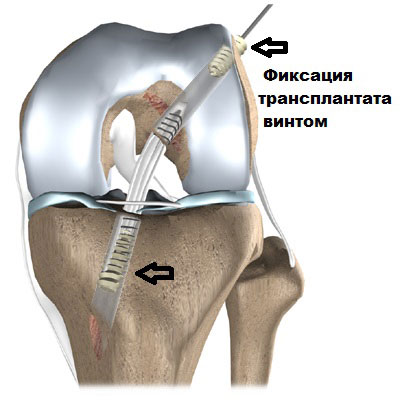
Затем проверяется объем движений в суставе, устанавливается дренаж, накладываются швы, а нога помещается в послеоперационный ортез.
Техника операции с использованием трансплантата из собственной связки надколенника
Еще одним давно зарекомендовавшим себя методом реконструкции передней крестообразной связки является артроскопическая пластика с использованием аутотрансплантата из сухожилия собственной связки надколенника. Для операции забирается полоска сухожилия с костными блоками на каждом из концов.
Преимуществом этого вида аутотрансплантата является его изначально большая прочность и возможность быстрой реабилитации.
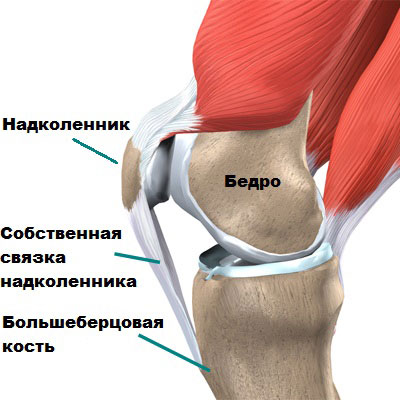
Сухожилие собственной связки надколенника очень толстое и крепкое, находится на передней поверхности коленного сустава. Оно начинается от нижнего полюса надколенника и крепится чуть ниже коленного сустава к большеберцовой кости. Основная функция собственной связки надколенника разгибать и поднимать ногу.
При использовании сухожилия собственной связки надколенника в качестве аутотрансплантата, хирург удаляет полоску сухожилия обычно в средней его части, а также выпиливает костные блоки из надколенника и бугристости большеберцовой кости, фиксированные к нему.
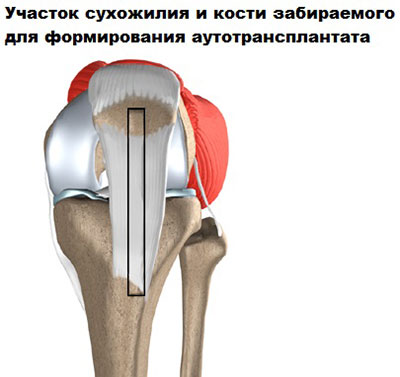
Анатомия трансплантата помогает ускорить заживление и создать прочную фиксация новой связки к большеберцовой и бедренной кости. При имплантации трансплантата, костные блоки помещаются в костные каналы. Поверхности костных стенок канала и костных блоков трансплантата контактируют друг с другом и со временем срастаются, как обычный перелом.
Операцию хирург проводит с использованием артроскопа, подключенного к монитору, этот метод позволяет контролировать манипуляции внутри сустава, не выполняя обширные разрезы мягких тканей, практиковавшиеся в доартросокпическую эпоху. Подобная техника операции существенно ускоряет восстановление и характеризуется существенно более низким болевым и отечным синдромом после операции.
Оперативные вмешательства по реконструкции передней крестообразной связки (ПКС) обычно выполняются под спиномозговой анестезией. Хирург-ортопед начинает операцию с выполнения двух проколов кожи, через которые в полость сустав вводится артроскоп и специальные мини-инструменты. После ревизии полости сустава и подтверждения диагноза производятся два небольших разреза в проекции собственной связки надколенника. Принимаются меры предосторожности, чтобы не повредить близлежащие нервы и сосуды.
Работая через небольшие разрезы, хирург вынимает среднюю часть сухожилия собственной связки надколенника с двумя костными блоками из надколенника и большеберцовой кости.
Костные блоки округляются и сглаживаются, также в блоках сверлятся отверстия, через которые проводятся прочные нити, за которые аутотрансплантат будет протягиваться через туннели в бедренной и большеберцовой кости и натягиваться.
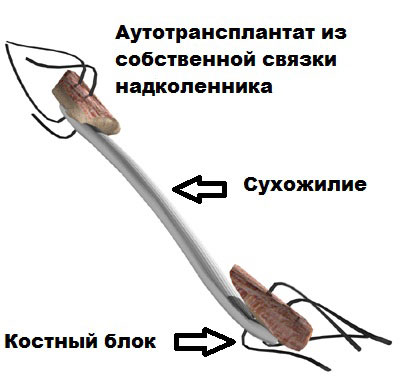
Далее, хирург готовит коленный сустав, удаляет дегенеративно измененные ткани, при необходимости выполняет шов мениска, резецирует остатки поврежденной передней крестообразной связки.
Как только это сделано, в бедренной и большеберцовой кости сверлятся костные каналы.
Отверстия в костях располагаются таким образом, чтобы проведенный через них и зафиксированный аутотрансплантат, работал как оригинальная передняя крестообразная связка.
Затем трансплантат протаскивается через туннели в костях, натягивается и фиксируется винтами или специальными пуговицами.
После артроскопического контроля положения связки в полости сустава устанавливается дренаж, накладываются швы на мягкие ткани.
Источник
Коленный сустав – второй по величине сустав человеческого организма после тазобедренного. Каждый из двух коленных суставов принимает на себя примерно половину всей массы тела. Для стабилизации сустава, выражаясь языком обывателя, «чтобы колено не болталось», природой предусмотрены специальные связки: передняя и задняя крестообразные, медиальная и латеральная коллатеральные.
Передняя крестообразная связка соединяет наружный (внешний, латеральный) мыщелок бедренной кости с передним отделом плато большеберцовой кости. Общее направление хода волокон связки – сверху вниз, спереди назад и снаружи внутрь. Такое положение определяют её основные функции: предотвращать избыточное смещение большеберцовой кости вперед, а также обеспечивать ротационную стабильность (не допускать избыточного вращения) в коленном суставе. Большая частота разрывов передней крестообразной связки обусловлена повышенными требованиями, предъявляемыми к коленному суставу во время занятий всеми активными видами спорта (особенно, горными лыжами, футболом, баскетболом, большим теннисом). Связка эта довольно толстая (примерно с мизинец толщиной) и прочная. Тем не менее, даже такого запаса прочности при избыточных «разрывных» нагрузках, выпадающих на колено, оказывается недостаточно и может появиться как микроповреждение, так и полный её разрыв.
Механизм травмы обычно непрямой: при резкой смене направления движения, приземлении после прыжка, падении на горных лыжах происходит резкое вращение внутри большеберцовой кости и ее смещение вперед, следствием чего является разрыв ПКС. Чаще всего происходит отрыв связки от места ее прикрепления к бедру – на самом тонком участке связки. Нередко разрыв ПКС сопровождается частичным или полным разрывом менисков (хрящевые «прокладки» между бедренной и большеберцовой кости, выполняющие амортизационную функцию). В случаях отрыва части мениска возможна блокировка колена с невозможностью выполнить сгибание/разгибание в нём. Обычно момент такой травмы сопровождается резкой болью, хрустом, и затем появлением отёка колена. Из-за повреждения надкостницы, обильно кровоснабжающейся, в полости сустава появляется кровь (гемартроз). Сама же связка практически не снабжена кровеносными сосудами, что делает её самостоятельное восстановление невозможным. Диагноз разрыва ПКС ставится на основе клинического осмотра (симптом «переднего выдвижного ящика», тест Лахмана и т.п.) и результатов магнитно-резонансной томографии (МРТ). При частичном разрыве ПКС даже с помощью МРТ не всегда возможно достоверно его выявить. В таких случаях рекомендуется проведение диагностической артроскопии.
Лечебная тактика сводится к двум основным направлениям: хирургическое лечение и консервативная терапия. При хирургическом лечении выполняется пластика передней крестообразной связки с помощью собственных тканей организма пациента. В случае, если пациент – профессиональный спортсмен, используется собственное сухожилие надколенника. Если же пациент не занимается спортом профессионально, то берётся сухожильная ткань из т.н. «гусиной лапки» — сухожилий трёх мышц бедра (портняжной, полусухожильной и тонкой). Консервативная же терапия – комплекс реабилитационных мероприятий, направленных на стабилизацию колена с помощью укрепления собственной мускулатуры. С этой целью применяются специальные упражнения, направленные на укрепление четырёхглавой мышцы бедра – основной стабилизирущей коленный сустав мышцы, особенно, медиальной её головки. Однако, активными видами спорта при консервативном лечении заниматься уже, увы, не получится, так как полной стабилизации коленного сустава достичь не удастся.
После хирургического лечения (пластики ПКС) на первый план выходит реабилитация, которую необходимо начинать со второго дня после операции. Несколько раз в день производится пассивное сгибание и разгибание колена с определённой частотой и с заданной амплитудой на специальном тренажёре («Кинетек», «Артромот» или аналогах). Затем подключаются упражнения, тренирующие мышцы бедра как изометрического, так и изотонического характера. Параллельно проводится аппаратная физиотерапия (магнит, миостимуляция). Позже подключаются упражнения в воде (гидрокинезиотерапия) и активные упражнения на тренажёрах (механотерапия). Ввиду сложности оперативного лечения, склонности мышц бедра (особенно, четырёхглавой), к атрофии, а мышц задней поверхности бедра – к укорочению, существует риск формирования сгибательной контрактуры коленного сустава (то есть ограничения разгибания). К тому же всегда есть риск повторного повреждения уже новой, имплантированной связки. Поэтому необходимо очень осторожно, и в то же время, интенсивно проводить реабилитацию, чтобы быстро вернуть пациента к активной жизни.
Подавляющее большинство как хирургов-травматологов, так и реабилитологов считают, что минимальный срок полного восстановления пациента после пластики ПКС составляет от 6 до 8 месяцев. Специалистами клиники Топфизио и сертифицированной FIFA клиники Villa Stuart (Италия) разработана и великолепно себя зарекомендовала уникальная методика комплексного лечения разрывов связок коленного сустава, которая достоверно сокращает сроки полного восстановления после пластики как передней, так и задней крестообразной связок в два раза, то есть до 3,5-4,5 месяцев. По данной методике успешно вылечены многие спортсмены мирового уровня, такие, как легендарный нападающий ФК «Рома» (“Roma”) Франческо Тотти (Francesco Totti), вратарь ФК «Дженоа» (“Genova”), Маттиа Перин (Mattia Perin) и многие другие. Если с момента травмы прошло не более одной недели, то можно выполнить пластику крестообразной связки и сразу приступить к реабилитации, сначала в условиях стационара клиники Villa Stuart, затем в стенах московской клиники Топфизио. В том случае, когда травме уже более недели, необходима сначала специальная предоперационная подготовка, заключающаяся в устранении контрактуры и укреплении мускулатуры, существенно сокращающая последующую послеоперационную реабилитацию. Во всех случаях опытные специалисты Топфизио совместно с итальянскими коллегами подберут оптимальную тактику лечения в индивидуальном порядке.
Источник
