Корнилов артропластика коленного сустава

- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Корнилов Н.Н.
1
Федоров Р.Э.
2
Куляба Т.А.
1
Филь А.С.
1
1 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ
2 ФГБУ «Федеральный центр травматологии, ортопедии и эндопротезирования» Минздрава России
Для изучения частоты и причин повторных хирургических вмешательств после малоинвазивного одномыщелкового эндопротезирования внутреннего отдела коленного сустава имплантатом с подвижным вкладышем, а также типа использованных при ревизии эндопротезов были проанализированы истории 368 больных, госпитализированных в РНИИТО им. Р.Р. Вредена с 2001 по 2016 год, включившие 373 операции, выполненные 368 больным. Необходимость в повторных хирургических вмешательствах возникла в 28 (7,6%) наблюдениях, среди которых были 2 артроскопии и 26 реэндопротезирований. Среди причин повторных вмешательств превалировали расшатывание тибиального компонента (12 (42,9%)) и травмы (10 (35,7%)), а также отмечались перипротезная инфекция (4 (14,3%)) и нарастание дегенеративных изменений в смежных отделах коленного сустава (2 (7,1%)). Распределение травм было следующим: перипротезные переломы — 4 (40%), вывих вкладыша в сочетании с повреждением передней крестообразной и внутренней боковой связок — 3 (30%), разрыв передней крестообразной связки – 1 (14%), повреждение наружного мениска – 1 (14%) и образование внутрисуставного тела — 1 (14%) наблюдение. Во время конверсии одномыщелкового эндопротеза в тотальный в большинстве вмешательств применялись первичные имплантаты: у 16 (61,5%) с сохранением задней крестообразной связки (ЗКС), у 7 (27%) с замещением ЗКС и у 2 (7,7%) стабилизированные во фронтальной плоскости. У одного пациента (3,8%) проведена замена вкладыша без удаления бедренного и б/б компонентов эндопротеза во время дебридмента в связи с ранней перипротезной инфекцией. Таким образом, в серии наблюдений за 15-летний период частота осложнений, приводящих к необходимости хирургических вмешательств после частичной артропластики с подвижным вкладышем, не превысила тот же показатель после тотального эндопротезирования, причём в большинстве конверсий (92,3%) удалось обойтись использованием первичных имплантатов без необходимости применения ревизионных систем.
гонартроз
коленный сустав
остеонекроз
одномыщелковое эндопротезирование
тотальное замещение сустава
частичная артропластика
осложнения
1. Marmor L. Unicompartmental knee arthroplasty: ten to 13 year follow-up study // Clin. Orthop. Relat. Res. — 1988. — Vol. 226. — P. 14–20.
2. Корнилов Н.Н., Куляба Т.А., Федоров Р.Э. Современные представления об одномыщелковом эндопротезировании в структуре хирургических методов лечения больных гонартрозом (обзор литературы) // Травматология и ортопедия России. — 2012. — № 1. — С. 113-120.
3. Rolfson O., Wissig S., van Maasakkers L. et al. Defining an International Standard Set of Outcome Measures for Patients With Hip or Knee Osteoarthritis: Consensus of the International Consortium for Health Outcomes Measurement Hip and Knee Osteoarthritis Working Group // Arthritis Care Res (Hoboken). – 2016. — Nov. — 68 (11). – Р. 1631-1639.
4. Rolfson O., Eresian Chenok K., Bohm E. et al. Patient-reported outcome measures in arthroplasty registries // Acta Orthop. – 2016. — Jul. — 87 Suppl 1. – Р. 3-8.
5. Bert J.M. Unicompartmental knee replacement // Orthop. Clin. N. Am. — 2005. — Vol. 36 (4). — P. 513–522.
6. Корнилов Н.Н., Куляба Т.А., Федоров Р.Э. Сравнительная оценка среднесрочных функциональных исходов одномыщелкового и тотального эндопротезирования коленного сустава с использованием различных балльных систем // Травматология и ортопедия России. — 2012. — № 3. — С. 12-20.
7. Berend K.R., Turnbull N.J., Howell R.E., Lombardi A.V. Jr. The current trends for lateral unicondylar knee arthroplasty // Orthop. Clin. North Am. – 2015. – Apr. — 46 (2). – Р. 177-84.
8. Корнилов Н.Н., Куляба Т.А., Федоров Р.Э. Причины повторных хирургических вмешательств после одномыщелкового эндопротезирования коленного сустава // Травматология и ортопедия России. — 2013. — № 1. — С. 12-18.
9. Redish M.H., Fennema P. Good results with minimally invasive unicompartmental knee resurfacing after 10-year follow-up // Eur. J. Orthop. Surg. Traumatol. – 2017. — Nov 22.
10. Swedish Knee Arthroplasty Register 2016 [Electronic resource]. – URL: https://www.knee.nko.se (circulation date 24.02.2018).
11. New Zealand Joint Register 2016 [Electronic resource]. — URL: https://www.cdhb.govt.nz/NJR (circulation date 24.02.2018).
12. Mirco Lo Presti, Lacono Francesco, Bharat Sharma et al. Reasons for Early Failure in Medial Unicondylar Arthroplasty. Radiographie Analysis on the Importance of Joint Line Restovation // Journail of Orthopedies and Rheumatology. – 2015. – Jan. — Vol. 2. — P. 24–36.
13. Ko Y.B., Gujarathi M.R., Oh K.J. Outcome of Unicompartmental Knee Arthroplasty: A Systematic Review of Comparative Studies between Fixed and Mobile Bearings Focusing on Complications // Knee Surg Relat Res. – 2015. – Sep. – 27 (3). – Р.141-8.
14. Van der List J.P., Zuiderbaan H.A., Pearle A.D. Why Do Medial Unicompartmental Knee Arthroplasties Fail Today? // J Arthroplasty. – 2016. – May. – 31 (5). – Р. 1016-21.
15. Liddle A.D. et al. Adverse outcomes after total and unicompartmental knee replacement in 101 330 matched patients: a study of data from the National Joint Registry for England and Wales. // The Lancet. — 2014. — 384.9952. – Р. 1437-1445.
Впервые частичная артропластика коленного сустава с полным замещением смежных поверхностей мыщелков бедренной и большеберцовой кости была выполнена Leonard Marmor в 1973 году [1]. Эта операция тяжело внедрялась в ортопедии, несмотря на неплохие ближайшие исходы [2]. Этому способствовали, с одной стороны, неопределённость показаний и противопоказаний [3], а с другой — несовершенство дизайна имплантатов и сложность выполнения операции [4], что связано со сложными анатомическими и механическими особенностями коленного сустава.
J.M. Bert [5] в своей обзорной статье о частичной артропластике подчеркивает, что опыт проведения данных операций в мире постепенно растёт, благодаря чему соответственно снижается количество осложнений. Происходит постепенное выравнивание отдалённых результатов как у пациентов старших возрастных групп, так и трудоспособного возраста [6; 7]. Если пациенту одномыщелковое эндопротезирование выполнено вовремя, то это чаще всего приводит к остановке развития заболевания в смежных отделах сустава [8; 9]. Основываясь на данных новозеландского и шведского регистров эндопротезирования, можно утверждать, что количество осложнений уменьшается у тех врачей, кто делает от 75 и выше операций в год по частичной или полной замене коленного сустава [10; 11]. Вместе с тем количество частичных артропластик коленного сустава в Российской Федерации продолжает существенно уступать тотальному эндопротезированию, что в немалой степени обусловлено недостатком информации об отдалённых исходах лечения и причинах, приводящих к необходимости повторных хирургических интервенций.
Цель работы. Изучить 15-летний опыт частичной артропластики коленного сустава в РНИИТО им. Р.Р. Вредена, начиная с периода освоения методики по настоящее время включительно, для анализа частоты и характера осложнений, приводящих к необходимости повторных хирургических вмешательств.
Материалы и методы исследования
На данный момент опыт проведения операций частичной артропластики коленного сустава в РНИИТО им. Р.Р. Вредена насчитывает 17 лет. В исследование нами были включены все пациенты, которым данное вмешательство было выполнено с 2001 по 2016 год.
Из 373 частичных артропластик, во время которых устанавливался эндопротез Oxford, производства ZimmerBiomet (Великобритания), осложнения возникли у 28 (7,6%) пациентов. Большинство первичных вмешательств было выполнено по поводу медиального гонартроза (306 (82%)) и реже — остеонекроза внутреннего мыщелка бедренной кости (67 (18%)).
Исходы повторных хирургических вмешательств после неудачи одномыщелкового эндопротезирования оценены у 100% (28) больных в среднем через 7,4 года после операции, вплоть до конца 2016 года. Для их комплексного анализа проводился осмотр пациентов, сбор анамнестических, клинических и рентгенологических данных, а также количественных показателей двигательной активности по шкалам WOMAC и KSS.
Результаты исследования
Из 28 пациентов, которым выполнились повторные операции, большинство было женского пола 23 (82,1%), и только 5 (17,9%) – мужского. Средний возраст женщин был 62,7 года, а мужчин — 60,8 года. У 23 (82,1%) больных показанием для частичной артропластики явился медиальный гонартроз, а у 5 (17,9%) — остеонекроз. Большинству пациентов (26 из 28) произведена конверсия одномыщелкового эндопротеза в тотальный, и двум пациентам удалось сохранить эндопротез, выполнив артроскопию с целью частичного удаления повреждённого в результате травмы латерального мениска или удаления свободного внутрисуставного тела.
Распределение использованных при реэндопротезировании имплантатов по степени связанности приведено на диаграмме 1.
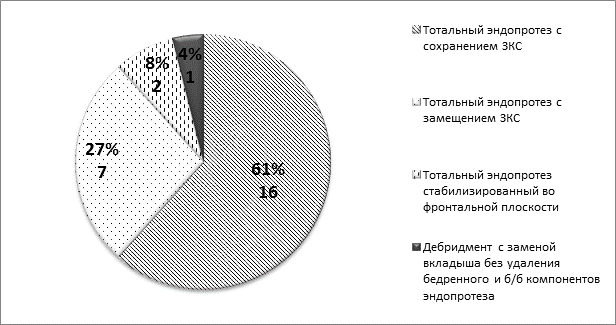
Диаграмма 1. Распределение использованных при реэндопротезировании имплантатов по степени связанности
Дефицит костной массы мыщелков бедренной и большеберцовой костей (по AORI F2A или T2А) зафиксирован только у 9 из 26 больных. Для замещения дефектов в 3 случаях достаточно было аутокости из спилов соседних мыщелков, в то время как у 6 пациентов использовали 5- или 10-мм металлические большеберцовые аугменты.
Причины, приведшие к необходимости повторного вмешательства после частичной артропластики коленного сустава, отражены на диаграмме 2.
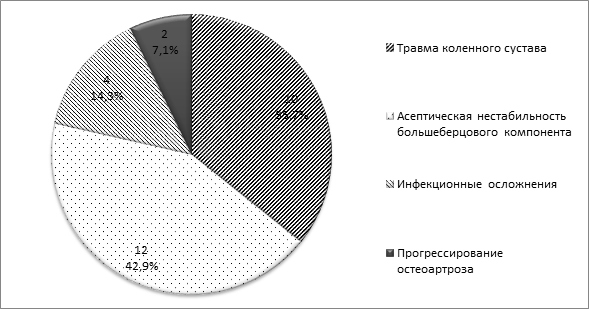
Диаграмма 2. Распределение причин повторных хирургических вмешательств после частичной артропластики
Как следует из диаграммы 2, первое место среди причин неудач занимает асептическая нестабильность большеберцового компонента — 12 (42,9%) пациентов. В среднем данное осложнение развивалось через 4,8 года (от 2 до 11 лет) после первичного вмешательства.
Второй по частоте причиной повторных операций оказалась различные травмы, распределение которых представлено на диаграмме 3.
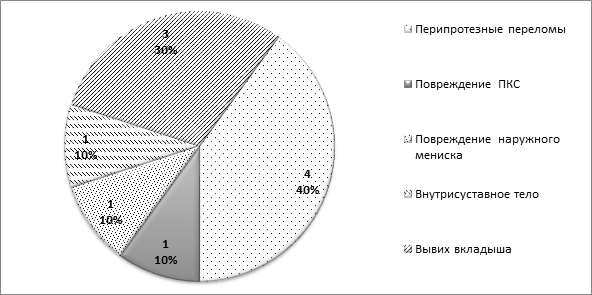
Диаграмма 3. Распределение видов травм, приведших к необходимости повторного хирургического вмешательства
У пациентов с перипротезными переломами внутренний мыщелок большеберцовой кости повреждался чаще, чем бедренной (3 и 1 наблюдение соответственно), сопровождаясь миграцией только одного из компонентов. Сохранить эндопротез удалось только в двух наблюдениях, где было диагностировано повреждение латерального мениска и формирование внутрисуставного тела. Проведение артроскопической операции у обоих больных привело к достижению стойкого положительного исхода. В остальных случаях после полученных травм потребовалось тотальное реэндопротезирование коленного сустава.
При подведении итога результата повторных хирургических интервенций с использованием балльных систем у 26 (92,8%) больных они были расценены как хорошие (KSS knee score – 79, KSS function score – 87, WOMAC — 21) и у 2 (7,1%) как удовлетворительные (KSS knee score – 62, KSS function score – 64, WOMAC — 30). Неудовлетворительных исходов и случаев повторного реэндопротезирования в течение указанного периода наблюдения зафиксировано не было.
Обсуждение
В результате анализа причин повторных операций после операций частичной артропластики коленного сустава за пятнадцатилетний период нами было установлено, что их частота не превышает таковую после тотального эндопротезирования коленного сустава. Так, частота реэндопротезирования через 15 лет после тотальной артропластики, по данным Шведского регистра артропластики, составляет около 6%, а Австралийского регистра эндопротезирования – 7,3% [10]. В нашей серии наблюдений частота конверсии одномыщелковых эндопротезов в тотальные за 15 лет составила 6,7%.
Обращает на себя внимание то, что наряду с таким типичным осложнением любого эндопротезирования, как асептическое расшатывание компонентов, не менее часто причиной повторных хирургических интервенций среди пациентов, находящихся под нашим наблюдением, были повреждения, обусловленные травматическими причинами (42,9% и 35,7% соответственно). В то же время, по данным Новозеландского регистра артропластики, ведущими причинами реэндопротезирования после частичной артропластики являются сперва персистирующий болевой синдром, а потом уже асептическое расшатывание большеберцового и бедренного компонентов [11]. В противоположность этому Шведский регистр артропластики демонстрирует, что после асептического расшатывания второе место занимает прогрессирование гонартроза [10]. Таким образом, можно заключить, что причины реэндопротезирования после частичной артропластики имеют выраженные региональные отличия, которые могут быть обусловлены особенностями определения показаний и противопоказаний к данному виду артропластики, типом применяемых имплантатов и уровнем двигательной активности пациентов после операции.
Несмотря на то что ожидаемый срок службы искусственного сустава составляет 10 лет и более, обращает на себя внимание, что большинство ревизий в нашей серии (22 (78,6%)) были проведены в интервале от 1 года до 5 лет после первичного эндопротезирования. Тем не менее это соотносится с опубликованными международными наблюдениями за данной категорией пациентов, согласно которым среднее время до ревизии после одномыщелкового эндопротезирования составляет 3,7 года [11]. В первый год конверсия в тотальный эндопротез выполнена у 4 (1,1%) пациентов: три ревизии вследствие полученных пациентами травм и одно из-за нагноения. В более поздние сроки основной причиной стало асептическое расшатывание большеберцового компонента эндопротеза — 6 (1,6%) наблюдений.
Одним из известных факторов, способствующих развитию асептического расшатывания компонентов эндопротеза коленного сустава, является избыточная фронтальная деформация: среди подгруппы пациентов, у которых было зафиксировано данное осложнение, она колебалась до 6 до 11 градусов, составляя 9,25 градуса в среднем. Таким образом, продолжающаяся механическая перегрузка внутреннего отдела коленного сустава на фоне несколько избыточного наклона опила большеберцовый кости кзади могла явиться одним из факторов, провоцирующих асептическое расшатывание большеберцового компонента одномыщелкового эндопротеза в среднесрочной перспективе после хирургического вмешательства.
Ещё одна известная причина асептического расшатывания одномыщелковых имплантатов – изменение уровня суставной линии [12]. Среди находившихся под нашим наблюдением пациентов мы не обнаружили её изменения на величину более 1 мм по сравнению с предоперационным состоянием, что можно связать с особенностями хирургической техники при установке конструкции с подвижным вкладышем.
Обращает на себя внимание высокая частота травм у пациентов, перенесших частичную артропластику коленного сустава: перипротезные переломы составили — 40%, вывих вкладыша — 30%, повреждения связок — 10%, повреждение наружного мениска — 10%, внутрисуставное тело — 10%. Проведя анкетирование и собрав тщательный анамнез, мы установили, что большинство травм у данной группы пациентов произошли при активном занятии спортом или в результате высокоэнергетичной травмы. Это косвенно свидетельствует о сохранении пациентами в среднесрочном периоде после одномыщелкового эндопротезирования высокого уровня двигательной активности, позволяющего им активно заниматься спортом, в том числе бегом и катанием на лыжах. Интересно, что вывих вкладыша эндопротеза наблюдался редко (3 наблюдения) и всегда был ассоциирован с повреждением передней крестообразной и внутренней боковой связок коленного сустава, в то время как, по данным ряда авторов, при использовании имплантатов с подвижным полиэтиленовым вкладышем частота данного осложнения занимает третье место [13; 14], уступая лишь расшатыванию и прогрессированию патологического процесса в других отделах сустава.
Перипротезная инфекция в группе наших пациентов была выявлена всего в 4 из 28 наблюдений на сроках 3 месяца (2 пациента), 2 и 5 лет после первичной операции. В трёх наблюдениях успешно использовали двухэтапную тактику, и в одном наблюдении инфекцию удалось купировать после выполнения субтотальной синовэктомии и замены полиэтиленового вкладыша без удаления бедренного и большеберцового компонентов. Эти данные согласуются с большинством публикаций: инфекционные осложнения после одномыщелкового эндопротезирования возникают в несколько раз реже, чем после тотальной артропластики [15].
Наиболее редким осложнением в анализируемой выборке было прогрессирование гонартроза в наружном отделе бедренного-большеберцового сочленения, сопровождавшееся нарастанием болевого синдрома — 2 пациента. Следует отметить, что необходимость конверсии одномыщелкового эндопротеза в тотальный по этой причине назрела всего через 3 года после первичного вмешательства. Это подчёркивает важность тщательной оценки состояния смежных отделов коленного сустава при оценке показаний к частичной артропластике. Важно дополнять неинвазивные методики лучевой диагностики (стресс-рентгенографию, магнитно-резонансную томографию) непосредственной визуализацией хряща в наружном отделе сустава во время предварительной диагностической артроскопии либо внимательным осмотром латерального отдела сустава после переднемедиальной артротомии: при наличии полнослойного повреждения хряща в нагружаемом отделе латеральных мыщелков предпочтение следует отдавать тотальному замещению коленного сустава, к которому хирург всегда должен быть готов.
Выводы
Причины неудач частичной артропластики коленного сустава и сроки их появления среди анализируемой пятнадцатилетней серии наблюдений существенно отличаются как от опубликованных сведений в международных регистрах артропластики, так и в отдельных когортных сериях, а также от осложнений тотального эндопротезирования коленного сустава. Перипротезная инфекция и прогрессирование изменений в смежных отделах сустава наблюдается крайне редко, в то время как последствия острой травмы лишь чуть уступают по частоте типичному осложнению любой артропластики – асептическому расшатыванию имплантата. В подавляющем большинстве наблюдений при конверсии одномыщелкового эндопротеза в тотальный успешно могут быть использованы стандартные имплантаты для первичной артропластики коленного сустава.
Библиографическая ссылка
Корнилов Н.Н., Федоров Р.Э., Куляба Т.А., Филь А.С. АНАЛИЗ ПОВТОРНЫХ ХИРУРГИЧЕСКИХ ВМЕШАТЕЛЬСТВ ПОСЛЕ ЧАСТИЧНОЙ АРТРОПЛАСТИКИ КОЛЕННОГО СУСТАВА: ПЯТНАДЦАТИЛЕТНИЙ ОПЫТ НАБЛЮДЕНИЙ // Современные проблемы науки и образования. – 2018. – № 2.;
URL: https://science-education.ru/ru/article/view?id=27451 (дата обращения: 12.07.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Что такое гонартроз З степени и как его лечить?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Давайте сначала разберемся что вообще такое артроз.
Артроз – это состояние, что появляется в результате возрастных дегенеративных и дистрофических процессов в хряще, в результате которого он медленно разрушается.
При артрозе идёт перестройка суставных поверхностей костей, воспалительные процессы, дегенерация околосуставных тканей. А гонартроз – это артроз, только сустава колена.
Отличие 3 степени
Есть несколько степеней артроза, но сейчас нам нужно разобраться, что собой представляет именно 3 степень и в чем отличие от других.
В 1 стадии боли носят не постоянный характер, возникают после чрезмерных физических нагрузок, исчезают после отдыха, а при второй уже носят постоянный характер, не зависят от нагрузок, несут определенный двигательный дискомфорт, люди сами себя ограничивают в движении, но структурных внутрисуставных преград еще нет.
А вот при 3 степени еще некоторые движения в суставе сохранены, но уже есть структурные изменения в суставе, которые мешают совершать полный объем движения, сопровождаются интенсивной болью, приходится принимать вынужденную позу, видно нарушение оси конечности, выраженная деформация области коленного сустава.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При 4 степени, которую выделяют не все, уже, к сожалению, происходит сращение суставных поверхностей между собой, что медицинским термином называется «анкилоз», в результате -полное обездвиживание суставов.
Диагностика
Диагностируют данные изменения с помощью рентгенологического исследования, при 1 и 2 степени есть только незначительное сужение суставной щели, которое увеличивается ко 2 степени, а вот при 3 степени уже явное сужение щели, костные разрастания , разрушение хряща. Теперь я думаю вы сами сможете дать ответ на вопрос о том, что такое деформирующий артроз коленных суставов 3 степени.
О других методах диагностики заболеваний коленных суставов читайте здесь…
Причины гонартроза
Что же за причины возникновения заболевания в данной степени:
- чрезмерные нагрузки на сустав, работы, связанные с перемещением чего- либо тяжёлого;
- травмы данного сустава и неправильное их лечение;
- запущенные и не леченные случаи из-за несвоевременного обращения за медицинской помощью;
- избыточная масса тела.
Данный вид артроза может распространяться на один сустав и быть левосторонним гонартрозом 3 степени, так и правосторонним, а может быть и с обеих сторон.
Симптомы
Какие же симптомы возникают при данном заболевании:
- постоянные боли в одном, либо же двух коленных суставах при двухстороннем гонартрозе 3 степени, которые беспокоят и в ночное время, мешают сну;
- видимая деформация коленного сустава;
- нарушение оси нижней конечности, их деформация О или Х-образная;
- резкое ограничение движения в них;
- изменение походки;
- блокады в суставе;
- хруст;
- реакция суставов на смену погоды.
Лечение гонартроза 3 степени
Теперь давайте разберемся, как лечить гонартроз коленного сустава 3 степени. В данном случае может применяться как лечение медикаментами, так и хирургическое.
Консервативное лечение
В терапевтическое лечение включается:
- снижение нагрузки;
- обезболивание;
- хондропротекторы и средства, улучшающие микроциркуляцию;
- физиотерапия;
- массаж;
- контроль массы тела.
Подробнее о лечебной диете при гонартрозе вы можете прочитать здесь…
К, сожалению, терапевтическое лечение редко приносит хороший результат, поэтому в этой стадии часто обращаются за хирургическим вмешательством.
Но всё же, давайте разберемся, что и для чего мы используем.
Из медикаментозного лечения это:
- Нестероидные противовоспалительные средства, это очень большая группа препаратов, с огромным количеством торговых названий. Мы используем эту группу с целью обезболивания и противовоспалительного действия, так как в данном заболевании воспаление также играет важную роль;
- Хондропротекторы на основе глюкозамина, хондроитина сульфата. Эти препараты замедляют процессы разрушения хряща, также стимулируют те, которые способствуют восстановлению суставной ткани, участвуют в синтезе гиалуроновой кислоты;
- При выраженной активности процесса можно применять внутрисуставные инъекции, которые обладаю противовоспалительным, иммунодепрессивным действием;
- При затихании воспалительного процесса можно водить внутрь сустава гиалуроновую кислоту, данные инъекции имеют хороший эффект, но к сожалению, и высокую цену;
- Также для того, чтобы уменьшились болевые ощущения можно пользоваться различными мазями с теми же нестероидными противовоспалительными средствами и согревающего действия.
Оперативное лечение
Оперативное лечение гонартроза 3 степени коленного сустава может быть двух видов:
- 1 вид – направленное на удаление наростов, которые образовались на составных частях сустава, а также деформированных элементов, которые мешают ему правильно работать. Это малоинвазивное вмешательство, проводится через несколько отверстий, специальным прибором;
- 2 вид – это более масштабное вмешательство, называемое эндопротезированием коленного сустава, суть которого состоит в замене «родных» структур искусственными протезами.
Применяются такие хирургические методы лечения:
- Артродез – устранение хрящевой ткани которая деформировалась вместе с суставом. Очень редкий метод, потому что не сохраняет физиологический объем движений;
- Околосуставная остеотомия – очень редкий метод, который основан на предварительном подпиливании, фиксации под другим углом конечностей;
- Артролиз – это операция, когда удаляются измененные, утолщенные синовиальные мембраны, спайки, чтобы увеличить объем движений;
- Артропластика – формируются упрощенные суставные поверхности из остатков суставных хрящей;
- Эндопротезирование – это объёмное оперативное вмешательство, основанное на замене разрушенного сустава имплантом.
Что можно сделать еще
«Чем еще можно лечить гонартроз коленного сустава 3 степени?»- подумаете вы. С точностью на ваш вопрос ответит только врач.
Сначала он попробует всевозможные терапевтические методы лечения, откорректирует ваш вес, дозирует физическую нагрузку.
Так же при гонартрозе 3 степени коленного сустава могут быть назначены физические упражнения, доктор подберет вам комплекс упражнений, который поможет вам сохранить и увеличить объем движений в суставе, укрепит мышечно-связочный аппарат, усилит кровообращение, тем самым улучшит трофику сустава и тканей вокруг него, сохранит физиологический тонус мышц.
Это могут быть такие упражнения:
- сидеть на стуле или столе и поднимать как возможно выше ногу, пока она максимально не разогнется в коленном суставе и удерживать так 3-5 секунд;
- лежать на полу, ногу согнуть в коленном суставе, а бедро обнять руками и привести к животу, постепенно в таком положении распрямляем колено;
- всем известное упражнение «велосипед».
Есть еще масса упражнений и методик, по которым можно заниматься.
Пример такого комплекса вы можете посмотреть в видео.
Физиотерапевтические методы так же занимают не маловажное место в поддерживании адекватного состояния вашего сустава. Это могут быть:
- парафинотерапия;
- грязевые ванны;
- электрофорез;
- магнитотерапия;
- ультразвук.
Чем лечить гонартроз коленного сустава 3 степени поможет решить ваш лечащий врач, который оценит клиническую ситуации и тяжесть процесса в суставе.
Главное знать, что гонартроз 3 стадии лечить возможно, конечно не легко, после операции понадобится длительная реабилитации, но после нее вас ждёт активная жизнь.
Лечение остеоартроза коленного сустава 3 степени можно получить в травматологических отделениях городских больниц, институтах, частных клиниках.
Инвалидность при гонартрозе
При гонартрозе 3 степени коленного сустава группу инвалидности можно получить, не смотря на проводимое лечение и даже оперативные вмешательства, потому что это заболевание может приводить к ограничению жизнедеятельности.
Инвалидность дают тогда, когда функция сустава колена полностью утрачена, передвигаться без посторонней помощи невозможно.
Профилактика данного заболевания
Что бы не случилось подобных неприятных ситуаций, необходимо профилактировать или отвременить появление гонартроза, для этого необходимо избегать чрезмерных нагрузок, следить за массой вашего тела, заниматься регулярно физкультурой и тогда артроз коленного сустава, особенно 3 степени и инвалидность, вам не страшны.
Источник
