Коленный сустав синовиальные пространства

Оглавление темы «Поверхность коленного сустава. Коленный сустав.»:
- Передняя поверхность коленного сустава. Границы передней поверхности коленного сустава. Внешние ориентиры передней поверхности коленного сустава.
- Слои передней области коленного сустава. Кожа, фасции передней области коленного сустава.
- Задняя поверхность коленного сустава. Внешние ориентиры задней области коленного сустава. Границы задней поверхности коленного сустава. Проекции сосудов и нервов задней поверхности коленного сустава на кожу.
- Слои задней области коленного сустава. Подколенная фасция. Топография сосудисто-нервных образований задней поверхности коленного сустава. Топография большеберцового нерва.
- Топография общего малоберцового нерва. Топография подколенной вены. Топография подколенной артерии. Топография подколенной ямки. Связка Винслова—Бурже.
- Сообщения подколенной ямки. Отверстия подколенной ямки. Связь клетчатки подколенной ямки с соседними областями.
- Коленный сустав ( articulatio genus ). Суставные поверхности коленного сустава. Мениски коленного сустава. Капсула коленного сустава.
- Связки укрепляющие коленный сустав. Связки коленного сустава. Коллатеральные связки коленного сустава. Внутрисуставные связки коленного сустава.
- Синовиальная оболочка коленного сустава. Завороты коленного сустава. Завороты синовиальной оболочки коленного сустава. Синовиальные сумки коленного сустава.
- Коллатеральное кровообращение в области коленного сустава. Коллатерали коленного сустава. Коллатеральные сосуды коленного сустава.
Синовиальная оболочка коленного сустава. Завороты коленного сустава. Завороты синовиальной оболочки коленного сустава. Синовиальные сумки коленного сустава.
Синовиальная оболочка коленного сустава образует на передней стенке сустава ниже надколенника две содержащие жир складки коленного сустава, plicae alares, которые приспосабливаются к суставным поверхностям, заполняя промежутки между ними при каждом положении колена.
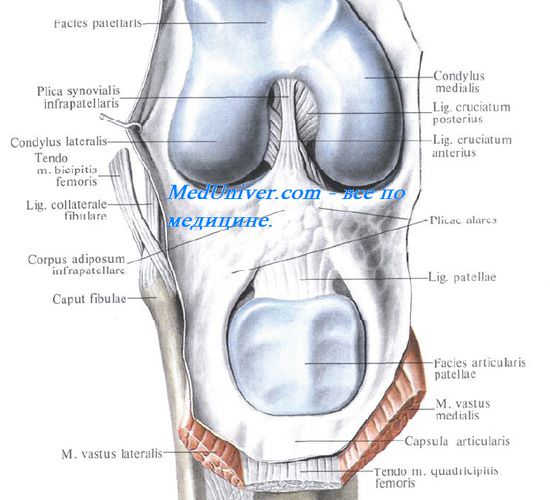
Завороты коленного сустава. Завороты синовиальной оболочки коленного сустава
На местах перехода синовиальной оболочки коленного сустава на кости, составляющие коленный сустав, образуется 13 заворотов коленного сустава, которые значительно увеличивают полость сустава, а при воспалительных процессах могут быть местами скопления гноя, крови, серозной жидкости.
Спереди выделяют 5 заворотов коленного сустава: вверху, над мыщелками бедра, посередине — верхний передний заворот коленного сустава, по бокам — 2 медиальных заворота коленного сустава, верхний и нижний, и 2 латеральных заворота коленного сустава, верхний и нижний.
Сзади располагаются 4 заворота коленного сустава: 2 медиальных, верхний и нижний завороты коленного сустава, и 2 латеральных, верхний и нижний завороты коленного сустава.
На боковых поверхностях мыщелков бедра и боковых поверхностях большеберцовой кости выделяют 4 боковых заворота коленного сустава: 2 медиальных, верхний и нижний, и 2 латеральных, верхний и нижний завороты коленного сустава.
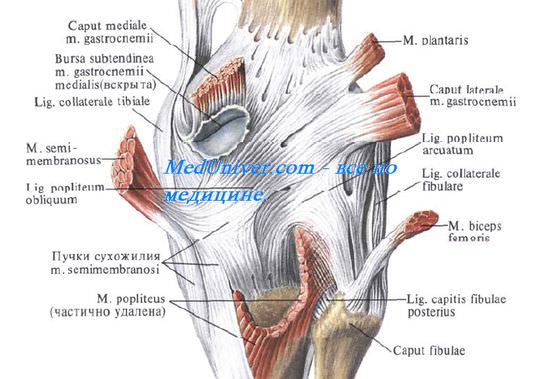
Синовиальные сумки коленного сустава
Снаружи от капсулы коленного сустава залегает ряд синовиальных сумок, некоторые из них сообщаются с суставом. Спереди расположена наднадколенниковая сумка, bursa suprapatellaris, которая в 85% случаев сообщается с верхним передним заворотом коленного сустава.
На передней поверхности надколенника встречаются сумки коленного сустава, число которых может доходить до трех: под кожей — bursa subcutanea prepatellaris; глубже под фасцией — bursa prepatellaris subfascia-lis; наконец, под апоневротическим растяжением m. quadriceps — bursa subtendinea prepatellaris. У места нижнего прикрепления lig. patellae, между этой связкой и большеберцовой костью, заложена постоянная, не сообщающаяся с суставом синовиальная сумка коленного сустава, bursa infrapatellaris profunda.
Сзади снаружи имеется подколенное углубление, recessus subpopliteus, — синовиальная сумка коленного сустава, отделяющая m. popliteus от капсулы коленного сустава. Онапостоянно сообщается с полостью коленного сустава и примерно в 20% случаев — с полостью межберцового сустава, соединяя их.
Сзади и изнутри расположены две сумки коленного сустава, отделяющие капсулу сустава от медиальной головки икроножной мышцы (bursa subtendinea m. gastrocnemii medialis) и от сухожилия полуперепончатой мышцы (bursa m. semimembranosi, или сумка Броди коленного сустава [Brodie]). Обе они сообщаются с полостью коленного сустава в 50% случаев.
Синовиальные сумки коленного сустава имеют значение в распространении затеков при гнойном воспалении коленного сустава (гонит).
Учебное видео анатомии коленного сустава

— Также рекомендуем «Коллатеральное кровообращение в области коленного сустава. Коллатерали коленного сустава. Коллатеральные сосуды коленного сустава.»
Источник
Синовиальная оболочка формирует полость коленного сустава, активно участвуя в обменных процессах и обеспечивая нормальную его функцию.
Под синовитом понимают воспаление синовиальной оболочки, ограниченное ее пределами и характеризующееся скоплением выпота в выстилаемой ею полости.
Синовиты можно разделить на первичные и вторичные. Те и другие могут быть острыми и хроническими.
Диагностика
Основными жалобами пациентов при синовите являются боли в коленном суставе, его припухлость, ограничение и болезненность движений в суставе. Решающее значение в постановке диагноза и выборе тактики лечения имеет тщательный сбор анамнеза – перенесенные травмы сустава, сопутствующие заболевания могут сопровождаться воспалительными процессами в синовиальной оболочке коленного сустава.
Объективное обследование выявляет увеличение окружности сустава, баллотирование надколенника, распространенную пальпаторную болезненность, ограничение движений в суставе.

На стандартных рентгенограммах чаще всего определяют затемнение верхнего заворота и ромбовидного пространства. УЗИ и МРТ указывают на утолщение синовиальной оболочки и избыточное скопление жидкости в полости сустава при отсутствии патологических изменений других внутрисуставных структур.
Диагностическая пункция коленного сустава позволяет эвакуировать выпот и подвергнуть его цитологическому и микробиологическому исследованию, результаты которого могут иметь решающее значение в постановке диагноза.
Решающее значение в диагностике синовитов имеет артроскопия, позволяющая оценить состояние синовиальной оболочки и всех внутрисуставных структур. При методически правильном выполнении артроскопии, начинающейся осмотром верхнего заворота, хирург, прежде всего, изучает состояние синовиальной оболочки, а затем уточняет причины, вызвавшие ее изменения.
В ближайшем периоде после травмы или начала заболевания развивается острый синовит, сопровождающийся массивным внутрисуставным выпотом, выраженной гиперемией и отеком синовиальной оболочки. При посттравматическом синовите участки повреждения представлены кровоизлияниями в синовиальную оболочку. Выполнение артроскопии требует массивного промывания сустава и особой осторожности, так как воспаленная оболочка легкоранима.
Развивающийся со временем хронический синовит характеризуется полиморфизмом изменений синовиальной оболочки. Малоизмененные участки со слабовыраженными проявлениями гиперемии и отека чередуются с участками, где синовиальная оболочка резко гиперемирована, отечна, утолщена. Синовиальные ворсины увеличены в размерах, интенсивно красные или бледно-розовые, кистеобразной или полипообразной формы, плотные при исследовании зондом. Со временем между листками синовиальной оболочки образуются плотные рубцовые спайки и сращения.

Крайне разнообразны изменения синовиальной оболочки при ревматоидном артрите. В начальной стадии заболевания синовия умеренно гиперемирована, не утолщена, слабо инъецирована сосудами. Ворсины тонкие, отечные, непрозрачные, полипообразной или булавовидной формы. В более позднем периоде присоединяется отек синовиальной оболочки, усиливается сосудистый рисунок, появляются отложения фибрина. Если артроскопию выполняют в период обострения заболевания, то синовиальная оболочка напоминает опухолевидное образование, заполняющее всю полость сустава, с резкой гиперемией, утолщением и отеком. В период ремиссии наряду с застойными воспалительными изменениями синовиальной оболочки характерно наличие длинных непрозрачных ворсин с их некротическими изменениями. Основная масса ворсин имеет полипообразную и булавовидную форму, бледно-розовый цвет, они непрозрачны, плотной консистенции. Появляются массивные отложения фибрина в виде комков и пленок. Артроскопические изменения синовиальной оболочки при ревматоидном артрите сходны с изменениями при подагрическом артрите с той лишь разницей, что синовиальные ворсины при подагре содержат массивные сосудистые сплетения.
Синовиальная оболочка при подагрическом артрите выглядит остро воспаленной, с выраженной гиперемией, отеком, она легкоранима. В самой оболочке и суставном хряще отмечаются блестящие отложения кристаллов мочевой кислоты. Их необходимо отличать от кристаллов солей кальция, способных скапливаться в синовиальной оболочке при деформирующем артрозе.
После визуальной оценки состояния синовиальной оболочки под эндоскопическим контролем выполняют биопсию наиболее измененных ее участков для последующего гистологического изучения.
Лечение
Синовит коленного сустава – это синдром, сопровождающий большое количество заболеваний и травм сустава. Если отсутствуют симптомы поражения внутрисуставных структур, отрицателен эффект лечения основного заболевания и локального неоперативного лечения, включающего в себя ФТЛ, парентеральное введение НПВП в адекватных дозах и, как крайней меры 1-2 внутрисуставных инъекций глюкокортикостероидов, то при сохранении симптомов воспаления синовиальной оболочки показана артроскопия.
Если острый или хронический синовит является основным клиническим проявлением поражения менисков, связок или хряща, то артроскопическое или открытое вмешательство на поврежденных структурах и последующее реабилитационное лечение приводит к восстановлению функции сустава и купированию синовита.

Непродолжительные воспалительные изменения синовиальной оболочки на фоне целости внутрисуставных структур после артроскопической санации сустава и последующего неоперативного лечения зачастую купируются.
Рецидивы синовита, а также выраженные пролиферативные изменения синовиальной оболочки с образованием обширного паннуса, разрушающего суставной хрящ, являются показанием к субтотальной синовэктомии.
Техника субтотальной синовэктомии
Выполняют широкий внутренний парапателлярный доступ. После рассечения кожи и подкожной клетчатки с особой осторожностью рассекают фиброзную капсулу, стараясь не вскрыть сустав. С помощью тупфера и скальпеля поэтапно выделяют верхний заворот и боковые карманы сустава, мобилизованную синовиальную оболочку иссекают. Далее вывихивают надколенник, удаляют остатки синовиального покрытия из внутренних и наружных отделов сустава, межмыщелковой ямки, доступных задних отделов. Мениски и крестообразные связки сохраняют, жировое тело резецируют экономно, иссекая только его синовиальное покрытие. Паннус по краям суставной поверхности удаляют острой ложечкой Фолькмана. Завершают операцию тщательным гемостазом, активным дренированием и иммобилизацией сустава.
В последние годы в клинической практике все более широкое распространение получает артроскопическая синовэктомия. Для ее выполнения используют цилиндрический ротационный нож – шейвер. Распространенность патологического процесса не является противопоказанием для артроскопической синовэктомии, так как через дополнительные доступы шейвер можно ввести в любой отдел сустава, в том числе и в задние отделы и произвести иссечение синовиальной оболочки быстро и в полном объеме.
Послеоперационное ведение
В ближайшем прслеоперационном периоде пациентам назначают парентеральное введение анальгетиков и антибиотиков широкого спектра действия. ЛФК начинают с 1-го дня после операции. На 2-е сутки удаляют дренажи и разрешают ходьбу без осевой нагрузки на оперированную конечность. Иммобилизацию сохраняют 5-7 дней.

После заживления раны кожи проводят курс реабилитационного лечения, направленный на восстановление полной амплитуды движений в оперированном сустава. Он включает в себя широкий спектр физиотерапевтических процедур, ЛФК, механотерапию, гидрокинезотерапию. Подавляющему большинству пациентов для увеличения амплитуды движений под наркозом выполняют 1-2 закрытых ручных редрессации сустава.
Синдром медиопателлярной складки
Выстилая полость коленного сустава, синовиальная оболочка образует различное количество складок. Наиболее постоянными из них являются супра-, инфра- и медиопателлярная. Медиопателлярная синовиальная складка в виде полумесяца во фронтальной плоскости расположена рядом с медиальным краем надколенника и встречается в 20-55% коленных суставов. Фиброзное изменение медиопателлярной синовиальной складки в результате повторных травм и микротравматизации описано под названием «синдром медиопателлярной складки».
Диагностика
Основными клиническими проявлениями этого патологического состояния являются боль при ходьбе по лестнице и сидении, болезненные «щелчки» по передней поверхности медиального мыщелка бедренной кости при движениях в коленном суставе, псевдоблокады.
Объективное обследование позволяет выявить плотно-эластичный валик по передней поверхности медиального мыщелка бедренной кости болезненный при пальпации, болезненность усиливается в положении 150-120° сгибания голени. При длительном течении заболевания развивается гипотрофия четырехглавой мышцы, рецидивирующий синовит.
Среди рентгенологических методов информативна аксиальная артропневмоартрография или артрография с контрастированием бедренно-надколенникового сустава при сгибании голени под углом 140°: на переднем контуре медиального мыщелка бедренной кости обнаруживается небольших размеров «вдавление», над которым контурирует утолщенная мягкотканная складка треугольной формы.

Наиболее полная и достоверная информация о состоянии медиопателлярной складки может быть получена при артроскопическом исследовании коленного сустава, позволяющем визуально и пальпаторно оценить последнюю. Для синдрома медиопателлярной складки характерны следующие изменения:
гипертрофия и напряжение складки и ее свободного края;
фиброзирование;
отсутствие сосудистого рисунка;
разволокнение свободного края;
повреждения хряща медиального мыщелка бедренной кости и медиальной фасетки надколенника различной степени и протяженности.
Лечение
Лечение синдрома медиопателлярной синовиальной складки, установленного на основании данных клинико-рентгенологического обследования, в начальных стадиях развития заболевания проводится неоперативными методами, включающими в себя ФТЛ, бальнеотерапию, массаж и ЛФК на фоне разгрузки сустава. Отрицательный результат неоперативного лечения, а также длительное течение заболевания являются показанием к операции.
Выявленная при артротомии или артроскопии гипертрофированная фиброзно измененная медиопателлярная складка, по мнению некоторых авторов, должна быть полностью иссечена, в то время как другие считают, что как полное иссечение, так и простое пересечение складки приводят к ее рубцовому перерождению или рубцеванию окружающей синовиальной оболочки, поэтому возможны рецидивы заболевания. Они указывают на оптимальность артроскопической резекции участка медиопателлярной складки шириной более 1 см.
При сопутствующей хондромаляции хряща надколенника и мыщелков бедренной кости также выполняют иссечение поврежденных тканей. Однако Muller считает достаточным иссечение складки без вмешательства на измененном суставном хряще надколенника, что приводит к положительному результату более чем у 85% больных.
Техника операции
Резекцию гипертрофированной фиброзно-измененной медиопателлярной синовиальной складки удобно выполнять из дополнительного верхнелатерального доступа на 1 см дистальнее верхненаружного полюса надколенника. В положении разгибания в коленном суставе в его полость вводят корзинчатый выкусыватель. Проведя его под надколенником, поэтапно иссекают складку со стороны ее свободного края до основания на протяжении 1,5-2 см. Для резекции медиопателлярной складки из стандартного переднемедиального доступа используют корзинчатый выкусыватель с изгибом рабочей поверхности 90° или шейвер. Далее выкусывателем или шейвером резецируют поврежденные участки хряща на внутренней фасетке надколенника и мыщелка бедренной кости. Операцию завершают обильным промыванием сустава и зашиванием ран кожи.

Послеоперационное ведение
Иммобилизацию конечности не применяют. Первую перевязку и пункцию сустава проводят на 2-й день после операции, затем по мере необходимости. Ходьбу с дополнительной опорой на костыли без нагрузки на оперированную ногу разрешают через 2-3 ч после завершения операции, дозированную нагрузку рекомендуют начинать с 4-х суток. ЛФК для укрепления мышц бедра и голени назначают со 2-го дня после операции. На 7-е сутки снимают швы с кожи, в течение 2-3 недель проводят комплексное реабилитационное ФТЛ для скорейшего восстановления функции сустава.
Пигментированный ворсинчато-узловой синовит
ПВУС – редко встречающееся заболевание, в 80% наблюдений поражающее коленный сустав, реже тазобедренный и другие суставы или синовиальные сумки и сухожильные оболочки. Заболевание обычно развивается у подростков, его частота составляет 1-3 на 1 млн жителей.
Существуют различные этиологические и патогенетические теории развития ПВУС, однако до настоящего времени причины возникновения заболевания остаются неясными.
В соответствии с локализацией поражения выделяют пигменитрованный ворсинчато-узловой синовит, бурсит и теносиновит. Каждый из них может быть узловым или диффузным.
Диагностика
Для ПВУС характерна резкая выраженность всех симптомов синовита.
На начальном этапе заболевания рентгенологическое исследование мало информативно: затемнение верхнего заворота и ромбовидного пространства – единственные неспецифические признаки. Со временем в эпифизах бедренной и большеберцовой костей могут формироваться кисты, развиваются признаки дегенеративно-дистрофического поражения сустава.
УЗИ и МРТ свидетельствуют о выраженном воспалительном процессе в синовиальной оболочке. Тепловизионное исследование указывает на повышение теплового излучения пораженного сустава.

Довольно характерна артроскопическая картина ПВУС. Синовиальная оболочка резко отечна и утолщена, покрыта гипертрофированными ворсинами разнообразной формы. Цвет синовии буровато-коричневый. Нередко наблюдаются поверхностные фибринозные отложения.
Прицельная биопсия с последующим гистологическим исследованием обнаруживает ворсинчатую гипертрофию синовиальной мембраны с активной пролиферацией синовиальных клеток, обширной сосудистой сетью и фиброзными изменениями. Вокруг стромальных клеток располагаются многоядерные гигантские клетки и клетки, накапливающие липиды. Массивные отложения гемосидерина наблюдаются в гистиоцитах.
Лечение
При установлении диагноза ПВУС показано оперативное лечение. Артроскопическую операцию выполняют при узловой форме синовита. Синовиальные узлы удаляют через медиальный и латеральный доступы. Послеоперационная реабилитация такая же, как и после других эндоскопических вмешательств.
При диффузной форме ПВУС показана открытая синовэктомия. Операцию выполняют так же, как и при других синовитах. Локализация патологического процесса в задних заворотах коленного сустава зачастую требует выполнения тотальной синовэктомни. В этом случае по завершении первого этапа операции пациента поворачивают на живот и из срединного доступа в подколенной ямке иссекают синовиальную оболочку задних заворотов. Послеоперационная реабилитация пациентов, перенесших синовэктомию, описана выше.
Наличие кистозного поражения костей требует удаления кист с костной пластикой образовавшихся полостей. При выраженной деструкции сустава выполняют его эндопротезирование, обязательным элементом операции является синовэктомия.
Основным осложнением операции является рецидив заболевания, встречающийся в 30-46% наблюдений при диффузной форме и в 27-48% при узловой форме.
Источник
