Коленный сустав нижний полюс
Содержание
«Колено прыгуна» или тендинит надколенника – это одно из самых распространённых среди спортсменов заболеваний. Чаще всего встречается в таких видах спорта, которые связаны с различными прыжками — волейбол, баскетбол, легкая атлетика.
Причина заболевания кроется в чрезмерных и длительных по времени растяжениях и напряжениях связки надколенника. Различные падения, прыжки и травмы ног также могут повлиять на возникновение болезни. Склонны к поражениям суставы баскетболистов, волейболистов, атлетов, прыгунов и футболистов. Люди, которые в детстве перенесли болезнь Шляттера, предрасположены к появлению тендинита надколенника.
Колено прыгуна симптомы
Изменения могут проявляться как в надколеннике, так и в его собственной связке, причина одна — длительные монотонные физичекие нагрузки приводящие к растяжению имикроповреждениям связки. В результате в тканях происходит воспаление, разрастается рубцовая ткань, снижаеется эластичность связки, что может привести даже к разрыву отдельных волокон.
Часто в области прикрепления связки к надколеннику можно заметить кальцинаты (отложения солей кальция), что еще больше ограничивает степень растяжения связки, увеличивая риск ее полного разрыва.
Проявляется заболевание у всех по-разному. Однако, наиболее часто начинает возникать боль в колене или же в области, находящейся под надколенником. При пальпации этой зоны может появляться невероятно сильная боль, нередко сопровождающаяся припухлостью и отеком.
 |
| Тендинит надколенника |
Записаться на лечение тендинита надколенника
На ранних стадиях тендинита надколенника симптомы могут возникать сразу же после тяжелых нагрузок, в связи с чем спортсмены чувствуют сильную боль и постепенную слабость непосредственно в колене. Если игнорировать подобные симптомы и не провести своевременную диагностику, а затем – лечение, то вскоре боль будет давать о себе знать даже во время самых простых нагрузок (к примеру, ходьбы) или в состоянии покоя.
«Колено прыгуна»: лечение в клинике Стопартроз
Наиболее часто медики предлагают своим пациентам такие методы лечения:
- Противовоспалительные нестероидные препараты. Они характеризуются временным эффектом, а также не рекомендованы для применения на протяжения длительного периода.
- Стероидные гормоны. Эти препараты вводятся непосредственно в область воспаления связки, быстро куппирую его, однако дегенеративные изменения вызываемые гормонами и осложнения способные привести к разрыву связки, останавливают многих врачей и пациентов в выборе этого метода лечения.
- Ударно-волновая терапия. Наиболее эффективный способ избавления от неприятной болезни с минимально возможными последствиями, в основе лежит эффект звуковых волн проникать в глубину тканей и разрушать патологичекие участки — кальцинаты, рубцовая соеденительная ткань.
Посмотреть все методы →
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи

ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 17 летЗаписаться

СКРЫПОВА Ирина Викторовна
Физиотерапевт
реабилитолог
Стаж: 16 летЗаписаться

СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 10 летЗаписаться

ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед
вертеброневролог
Стаж: 17 летЗаписаться
Источник
Оглавление темы «Скелет свободной нижней конечности»:
1. Бедренная кость.
2. Тазобедренный сустав.
3. Надколенник.
4. Кости голени. Большеберцовая кость..
5. Малоберцовая кость.
6. Коленный сустав.
7. Соединения костей голени между собой.
8. Кости стопы. Предплюсна.
9. Плюсна. Кости пальцев стопы.
10. Соединения костей голени со стопой и между костями стопы.
11. Стопа как целое.
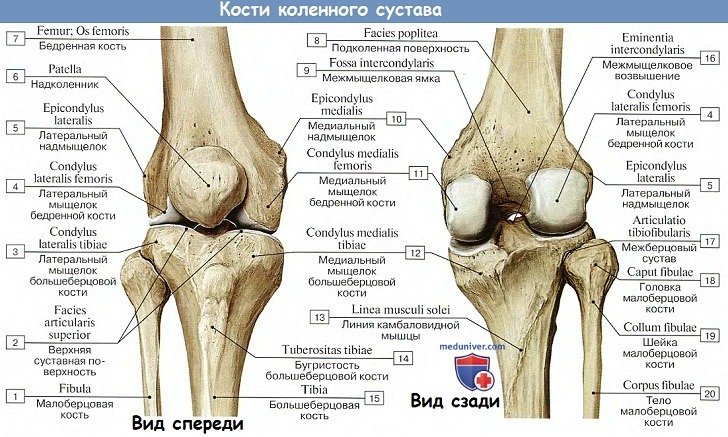
Коленный сустав, art. genus, является самым большим и вместе с тем наиболее сложным из всех сочленений. Это обусловлено тем, что именно в этом месте сочленяются самые длинные рычаги нижней конечности (бедренная кость и кости голени), совершающие наибольший размах движений при ходьбе.
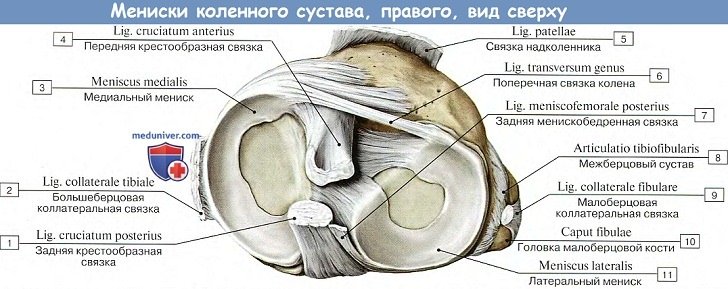
В его образовании принимают участие: дистальный конец бедренной кости, проксимальный конец большеберцовой кости и надколенник. Суставные поверхности мыщелков бедра, сочленяющиеся с tibia, выпуклы в поперечном и сагиттальном направлении и представляют отрезки эллипсоида. Facies articularis superior большеберцовой кости, сочленяющаяся с мыщелками бедренной кости, состоит из двух слабовогнутых, покрытых гиалиновым хрящом суставных площадок; последние дополняются посредством двух внутрисуставных хрящей, или менисков, meniscus lateralis et medialis, лежащих между мыщелками бедренной кости и суставными поверхностями большеберцовой кости.

Каждый мениск представляет трехгранную, согнутую по краю пластинку, периферический утолщенный край которой сращен с суставной капсулой, а обращенный внутрь сустава заостренный край свободен. Латеральный мениск более согнут, чем медиальный; последний по своей форме скорее напоминает полулуние, тогда как латеральный приближается к кругу. Концы обоих менисков прикрепляются спереди и сзади к eminentia intercondylaris. Спереди между обоими менисками протягивается фиброзный пучок, называемый lig. transversum genus.
Суставная капсула прикрепляется несколько отступя от краев суставных поверхностей бедра, большеберцовой кости и надколенника.
Поэтому на бедре она спереди поднимается вверх, обходя facies patellaris, по бокам идет между мыщелками и надмыщелками, оставляя последние вне капсулы, для прикрепления мышц и связок, а сзади опускается до краев суставных поверхностей мыщелков. Кроме того, спереди синовиальная оболочка образует большой заворот, bursa suprapatellaris, высоко простирающийся между бедренной костью и четырехглавой мышцей бедра. Иногда bursa suprapatellaris может быть замкнутой и обособленной от полости коленного сустава.
Дополнительно: Анатомия движений менисков коленного сустава на рисунке.
На большеберцовой кости капсула прикрепляется по краю суставных поверхностей мыщелков. На надколеннике она прирастает к краям хрящевой его поверхности, вследствие чего он оказывается как бы вставленным в передний отдел капсулы, как в рамку. По бокам сустава находятся коллатеральные связки, идущие перпендикулярно фронтальной оси: с медиальной стороны, lig. collaterale tibiale (от epicondylus medialis бедра до края tibiae, срастаясь с капсулой и медиальным мениском), и с латеральной стороны, lig. collaterale fibulare (от epicondylus lateralis до головки fibulae).
На задней стороне капсулы коленного сустава находятся две связки, вплетающиеся в заднюю стенку капсулы — lig. popliteum arcuatum и lig. popliteum obliquum (один из 3 конечных пучков сухожилия m. semimembranosi).
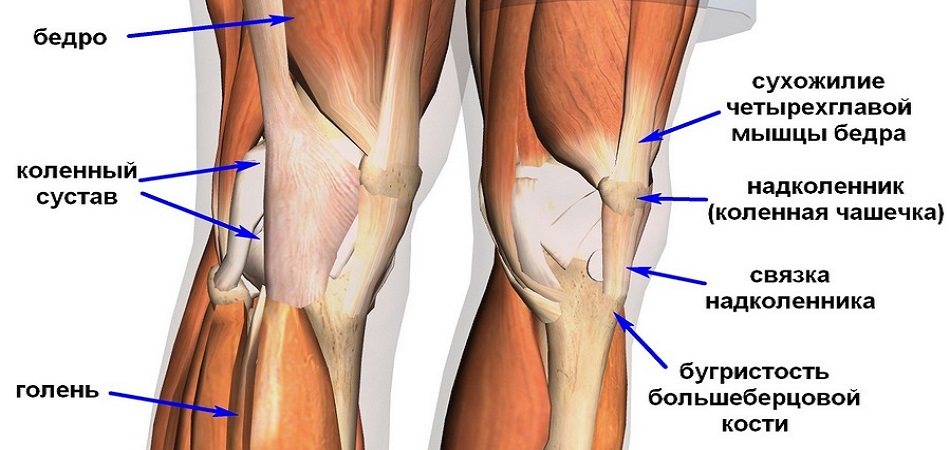
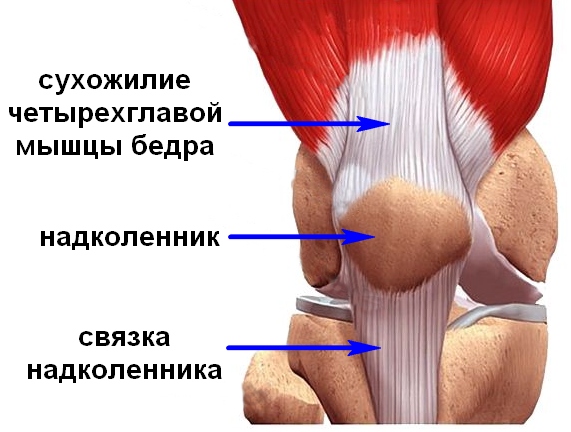
На передней стороне коленного сочленения располагается сухожилие четерехглавой мышцы бедра, которое охватывает patella, как сесамовидную кость, и затем продолжается в толстую и крепкую связку, lig.patellae, которая идет от верхушки надколенника вниз и прикрепляется к tuberositas tibiae.
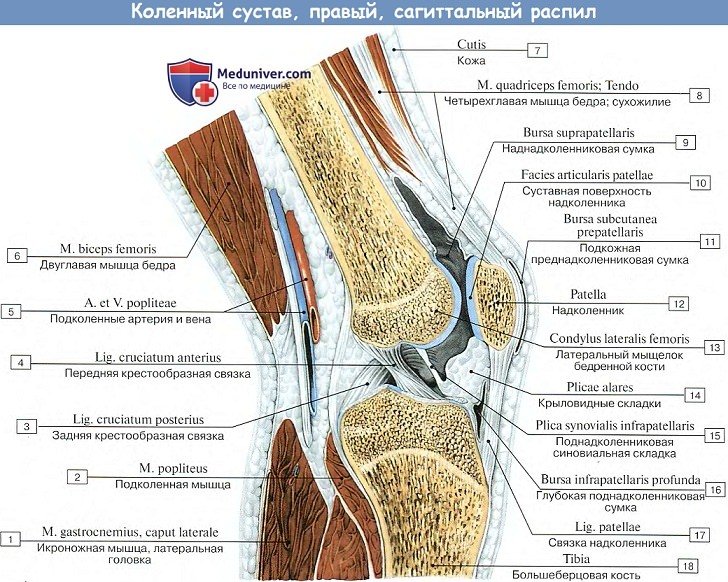
По бокам patella боковые расширения сухожилия четырехглавой мышцы образуют так называемые retinacula patellae (laterale et mediate), состоящие из вертикальных и горизонтальных пучков; вертикальные пучки прикрепляются к мыщелкам tibiae, а горизонтальные — к обоим epicodyli бедренной кости. Эти пучки удерживают надколенник в его положении во время движения.
Кроме описанных внесуставных связок, коленный сустав имеет две внутрисуставные связки, называемые крестообразными, ligg. cruciata genus. Одна из них — передняя, lig. cruciatum anterius, соединяет внутреннюю поверхность латерального мыщелка бедренной кости с area intercondylaris anterior tibiae. Другая — задняя, lig. cruciatum posterius, идет от внутренней поверхности медиального мыщелка бедренной кости к area intercondylaris posterior большеберцовой кости.
Выстилающая изнутри капсулу синовиальная оболочка покрывает вдающиеся в сустав крестообразные связки и образует на передней стенке сустава ниже надколенника две содержащие жир складки, plicae alares, которые приспособляются при каждом положении колена к суставным поверхностям, заполняя промежутки между ними.
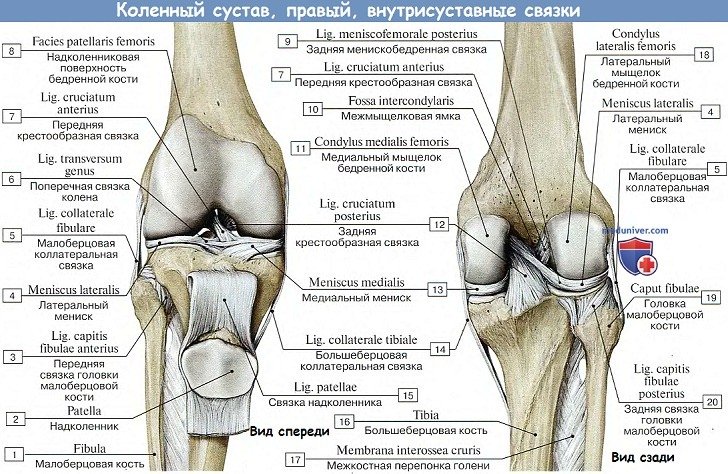
Дополнительно: Анатомия значения коллатеральных и крестообразных связок коленного сустава на рисунке.
Дополнительно: Последствия разрыва передней крестообразной связки коленного сустава на рисунке.
Крестообразные связки делят полость сустава на переднюю и заднюю части, препятствуя в случае воспаления до определенного времени проникновению гноя из одной части в другую.
По соседству с суставом залегает ряд синовиальных сумок; некоторые из них сообщаются с суставом. На передней поверхности надколенника встречаются сумки, число которых может доходить до трех: под кожей — bursa prepatellaris subcutanea, глубже под фасцией — bursa subfascialis prepatellaris, наконец, под апоневротическим растяжением m. quadricipitis — bursa subtendinea prepatellaris. У места нижнего прикрепления lig. patellae, между этой связкой и большеберцовой костью, заложена постоянная, не сообщающаяся с суставом синовиальная сумка, bursa infrapatellaris profunda.
В задней области сустава сумки встречаются под местами прикрепления почти всех мышц.
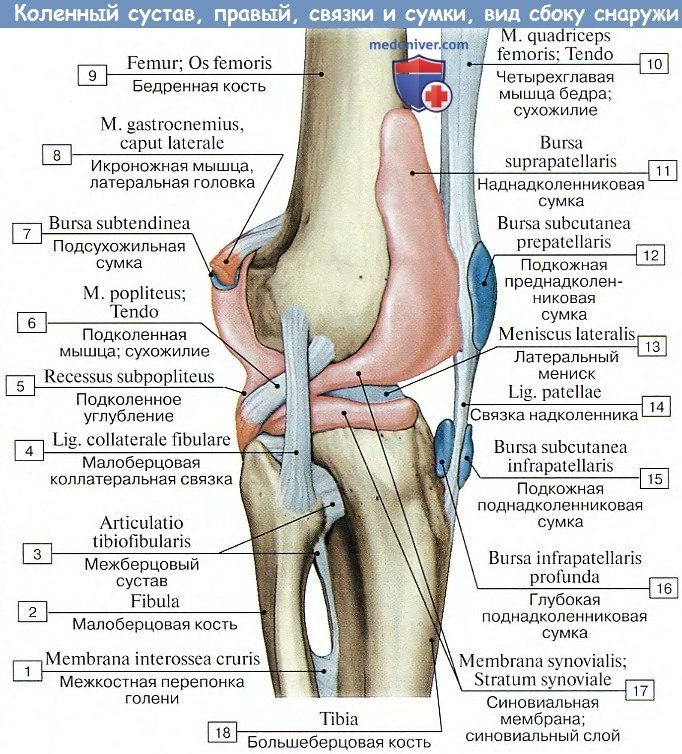
Дополнительно: Анатомия вращений большеберцовой кости в коленном суставе на рисунке.
В коленном суставе возможны движения: сгибание, разгибание, вращение. По своему характеру он представляет собой мыщелковый сустав. При разгибании мениски сжимаются, ligg. collateralia et cruciata сильно натягиваются, и голень вместе с бедром превращается в одно неподвижное целое. При сгибании мениски расправляются, a ligg. collateralia благодаря сближению их точек прикрепления расслабляются, вследствие чего при согнутом колене появляется возможность вращения вокруг вертикальной оси. При вращении голени внутрь крестообразные связки затормаживают движение. При вращении кнаружи крестообразные связки, наоборот, расслабляются. Ограничение движения в этом случае происходит за счет боковых связок.
Устройство и расположение связок коленного сустава у человека способствует длительному пребыванию его в вертикальном положении. (У обезьян же связки коленного сустава, наоборот, затрудняют вертикальное положение и облегчают сидение «на корточках»).
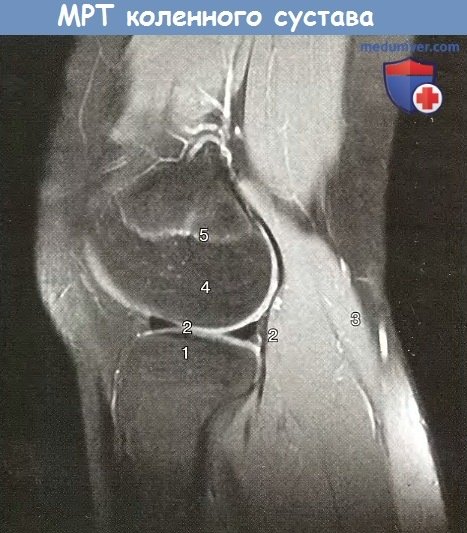
Сагиттальный срез коленного сустава, изображение, взвешенное по протонной плотности, с подавлением сигнала от жировой ткани (магнитно-резонансная томография):
1 — латеральный мыщелок большеберцовой кости; 2—латеральный мениск;
3 — икроножная мышца, латеральная головка; 4 — латеральный мыщелок бедренной кости;
5— эпифмзарный хрящ: 6 — двуглавая мышца бедра; 7 — латеральная широкая мышца бедра.
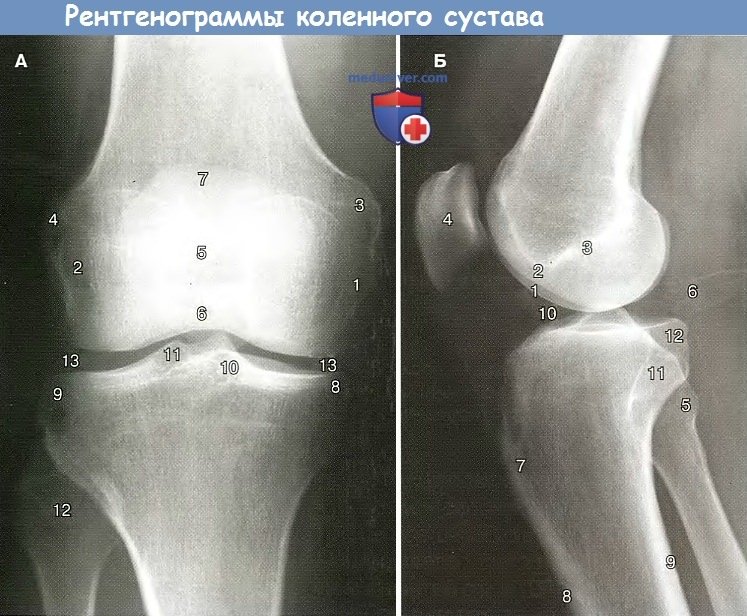
а — Рентгенограмма коленного сустава в прямой проекции:
1 — медиальный мыщелок бедренной кости: 2 — латеральный мыщелок бедренной кости; 3 — медиальный падмышелок;
4 — латеральный малмышелок; 5— надколенник: 6 — нижний полюс надколенника; 7 — верхний полюс надколенника;
5 — медиальный мыщелок большеберцовой кости; 9 — латеральный мыщелок большеберцовой кости: 10 — медиальный межмышелковый бугорок;
11 — латеральный межмыщелковый бугорок; 12 — головка малоберцовой кости: 13 — суставная щель коленного сустава.
б — Рентгенограмма коленного сустава в боковой проекции:
1 — медиальный мыщелок бедренной кости; 2 — латеральный мыщелок бедренной кости: 3 — межмышелковая ямка бедренной кости;
4 — надколенник; 5 — головка малоберцовой кости: 6 — подколенная ямка; 7- бугристостьбольшеберновой кости;
8 — передняя поверхность диафиза болымебериовой кости; 9 — задняя поверхность диафиза большеберновой кости;
10 — суставная щель коленного сустава; 11 — латеральный мыщелок большеберновой кости; 12 — медиальный мыщелок большеберновой кости.
Кровоснабжение коленного сустава
Коленный сустав получает питание из rete articulare, которая образована аа. genus superiores medialis et lateralis, aa. genus ihferiores medialis et lateralis, a. genus media (из a. poplitea), a. geniis descendens (из a. femoralis), aa. recurrentes tibiales anterior et posterior (из a. tibialis anterior). Венозный отток происходит по одноименным венам в глубокие вены нижней конечности — vv. tibiales anteriores, v. poplitea, v. femoralis. Отток лимфы происходит по глубоким лимфатическим сосудам в nodi lymphatici poplitei. Иннервируется капсула сустава из nn. tibialis et peroneus communis.
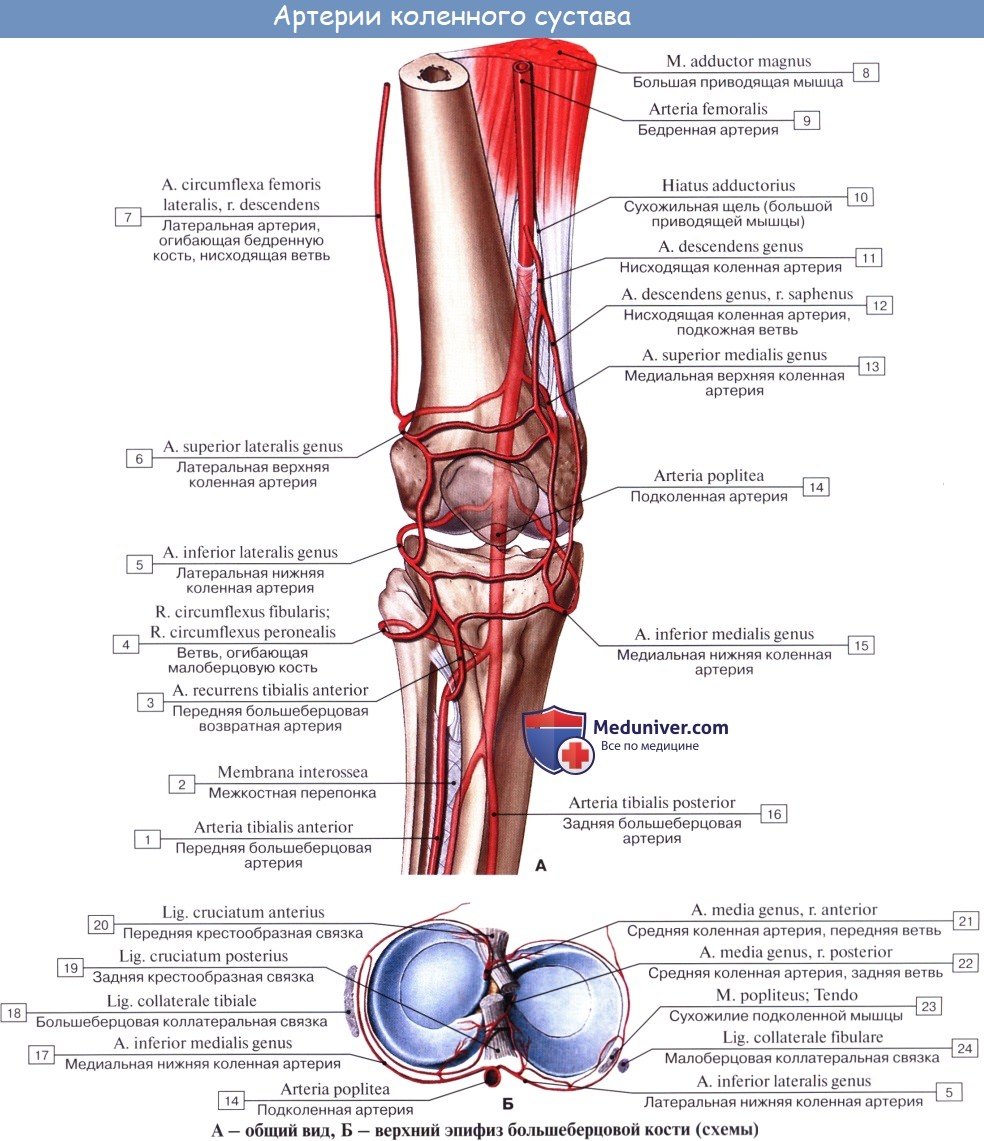
Учебное видео по кровоснабжению коленного сустава находится: Здесь.
Учебное видео анатомии коленного сустава
Анатомия коленного сустава на препарате трупа разбирается Здесь
-Соединения костей голени между собой>>>
Источник
ОСОБЕННОСТИ ДИАГНОСТИКИ СВЕЖИХ ПОВРЕЖДЕНИЙ ЧЕТЫРЁХГЛАВОЙ МЫШЦЫ БЕДРА И
СВЯЗКИ НАДКОЛЕННИКА
Диагностика повреждений ЧГМБ и СН в остром периоде травмы представляет определенные трудности, связанные с рядом общих для повреждений коленных суставов симптомов, таких как: боль и связанный с ней рефлекторный гипертонус мышц, ограничение движений в коленном суставе, гемартроз, невозможность опоры на травмированную конечность и др.
В установлении точного диагноза большую помощь оказывает уточнение механизма травмы. Так, отсутствие прямой травмы указывает на вероятность спонтанного разрыва СН или ЧГМБ. Как правило, момент повреждения больные описывают как «удар палкой», часто ощущая при этом звук «хруста, треска». В это же время пострадавшие испытывают резкую боль, продолжительность которой может быть от нескольких минут до нескольких часов.
Мы не увидели существенной разницы в интенсивности боли у больных с травматическими и спонтанными разрывами ЧГМБ. Таким образом, сложившееся у многих травматологов мнение о том, что предшествующие спонтанным разрывам дегенеративные изменения сухожилия должны обусловить меньшую болевую реакцию — условно.
Многие больные отмечают невозможность ходьбы сразу же после травмы, испытывая при этом нестабильность («подламывание, подкашивание») в коленном суставе. В то же время, ряд пострадавших, несмотря на хромоту и резкую боль могут самостоятельно передвигаться при разогнутом КС и ротированной кнаружи голени.
При первичном осмотре обращают на себя внимание вынужденное положение конечности – чаще она была согнута в КС до угла 30-40о. При этом пациенты стараются исключить движения в суставе, опасаясь усиления боли.
Ведущим клиническим признаком является нарушение функции активного разгибания голени. Больные, как правило, не могут поднять ногу и удержать её, если она была поднята исследователем. Полностью отсутствует активное разгибание и из вынужденного полусогнутого положения КС.
В то же время ряд больных могут активно разогнуть голень при наружной или внутренней её ротации. Такой феномен свидетельствует о повреждении только сухожилия m.rectus femoris, а функция разгибания сохраняется за счет неповреждённых боковых головок ЧГМБ. На наш взгляд этот симптом наиболее информативен в положении пациента на здоровом боку. У всех пострадавших с такими повреждениями отмечается значительное снижение силы ЧГМБ, когда пациент при попытке разгибания голени сопротивляется руке исследователя.
У больных с разрывами — отрывами СН так же отмечается полное нарушение активного разгибания голени. Исключение могут составлять отрывные переломы нижнего полюса Н, когда активное разгибание возможно за счёт неповреждённых боковых стабилизаторов Н. При первичном обследовании пациентов в более поздние сроки после травмы (12-14 дней), возможность активного разгибания может привести к диагностическим ошибкам, и расцениваться как факт отсутствия серьёзного повреждения.
Повреждения РАКС в подавляющем большинстве случаев сопровождаются развитием гемартроза, степень выраженности которого во многом зависит от сроков прошедших с момента травмы. Нередко, в первые часы гемартроз может отсутствовать, или быть минимальным. На наш взгляд причина образования гемартроза в том, что при отрыве ЧГМБ происходит вскрытие верхнего заворота, а отрывы СН сопровождаются не только разрывом фиброзной капсулы, но нередко и синовиальной оболочки. Отсутствие гемартроза и наличие обширных кровоизлияний могут свидетельствовать о возможном дренировании крови через разрывы капсулы в околосуставные ткани. В то же время в ближайшие после травмы часы кровоизлияний ещё может не быть.
Одним из важнейших диагностических признаков свежих повреждений ЧГМБ и СН является наличие пальпируемого дефекта в зоне повреждения. Важно отметить, что дефект лучше определяется при повреждении ЧГМБ и в большинстве случаев располагается над надколенником распространяясь медиальнее и несколько в косом направлении. Пальпация зоны дефекта всегда приводит к резкому усилению боли. В то же время при отрывном переломе нижнего полюса Н без значительного смещения фрагмента вниз, дефект тканей может не выявляться.
Если при пальпации “дефекта” боль при остром повреждении не усиливается, необходимо усомниться в наличии повреждения! При полных отрывах (разрывах) ЧГМБ при сокращении мышц бедра не удается прощупать плотный напряженный тяж СН. Она остается расслабленной, “мягкой”, что может создать иллюзию наличия дефекта именно в области СН и привести к диагностической ошибке.
Как правило, напряжённый гемартроз затрудняет исследование, и в таких случаях требуется предварительная пункция сустава с эвакуацией крови. В то же время, попытка пальпации области передне — внутренней поверхности КС при умеренном гемартрозе может привести к диагностической ошибке, когда возникает обманчивое ощущение наличия дефекта. Необходимо помнить, что в таких случаях исследование не приводит к резкому усилению болей, и всегда возникает передача сокращения мышц на пальцы исследователя, при напряжении пациентом мышц бедра.
Величина пальпируемого дефекта зависит от характера повреждения (полный, неполный), степени ретракции мышцы и связанного с этим смещения надколенника вниз (при отрывах ЧГМБ) и вверх (при отрывах связки).
Симптом «отсутствия передачи сокращения на надколенник» наиболее характерен для полных отрывов ЧГМБ. Его рекомендуется выполнять сразу на обоих коленных суставах в положении полного разгибания. Для этого исследователю необходимо установить кончики пальцев рук вертикально в область верхних полюсов Н, а пациенту напрячь при этом мышцы бедра. В случаях повреждения ЧГМБ, при сокращении мышц бедра не удаётся определить подвижность Н и прощупать напряжённую СН. При этом исследователю нужно быть крайне внимательным, так как пальпация мягкой, расслабленной СН может привести к диагностическим ошибкам – устанавливается диагноз разрыва неповреждённой СН.
Нередко, при повреждении ЧГМБ, в средней трети бедра можно выявить «валикообразное выпячивание» округлой – опухолевидной формы, мягко-эластической консистенции, меняющее свою форму и размеры при попытке поднять ногу. Как правило, это образование представлено сократившимся и подтянувшимся вверх брюшком повреждённой прямой мышцы. С нашей точки зрения этот клинический признак наиболее информативен для диагностики повреждений ЧГМБ в более поздние сроки (через 1,5-2 недели).
Следует помнить, что это не мышечная грыжа, т.к. нам ни разу не удалось обнаружить разрыв фасции над сократившейся мышцей. В то же время, при полных отрывах от надколенника в большинстве случаев глубокая фасция разрывается. Этот клинический признак удается обнаружить и в случаях застарелых разрывов сухожилия ЧГМ. На наш взгляд, этот симптом помогает в дифференциальной диагностике полных и частичных разрывов.
В ряде случаев при полном отрыве ЧГМБ можно визуально определить патологическое смещение надколенника вниз. Такое положение Н легче верифицировать в положении пациента стоя, а наиболее информативная картина представляется при осмотре сбоку. Этот клинический признак наиболее информативен для диагностики повреждений ЧГМБ в сроки до 2-х недель с момента травмы.
Симптом патологической подвижности надколенника (cимптом Rockwood). По нашим данным, патологическая боковая подвижность надколенника наблюдалась в 86%, а вертикальная подвижность в 65% случаев острых разрывов ЧГМБ. При отрывах СН более четко выявлялась вертикальная подвижность (82% наблюдений), а патологическая боковая подвижность Н наблюдалась только в 38% случаев. При частичных разрывах сухожилия ЧГМБ и СН он наблюдался соответственно в 62 и 41,5% случаев. Иногда этот клинический симптом оказывается неинформативным из-за усиления боли в момент проведения теста, что заставляло нас прекратить исследование.
Рентгенологическое исследование является обязательным, и позволяет выявить не только высокое и низкое положение Н, свидетельствующее о полных разрывах РАКС, но и отрывы ЧГМБ и СН костными фрагментами от полюсов Н, а так же отрывные переломы бугристости ББК. При застарелых повреждениях нередко можно обнаружить очаги гетеротопической оссификации. Во всех случаях целесообразно выполнение рентгенограмм в прямой проекции при полностью разогнутой конечности, и боковой проекции, при согнутом до угла 90о КС. Так, при полном отрыве ЧГМБ на прямой рентгенограмме отмечается перекрывание суставной щели нижним полюсом Н, а на боковой – более низкое его положение в сравнении со здоровым суставом, подтверждением чему может служить укорочение расстояния между нижним полюсом Н и бугристостью большеберцовой кости. В случаях частичных повреждений ЧГМБ на боковых рентгенограммах может определяться и нормальное положение Н.
При разрывах – отрывах СН определяется наоборот, высокое положение Н, что лучше документируется на боковых рентгенограммах. Такое патологическое смещение Н вверх обусловлено сокращением ЧГМБ. В то же время при отрывных переломах нижнего полюса Н без значительного смещения фрагментов положение надколенника может быть нормальным.
Необходимо всегда помнить и о том, что нередко Н имеет аномальное строение (patellae bi-tripartita); встречаются и варианты асептического некроза верхнего полюса; остаётся малоизученными болезнь Larsen-Johanson и Jampers knee, при которых рентгенологические признаки очень близки к отрывным переломам.
В обязательный алгоритм диагностических исследований необходимо включить магнитно-резонансную томографию, позволяющую с высокой степенью достоверности диагностировать характер и локализацию повреждений ЧГМБ и СН. При рентгенологических признаках отрывов сухожилия ЧГМБ или СН с костным фрагментов, следует отдавать предпочтение спиральной компьютерной томографии с 3-х мерным моделированием.
К сожалению, большинство отечественных стационаров до сих пор лишены возможности использовать такие методы диагностики, особенно в остром периоде травмы. Тем не менее, наш опыт позволяет утверждать, что врачебная настороженность, знание механизмов травмы и клиники повреждений сухожильно-мышечного аппарата коленного сустава, позволяют в большинстве случаев своевременно определить вид, характер и локализацию повреждений сухожилия ЧГМБ и СН.
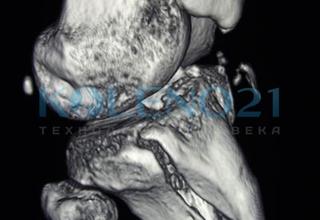 3-х мерная реконструкция отрывного перелома бугристости большеберцовой кости.
3-х мерная реконструкция отрывного перелома бугристости большеберцовой кости.Источник
