Коленные суставы у новорожденных
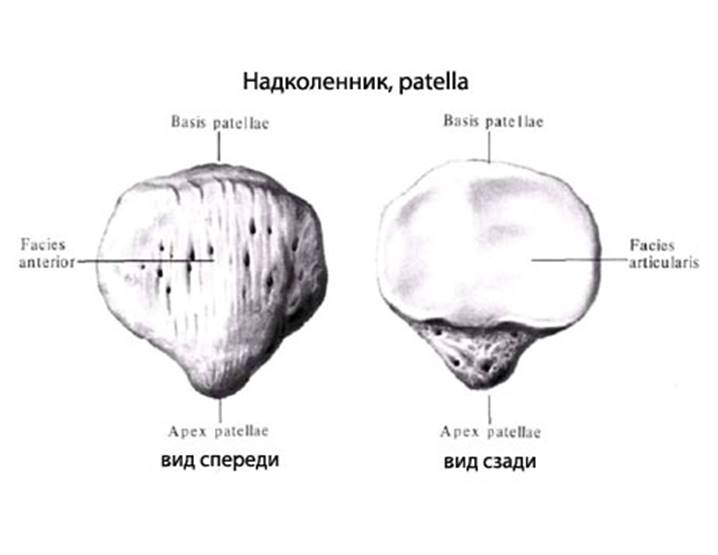
Коленная чашечка или надколенник – это самая большая сесамовидная кость в организме человека, которая заключена в сухожилие четырехглавой мышцы и расположена над полостью коленного сустава. Ее можно с легкостью прощупать через кожу, а также смещать в разные стороны при полном разгибании колена. Основная функция этой кости заключается в защите от чрезмерных боковых смещений частей бедренной и большеберцовой костей, которые образуют коленное сочленение.
Нормальное развитие надколенника
Существует определенный миф о том, что при рождении у детей отсутствуют коленные чашечки. Это неправда, они, конечно, есть у новорожденных. Эта анатомическая структура начинает формироваться у плода, когда мать находится на 4 месяце беременности. Но, как и многие другие элементы опорно-двигательного аппарата, еще состоит из хрящевой ткани, а не из костной. Затем хрящ окружают несколько зон роста – так называемые ядра окостенения. Они появляются примерно между 2 и 6 годами жизни ребенка. Эти зоны постепенно сливаются между собой.
Единая кость надколенника формируется к семилетнему возрасту.
Патология
Неправильное развитие чашечки довольно редко встречаемая патология и чаще встречается совместно с другими нарушениями костно-мышечного аппарата детей. Считается, что все аномалии коленного сустава, в том числе и надколенника, появляются у новорожденных в результате генетических нарушений или влияния внешних причин на процесс внутриутробного развития. Основные факторы, которые негативно влияют на женщину во время беременности и вызывают неправильное развитие чашечки:
- ионизирующая радиация;
- некоторые фармацевтические препараты;
- инфекции;
- гормональные нарушения.
Очень часто в случае воздействия фактора на мать в первые три месяца беременности коленная чашечка полностью отсутствует у новорожденного, если в остальные сроки – она обычно остается недоразвитой.
При подозрении на патологию этой кости обычно проводят осмотр ребенка и рентгенологическое обследование.
Отсутствие коленной чашечки
Такая аномалия довольно редка среди детей и встречается в большинстве случаев вместе с недоразвитием большеберцовой и бедренной кости. Если дети рождаются без чашечки, то у них также могут быть вывихи голени и бедра, косолапость и другие нарушения.
Патология только надколенника не влияет на работу конечности, а проявляется лишь видимым дефектом. Но возможна слабость ноги, и ранняя ее утомляемость при ходьбе или беге.
При отсутствии только чашечки без других нарушений лечение не требуется. Если есть и другие пороки используют оперативное лечение, так как это сильно влияет на качество жизни.
Дольчатый надколенник
Его выявляют у 2% людей, которым когда-либо в течение жизни был сделан рентген колена. Он становится случайной находкой и чаще всего встречается среди лиц мужского пола. Дольчатый надколенник состоит из 2–3 частей, но его размер является нормальным. Лечить таких детей не нужно. Но необходимо иметь в виду, что такая аномалия способствует в будущем появлению травм и артрозу.
Детям с дольчатым надколенником рекомендуется быть осторожными во время спортивных занятий.
Врожденный вывих надколенника
В подавляющем большинстве эта патология является наследственной. Чаще встречается среди мальчиков. Врожденный вывих чашечки характеризуется неустойчивостью при ходьбе. При осмотре можно выявить смещение этой кости кнаружи и ограничение движений сустава. Чем человек старше, тем больше вероятность развития у него X-образного отклонения голени. Следует помнить, что врожденный вывих чашечки является фактором риска развития артроза колена.
Когда делают рентген, врачи выявляют смещение и недоразвитие надколенника, которое проявляется уменьшенным размером и неправильной формой, а также другими костными аномалиями.
Это заболевание лечится только путем операции.
Реконструкция связки при привычном вывихе надколенника
Источник
На чтение 13 мин.
Виды спорта, способные вызывать развитие болезни Шляттера
Далее. Недуг Шляттера встречается практически у двадцати процентов подростков, которые принимают участие в спортивных соревнованиях в то время, как лишь небольшая часть из них не занимается активными видами деятельности вообще. Заболевание зачастую способно проявлять себя на фоне увлечения такими видами, в которых требуется много прыгать, бегать и менять траекторию движения, например:
- футбол;
- балет;
- баскетбол;
- гимнастика;
- волейбол;
- фигурное катание.
Как обезболить коленный сустав у подростка при болезни Шляттера? Об этом далее.
Дети рождаются без коленных чашечек: когда появляются у новорожденных?
Коленная чашечка или надколенник – это самая большая сесамовидная кость в организме человека, которая заключена в сухожилие четырехглавой мышцы и расположена над полостью коленного сустава.
Ее можно с легкостью прощупать через кожу, а также смещать в разные стороны при полном разгибании колена.
Основная функция этой кости заключается в защите от чрезмерных боковых смещений частей бедренной и большеберцовой костей, которые образуют коленное сочленение.
Дисплазия: симптомы, степени и места поражения
Взрослые люди должны следить за своим весом, тщательно контролировать гормональный фон (особенно женщины). Очень важно заниматься спортом и систематически обследоваться у медицинских специалистов.
- Дисплазия коленного сустава может затрагивать разные области: ростковую зону кости, связочный аппарат, суставную капсулу или внутрисуставной хрящ. В зависимости от того, какая зона поражена, развиваются определенные деформации. Известно, что варусная (дугообразная) или вальгусная (изменение длины) девиация (патология) могут вызвать искривление ног по форме буквы «Х» или «О».
- В период обострения болей ЛФК следует отменить, но занятия возобновляются сразу же, как только боли утихнут. Во время лечения следует ограничивать физические нагрузки, стараться избавиться от лишнего веса, если он есть, заниматься плаванием.
- Первые симптомы дисплазии коленного сустава могут быть выявлены уже в детском возрасте, особенно во время наступления у ребенка активной двигательной деятельности.
Как лечить воспаление сухожилия на руке и на стопе (голеностопе)
Сухожилие это связка соединительной ткани, с помощью которой мышцы соединены с костями. Воспаление сухожилий может выражаться, как:
- тендинит,
- теносиновит,
- тендовагинит,
- энтезит.
В большинстве случаев поражаются сухожилия верхней конечности и плечевого пояса. Подвержены риску двуглавая мышца плеча, колени, стопы и руки.
Тендинит это воспаление либо дистрофия ткани сухожилия. Центр воспаления может находиться как в области крепления сухожилия к кости, так и в области мышечно-сухожильного перехода. Тендинит может сочетаться с воспалением сухожильного влагалища либо сухожильной сумки.
Тендовагинитом называют воспаление синовиального влагалища сухожилий. Его работа состоит в улучшении скольжения сухожилия в районах, примыкающих к костным выступам.
Тендосиновитом называется воспаление сухожилия, в том числе и стопы.
Все эти заболевания могут протекать в хронической и острой форме. Острая инфекционная форма появляется вследствие проникновения гноеродной инфекции в сухожильные влагалища либо в ткань связки.
Как правило, инфекционные тендосиновиты и тендовагиниты вызываются такой микрофлорой:
- бруцеллы,
- спирохеты,
- туберкулезные микобактерии.
К асептической форме заболевания относятся реактивные воспаления. Дистрофическая форма появляется вследствие длительных профессиональных нагрузок, она характерна своим хроническим рецидивирующим течением.
Энтезит это воспаление в области креплений сухожилий. Самые типичные локализации энтезитов:
- подошвенная фасция в местах крепления к бугру пяточной кости,
- голеностопа и стопы,
- сухожилие четырехглавой мышцы,
- мыщелков бедренной кости,
- области крепления мышц и связок к ребрам и позвонкам.
Воспаление сухожилий — сопутствующее заболевание для:
- Болезни Бехтерева,
- Ревматизма – системного заболевания соединительной ткани,
- Ревматоидного артрита – системного заболевания соединительной ткани с деформацией мелких сосудов,
- Склеродермии.
Перечисленные заболевания могут формироваться вследствие определенной профессиональной деятельности. В группе риска находятся те профессии, которые связаны с постоянной нагрузкой на определенные области, например, стопы или руки.
Коленные чашечки у детей: этапы развития и формирования, дисплазия колена
Мнение, что коленные чашечки у младенцев отсутствуют, ошибочное. У новорожденных имеются надколенники, но они не настолько развиты, как у взрослых. Их формирование начинается еще при внутриутробном развитии плода. Это происходит на 4 месяце беременности.
У грудничка надколенная часть состоит не из костной, а из хрящевой ткани. Вокруг нее расположены ядра окостенения, которые возникают между 2 и 6 годами. Затем эти зоны подвергаются слиянию, и образуется единая кость. Полностью чашечка формируется к 7 годам.
Что делать, чтобы не отекали ноги после поездки?
Существует определенный миф о том, что при рождении у детей отсутствуют коленные чашечки. Это неправда, они, конечно, есть у новорожденных. Эта анатомическая структура начинает формироваться у плода, когда мать находится на 4 месяце беременности. Но, как и многие другие элементы опорно-двигательного аппарата, еще состоит из хрящевой ткани, а не из костной.
Единая кость надколенника формируется к семилетнему возрасту.
Неправильное развитие чашечки довольно редко встречаемая патология и чаще встречается совместно с другими нарушениями костно-мышечного аппарата детей. Считается, что все аномалии коленного сустава, в том числе и надколенника, появляются у новорожденных в результате генетических нарушений или влияния внешних причин на процесс внутриутробного развития. Основные факторы, которые негативно влияют на женщину во время беременности и вызывают неправильное развитие чашечки:
- ионизирующая радиация;
- некоторые фармацевтические препараты;
- инфекции;
- гормональные нарушения.
Очень часто в случае воздействия фактора на мать в первые три месяца беременности коленная чашечка полностью отсутствует у новорожденного, если в остальные сроки – она обычно остается недоразвитой.
При подозрении на патологию этой кости обычно проводят осмотр ребенка и рентгенологическое обследование.
Коленные чашечки у ребенка формируются еще в утробе матери на 16-й неделе беременности. При нормальном развитии плода они состоят только из хрящевой ткани и множества косточек, которые срастаются только после рождения. У новорожденных количество костей намного больше, чем у взрослого человека. По мере взросления мелкие костные структуры срастаются.
Сам хрящ колена окружен ядрами окостенения (зоны роста), которые и формируют надколенник. Слитие таких зон происходит постепенно, костная ткань формируется приблизительно с 2-х лет. У каждого малыша абсолютно индивидуальные периоды роста, поэтому полное формирование коленной чашечки может завершиться к 6-ти годам.
В медицинской практике нередко встречается нарушение развития колена у детей. Доктора считают, что отклонения появляются вследствие генетических сбоев и неблагоприятного воздействия внешних факторов на женщину в период беременности.
Отрицательное влияние способны оказывать:
- Радиационное облучение.
- Прием лекарственных средств.
- Инфекционные заболевания.
- Гормональные нарушения.
Особенно опасно воздействие указанных факторов в первом триместре беременности.
На ранних сроках начинает формироваться организм плода. В результате коленная чашечка у новорожденного может полностью отсутствовать или иметь отклонения.
При наличии сомнений в развитости колена у ребенка доктора назначают осмотр у ортопеда и прохождение рентгенологического исследования.
Коленные чашечки у младенцев из костной ткани долго находятся на стадии формирования. Сначала у детей коленных чашечек нет.
Сначала они состоят из хрящевой ткани, и это стало причиной появления мифа, что коленные чашечки у новорожденных отсутствуют в момент появления на свет. Их формирование заканчивается годам к 6.
Недостаточность медицинских знаний, или некорректно поданная информация, приводит к формированию расхожих заблуждений.
Когда дети рождаются без коленных чашечек, это врожденная патология, которая может возникнуть из-за тератогенного влияния на плод в утробе матери. У ребёнка с физиологическим внутриутробным развитием сесамовидные кости (в числе которых находятся и коленные чашечки), появляются на 4 месяце развития плода, но состоят из хрящевой кости, которая плохо просматривается на рентгеновском снимке.
Лечение: способы и особенности
Дисплазии костной системы у детей лечит детский ортопед. Комплекс лечебных мероприятий включает:
- Ограничение физической нагрузки.
- ЛфК (лечебная физкультура). Это непременный компонент в комплексе мероприятий по реабилитации. Физические упражнения оказывают общее действие ( улучшают общую тренированность ребенка) и местное ( улучшают трофику, функцию мышц и связок). Для каждого конкретного случая подбирается индивидуальный комплекс упражнений. Физические упражнения должны быть подобраны в соответствии с клиническими проявлениями. Занятия должен проводить инструктор ЛФК детского медицинского учреждения.
- Вариантом ЛФК является механотерапия. Это метод двигательного воздействия на костно – суставную систему. Это специальный набор приспособлений – аппаратов. Грузов. Способствуют укреплению мышц. Устранению контрактур.
- Для исправления порочного положения конечности применяются ортезы (надколенники, туторы, шины), гипсовые лонгеты.
- Назначаются многократные курсы массажа. Общий массаж и отдельных групп мышц бедра и голени. Массаж улучшает кровообращение, повышает выносливость мышц.
Также, используются:
- физиотерапия (магнитно–лазерная терапия, УЗВ, КВЧ, озокерит, парафин, грязелечение, ЭФЗ лекарственных препаратов);
- медикаментозное лечение;
- обезболивающие, хондропротекторы, сосудистые препараты (курантил, трентал) для улучшения местного кровообращения;
- витаминные комплексы, препараты кальция, фосфора, магния, гиалуроновая кислота;
- бальнеолечение, гидромассаж, плавание, СПА – процедуры.
Консервативное лечение необходимо начинать сразу же после постановки диагноза. В некоторых случаях, при врожденной природе заболевания, лечение следует начинать после рождения ребенка.
Оперативное лечение показано в тяжелых случаях заболевания, при неэффективности консервативного лечения. Производятся остеотомии для исправления деформации или для удлинения конечности.
Эндопротезирование производится при неэффективности консервативного лечения. Обязательно необходимо диспансерное наблюдение.
После обследования пациента врач оценит степень тяжести заболевания и составит план его лечения. В большинстве случаев при болезни Осгуда-Шлаттера бывает достаточно только консервативных мер и амбулаторного лечения.
укороченные конечности.Нарушения развития соединительной ткани в суставах может встречаться у совершенно различных людей независимо от возраста. Но
травмами;
О профилактических мерах, предотвращающих приобретение такого диагноза, как дисплазия коленного сустава должна знать каждая будущая мать.
Учитывая, что дисплазия коленного сустава вызывает видимые нарушения конечностей, у человека развиваются психологические травмы. В частности, снижается самооценка, физическое ощущение дефекта, появляется стыдливость при походке либо боязнь насмешек, издевательств. Избегая подобных трудностей, болезнь нужно начинать лечить раньше.
Родители обязаны отслеживать малейшую патологию у детей, уже с ранних лет начиная необходимое лечение. Исцелению способствует неокрепшее положение костей, хрящей, тканей, суставов, связок, позволяя лечить и корректировать положение. Превентивные меры помогут малышам избежать инвалидности, уже окостеневшие суставы придётся ломать.
Лечение дисплазии у ребёнка
Перед проведением лечения необходимо пройти специальную диагностику двух видов:
- Ультразвуковое исследование суставов;
- Рентген всех конечностей и суставов.
Направления на подобные обследования обязан выдавать врач-ортопед, который по результатам полученных снимков назначает комплексное лечение. Включает элементы:
- Лечебные массажи;
- Специальная гимнастика и физкультура;
- Прохождение физиотерапевтических процедур;
- Приём лекарств и различных медикаментов;
- Накладывание и ношение шин, стремян, гипсов, корсетов;
- Хирургическое вмешательство, когда настоящие суставы заменяются искусственными.
Последний метод применяется для взрослых, подростков, детей, которым исполнился годик. Если у новорожденных малышей удалось на ранних стадиях выявить патологию, применяется консервативное лечение. Главный упор делается на массажи, физкультуру.
Для малышей применяется широкое пеленание, позволяющее зафиксировать ножки. Постепенно восстановятся хрящи, расположенные в коленях. Если изменения носят ярко выраженные проявления, накладывается гипс, позволяющий конечностям не двигаться и не сгибаться.
Дома родители должны постоянно следить за тем, чтобы бандажи и шины не сползали. Их, как и гипсовые повязки, нужно постоянно менять, малыши растут быстро.
Когда заболевание выявлено несколько позже, чем год либо два, дисплазия грозит перейти в серьёзные стадии, устранимые строго хирургически.
Дополнительными методами при устранении дефекта становится лечебная гимнастика, преследующая ряд целей:
- Исправление деформированных частей конечностей;
- Укрепление мышц ног, держащих суставы.
Отдельно применяется физиотерапия, сочетающаяся с лекарствами. Среди методов врачи применяют электрофорезы и фонофорезы, способные проникать глубоко в ткани и суставы. Заодно используются аппликации теплового характера, обёртывания из грязи, ультразвук, совмещённая терапия – магнитно-лазерная.
Гимнастика, массаж, физиопроцедуры рекомендуется применять, когда уходят болезненные признаки. Допустимо использовать гирудотерапию.
Известны специальные медикаменты, помогающие в лечении дисплазии коленного сустава. Во-первых, в сочленения тканей необходимо вводить различные инъекции, состоящие из полезных веществ, минералов и витаминов. Во-вторых, применение обезболивающих препаратов – локального и общего воздействия, назначаются отдельные инъекции и таблетки.
Люди, проходящие лечение всеми видами терапии, должны стараться избегать физических нагрузок. При хождении нужно использовать трости или костыли, отказавшись от занятий спортом. В обувь взрослым и детям предлагается вкладывать ортопедические стельки, носить толстую подошву.
Патогенез (механизм развития) болезни
В основе патогенеза дисплазии коленного сустава лежит нарушение процессов роста и развития хряща.Дисплазия возникает при изнашивании хряща коленной чашечки.
В воспалительный процесс вовлекается хрящ в месте соединения большой берцовой, бедренной кости и коленной чашечки. Разрушенная хрящевая ткань смешивается с синовией. Это зачастую приводит к повреждению подкладки хряща коленного сустава ик синовиту (воспалению синовиальной оболочки).
Капсула сустава набухает, утолщается и соответственно увеличивается нагрузка на сам коленный сустав.
Независимо от возраста могут возникать фронтальные деформации нижней конечности варус-вальгус.
приводит к возникновению болезни.
Применительно к костной ткани, следует учитывать, что ее развитие проходит все стадии развития, свойственные эволюции животных. На последних этапах внутриутробного развития происходит закладка сначала хрящевой ткани, с преобразованием ее в костную ткань.
К моменту рождения у плода уже сформирован скелет. В дальнейшем, по мере роста ребенка будет продолжаться рост и формирование костей, суставов и позвоночника.
Обычно под дисплазией коленного сустава подразумевается изменение формы суставных поверхностей. Сбой в развитии костной системы может произойти на любом этапе внутриутробного развития или в процессе жизни ребенка. От этого зависит степень тяжести заболевания. Дисплазия суставов у детей нередко сочетается с дисплазией соединительной, мышечной, хрящевой тканей.
Дисплазия коленного сустава часто сопровождается изменением формы надколенника. Возникает несоответствие между суставной поверхностью надколенника и большеберцовой костью. Эти изменения в суставе сопровождаются болью.
У детей при дисплазии происходят изменение ростковой зоны костей сустава, покровных суставных хрящей, связок. Дисплазия соединительной ткани обуславливает слабость связочного аппарата (крестообразных связок, менисков, боковых связок) и суставной сумки. Это приводит к ощущению разболтанности движений.
У детей в костях имеются зоны роста – хрящевые участки под эпифизами костей. За счет них происходит рост костей в длину. В нижних конечностях наиболее активные зоны, расположенные вблизи коленного сустава. Повреждение этих зон роста в процессе формирования костей приводит к деформации конечностей у детей.
Если происходит искривление в суставе кнаружи – варусная деформация. Нижние конечности приобретают О – образную форму. Искривление костей кнутри – вальгусная деформация. Нижние конечности приобретают Х – образную форму.
Коленный сустав образован суставными поверхностями бедренной и большеберцовой костей. Полость выстлана синовиальной оболочкой. Она вырабатывает синовиальную жидкость – своеобразную смазку, которая облегчает движения. В толще сухожилия четырехглавой мышцы бедра расположен надколенник. Сзади он прикасается к соответствующей выемке бедренной кости.
Снаружи сустав имеет суставную сумку. К бугристости большеберцовой кости прикрепляются мышцы бедра. При завершении роста ростковые зоны перестают функционировать. На рентгенограмме взрослого человека вы их не найдете. При односторонней дисплазии у детей происходит отставание роста ноги. Возникает истончение мышц – мышечная атрофия бедра и голени.
Источник
