Классификация нестабильность коленного сустава

Нестабильность колена является распространенным последствием после травм, особенно у бывших спортсменов. Термин достаточно точно определяет проблему: коленный сустав нестабилен, причем у некоторых больных он действительно «ходит ходуном».
Проще говоря, коленный сустав в норме должен быть неподвижен (кроме физиологической свободы движения). У больных с нестабильностью сустав постоянно выскакивает, но после вправляется на место (сам по себе или усилиями больного).
Согласно классификации МКБ-10, данное повреждение относится к группе под кодом «М23» подраздела «М24.4».
Что такое нестабильность коленного сустава?
В норме сустав имеет ограниченную амплитуду движения: кость плотно закреплена в пазе, а свобода движений строго ограничена физиологическими нормами. То есть сустав может двигаться только в определенных пределах, и в здоровом состоянии за них не выходит.
При нестабильности даже небольшая физическая активность может приводить к смещению сустава. Как правило, такие смещения в итоге самостоятельно и проходят (то есть он сам становится на место), однако эпизоды смещения могут повторяться все чаще и чаще.
Кроме того, из-за нестабильности колена страдает функция амортизации (снижения нагрузки на опорно-двигательный аппарат в целом). Страдает также функция колена как опоры нижних конечностей: пораженная недугом нога будет подкашиваться при нагрузке (что может происходить даже при ходьбе, не говоря уже про бег или прыжки).
Выходит, что с таким заболеванием дорога в спортивную карьеру закрыта. Также невозможными становятся занятия бегом, прыжки, или просто длительное нахождение на ногах. Также больной с нестабильностью не допускается к службе в армию (либо допускается, но с ограничениями).

Локализация болей при нестабильности колен
Не следует путать нестабильность колена с нестабильностью надколенника – во втором случае смещается защитный фрагмент коленного сустава.
к меню ↑
Чем это опасно?
Первое время нестабильность может практически никак себя не проявлять, а редкие эпизоды частичного смещения сустава пациент и вовсе может игнорировать (вправляются сами). Но чем дольше протекает заболевание, тем серьезнее последствия.
Спустя какое-то время смещения будут происходить очень часто, вплоть до нескольких раз в сутки. Причем с каждым разом они все тяжелее будут вправляться. Если на первых порах репозиция (вправление) будет проходить сама или при минимальных движениях больного, то в последствии придется обращаться к врачу после каждого эпизода смещения.
Такая ситуация уже является критерием инвалидности, так как больной больше не может бегать, прыгать и даже просто долго ходить. Любые движения ногой смогут привести к смещению, причем оно может происходить даже во время сна (редко, но все-таки возможно).
Это может привести к стойкому спазму мышц пораженной конечности: то есть возможно развитие частичной иммобилизации (неподвижности) ноги.
к меню ↑
Причины возникновения
Основная причина развития – перенесенная ранее травма с вывихом или подвывихом коленного сустава. Как правило, чаще всего нестабильность возникает на фоне неправильно или не до конца вылеченного вывиха. Бывает такое и из-за самостоятельного вправления.

Анатомия нижних конечностей
Причины возникновения:
- Предшествующие вывихи или подвывихи коленного сустава, несколько реже – вывих надколенника.
- Травматизация коленной области (травма после падения, прямой-прицельный удар в область сустава, прыжок с большой высоты с опорой на ногу).
- Врожденные дефекты и аномалии строения нижних конечностей, приводящие к недоразвитости и/или слабости мышечно-связочного аппарата ног.
- Резкие и сильные разгибания или сгибания ноги, особенно на фоне атрофии связочного аппарата конечностей.
Группа риска по данной патологии включает спортсменов, которые занимаются футболом, баскетболом, хоккеем или бегом. Часто страдают трейсеры (занимающиеся паркуром), люди преклонного возраста (из-за возрастных нарушений регенеративных возможностей организма и слабости связочного аппарата).
к меню ↑
Классификация
Нестабильность колена имеет четкую общепринятую классификацию, делящую заболевание на две группы: по виду травмы и по стадии патологического процесса. Также существует классификация, включающая подвиды нестабильности коленей.
Такая классификация необходима, так как от характера и параметров травмы зависит тактика ее лечения. Кроме того, подвид заболевания влияет и на окончательный прогноз (в плане устранения болезни и восстановления функции пораженной конечности).
Огромную роль играет стадия заболевания. Например, если на первой стадии во многих случаях можно обойтись консервативным лечением, то на последней стадии обычно требуется операция. К сожалению, последняя стадия имеет условно неблагоприятный прогноз даже при успешном оперативном лечении (полностью восстановить функционал конечности не удается).
Большинство больных обращаются к врачу ближе к последней стадии, когда лечение уже не даст гарантированного результата. Происходит это обычно потому, что на начальных порах сустав может вправляться сам. Нередко больные затягивают с визитом к врачу из-за боязни проведения операции. Однако проблема в том, что в таком случае болезнь как раз развивается до таких последствий, что без операции уже не обойтись.
к меню ↑
По видам
Классификация по видам имеет две группы: группа с основными видами нарушений сустава и подгруппа, включающая вспомогательные (вторичные) виды заболевания.

Вправление острого вывиха колена
Классификация по видам нарушения:
- Передний вид – патология локализуется в передней крестообразной связке.
- Задний – ослабление задней крестообразной связки.
- Латеральный боковой.
- Медиальный.
- Комбинированный вид (включает два и более видов заболевания сразу, наиболее тяжелая форма).
Классификация по подвидам нарушения:
- простой или одноплоскостной асептический подвид (лечится сравнительно легко, соответствует первой степени заболевания, сильных болей нет, обычно только неприятные ощущения в рамках дискомфорта);
- сложный или многоплоскостной подвид (лечится очень тяжело, обычно операцией с эндопротезированием, соответствует 2 или 3 стадии заболевания);
- комбинированный;
- атипичный;
- тотальный;
- компенсированный (иммобилизации нет, болей нет, однако имеются умеренные воспалительные процессы);
- субкомпенсированный (ломота и умеренные боли, хромота, частичная иммобилизация конечности);
- декомпрессионный (опираться на ногу без поддерживающих приспособлений нельзя из-за сильной боли, присутствует постоянная отечность, мышцы пораженной конечности атрофированы).
к меню ↑
Упражнения для лечения колена (видео)
к меню ↑
По степени
Всего существует три степени нестабильности. Чем раньше (чем меньше степень) начато лечение – тем больше шансов на полное восстановление опорной и функциональной способности ноги, а также на эффективность консервативных методик.
Степени нестабильности колен:
- Первая. Наблюдается репозиция большеберцовой и бедренной суставной поверхности относительно друг друга не более чем на 5 миллиметров, имеется небольшое повреждение капсулы, атрофия связок минимальна.
- Вторая. Наблюдается репозиция большеберцовой и бедренной суставной поверхности на 5-10 миллиметров с серьезным повреждением крестообразной связки.
- Третья. Наблюдается репозиция большеберцовой и бедренной суставной поверхности на более чем 10 миллиметров. Имеются крупные разрывы передней и задней крестообразной связки, в некоторых случаях возможен разрыв обеих связок.
Последняя стадия заболевания в большинстве случаев лечится только оперативным способом, с имплантацией эндопротеза (искусственного сустава).
к меню ↑
Симптомы нестабильности колена
Клинические признаки зависят от того, про какой период травмы мы говорим. Если говорить о первичной травме (то есть когда колено вывихнуто в первый раз), то симптомы интенсивны, особенно в плане болей.
Но вторичные смещения, то есть вывихи при уже развившейся нестабильности, протекают намного благоприятнее. Симптомы могут быть такими:
- небольшая отечность, которая может появляться и пропадать;
- умеренный дискомфорт, иногда возникает боль из-за обострения болезни (например, если произошла частичная репозиция сустава);
- постепенно развивается атрофия пораженной конечности;
- может быть слышен частый хруст в пораженной ноге, особенно при длительной ходьбе или приседаниях;
- часто развивается косолапость, шаткость походки, возможно развитие плоскостопия из-за атрофии икроножных мышц.
Нельзя опираться только на симптомы в попытках поставить диагноз. Для этого нужна визуализирующая диагностика, хотя бы рентген-снимок. Но еще лучше провести магнитно-резонансное или компьютерное исследование.
к меню ↑
Методы диагностики
Основной способ поставить диагноз – проведение диагностики. Кроме того, могут также использоваться вспомогательные тесты, но только в период ремиссии (то есть когда уже долгое время не происходило смещения).

Нестабильность колен на рентгенографии
Например, для диагностики разрыва передней крестообразной связки используется тест Макинтоша, реже – тест Хьюстона. Применяется тест «заднего выдвижного ящика», но уже для диагностики повреждения заднего связочного аппарата.
Визуализирующая диагностика позволяет поставить все точки над «и», и получить максимально точный диагноз. Стандартно используется рентген колена, но если он малоинформативен, то проводится КТ или МРТ.
Лучше всего применять КТ, как более совершенное продолжение рентгенографии. Но если есть подозрения на патологию мягких тканей, то используется МРТ. МРТ лучше показывает мягкие ткани, но также может показать состояние костей, хрящей и суставов.
к меню ↑
Методы лечения
Полностью вылечить болезнь удается не всегда. Часто нельзя восстановить функционал конечности до идеального состояния (какое имеет здоровый сустав), однако можно приблизиться к этому. В самых сложных случаях используется операция, которая заключается в восстановлении связочного аппарата (при его разрыве), либо в имплантации протеза (при деструкции сустава).
Однако лечить заболевание можно и консервативно (с переменным успехом), особенно на ранних стадиях. Как и что делать – решает лечащий врач, а в сложных случаях консилиум врачей.
В большинстве случаев используются следующие методики лечения:
- Иммобилизация поврежденной конечности при первичной травматизации.
- Ношение ортопедического бандажа.
- Прием болеутоляющих и нестероидных противовоспалительных средств.
- Физиотерапевтические процедуры (лазеротерапия, электрофорез, грязевое лечение).
- Массажные процедуры (кроме мануальной терапии).
- Лечебная физкультура с индивидуально подобранным комплексом упражнений.
Даже своевременная и адекватная терапия не гарантирует полноценного или хотя бы частичного излечения. Данное заболевание в отдельных случаях очень тяжело поддается лечению.
Источник
Классификация травм связок коленного сустава. Диагностика повреждений
Классификации повреждений связочного аппарата:
I степень (незначительный частичный разрыв):
1. Локальная болезненность
2. Минимальная припухлость
3. Отсутствие нестабильности при нагрузочной пробе в крайних положениях
4. Незначительная боль при нагрузке
5. На артрограмме не отмечается вытекания контрастного вещества
II степень (умеренный частичный разрыв):
1. Локальная болезненность
2. Умеренный отек
3. Нестабильность 1+ при нагрузочной пробе в крайних положениях по сравнению со здоровым коленным суставом
4. Умеренное нарушение функции
5. На артрограмме минимальное затекание контрастного вещества
III степень (полный разрыв):
1. Локальная болезненность, но боль не соответствует степени повреждения
2. Отек может быть минимальным или выраженным
3. При нагрузочной пробе нестабильность от 2+ до 3+ с разболтанностью сустава в крайних положениях
4. Может иметь место тяжелая инвалидизация больного
5. На артрограмме отмечается затекание контрастного вещества
Рентгенологическое исследование коленного сустава должно предшествовать углубленному клиническому обследованию. Диагностические манипуляции и нагрузочные пробы выполняют после рутинного рентгенологического исследования.
Перед обследованием врач должен собрать подробный анамнез. При острых и хронических состояниях уточняют локализацию припухлости и вид движений в суставе, ее вызывающих, обычную продолжительность симптомов, а также ответную реакцию на состояние покоя.
Точная локализация боли после повреждения и факторы, усиливающие симптоматику, весьма специфичны для определенных повреждений связок. Частичный разрыв связки, как правило, более болезненный, чем полный разрыв. В одной серии исследований 76% больных с полным разрывом связки коленного сустава ходили без поддержки.

Методика определения симптома переднего выдвижного ящика коленного сустава
Повреждения связочного аппарата часто связаны с жалобами на блокаду коленного сустава. Блокада может быть двух типов: истинная и ложная. Ложная блокада обычно возникает после приступа усиливающейся боли и нарастающей припухлости. Как правило, она является следствием выпота и боли, носящей вторичный характер, и мышечного спазма. Истинная блокада в основном возникает спонтанно и может быть вызвана оторванным фрагментом мениска, инородным телом или оторванной крестообразной связкой, препятствующими движениям в суставе.
Истинная блокада у детей редка и обычно указывает на врожденный дискоидный мениск.
Некоторые исследования показали, что, если в момент повреждения раздается слышимый щелчок или треск, это — верный признак разрыва передней крестообразной связки. Несколько авторов установили, что у больных с данным анамнезом вероятность разрыва передней крестообразной связки равна 90%, что подтверждается при операциях. Однако 65% пациентов с разрывом передней крестообразной связки в момент повреждения треска или щелчка не слышали. После разрыва передней крестообразной связки обычно быстро развивается гемартроз. Самой частой причиной возникновения травматического гемартроза в первые 2 ч после повреждения является разрыв передней крестообразной связки.
Аксиома: если в момент повреждения пациент слышал щелчок или треск, следует предполагать разрыв передней крестообразной связки (пока не доказано обратное), особенно если при этом наблюдалось быстрое развитие гемартроза.
Нередко пациент жалуется на то, что коленный сустав «подламывается». Кроме уточнения частоты и обстоятельств возникновения этого симптома, врач должен выяснить, не было ли раньше повреждений коленного сустава. Самыми частыми причинами этого симптома являются: 1) истинная блокада; 2) слабость четырехглавой мышцы бедра или заболевание надколенника; 3) повреждение передней крестообразной связки; 4) нестабильность коленного сустава в сочетании с повреждением коллатеральной, или крестообразной связки, или обеих вместе.
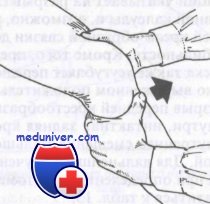
Проведение пробы Лачмана
Заболевания надколенника и четырехглавой мышцы часто проявляются симптомом подкашивания конечности, когда больной делает шаг вниз, например сходит с тротуара. Больные с повреждением передней крестообразной связки нередко жалуются на безболезненное ощущение смещения вперед одной кости на другую с одновременным подкашиванием.
Существуют противоречивые мнения относительно применения и интерпретации различных тестов при обследовании больных с острой травмой коленного сустава. При рассмотрении этого вопроса авторы руководствовались опубликованными данными и своим личным опытом. Следует подчеркнуть, что больные с полным разрывом внутреннего комплекса в острой стадии могут жаловаться на незначительные боли, припухлость или нестабильность сустава при ходьбе. При обобщении данных клинического обследования необходимо знать время между моментом повреждения и обследованием. Непосредственно после повреждения выпота в суставе или спазма нет, поэтому повреждения связок выявляются без затруднений. Через несколько часов это же повреждение вследствие отека окружающего связочного аппарата и мышечного спазма диагностировать будет трудно. Если имеется спазм, расслабление связок может остаться незамеченным. Этих больных обследуют повторно через 24 ч, когда уменьшается спазм. В промежутке между обследованиями коленный сустав больного должен быть иммобилизован задней лонгетой, конечность приподнята и к месту повреждения приложен пузырь со льдом. Если спазм сохраняется, рекомендуется назначить анальгетики и инъекции лидокаина в сустав. Если и после этого спазм не проходит, может потребоваться обследование под общей анестезией.
Больных с острой травмой коленного сустава обследуют методично, обращая прежде всего внимание на любую припухлость. Houghton отметил, что до 64% больных вскоре после повреждения имели локальный отек в месте, соответствующем разрыву связки. При полных разрывах связок отечности может и не быть, поскольку жидкость вытекает через разорванную капсулу. Напряженный гемартроз может проявиться ложной блокадой, которая устраняется аспирацией выпота. Выпот, появляющийся в первые 2 ч после повреждения, характерен для разрыва тканей, в то время как появившийся в промежуток от 12 до 24 ч с момента повреждения, как правило, является реактивным выпотом из синовиальной оболочки сустава. Гемартроз при нормальных рентгенограммах указывает на одно из следующих повреждений: 1) разрыв передней крестообразной связки; 2) костно-хрящевой перелом; 3) разрыв периферического отдела мениска; 4) разрыв связок.
При первичном обследовании больного с острой травмой коленного сустава следует обратить особое внимание на выявление любой деформации, позволяющей предположить вывих. Затем врач должен осторожно прощупать коленный сустав, пытаясь локализовать болезненность. В одной из серий наблюдений у 76% больных диагноз, поставленный на основании определения участка болезненности, был подтвержден на операции. Чтобы документировать объем движений, показано осторожное обследование.
Ротационная нестабильность при определении симптома выдвижного ящика
Нагрузочные пробы при повреждениях связок часто дают ценную информацию, но их следует выполнять лишь после рентгенологического исключения вероятности перелома. Важно документировать состояние сустава при максимальной нагрузке (стабильный или нестабильный) наряду со степенью раскрывания суставной щели. Объективная классификация (ограниченного применения) степени раскрывания суставной щели следующая:
1) 1+ = 5 мм или менее раскрывания суставной щели;
2) 2+ = от 5 до 10 мм раскрывания суставной щели;
3) 3+ = 10 мм или более раскрывания суставной щели.
Вальгусные и варусные нагрузочные пробы выполняют при сгибании голени под углом 30°. Нагрузочную пробу на поврежденной конечности следует сравнивать с аналогичной пробой на здоровой. Повреждения связок коленного сустава или так называемое растяжение по степени тяжести можно классифицировать на 3 степени.
Вальгусную стрессовую пробу в положении сгибания сначала выполняют на здоровом коленном суставе. Тазобедренный сустав для расслабления сгибателей бедра должен быть слегка разогнут. Это можно осуществить, свесив бедро и голень больного через край стола с углом сгибания в коленном суставе 30°; больной в это время лежит на спине. Врач помещает одну руку на наружную поверхность коленного сустава, а другой рукой захватывает стопу и голеностопный сустав. Затем он производит осторожное отведение голени с наружной ротацией стопы и голеностопного сустава. Небольшая наружная ротация натягивает внутренние капсулярные связки. Пробу выполняют несколько раз подряд до крайних положений, чтобы определить максимальное расслабление связок. Эта проба является надежным показателем повреждения коллатеральной большеберцовой (медиальной) связки. Существуют различные мнения относительно влияния разрыва передней крестообразной связки на вальгусную нестабильность коленного сустава. Опыт авторов этой книги и ряда других исследователей показывает, что разрыв передней крестообразной связки приводит к значительной вальгусной нестабильности.
Классификация повреждений при проведении вальгусной нагрузочной пробы в положении сгибания коленного сустава следующая (следует сравнить со здоровым коленным суставом):
1. Раскрывание суставной щели 1+ указывает на полный разрыв большеберцовой коллатеральной связки или серьезный неполный разрыв.
2. Раскрывание суставной щели 2+ указывает на полный разрыв большеберцовой коллатеральной и, возможно, передней крестообразной связок.
3. Раскрывание суставной щели 3+ указывает на полный разрыв большеберцовой коллатеральной, передней крестообразной и, возможно, задней крестообразной связок.
Вальгусную нагрузочную пробу в положении разгибания выполняют после исследования сустава в положении сгибания, используя те же приемы. Интерпретация этой пробы противоречива. Раскрывание суставной щели указывает на разрыв большеберцовой коллатеральной связки. Некоторые авторы полагают, что это указывает на разрыв передней крестообразной связки и задней части капсульно-связочного аппарата. Переразгибание в суставе или выраженная положительная нагрузочная проба свидетельствуют о повреждении задней крестообразной связки.
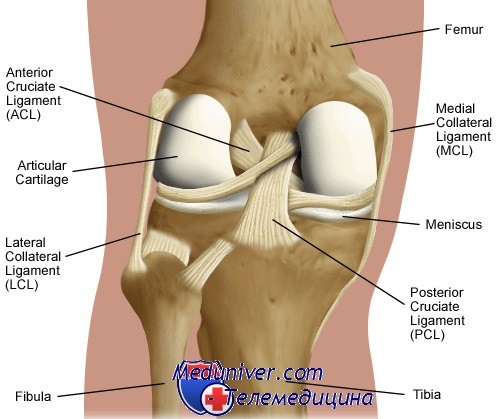
Варусную нагрузочную пробу в положении сгибания коленного сустава под углом 30° выполняют с внутренней ротацией голени и стопы. Раскрывание суставной щели указывает на разрыв малоберцовой (латеральной) коллатеральной связки.
Варусная нагрузочная проба при разгибании с внутренней ротацией голени эффективна при исследовании наружной группы связок и сухожилий. Раскрывание суставной щели указывает на то, что наряду с разрывом малоберцовой коллатеральной связки вероятен разрыв наружной части суставной капсулы (которая располагается отдельно), подвздошно-берцового тракта или подколенной связки. Широкое раскрывание суставной щели предполагает разрыв задней крестообразной связки.
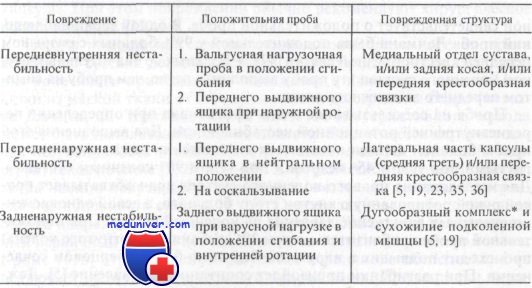
Значению проб на выявление симптомов переднего и заднего выдвижного ящика в литературе уделено много внимания. Однако интерпретация этих проб неоднозначна. Согласно наиболее распространенному мнению, их выполнение важно для оценки нестабильности коленного сустава при ротационных движениях. Существуют шесть видов нестабильности, диагностируемых при этом исследовании: передняя, задняя, передневнутренняя, передненаружная, задненаружная и задневнутренняя.
При проведении этого исследования больной находится в положении лежа в расслабленном состоянии. Тазобедренный сустав согнут под углом 45°, коленный — под углом 80—90°, стопа фиксирована. Врач обхватывает руками верхний отдел большеберцовой кости, располагая пальцы в подколенной ямке, и убеждается, что сгибатели бедра расслаблены. Разболтанность сустава определяют, пытаясь попеременно перемещать голень кпереди и кзади. Затем эту пробу выполняют в положениях внутренней и наружной ротации голени. Важно провести пробу и на поврежденном, и на здоровом коленном суставах.
Смещение голени кпереди в нейтральном положении указывает на разрыв передней крестообразной связки. Смещение только в сторону внутреннего мыщелка указывает на передневнутреннюю ротационную нестабильность и разрыв менискоберцовой порции медиальной капсулярной связки. Смещение в сторону наружного мыщелка указывает на передненаружную ротационную нестабильность. Смещение кзади в нейтральном положении указывает на разрыв задней крестообразной связки. При голени в положении наружной ротации можно оценить передневнутреннюю ротационную нестабильность. Сочетание отрицательного симптома выдвижного ящика в нейтральном положении голени и положительного симптома выдвижного ящика при наружной ротации указывает на разрыв глубокой части внутреннего участка суставной капсулы и, возможно, разрыв задней косой связки. Разрыв передней крестообразной связки добавит к этому передневнутреннюю нестабильность. Кроме того, предшествующее удаление медиального мениска также усугубляет передневнутреннюю нестабильность. При ярко выраженном положительном результате пробы обычно имеется разрыв передней крестообразной связк.
Если голень ротирована кнутри, интактная задняя крестообразная связка предотвратит задневнутреннее смещение большеберцовой кости по отношению к бедренной. Для дальнейшего изучения значения ротационной нестабильности при определении симптома выдвижного ящика читателю следует обратиться к таблице представленной в данной статье на сайте.
Проба на симптом переднего выдвижного ящика может быть положительной у 77% больных с разрывом передней крестообразной связки. Разрыв передней крестообразной связки приводит к передне-внутренней ротационной нестабильности. Положительная проба на симптом заднего выдвижного ящика указывает на разрыв задней крестообразной связки. Однако отрицательная проба на симптом не исключает этого повреждения.
Проба Лачмана более чувствительна при острых разрывах передней или задней крестообразной связки. Проводят ее в положении полного разгибания коленного сустава. Одной рукой захватывают дистальный отдел бедра и приподнимают его так, чтобы коленный сустав ушел на сгибание в проксимальном направлении.
Другую руку кладут на проксимальный отдел большеберцовой кости приблизительно на уровне ее бугристости и пытаются сместить голень кпереди. Смещение голени кпереди по сравнению со здоровой стороной свидетельствует о положительной пробе. В одной серии наблюдений проба Лачмана была положительной у 99% больных с разрывом передней крестообразной связки. У больных со значительным отеком коленного сустава эту пробу выполнить легче, чем пробу на симптом переднего выдвижного ящика.
Проба на соскальзывание очень эффективна при определении передневнутренней ротационной нестабильности. Для выполнения этой пробы больной должен находиться в положении лежа на спине с согнутыми под углом 45° бедром и под углом 90° коленным суставом. Для исследования правого коленного сустава врач обхватывает правой рукой ротированную кнутри стопу больного, а левой одновременно оказывает вальгусное давление на коленный сустав. При положительной пробе приблизительно при 30° сгибания (разогнутого колена) происходит подвывих в наружном бедренно-большеберцовом сочленении. При разгибании произойдет спонтанное вправление. Ложноположительную пробу на соскальзывание можно наблюдать при интерпозиции оторванного фрагмента мениска.
В диагностике разрывов капсулы также описана проба на смещение. При проведении этой пробы врач одной рукой обхватывает дистальный отдел голени и ротирует ее кнутри, другой рукой поддерживает голень с наружной стороны на уровне головки малоберцовой кости, одновременно прилагая небольшое давление. Коленный сустав постепенно сгибают. При положительной пробе вправление в латеральном бедренно-большеберцовом сочленении, находящемся в положении подвывиха, происходит приблизительно при 30° сгибания.
Если пробы на нестабильность связочного аппарата сустава отрицательные, следует определить мышечную силу поврежденной конечности и сравнить ее со здоровой стороной. При разрыве мышечно-сухожильного соединения может наблюдаться потеря мышечной силы.
Повреждения связок целесообразно классифицировать в зависимости от поврежденной структуры и степени повреждения.
Повреждение I степени означает растяжение волокон без их разрыва. Нагрузочные пробы при повреждении I степени выявляют устойчивость сустава при максимальных движениях сегмента конечности.
При повреждении II степени имеется частичный разрыв волокон. Нагрузочные пробы также выявляют устойчивость сустава.
Повреждение III степени характеризуется полным разрывом связки. Клинически нагрузочная проба обнаруживает нестабильность сустава при максимальных движениях сегмента конечности.
— Также рекомендуем «Лечение повреждений связок коленного сустава. Первая помощь»
Оглавление темы «Травмы коленного сустава»:
- Механизмы повреждения связок коленного сустава. Патогенез травмы
- Классификация травм связок коленного сустава. Диагностика повреждений
- Лечение повреждений связок коленного сустава. Первая помощь
- Повреждение мениска коленного сустава. Диагностика и лечение
- Рассекающий остеохондрит коленного сустава — болезнь Кенига. Диагностика и лечение
- Хрящевые переломы коленного сустава и хондромаляция надколенника. Диагностика и лечение
- Хондромаляция надколенника — синдром смещения надколенника. Диагностика и лечение
- Болезни Ларсена—Юхансона и Осгуда-Шлаттера. Диагностика и лечение
- Вывих коленного сустава. Диагностика и лечение
- Вывих головки малоберцовой кости. Диагностика и лечение
Источник
