Какие анализы нужно сдавать при замене коленного сустава
Эндопротезирование крупных суставов – это сложная операция, требующая серьезного планирования и подготовки. Перед хирургическим вмешательством каждый пациент должен пройти тщательное обследование. Это необходимо для оценки его общего состояния и выявления у него сопутствующих заболеваний.
Сдача анализов и консультации узких специалистов позволяют обнаружить возможные факторы риска и предпринять нужные профилактические мероприятия. Таким образом врачи получают возможность подготовиться к вероятным осложнениям в ходе операции и/или в послеоперационном периоде. Естественно, это снижает операционный риск и делает результаты эндопротезирования более удовлетворительными.
Лабораторные анализы
Перед объемным хирургическим вмешательством каждый пациент обязан сдать определенные анализы. Как правило, их перечень стандартный и не зависит от вида операции. Лабораторные исследования позволяют выявить у пациента опасные инфекции, тяжелые сопутствующие заболевания.
Хронический тонзиллит, воспаление гланд и другие проблемы подобного плана могут вызвать отторжение импланта.
Старайтесь сдавать все анализы в одной лаборатории. В этом случае у вас возьмут кровь из вены всего 1 раз. В день сдачи не завтракайте. В лабораторию приходите с утра.
Коагулограмма
Суть анализа заключается в определении показателей свертываемости крови. Это позволяет выявить нарушения системы гемокоагуляции, оценить риск развития геморрагических и тромботических осложнений. Напомним, что тромбоз глубоких вен нижних конечностей и тромбоэмболия легочной артерии – это наиболее грозные последствия операции.
У больных с повышенной свертываемостью крови существует высокая вероятность появления тромбоэмболических осложнений. Таким пациентам врачи проводят комплексную профилактику, которая помогает избежать нежелательных последствий.
Показатели коагулограммы, которые интересуют медиков:
- протромбиновый индекс (ПТИ);
- международное нормализованное отношение (МНО);
- фибриноген.
Определение группы крови, резус-фактора
Анализ необходим на тот случай, если человеку во время хирургического вмешательства понадобится донорская кровь. Благодаря этому врачам уже не придется тратить время на исследование.
Общий анализ крови и мочи
Дают представление об общем состоянии пациента. Помогают выявить хронические воспалительные заболевания, анемию, болезни почек. К примеру, повышение уровня лейкоцитов в крови указывает на воспалительный процесс в организме, а наличие бактерий и цилиндров в моче – на почечную патологию.
С помощью общего анализа мочи у человека можно диагностировать пиелонефрит, гломерулонефрит, почечную недостаточность, сахарный диабет. Все эти заболевания существенно повышают операционный риск.
Биохимический анализ крови
Более информативен, чем общий. Позволяет выявить метаболические нарушения и сбои в работе внутренних органов. С его помощью можно оценить состояние печени, поджелудочной железы, почек и т.д.
Основные показатели биохимии крови:
- СОЭ
- С-реактивный белок
- формула крови (общий анализ)
- анализ протромбина по Квику
- АЧТВ
- ионы
- мочевина
- креатинин
- АЛТ,
- АСТ
- ЛДГ
- ГГТ
- ЩФ
- билирубин (общий, прямой)
- холестерин
- липопротеиды высокой и низкой плотности (ЛПВП и ЛПНП)
- глюкоза
- общий белок и белковые фракции
- альбумин
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Анализы крови на инфекции
Перед эндопротезированием каждый пациент обязан пройти обследование на сифилис, ВИЧ, гепатит В (HbsAg), гепатит С (anti HCV), реакция Вассермана Анализы необходимы для того, чтобы предупредить заражение других пациентов больницы. Как известно, данные инфекции передаются гематогенным путем. Заразиться ими можно через хирургический инструментарий или руки медперсонала.
Факт! Если у больного обнаружат сифилис – ему потребуется стать на учет и пройти курс лечения. Что касается пациентов с вирусным гепатитом – их отправят на консультацию к инфекционисту и прооперируют отдельно от остальных.
Бактериологический посев мочи
Необходим для выявления инфекций мочевыводящих путей (цистит, пиелонефрит). Во время исследования врачи могут обнаружить в моче больного стафилококки, стрептококки, кишечную палочку, протей, псевдомонады, микобактерии, коринебактерии, микоплазмы, грибки или другие патогенные микроорганизмы.
Микроскопия осадка, культивация (посев на микрофлору). Анализ мочи на посев готовится от 7 дней
Инструментальные методы исследования
В ходе предоперационной подготовки больным делают ЭКГ, рентгенографию двух суставов (коленных или тазобедренных) в 2-х проекциях, МРТ и денситометрию. Давайте посмотрим, зачем нужны данные исследования.
Таблица 1. Цель проведения инструментальной диагностики перед эндопротезированием.
| Метод | Информативность, результаты | Цель исследования |
| Рентгенография | Дает представление об анатомических особенностях строения костей. Позволяет оценить тяжесть остеоартроза. К сожалению, на рентгенограммах не визуализируются мягкие ткани. | Рентгенография нужна для подбора наиболее подходящего по конструкции эндопротеза, а также оптимального метода его фиксации. |
| Магнитно-резонансная томография | Дает возможность получить трехмерное изобращение суставных хрящей, капсулы, связок, периартикулярных тканей, нервов, сосудов. | Помогает врачу правильно спланировать операцию и подобрать наименее травматичный операционный доступ к суставу. |
| Денситометрия | Измерение плотности костной ткани дает возможность определить степень остеопении или остеопороза. | Денситометрия помогает хирургам в выборе способа фиксации протеза и позволяет оценить риск возникновения перипротезных переломов. |
| ЭКГ | Необходима для выявления сбоев в работе сердца и серьезных заболеваний сердечно-сосудистой системы. | Анестезиологи учитывают результаты электрокардиографии при выборе метода анестезии. |
Артроз левого ТБС.
Консультации других специалистов
Перед операцией человеку требуется осмотр ортопеда-травматолога, терапевта, оториноларинголога (ЛОР), невропатолога, гинеколога или уролога. Если в ходе обследования у больного выявили какие-либо инфекции или хронические заболевания – ему могут потребоваться консультации еще и других врачей (инфекциониста, сосудистого хирурга, кардиолога, эндокринолога). Заключение терапевта — должно быть написано, что операция не противопоказана:
- флюорография (не ранее 3 месяцев до предполагаемой операции
- стоматолог (примерно за месяц до предполагаемой операции)
- гинеколог (примерно за месяц до предполагаемой операции): мазок на флору, цитология, заключение врача, что операция не противопоказана.
Источник

Так выглядит показание к операции.
Хронические патологии коленного сустава могут прогрессировать, быстро распространяться на здоровые ткани. Консервативная терапия в таких случаях неэффективна, поэтому при обнаружении значительной деформации костных и хрящевых структур пациента готовят к хирургической операции. Восстановить привычный объем движений, избавиться от болей и воспаления можно с помощью замены коленного сустава эндопротезом.
Показания к замене коленного сустава
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Показаниями к эндопротезированию становятся острые боли в колене при ходьбе и в состоянии покоя, не устраняемые медикаментозно. Операция проводится также в следующих случаях:
- неэффективность консервативной терапии в течение нескольких месяцев;
- поражение колена деформирующим артрозом с варусной или вальгусной деформацией конечности, острыми болями, выраженными функциональными нарушениями;
- повреждение коленного сустава подагрическим, псориатическим, ревматоидным артритом, анкилозирующим спондилоартритом;
- формирование опухолей в области колена;
- поражение мыщелка бедренной кости асептическим некрозом.
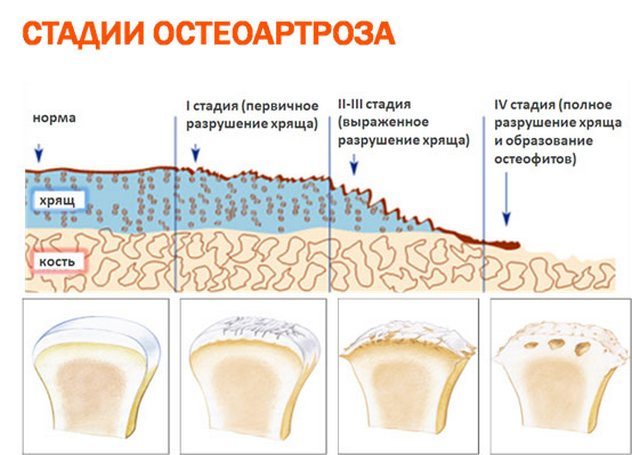
Показанием к установке эндопротеза является внутрисуставной перелом большеберцовой и бедренной костей, при котором невозможно восстановить суставные поверхности. Операция проводится и при неблагоприятном прогнозе после внутрисуставного перелома — возникновении болей и нарушении функций в ноги в отдаленном времени.
Оперативное вмешательство: что нужно знать и как подготовиться
Замена коленного сустава — операция распространенная, но достаточно сложная. Поэтому проводить ее должен опытный хирург, специалист высокого класса. Он обязательно дает предварительные консультации, объясняет пациенту смысл эндопротезирования, технику его выполнения.
Перед хирургическим вмешательством назначаются биохимические и инструментальные исследования для оценки состояния колена — рентгенография, МРТ, КТ, пункция, общеклинические анализы крови и мочи, при необходимости — артроскопия.
Как получить квоту
Для получения квоты необходимо записаться на прием к лечащему врачу. Он выдаст направление, историю болезни и результаты диагностики. С этими документами нужно обратиться в квотный комитет больничного учреждения с целью получения протокола, в котором одобряется выделение квоты. Следующий шаг — подача пакета документов (личного заявления, протокола квотного комитета, паспорта, медицинского полиса) в Департамент здравоохранения субъекта Федерации. Решение о выделении квоты принимается в течение 10 дней.
Инвалидность
Замена коленного сустава эндопротезом направлена на повышение качества жизни пациента. Поэтому нередко ранее определенная группа инвалидности снимается. Это обычно происходит с больными деформирующим остеоартрозом. После установки имплантата они могут свободно передвигаться, а симптомы патологии исчезают. Поэтому человек признается трудоспособным. Исключение — двухстороннее эндопротезирование, которое привело к тяжелым нарушениям.
Виды применяемых протезов
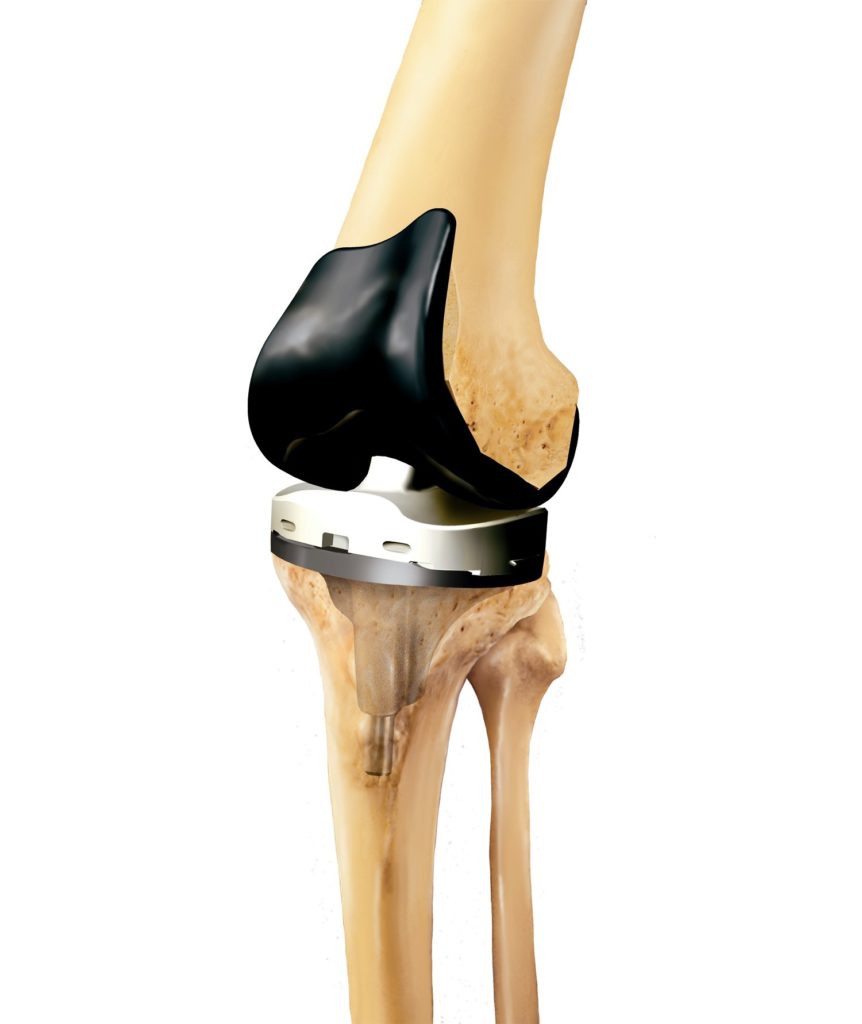
Искусственные коленные суставы — сложные конструкции, изготовленные из различных материалов. На бедренную кость устанавливается часть протеза из металлического сплава. А компонент для замены суставной поверхности изготовлен из металла и пластмассы. Внутренняя часть надколенника заменяется пластмассовыми имплантатами.
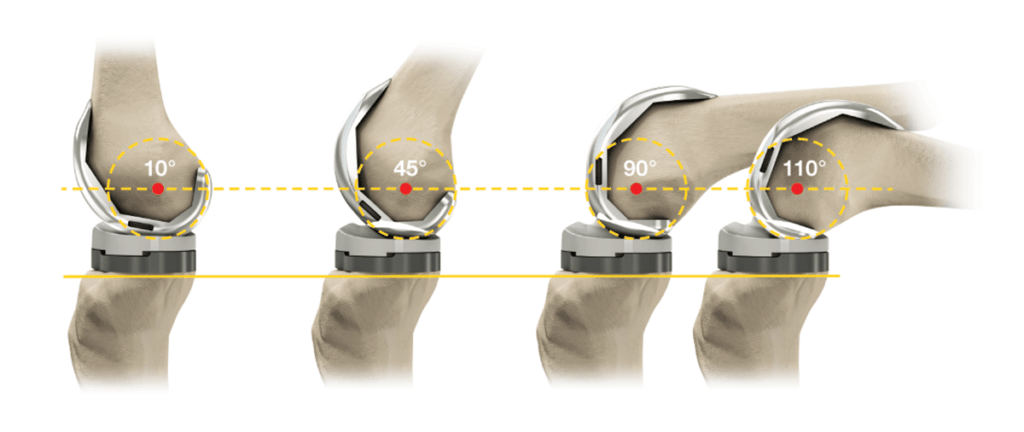
В современной медицине тотальные эндопротезы позволяют сгибать коленный сустав максимум на 110 градусов.
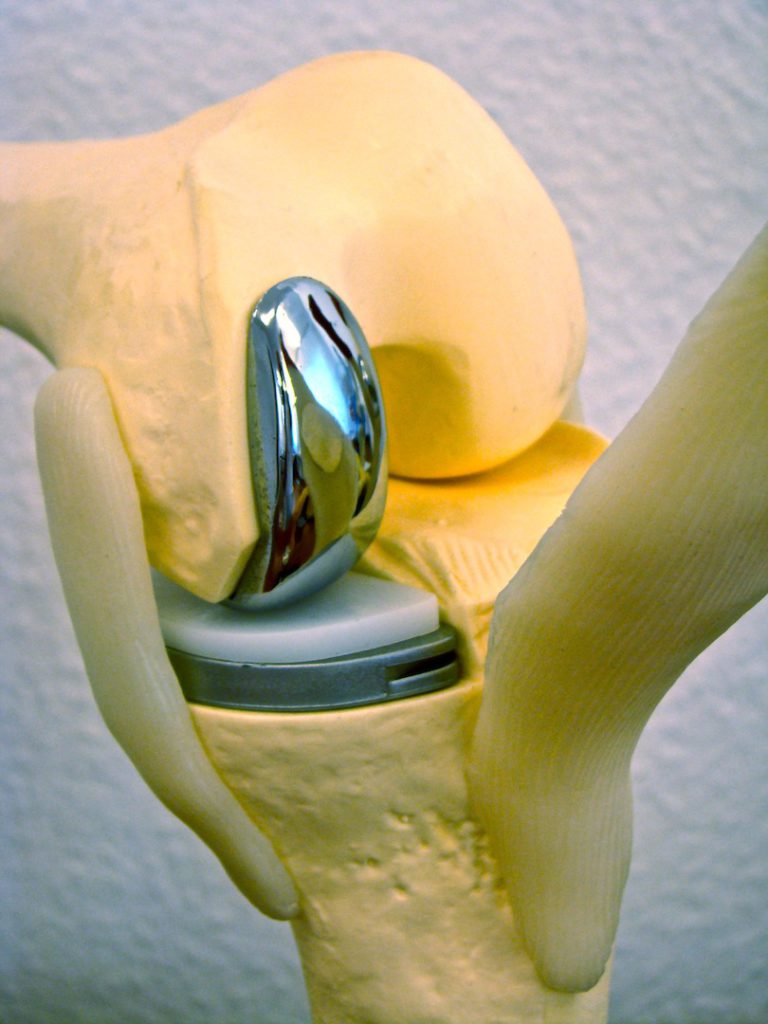
Часто применяется технология частичной замены коленного сустава, которая показана, если разрушен только один мыщелок коленного сустава. Такая техника позволяет в результате сгибать колено с полной амплитудой.
В настоящее время активное распространение получили импланты из черной керамики(Oxinium), которые не подвержены быстрому износу.

Визуальное сравнение поверхности металлического (слева) и керамического (справа) компонентов импланта после определенного срока службы.
Противопоказания к проведению
Замена колена эндопротезом не выполняется при тяжелых декомпенсированных заболеваниях легких, наличии фурункулов, гнойничков на коже, кариозных зубов. Противопоказаниями также становятся психическое расстройство, паралич, парез, артериит, тромбофлебит, гнойный процесс в суставе.
Болезни сердца
Абсолютное противопоказание к эндопротезированию — декомпенсированные болезни сердечно-сосудистой системы. При диагностировании других сердечных патологий решение о проведении операции принимает врач. Он учитывает все риски общего наркоза. Потому часто принимается решение о применении эпидуральной анестезии, не провоцирующей повышенных нагрузок на сердце.
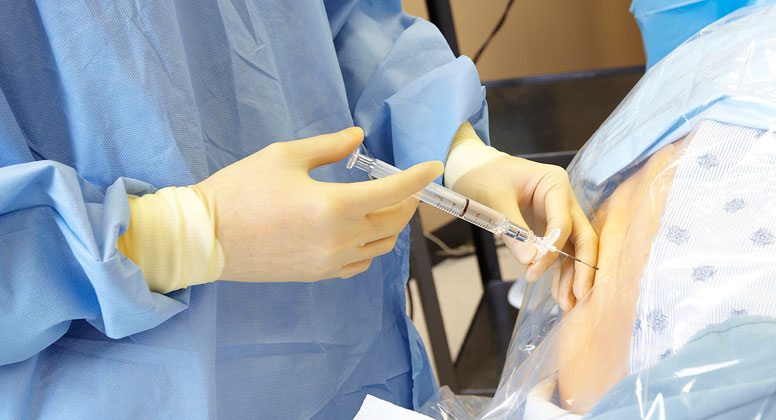
Спинальная анестезия наиболее предпочтительна — как для пациента, так и для врача.
Сахарный диабет
Сахарный диабет — относительное противопоказание к установке эндопротеза коленного сустава. Проводится тщательное предварительное обследование пациента. Если врач не находит оснований для отказа от хирургической операции, то при ее выполнении принимаются меры для исключения вероятности возникновения гипергликемических судорог.
Слабые кости
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Потребность в установке имплантата обычно возникает после 45 лет. В этом возрасте замедляются восстановительные процессы, снижается прочность костей и связочно-сухожильного аппарата. Костная резорбция характерна для женщин в период климакса. Она повышает риск ускоренного ревизионного вмешательства из-за плохого удержания эндопротеза хрупкими костными структурами.
Операция: описание проведения
Техники проведения операций разнятся в зависимости от поставленных перед хирургом задач. Это оказывает влияние на длительность вмешательства и последующего реабилитационного периода.
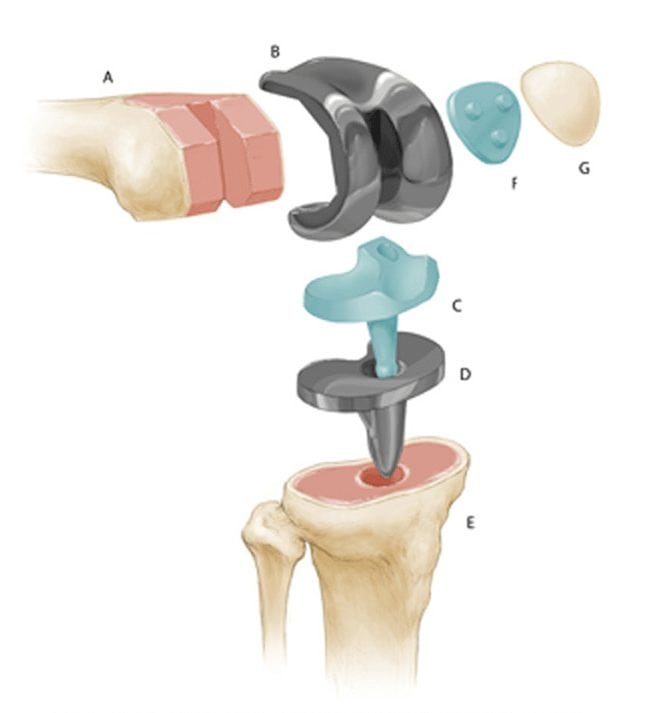
Имплант коленного сустава «в разборе».
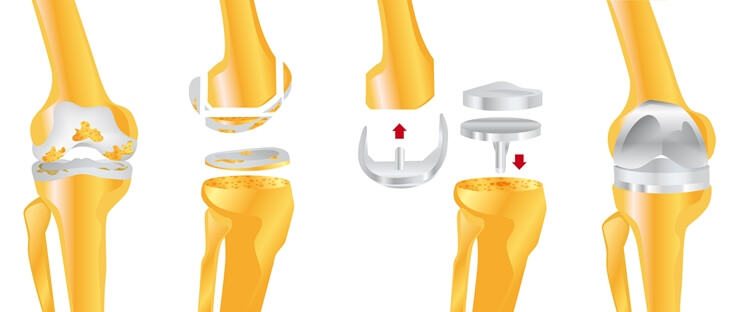
Упрощенная пошаговая схема установки импланта.
При полной замене сустава
При тотальном эндопротезировании полностью заменяются суставные поверхности большеберцовой и бедренной костей, при необходимости — надколенника. Сначала сустав вскрывается под общим наркозом. Затем разрушенные поверхности удаляются, обрабатываются места срезов, заменяются нижние отделы бедренной кости и верхние — большеберцовой. Теперь осуществляется пробная установка и тестирование протеза.
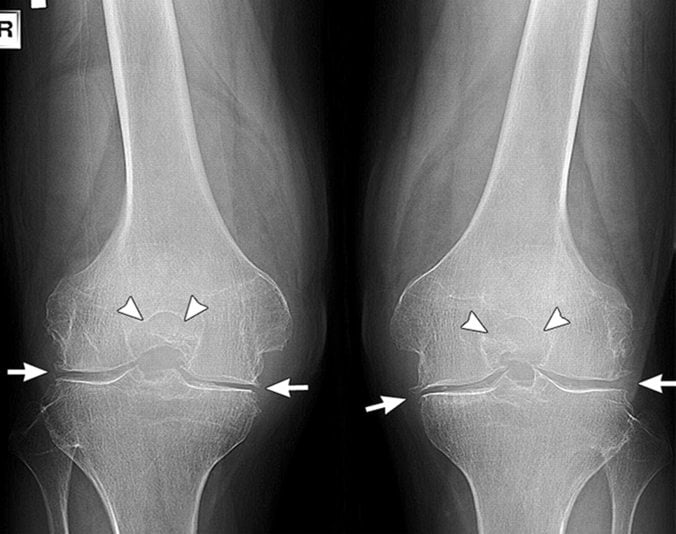
На данном фото видно симметричное сужение суставной щели коленных суставов. Вероятнее всего, подвергать операции придется обе конечности.
При частичном эндопротезировании
Одномыщелковое протезирование — частичная замена разрушенных патологией или поврежденных в результате перелома суставных поверхностей. Если хирург при проведении операции обнаруживает значительное поражение связок, то производится и их замена.
Проведение ревизии
Ревизионное эндопротезирование заключается в замене искусственного сустава. Используются протезы, оснащенные более длительными ножками, которые надежно их стабилизируют. Показания для проведения ревизии — износ эндопротеза, его неправильная установка или повреждение.

Как пациент, вы не можете повлиять на качество операции и предоперационного обследования. Но Вы можете сбросить лишний вес, тем самым облегчить эффект от анестезии, тромбоза, способствовать быстрой вертикализации и уменьшить износ импланта.
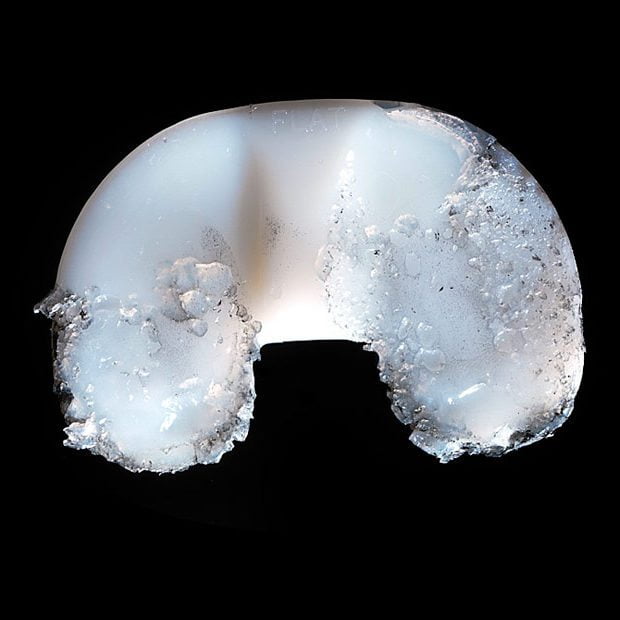
Так выглядит пластиковый компонент коленного импланта после 16 лет работы в колене пациента весом 100 кг.
Возможные риски и послеоперационные осложнения
Эндопротезирование — высокотехнологичная хирургическая операция. Но, как и при других инвазивных и малоинвазивных вмешательствах, после замены коленного сустава есть риск развития осложнений.
Проблемы с надколенником
Отмечены единичные случаи смещения искусственного протеза и вывих наколенника. Такое происходит обычно при установке протеза неопытным хирургом или несоблюдением пациентом правил реабилитационного периода.
Травмы сосудов и нервов
При вскрытии сустава нарушается целостность мелких кровеносных сосудов. Произошедшие кровоизлияния вполне естественны и неопасны. Но при нарушении техники проведения операции возможно повреждение крупных кровеносных сосудов или расположенных в области колена нервов.
Шов всегда надежно прячется первые дни после операции.
Реабилитационный период
В послеоперационном периоде используются обезболивающие, анальгетические средства, антикоагулянты для профилактики инфекции, купирования болей, восстановления кровоснабжения. Примерно через 10 дней хирург снимает швы, а пациент выписывается из больничного учреждения.

Часто такое устройство может быть актуально для пациентов после операции по замене сустава.
Упражнения для восстановления
После регенерации мягких, костных, хрящевых тканей врачом-реабилитологом составляется комплекс упражнений для восстановления всех функций коленного сустава. В процессе тренировок возникают слабые боли, вполне естественные после эндопротезирования. Выполнение упражнений обязательно контролируется реабилитологом.
Механотерапия
Так называется комплекс лечебных, профилактических и восстановительных упражнений с помощью специальных тренажеров и аппаратов. Механическое воздействие на мышцы производится уже на 2-3 день после установки искусственного протеза. Это позволяет предотвратить мышечную атрофию и значительно сократить период реабилитации.

Так выглядит шов примерно через 6-9 месяцев после операции.
Использование фиксирующих повязок
В период восстановления пациенту показано ношение эластических чулок или эластическое бинтование обеих ног от кончиков пальцев до верхней трети бедра. Таким способом предотвращаются возможные сосудистые нарушения, исключаются нежелательные нагрузки на коленный сустав.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
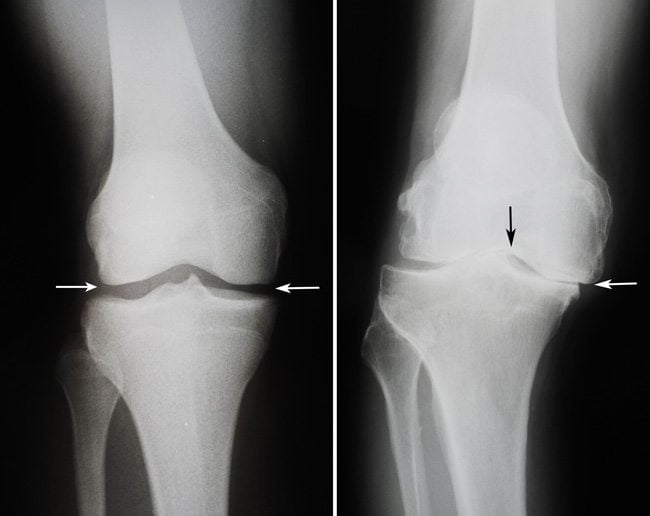
Замена коленного сустава (ЗКС) – метод хирургического лечения последствий дегенеративно-дистрофического патогенеза колена. Цель операции полное восстановление функций проблемного отдела конечности за счет замены необратимо пораженного сочленения эндопротезом. Гонартроз 3-й степени (в 85% случаев) самая частая причина.
Артроз коленного сустава на рентгене.
А так выглядит пораженный сустав через артроскоп. Обратите внимание на площадь отсутствия хрящевой поверхности.
Примерно в 98% случаев операция прогнозирует благоприятный исход. По окончании качественной реабилитации двигательно-опорные функции полностью восстанавливаются, болезненная симптоматика исчезает, человек возвращается к нормальной здоровой жизни. Эффект от успешно пройденного лечения сохраняется более чем на 15 лет.
Показания к замене
Посмотрите на рентген, на нем вы видите, до какой степени при запущенном гонартрозе изношен гиалиновый хрящ, обеспечивающий гладкое скольжение суставных поверхностей. Концевые участки костей грубо деформируются нарушая функции сгибания и разгибания конечности вызывая интенсивный болевой синдром.
Сравнение здорового и пораженного сустава.
Когда операции не миновать
Основные показания
- гонартроз, сопровождающийся ярко выраженными функциональными нарушениями, стойкой болезненной симптоматикой, вальгусной или варусной деформацией ног;
- асептический некроз мыщелков бедренной кости;
- аутоиммунные заболевания, вследствие которых появились дегенерации в суставных тканях, – болезнь Бехтерева, системная красная волчанка, подагра, ревматоидный артрит;
- некорректно сросшийся перелом, который нельзя исправить другими методами;
- врожденные аномалии строения сустава;
- локальные новообразования в костно-хрящевых структурах колена, которые требуют обязательной резекции.
Хирургическое техники
Согласно диагнозу, возрастным и весовым критериям, физическим данным и сопутствующим заболеваниям, специалист выбирает наиболее эффективную тактику имплантации:
- частичная замена (одномыщелковая) – протезированию подлежит только одна из полукруглых возвышенностей бедренной кости с подлежащим к ней проксимальным фрагментом большеберцовой кости (применяется у пожилых пациентов и у лиц с низкой физической активностью);
- тотальная операция (полная) – меняется весь коленный сустав, он удаляется полностью, а на его место имплантируется эндопротез;
Неполные имплантаты, устанавливаемые при частичной замене, имеют короткий срок эксплуатации. Такие модели вырабатываются в 2 раза быстрее, чем тотальные конструкции, при этом их потенциал прочности не рассчитан на высокой степени физические нагрузки. Преимущества частичного протезирования состоят в том, что замещается имплантатом только определенная часть сочленения, остальная область остается нетронутой. Таким образом, щадящее вмешательство позволяет сократить сроки реабилитации и перенести восстановительный период относительно легко.
Две техники операции у одного пациента.
Какие бывают эндопротезы?
Протезные системы бывают с подвижной или неподвижной платформой, а также предусматривающие сохранение или удаление задней крестообразной связки. Различаются по виду фиксации, она может быть цементной, бесцементной и комбинированной.
- Подвижные и неподвижные платформы. Большинству пациентов ставят имплантат с амортизирующим вкладышем, который плотно связан с большеберцовым элементом, то есть изделия с неподвижной платформой. Наличие же мобильного вкладыша внутри металлического большеберцового компонента требует хорошего состояния мышечной системы и капсульно-связочного аппарата, в противном случае может произойти смещение протеза.
Имплантант позволяет осуществлять движения в двух плоскостях.
- Связанные и несвязанные конструкции. Несвязанные модели имплантируются чаще молодым людям, физически крепким, с удовлетворительным состоянием коленных связок. Связанные, если серьезно поврежден связочный аппарат колена.
Схема имплантанта.
- Способы фиксации. Она всегда производится на основе костного цемента.
- Материалы узла трения. Комбинации пары трения, как металл-полиэтилен, либо же черная керамика-полиэтилен. Металлические части обычно представлены сплавами на основе титана, кобальтохромовыми или стальными сплавами. Керамические протезы в сочетании с высокомолекулярным полиэтиленом имеют лучшие параметры износоустойчивости и долговечности, но по цене они будут подороже, чем системы из классификации металл-полиэтилен. Обычно керамику-полиэтилен ставят пациентам, ведущим активный образ жизни.
Все чаще применяется керамический бедренный компонент вместо металлического. На изображении степени износа поверхностей. Керамика совершенно не повреждается.
Внимание! Имплант может прослужить от (от 15 до 30 лет), но при условии качественной замены коленного сустава и реабилитации.
Квота в 2018 году положена официально признанным инвалидам по причине гонартроза. В рамках программы ВМП на получение квоты могут рассчитывать люди, нуждающиеся в ревизионном (повторном) вмешательстве, если первичная процедура была выполнена некорректно, что повлекло за собой осложнения.
Чтобы бесплатно прооперироваться, вам потребуется стать в очередь на замену проблемного коленного сочленения эндопротезом. Что для этого нужно?
- Сначала вы проходите все необходимые обследования в своей поликлинике, где стоите на учете.
- Далее полный пакет медицинской документации, включающий все диагностические результаты, выписку из истории болезней, письменное заявление пациента, ксерокопии паспорта, свидетельства ОПС и полиса Обязательного медицинского страхования, заверяет главврач.
- Затем заверенную документацию отсылают на рассмотрение в квотный отдел местного органа здравоохранения. Там ее изучают и дают согласие, о чем вы будете проинформированы, документы отправляют в клинику, которая специализируется на установке коленных имплантов.
- Клиника оповещает местный ОЗ о дате хирургического сеанса. Городской орган здравоохранения связывается с вами и вы должны будете прийти и забрать направление на операцию. В направлении будут точно указаны дата запланированного вмешательства и клиника, где вам будет оказана ВМП.
После одобрения местным органом здравоохранения вам потребуется еще ждать от 3 месяцев до 1,5 года, когда пригласят в ту или иную больницу на лечение.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Желательно оперироваться в Москве или Санкт-Петербурге в больницах федерального типа при НИИ, там, по сравнению с другими клиниками, практикуют лучшие хирурги России.
Где лучше сделать замену коленных суставов за рубежом? Однозначно, в Чешской Республике, цены в клиниках ЧР намного ниже, чем в других знаменитых странах медицинского туризма.
Подготовка к операции
Речь будет о том, как подготовиться, чтобы после перенесенного эндопротезирования вы легко восстанавливались.
- Во-первых, начните заниматься лечебной физкультурой, минимум за 2-3 месяца до намеченной процедуры. Лучше, если вы будете посещать занятия под контролем ЛФК-инструктора. Превосходно на повышение выносливости мышц оказывает плавание в бассейне и аквагимнастика, поэтому возьмите это обязательно на заметку.
Делайте хотя бы минимальные движения.
- Во-вторых, похудейте, если ваши весовые параметры не соответствуют нормальным значениям. Даже несколькими сброшенными килограммами вы в значительной мере обеспечите себе более гармоничный реабилитационный период, который не будет осложнен лишними нагрузками, отягощающими прооперированный отдел. Снижение веса предельно сократит риск развития неприятных последствий в виде преждевременного выхода из строя протеза.
С лишним весом: хуже заживает шов, сложнее анестезия, труднее и дольше реабилитация, быстрее износ эндопротеза.
Борьба с вредными привычками. За 3 месяца бросьте курить, исключите прием алкогольных напитков, и больше никогда не возвращайтесь к ним. И первое, и второе – злобные враги, угнетающие естественные возможности организма к регенерации травмированных в ходе операции тканей, в том числе к противостоянию всем возможным интра- и постоперационным негативными явлениями.
Курение замедляет процессы регенерации, откажитесь от него.
Подготовьте свое жилище:
- Первое, что необходимо сделать, это надежно прикрепить поручни в туалете и ванной комнате, которые будут служить до вашего выздоровления в качестве страховочных элементов.
- В вашем доме или квартире ничего не должно мешать передвижению и не выступало потенциальной причиной травматизма. Поэтому уберите коврики, телефонные и электрические кабели с полов, предметы мебели стоящие посередине комнат.
- Чтобы принимать правильную позу при посадке на стул или принятии положения лежа, не сгибая конечность более чем на 90 градусов, надо возвысить все поверхности для лежания и сидения.
- Все предметы и вещи первой необходимости должны находиться на доступном уровне, чтобы вам не пришло в голову вдруг за ними тянуться, наклоняться, приседать и, не дай бог, становиться на табуреты и прочие подставочные элементы.
Очень полезная в быту вещь.
Хирургический процесс
Замену коленного сустава проводят под эпидуральным наркозом. Анестезирующий препарат вводят в эпидуральное пространство позвоночника, что вызывает полное блокирование болевой чувствительности нижних конечностей, при этом пациент остается в сознании.
Как хирург видит сустав во время операции.
Этапы классической операции:
- Сначала выполняется широкая антисептическая обработка кожных покровов проблемной ноги, после конечность покрывают пленкой.
- Дальше хирург совершает разрез мягких тканей на передней стороне колена, аккуратно обнажая пораженный сустав.
- После открытия сочленения патологические наросты и свободные костно-хрящевые фрагменты удаляются.
- Костные единицы выравнивают по оси, снимаются поверхностные слои с бедренной и большой берцовой кости, затем опиленные компоненты шлифуются.
- В большеберцовой кости создается небольших размеров канал, в который погружают заднюю втулку протеза. Этот плоское металлическое или керамическое плато повторяющее геометрию краевого костного участка, с упругой полимерной вкладкой.
- На обработанную бедренную кость фиксируется часть эндопротеза, которая по форме имитирует естественные округлости нижнего участка кости бедра.
- По окончании процедуры рана обильно промывается, выполняется гемостаз, ставится дренажная система, разрез послойно ушивается по технике узлового шва. Завершает операционный процесс наложение на конечность тугой стерильной повязки.
Хирургический процесс длится в среднем 2 часа. Когда операция по замене коленного сустава окончена, больного на несколько часов переводят в реанимационное отделение. В блоке интенсивной терапии медицинский персонал осуществляет внимательный контроль над всеми жизненными циклами организма. Потом прооперированный человек переводится в обычную палату, где начинают реализовывать комплексную программу реабилитации, специально разработанную для конкретного пациента.
Сроки восстановления
2,5-3 месяца, это время, которое необходимо для того, чтобы искусственная конструкция окончательно прижилась и разработалась, а пациент полностью адаптировался к жизни с новым суставом.
Хорошо заживающий шов примерно на 10 день после операции.
Весь восстановительный период может продлиться 2,5-3 мес., а иногда и до полугода. Без реабилитации смысла в пройденной замене коленного сустава нет. Поэтому:
- не игнорируйте обязательный восстановительно-лечебный процесс, не сокращайте его сроки;
- проходите физиотерапевтические процедуры и занятия ЛФК;
- восстанавливайтесь в хорошем профильном медицинском заведении;
- соблюдайте ограничения и все медицинские рекомендации(хождение на костылях и с тростью, соблюдение угла сгибания конечности и пр.).
Прошло 6 месяцев.
Необходимо всю жизнь соблюдать особенный график физической активности, так сказать, в щадящем режиме. В не являетесь инвалидом, вы – физически здоровый человек, но, имея протез, нуждаетесь в соблюдении правил:
- не совершать интенсивные махи ногами;
- глубоко и резко не приседать;
- не поджимать под себя ноги и не становиться на колени;
- не прыгать и не спрыгивать с возвышенных объектов;
- не заниматься командными видами спорта (футбол, баскетбол и пр.);
- вести активный образ жизни, отдавая предпочтение нетравматичной физкультуре (плавание, скандинавская ходьба, пеший туризм, облегченная езда на велосипеде, аквагимнастика и др.)
- дозировать нагрузки, не допуская физической перегрузки и рационально комбинируя активность с отдыхом;
- всегда посещать плановые обследования и т. д.
Важно осознавать, что функциональность протезированной ноги теперь полностью зависит от состояния мышечного комплекса. Вашими пожизненными рекомендациями являются регулярные занятия ЛФК. Тренировки после пройденного реабилитационного курса можно выполнять в домашних условиях.
Противопоказания
Ни возраст, ни высокая масса тела не являются основанием для отказа в проведении операции. Процедура противопоказана, если имеются:
- неконтролируемый сахарный диабет и диабет в стадии декомпенсации;
- тяжелые пороки сердечно-сосудистой системы;
- почечные заболевания, характеризующиеся нарушенной азотовыделительной функцией почек (почечная недостаточность и пр.);
- печеночная и легочная недостаточность 2-3 ст.;
- любые хронические заболевания в фазе обострения;
- локальный и общий инфекционно-воспалительный, гнойный очаг;
- серьезные состояния иммунодефицита;
- парез или паралич конечностей;
- тяжелые формы остеопороза;
- выраженные тромбы в венах нижних конечностей;
- тяжелые нервно-психические расстройства.
Так может выглядеть рана у диабетика.
Риски операции
Показатель вероятности осложнений, как мы ранее упоминали не превышает 2%. В России — 6%, это:
- локальный инфекционный процесс;
- тромбоз глубоких вен ног и легочная тромбоэмболия;
- расшатывание и нестабильность протеза;
- вывихи, подвывихи, перелом эндоп
