Как вылечить дисплазию тазобедренного сустава у подростка
Дисплазия тазобедренного сустава в подростковом возрасте
Тазобедренный сустав по своему строению является шарнирным. В здоровом суставе, головка бедренной кости прочно удерживается во ацетабулярной впадине тазовой кости. При дисплазии этого сустава тазобедренный сустав не развивается, как должен, и ацетабулярная впадина слишком велика для удерживания головки бедренной кости. Это изменение нормальной структуры сустава вызывает болевой синдром и ранее развитие остеоартрита, состояния, при котором суставной хрящ изнашивается и костные поверхности соприкасаются друг с другом напрямую.
Подростковая дисплазия обычно является результатом нарушения развития тазобедренного сустава при рождении или в раннем детстве. Несмотря на проводимый скрининг всех новорожденных на предмет наличия дисплазии, некоторые случаи остаются незамеченными и остаются без нужного лечения. Такие пациенты могут оставаться без симптомов до подросткового возраста.
Лечение подростковой дисплазии тазобедренного сустава направлено на облегчение боли при сохранении сустава в течение как можно более продолжительного времени. Во многих случаях этот эффект достигается посредством выполнения хирургической операции для восстановления нормальной анатомии сустава и предотвращения/замедления начала развития остеоартрита.
Анатомия

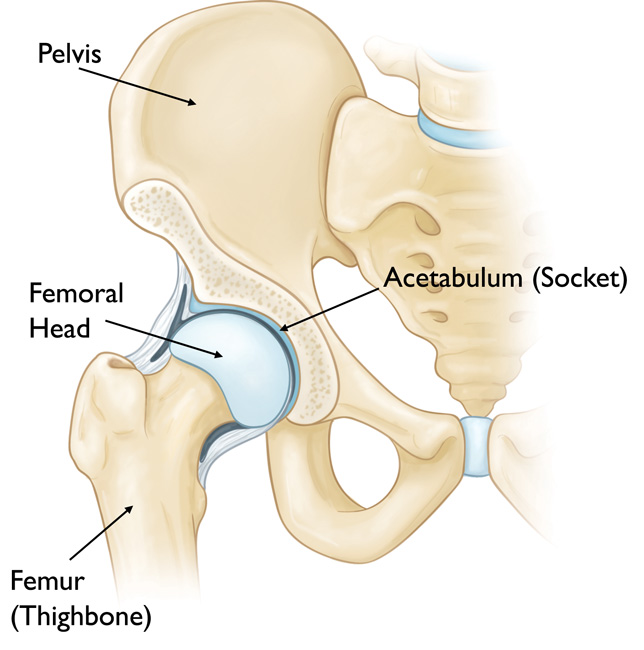
В здоровом суставе головка бедренной кости остается в пределах ацетабулярной впадины
Тазобедренный сустав – один из самых больших суставов в теле человека. По своему строению этот сустав является шарнирным. Вогнутая часть сформирована ацетабулярной впадиной, являющейся частью большой тазовой кости. Выпуклая часть сустава – это головка бедренной кости.
Костные поверхности головки и впадины покрыты суставным хрящом – гладким веществом, обеспечивающим легкое скольжение костей относительно друг друга, а также их защиту и амортизацию при движении.
Ацетабулярная впадина по ее периметру выполнена прочным фибро-хрящевым кольцом, обеспечивающим дополнительную прочность впадине и помогающим удерживать головку бедренной кости на месте.
У пациентов с дисплазией ацетабулярная впадина слишком широка для прочного удержания головки бедренной кости.
Как результат этого изменяется также и то, как распределяются сила и нагрузка между костными поверхностями. Нагрузка может быть сконцентрирована только на фиброзном кольце вместо распределения по всей поверхности сустава равномерно. Помимо этого, нагрузка на хрящ становится более выраженной и точечной. Со временем гладкий хрящ изнашивается и повреждается. Эти дегенеративные изменения прогрессируют со временем и развиваются в остеоартрит.
Величина и выраженность дисплазии тазобедренного сустава различается у разных пациентов. В умеренных случаях головка тазобедренной кости просто не плотно устоит во впадине. В более выраженных случаях может наблюдаться полная нестабильность сустава и/или полная дислокация головки бедренной кости из впадины.
Причины
Подростковая дисплазия тазобедренного сустава обычно развивается из недиагностированной в младенческом или раннем детском возрасте дисплазии.
Обычно в семьях наблюдается предрасположенность к этой патологии. Она может развиваться и в правом, и в левом тазобедренном суставе, и чаще развивается:
- У девочек
- У первых детей
- При тазовом предлежании
Симптомы
Дисплазия тазобедренного сустава, в целом, не вызывает боли. Боль появляется, когда изменяется нормальное распределение сил и нагрузки в суставе при развитии дегенеративных изменений суставного хряща и фиброзного кольца. В большинстве случаев боль имеет следующие характеристики:
- Локализация в паховой области, иногда со смещением кнаружи бедра.
- Эпизодическая и средней степени выраженности вначале, с прогрессированием в частоте возникновения и интенсивности со временем.
- Усиливающаяся при физической активности и в конце дня.
Некоторые пациенты также ощущают заклинивание и защелкивание в области паха.
Осмотр врача
Физикальное обследование
Во время осмотра доктор уточняет историю болезни и симптомы. Врач поворачивает бедро в разных направлениях, чтобы оценить объем движений и степень выраженности боли и дискомфорта.
Снимки
В большинстве случаев состояние можно выявить при помощи физикального исследования, однако иногда для верификации диагноза могут потребоваться дополнительные методы исследования – радиологические.
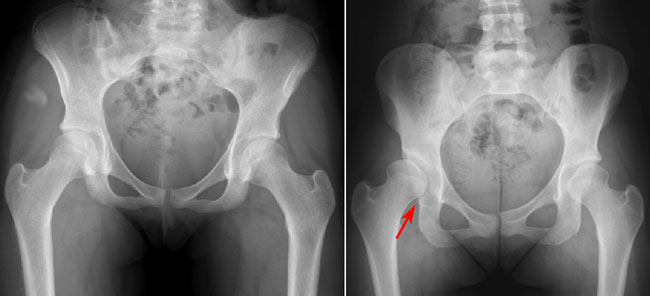
Слева на этом Rg-снимке показаны два нормальных тазобедренных сустава. Справа на этом снимке – диспластический тазобедренный сустав. Ацетабулярная впадина широкая и головка бедренной кости только частично покрыта хрящом.
- Rg-исследование.На снимках видны плотные ткани (кость), позволяющие оценить пространственные взаимоотношения между впадиной и головкой. Также на снимках отображаются признаки остеоартрита.
- Компьютерная томография.Более детальное исследование, чем рентгеновское. КТ помогает оценить степень выраженности дисплазии..
- МРТ. Это исследование детально отображает состояние мягких тканей. Его используют, чтобы оценить повреждения кольца и суставного хряща.
О методах лечения читайте в продолжении статьи
Оригинал статьи
Источник
Лечение
Лечение подростковой дисплазии тазобедренного сустава сфокусировано на предотвращении или отсрочке развития остеоартрита, одновременно с сохранением сустава в течение как можно более долгого времени.
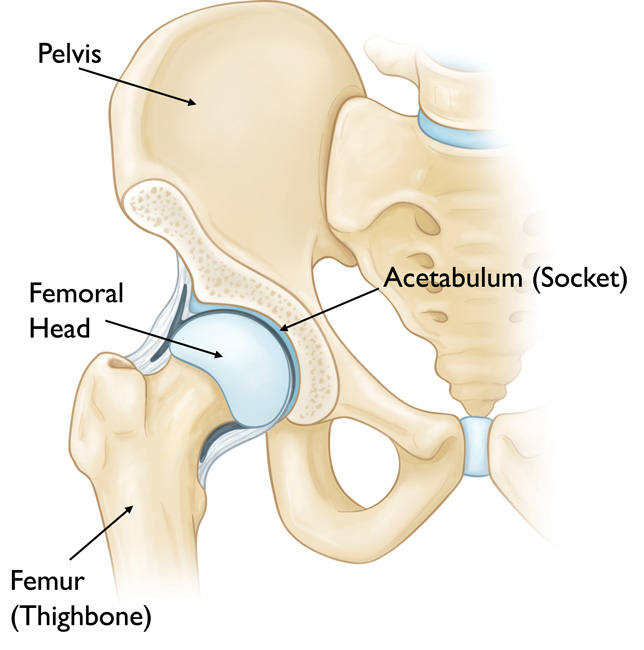
В здоровом суставе головка бедренной кости остается в пределах ацетабулярной впадины.
Нехирургическое лечение
Врач может рекомендовать нехирургическое лечение, если степень выраженности дисплазии средняя и нет повреждения кольца и суставного хряща. Также такой вид лечения может быть подготовительным перед хирургической операцией.
Наиболее часто используемые методы нехирургического лечения:
Наблюдение. Если симптомы выражены минимально и степень дисплазии умеренная, врач может рекомендовать просто наблюдать за состоянием и следить, чтобы оно не стало хуже. Следует посещать врача раз в 6-12 месяцев, чтобы доктор мог оценить, есть ли у патологии прогресс и нужно ли назначать лечение.
Изменение образа жизни. Врач также может рекомендовать избегать движений, вызывающих появление боли и дискомфорта. Если пациент страдает лишним весом, снижение массы тела также может стать одним из назначений врача.
Лечебная гимнастика. Специальные упражнения могут увеличить объем движений в суставе и укрепить мышцы, поддерживающие сустав. Это также снизит прямую нагрузку на хрящ и фиброзное кольцо.
Медикаментозное лечение. Нестероидные противовоспалительные препараты (НПВП): Ибупрофен, Напроксен и т.д. могут облегчить боль и уменьшить отек в пораженном суставе. В дополнение, кортикостероиды в качестве противовоспалительных средств могут быть введены непосредственно в сустав. Хотя инъекция кортикостероидов может помочь снизить боль и воспаление, эти эффекты временные.
Хирургическое лечение
Доктор может назначить операцию, если пациент испытывает боль и есть небольшие повреждения суставного хряща. Хирургическая операция, наиболее часто применимая в подобных случаях, это остеотомия. «Остеотомия» дословно обозначает «разрез кости». Во время остеотомии доктор придает кости новую форму и переориентирует ацетабулярную впадину и/или головку бедренной кости, чтобы обе суставные поверхности приняли более анатомическое положение относительно друг друга.
Существуют разные виды остеотомий, показанных для лечения такого вида дисплазии. Выбор процедуры, которую порекомендует вам врач, зависит от ряда факторов:
- Возраст ребенка
- Степень выраженности дисплазии
- Степень повреждения фиброзного кольца
- Наличие или отсутствие остеоартрита
- Количество лет, во время которых ребенок еще продолжит расти
Периацетабулярная остеотомия (ПАО). В настоящее время этот вид остеотомий обычно используется для лечения подростковой дисплазии. «Периацетабулярная» обозначает «вокруг ацетабулярной впадины».
Во время периацетабулярной остеотомии выполняются 4 разреза в тазовой кости. При помощи специального инструмента костный фрагмент отводится в сторону для обеспечения доступа к ацетабулярной впадине.
В большинстве случаев операция занимает 2-3 часа. Во время операции хирург выполняет 4 разреза в тазовой кости вокруг тазобедренного сустава для освобождения доступа к ацетабулярной впадине. Хирург поворачивает ацетабулярную впадину, устанавливая ее в нормальное анатомическое положение по отношению к головке бедренной кости. Для ориентирования направления разрезов выполняется рентгенологическое исследование, повторяемое после репозиции впадины для того, чтобы убедиться в правильности ее нового положения. После того, как кости репозиционированы, вводятся небольшие винты для их закрепления в требуемом положении.
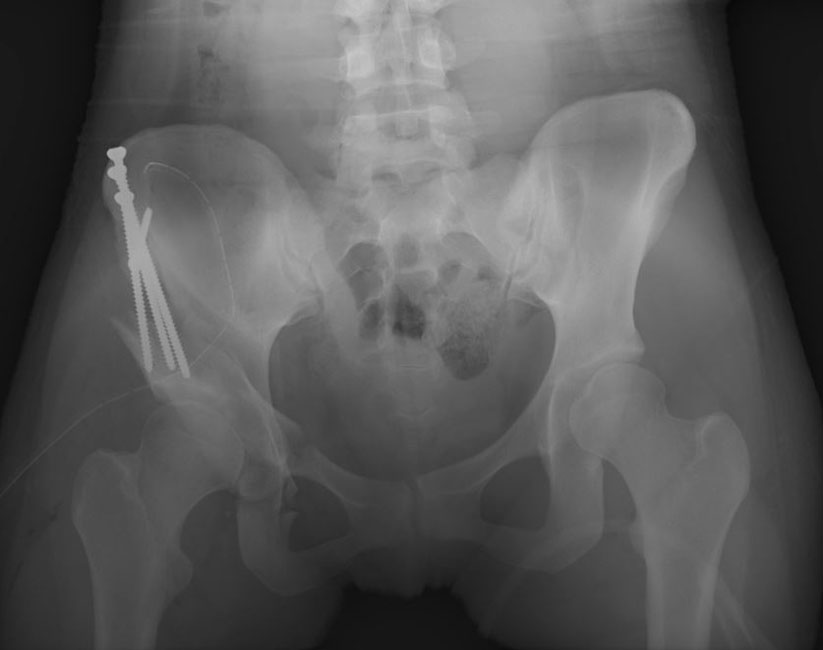
На этом снимке видна ацетабулярная впадина, которая была репозиционирована во время операции с последующей установкой фиксирующих винтов.
Артроскопия. Наряду с ПАО, хирург может назначить артроскопическую операцию для восстановления целостности фиброзного кольца. Во время артроскопической процедуры хирург вводит небольшую камеру, называемую артроскопом, в полость сустава. Камера передает видео-изображение на монитор, и врач, ориентируясь на это изображение, выполняет операцию при помощи миниатюрных хирургических инструментов. Артроскопические процедуры могут включать в себя:
- Ре-фиксация (подшивание) фиброзного кольца.Во время этой процедуры хирург удаляет обрывки поврежденной ткани вокруг ацетабулярной впадины и пришивает отсоединенные ткани фиброзного кольца обратно.
- Дебридмент (удаление поврежденных тканей).В отдельных случаях обычное удаление обрывков поврежденных тканей может привести к облегчению боли.
Осложнения
Как и всякая другая хирургическая процедура, ПАО имеет свои риски. Лечащий врач обсудит каждый из них с вами и предпримет меры во избежание появления осложнений.
Хотя степень риск низка, наиболее распространенными осложнениями являются:
- Инфекции
- Тромбозы
- Повреждения кровеносных сосудов и нервов
- Постоянная боль в суставе
- Незаживление кости
Восстановление
Пациент обычно проводит в клинике от 2 до 4 дней после операции. В это время он будет находиться под наблюдением и при необходимости будет обеспечен болеутоляющими средствами.
В большинстве случаев, полная нагрузка на прооперированную ногу не разрешается в течение периода от 6 недель до 3 месяцев, до тех пор, пока кости не срастутся в новом для них положении. В течение этого времени пациенту придется пользоваться костылями.
Примерно через 6 недель после операции назначается осмотр врача. Проводится рентгенологическое обследование, которое позволяет врачу оценить степень заживления тканей. После этого врач даст рекомендации по поводу величины допустимой нагрузки на ногу и показанной в данном случае физиотерапии. Физиотерапевт объяснит пациенту, какие упражнения помогут ему сохранить объем движений и восстановить мышечную силу и гибкость в суставе.
Исход и прогноз
Периацетабулярная остотомия обычно успешно облегчает боль и откладывает необходимость эндопротезирования тазобедренного сустава. Потребуется ли замена сустава в будущем или нет, зависит от ряда факторов, включая степень развития остеоартрита на момент выполнения ПАО.
Дисплазия тазобедренного сустава у подростков. Часть 1.
Оригинал статьи
Источник
Результаты хирургического лечения пациентов старшего школьного возраста и подростков с тяжелыми формами нарушения стабильности тазобедренного сустава диспластического генеза (подвывихи, маргинальные и высокие вывихи) часто не удовлетворяют хирургов-ортопедов. Не будет преувеличением сказать, что приоритетной считается выжидательная тактика. Как правило, применяются паллиативные операции (корригирующие остеотомии бедра, ацетабулопластические навесы), а совершеннолетие пациентов автоматически переносит тяжесть решения проблемы на взрослых хирургов-ортопедов. Последние часто критически относятся к возможности выполнения реконструктивных вмешательств, что во многом и определяет выбор дальнейшей тактики лечения: курсы физиотерапии, разгрузка, обезболивающие препараты. Молодой человек, как правило, ранее уже проинформированный, что единственно эффективным методом лечения тяжелых дегенеративно-дистрофических поражений тазобедренного сустава (и совершенно справедливо!) является тотальное эндопротезирование, морально и материально готовится к будущей операции.
На «сроки жизни» эндопротеза существенное влияние оказывает двигательная активность пациента, связанная с его социальными притязаниями, необходимостью получения образования и профессии, стремлением вести образ жизни, свойственный возрасту. По естественным причинам эндопротезирование, выполненное в 18-20 лет, не будет единственным. Все это остро ставит вопрос о разработке технологий хирургических вмешательств у подростков, позволяющих, с одной стороны, уменьшить болевой синдром, хромоту, улучшить локомоторную функцию и с другой — максимально отсрочить время первичного эндопротезирования .
В отделение патологии тазобедренного сустава НИИ им. Г. И. Турнера для коррекции недостаточности тазового компонента сустава у подростков методом выбора признана транспозиция вертлужной впадины после тройной остеотомии таза, которая в зависимости от конкретной анатомической ситуации сочетается с артротомией, моделированием вертлужной впадины и остеотомией бедренной кости (выполнено более 280 операций). У пациентов с маргинальными или высокими вывихами бедра, а также (и в основном) с ятрогенными повреждениями сустава состояние хрящевого покрова после визуальной оценки более чем в половине случаев признается крайне неудовлетворительным, что требует введения в достаточно стандартный алгоритм операционных действий элементов артропластики.
Нами применяются два основных метода замещения суставных поверхностей. При неудовлетворительном состоянии хрящевого покрова головки и впадины, как правило, сопровождающегося грубой деформацией суставных поверхностей, после обработки их фрезами (до транспозиции впадины) производится артропластика двумя деминерализованными костно-хрящевыми колпачками. В дальнейшем операция выполняется по стандартному протоколу. Необходимым элементом вмешательства являются декомпрессионные миотомии и адекватное укорочение бедренной кости.
У пациентов с маргинальным вывихом бедра при сохранившемся хрящевом покрове головки и выраженной «впадине вывиха» выполнялся ее «перенос» с окружающими мышцами на заранее сформированное ложе, в место должного нахождения истинной впадины.
Все пациенты (возраст от 15 до 28 лет) отмечают уменьшение болей, сохранение достаточной амплитуды движений, улучшение локомоторной функции. Рентгенологическая динамика формирования суставной щели, восстановления формы и структуры проксимального отдела бедренной кости и вертлужной впадины не показывают значимых отличий от случаев выполнения артропластики деминерализованными аллоколпачками без транспозиции вертлужной впадины.
Практически совпадает по своей сути и целям подход, обозначаемый в англоязычной литературе термином time-buying, то есть позволяющий «выиграть время» и отложить выполнение эндопротезирования на ощутимые сроки.
Позитивной оценки в свете перспективы замены сустава, на наш взгляд, заслуживает сохранение функции мышц и реориентация вертлужной впадины латерально и кпереди, что должно облегчить фиксацию вертлужного компонента эндопротеза.
Все это позволяет в значительном числе случаев оценить реконструктивно-восстановительную операцию как паллиативную, однако органосохраняющую, в отличие от органозамещающего эндопротезирования.
Констатируя некоторые успехи в оперативном лечении дисплазии тазобедренного сустава у подростков, тем не менее, мы считаем, что ведущая роль в ощутимом улучшении результатов лечения принадлежит своевременной диагностике, раннему первичному, исключительно функциональному лечению врожденного вывиха бедра.
М. М. Камоско
Федеральное государственное учреждение «Научно-исследовательский детский ортопедический институт им. Г. И. Турнера Федерального агентства по высокотехнологичной медицинской помощи»
Опубликовал Константин Моканов
Источник
