Как делают пкс коленного сустава
Передняя крестообразная связка отвечает за динамическую устойчивость коленного сустава, фиксируя голень от нефизиологического смещения кпереди и поддерживая наружный мыщелок большой берцовой кости. Более 1/2 стабильности коленного отдела обеспечивается благодаря ПКС. Именно поэтому данную структуру специалисты называют первым стабилизатором колена, без нее сустав нормально работать не сможет. Располагается она в самом центре костного соединения, перекрещиваясь с задней крестообразной связкой х-образно, что и дало этим двум структурным элементам одноименные названия. Мы же будем говорить сейчас конкретно о ПКС и посттравматической реконструктивно-пластической ее коррекции.
Передняя КС.
Общие сведения о повреждениях
Пластика передней крестообразной связки коленного сустава – наиболее распространенная процедура на связочном аппарате колена. Остальные связки данного отдела нижних конечностей намного реже травмируются и нечасто требуют хирургического вмешательства. Для примера, ПКС повреждается приблизительно в 15 раз чаще, чем ЗКС. В некоторых источниках даже указывается, что в 30 раз. Объяснение тому – специфика анатомического строения ПКС: она длиннее и толще, чем задний соединительнотканный тяж.
Изображение разрывов.
Нарушение целостности, а именно ее разрывы, преимущественно происходят на почве спортивных травм, а также в результате падений с зафиксированными параллельно поверхности ногами (травма лыжников), неудачных приземлений после прыжка на выпрямленные ноги. Поражение связочных пучков также может возникнуть из-за сильного удара с тыльной стороны колена, скручивающих и резких движений, например, при крутом повороте или резком торможении в момент бега. Распознать, что произошло поражение именно данной связки, можно только посредством определенных средств диагностики:
- МРТ (КТ и рентген менее эффективны);
- диагностической артроскопии;
- специальных клинических тестов, например, «переднего выдвижного ящика», Лахмана, Pivot Shift test и пр.
Как травма выглядит на МРТ.
Что касается симптомов, которые могут указывать на подобную проблему, они имеют выраженный характер, особенно в ранний период. Клиническая картина полного разрыва следующая:
- треск непосредственно в момент разрыва;
- острая сильная боль в колене;
- болезненный синдром усиливается при любой попытке подвигать ногой;
- голень смещена вперед;
- стремительное нарастание отечности;
- кровоизлияние в сустав;
- нарушение функций опороспособности.
Вышеуказанные признаки присущи заболеваниям и других составляющих элементов данного сустава, поэтому для подтверждения обязательно понадобится пройти осмотр у травматолога и диагностические процедуры. В зависимости от тяжести разрыва (микроразрыв, частичный или полный) врач подберет адекватную тактику лечения. При несерьезных травмах обходятся консервативной терапией, сложные случаи нуждаются в хирургическом лечении.
Из-за деструктуризации фронтальной крестовидной связки страдает биомеханика сочленения в целом: возникает нестабильность сустава и патологическое смещение суставных поверхностей относительно друг друга. Это неблагоприятным образом воздействует на хрящевые покрытия взаимодействующих костных единиц – они начинают страдать от нерациональных нагрузок при движениях. Если вовремя не откорректировать связочный аппарат, может развиться гонартроз, который приводит к серьезным дегенерациям не только суставного хряща, но и менисков.
Порванные волокна видны через артроскоп.
Внимание! Полностью разорванная передняя крестообразная связка коленного сустава без пластики не способна самостоятельно соединиться и срастись. Поэтому для возобновления ее функциональности, если дефект действительно серьезен, назначается артроскопическая процедура с целью восстановления целостности ПКС.
Операция на ПКС: виды пластики, принцип выполнения
Любая пластическая процедура на ПКС в настоящий момент выполняется методом малоинвазивной артроскопии. Артроскопический сеанс проходит закрытым способом под спинномозговой анестезией. Операция относится к щадящему типу хирургии высокой точности, поэтому мягким тканям, нервным и сосудистым образованиям не причиняется ущерб. Кроме того, манипуляции проводятся сугубо на пострадавшем участке, а после вмешательства никаких рубцов и шрамов не остается.
Хируригия.
Чтобы осуществить реконструкцию поврежденного элемента, достаточно сделать один 5-мм прокол для оптического зонда, в который встроена миниатюрная видеокамера, и 1-2 дополнительных доступа (не более 8 мм в диаметре). Через вспомогательные отверстия хирург микрохирургическими инструментами будет заниматься воссозданием испорченной области. Зрительный контроль обеспечивает артроскоп (эндоскопический зонд), который выводит изображение оперируемой зоны на монитор в 40-60-кратном увеличении. Оперативное вмешательство может быть выполнено несколькими способами, рассмотрим их дальше.
Аутотрансплантация
В данном случае пересаживается фрагмент сухожилий пациента, взятый из мышц бедра, иногда берут материал из связок или сухожилий надколенника. На функциональности донорского участка это никак не отражается. Техника выполнения реконструкции заключается в удалении разорванных связочных структур с последующим внедрением на их место подготовленного трансплантата из сухожилий.
Зона «забора» материала.
Концевые участки сухожильного лоскута вдеваются в просверленные каналы бедренной и большеберцовой кости и натягиваются до нужных параметров, после чего закрепляются биоразлагаемыми винтами либо садятся на специальные петли. Через несколько месяцев без проблем происходит их полное врастание в кость. Методика хорошо изучена и имеет внушительную доказательную базу эффективности, поэтому является на сегодняшний день самой применяемой тактикой лечения ПКС, «золотым стандартом» ортопедии и травматологии.
Аллотрансплантация
Донором аналогичных биологических тканей в этом случае является не пациент, а совершенно другой человек. Им может быть близкий или дальний родственник, а также человек, никак не связанный по родственной линии, в конце концов, труп. Пластика нецелостной передней крестообразной связки коленного сустава при помощи аллотрансплантата в основном не применяется. И связано это в первую очередь с тем, что приживление «неродного» заместителя может не состояться из-за так называемой тканевой несовместимости, а это сильно увеличивает вероятность отторжения организмом чужеродного трансплантата.
Прибегнуть к данной методике могут разве что в ситуациях, когда забор собственных тканей пациента для трансплантации по каким-либо причинам невозможен, что большая редкость. Принцип внедрения и фиксации аллотрансплантата такой же, как и при аутотрансплантации.
Пластика по методу «Легамис»
Для реконструкции берется специальный имплантат, представляющий собой полиэтиленовую нить и гипоаллергенную стальную втулку. Нить фиксируется к кости бедра, втулка устанавливается в кость голени. Синтетическая нить протягивается вдоль проблемной связки, соединяя ее разорванные части, а затем в оптимальном натяжении соединяется с концом втулки.
Таким образом, достигается надежная стабилизация колена, за счет чего создаются благоприятные условия для естественного сращения разрыва. Метод целесообразен только при свежей травме, давностью не более 3 недель. На сегодняшний день данный способ практикуется в единичных клиниках Европы, как правило, в медицинских центрах Германии. Собственно, немецкими специалистами эта технология и была разработана.
Показания к хирургическому вмешательству
Артроскопическая пластика ПКС коленного сустава сразу после случившегося инцидента не выполняется во избежание осложнений. Как правило, оперативный сеанс не назначается до тех пор, пока не ликвидируется воспалительный очаг и отек. Весь этот период организовывается грамотная консервативная медицинская помощь и иммобилизация конечности.
При каких выявленных проблемах придется пройти пластику ПКС коленного сустава по истечении некоторого времени? Существуют определенные факторы, являющиеся однозначным поводом для проведения пластической операции методом артроскопии, это:
- поперечный разрыв связки по всей линии ширины;
- абсолютный отрыв волокон от места крепления к кости;
- частичное повреждение с выраженным градусом нестабильности колена;
- неудачно проведенная пластика травмированной ПКС коленного сустава, которая не поспособствовала стабилизации вследствие некорректной трансплантации;
- хронически повторяющиеся растяжения и разрывы;
- безрезультативное консервативное лечение.
Важно! Еще раз напомним, что вмиг после травмы реконструктивная процедура не делается, но это не означает, что пострадавшему не нужна помощь врача-травматолога. Чтобы не усугубить проблему, нужно безотлагательно обследоваться, получить от специалиста квалифицированные рекомендации и немедленно приступить к их выполнению! В порядке исключения незамедлительная хирургия может быть проведена либо при обширной сочетанной травме (разрыв ПКС в комбинации с повреждениями костей, менисков, других связок), или спортсменам для быстрого возвращения в профессиональный спорт.
Противопоказания к операции
Несмотря на тот факт, что пластика крестообразной связки коленного сустава является одной из самых популярных методик благодаря высокой эффективности и минимальной инвазивности, она не каждому может быть выполнена. Противопоказаний, к счастью, не так много:
- выраженная контрактура сустава;
- местные кожные инфекции, воспаления, гнойные абсцессы, язвы;
- тяжелой формы патологии сердца, дыхательной системы, вен и сосудов ног;
- любые хронические болезни в стадии обострения;
- аллергия на медицинские препараты, используемые для наркоза.
Если предполагается трансплантация собственных сухожилий из четырехглавой мышцы бедра или связок наколенника, а у пациента имеются проблемы с мышечно-сухожильными элементами сгибательного/разгибательного аппарата, такую процедуру провести невозможно. Однако ему может быть предложен один из двух альтернативных вариантов: сделать аллотрансплантацию или имплантировать систему «Легамис». Конечно, если клиника оказывает подобные услуги.
Реабилитация пациента операции
После пластики крестообразных связок коленного сустава положено в течение 1 месяца передвигаться только на костылях, не опираясь на ногу. Примерно столько же длится иммобилизация прооперированного отдела, которая достигается посредством использования гипсовой повязки, тутора или ортеза, жестко зафиксированных в положении полного разгибания. Нагрузки на сустав весь этот период исключены. На раннем этапе прописывают обезболивающие и противовоспалительные лекарства. Обычно несколько дней колют определенный антибиотик.
На протяжении 2-х недель, начиная примерно с 3-х суток, выполняются изометрические упражнения на сокращение ЧГМБ, сгибание/разгибание голеностопа, в положении лежа делается осторожное поднимание конечности с удержанием. Дополнительно пациент проходит сеансы физиотерапии: магнитолечение; УВЧ, электромиостимуляцию и пр. Где-то через 4 недели, путем постепенного увеличения нагрузки на ногу, плавно переходят с костылей на трость, а после – на ходьбу без поддерживающих приспособлений. На этом этапе жесткий фиксатор меняют на полужесткий ортез, предпочтительнее каркасной модели.
Лечебную физкультуру и комплекс физиотерапевтических процедур желательно проходить в условиях реабилитационного центра минимум 8 недель под руководством методиста-реабилитолога. К этому времени должна быть достигнута полная амплитуда движений в колене, отработана правильная походка. Занятия проводятся уже в специальном наколеннике нежесткого типа. Вернуться к обычной жизни без ограничений разрешается сугубо после прочного укрепления связки-заместителя. Окончательное восстановление крестообразной связки коленного сустава, если была использована пластика, наступает не ранее чем через 3 месяца, иногда только через полгода.
Видео реабилитационного протокола после артроскопии коленного сустава:
Источник
Âñåì ïðèâåò. Ïîñëå îäíîãî èç ïîñòîâ ïî òðàâìàòîëîãèè-îðòîïåäèè ìíîãèå ïðîñèëè îïåðàöèþ ïðè ïîâðåæäåíèè ïåðåäíåé êðåñòîîáðàçíîé ñâÿçêè (ÏÊÑ). ß îá ýòîì íå çàáûë è êàê òîëüêî ïîëó÷èëîñü åå îòñíÿòü ñäåëàë ýòî.
Ñðàçó îãîâîðþñü, ÷òî ïðèäåòñÿ íåìíîãî âêëþ÷àòü âîîáðàæåíèå, ÷òîáû ïîíÿòü, ÷òî ïðîèñõîäèò, ïîòîìó ÷òî îïåðàöèÿ àðòðîñêîïè÷åñêàÿ, è áîëüøàÿ ÷àñòü òîãî, ÷òî ïðîèñõîäèò âíóòðè êîëåííîãî ñóñòàâà ïîíÿòíî òîëüêî âðà÷àì.
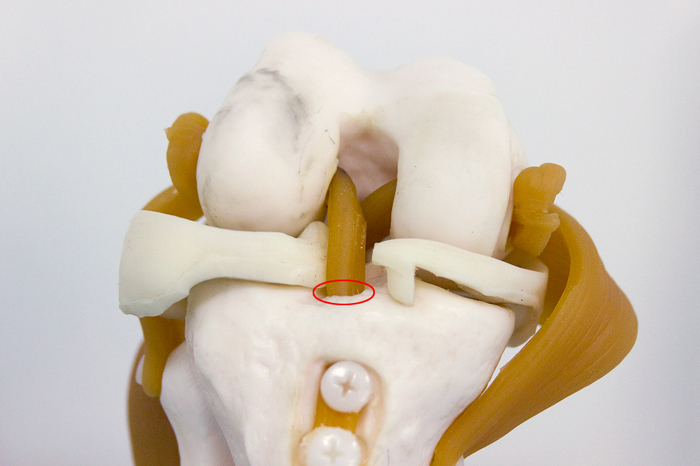
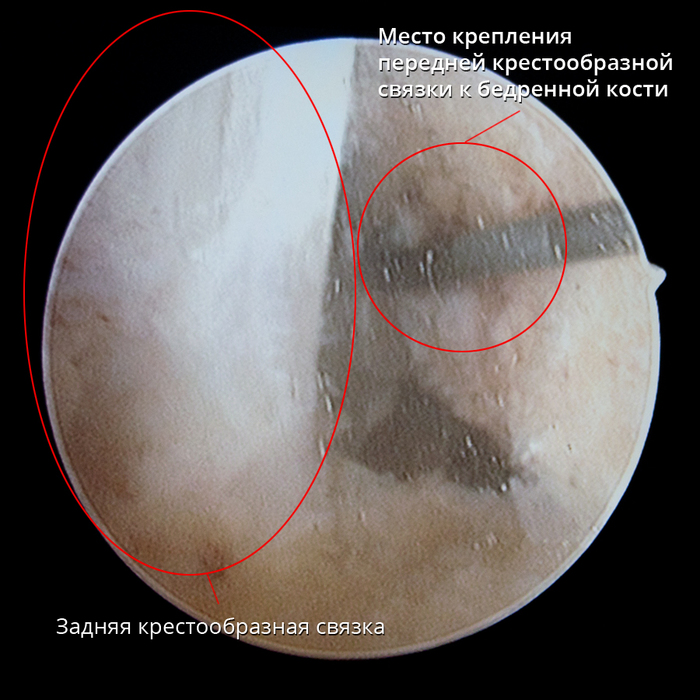
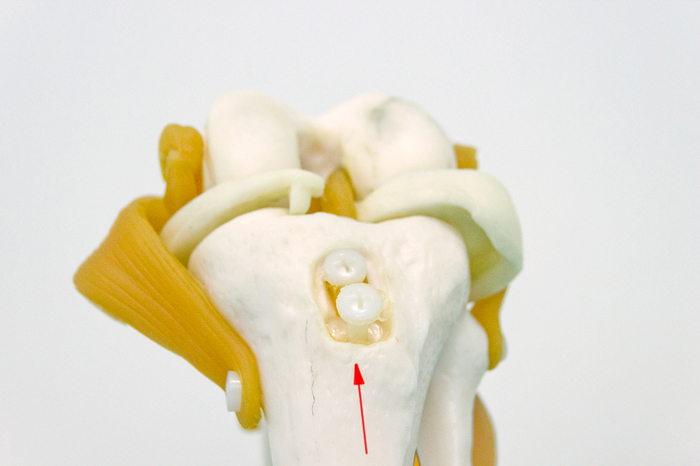
Èòàê, ÷òî æå òàêîå ÏÊÑ è ãäå îíà íàõîäèòñÿ. Åñëè âçÿòü ìàêåò êîëåííîãî ñóñòàâà, òî åå ìîæíî óâèäåòü âîò çäåñü:
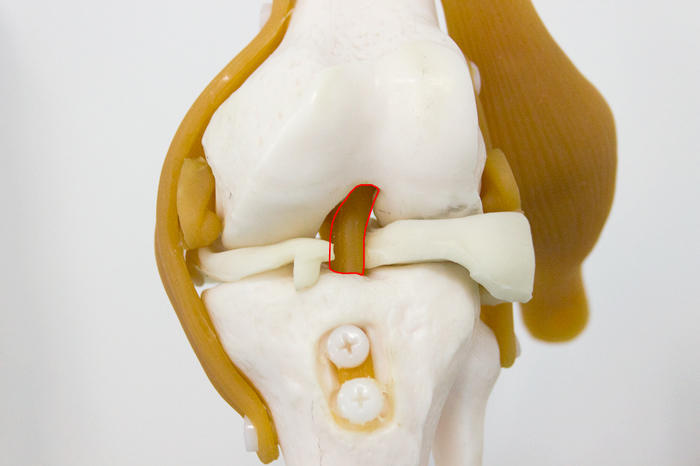
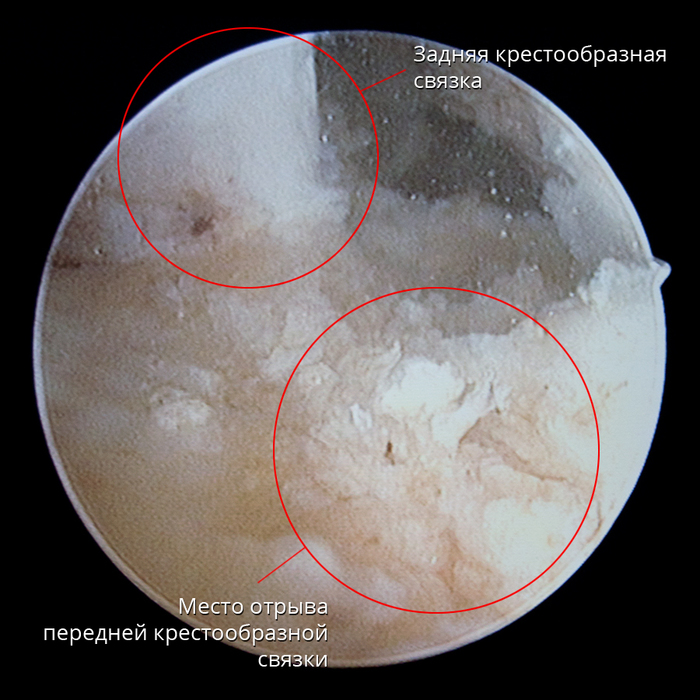
Çà ÏÊÑ íàõîäèòñÿ çàäíÿÿ êðåñòîîáðàçíàÿ ñâÿçêà (ÇÊÑ). Ïðè ñãèáàíèè êîëåíà ÏÊÑ âèäíî ëó÷øå. À â îòìå÷åííîì ìåñòå è ïðîèçîøåë ðàçðûâ ñâÿçêè:

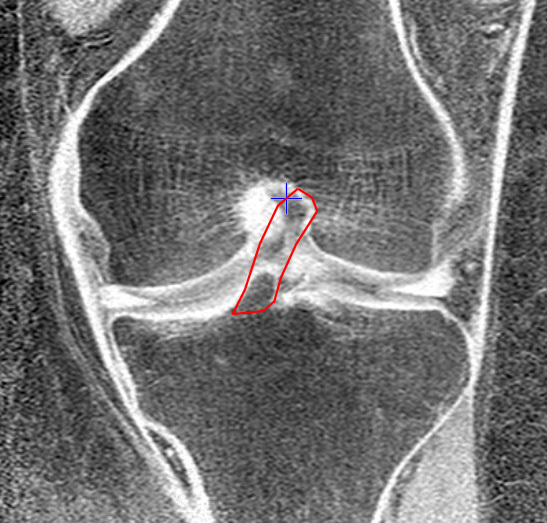
Íà ïåðåäíåé ïðîåêöèè ÌÐÒ ýòî âûãëÿäèò âîò òàê (òåìíàÿ îáëàñòü âíèçó êîíòóðà — îñòàòîê ÏÊÑ):
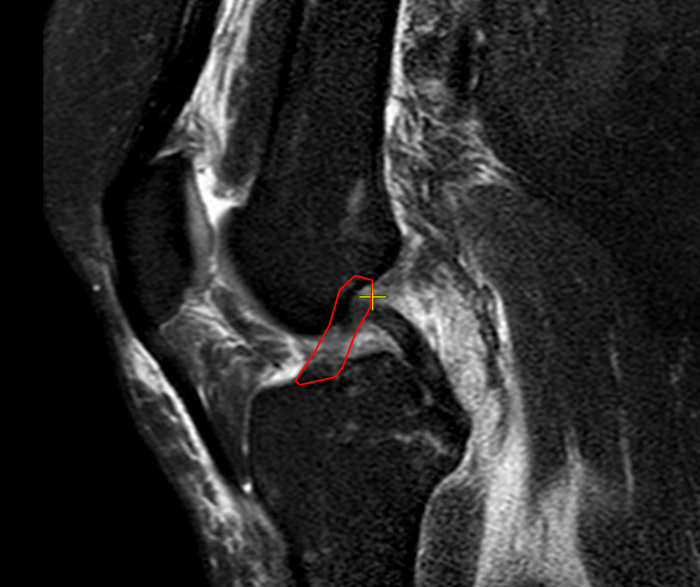
Áîêîâàÿ ïðîåêöèÿ (íà îáâåäåííîì ìåñòå äîëæíà áûòü áîëåå òåìíàÿ îáëàñòü, êàê ñïðàâà — ýòî ÇÊÑ):
Ïðèñòóïàåì ê îïåðàöèè. Ñíà÷àëà íóæíî âûãíàòü âñþ êðîâü èç íîãè, ÷òîáû ïîòîì ñ ïîìîùüþ ïíåâìàòè÷åñêîé ìàíæåòû, êîòîðàÿ ðàñïîëîæåíà íåìíîãî âûøå êîëåíà, ïåðåêðûòü êðîâîòîê:
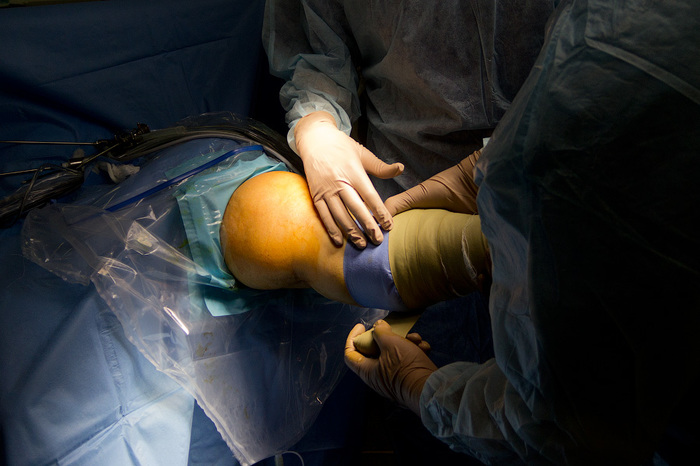
Ïîñëå ýòîãî íà÷èíàåì ñàìó îïåðàöèþ. ×òîáû «ïî÷èíèòü» ïîðâàííóþ ñâÿçêó ìû áåðåì ñóõîæèëèå ïîëóñóõîæèëüíîé ìûøöû, èç êîòîðîé ñäåëàåì èìïëàíòàò. «Ìû äåëàåì ðàçðåç!». Îïåðàöèÿ íà÷èíàåòñÿ.
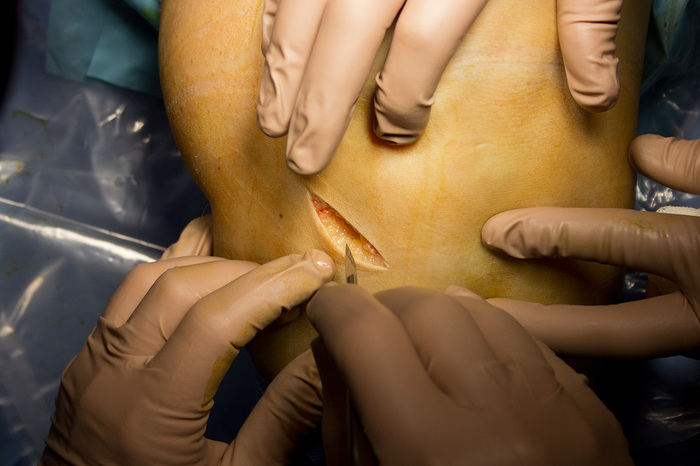
Òåïåðü íàì íåîáõîäèìî äîáðàòüñÿ äî ñàìîãî ñóõîæèëèÿ:
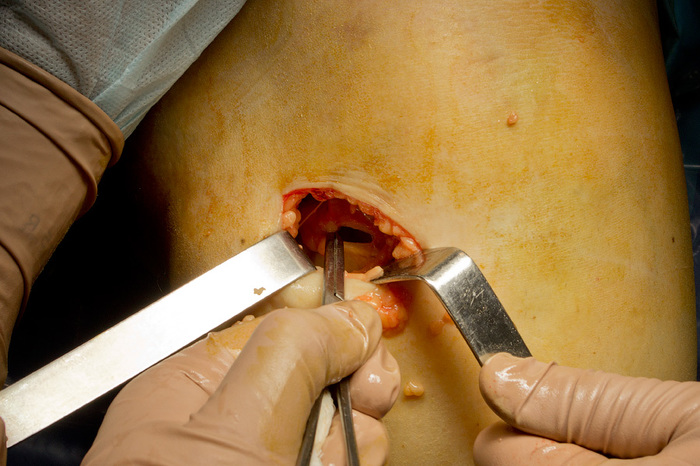
È âîò íàì óäàåòñÿ åãî ïîäöåïèòü:
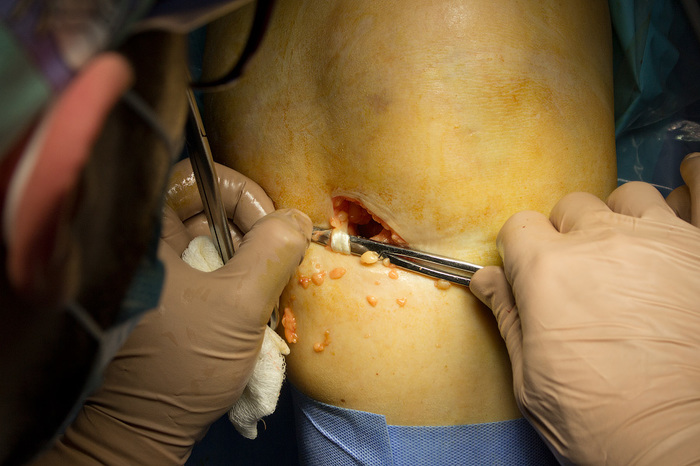
Ìû îáâÿçûâàåì áóäóùèé êîíåö èìïëàíòàòà, ÷òîáû ïðè îòäåëåíèè íå ïîòåðÿòü åãî:
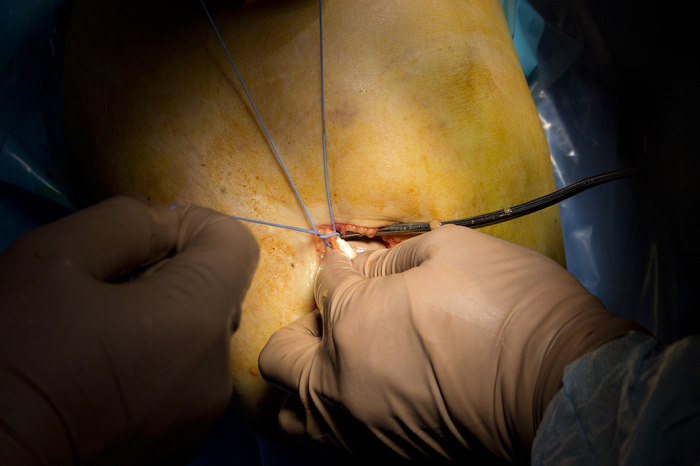
Òåïåðü ñ ïîìîùüþ ñïåöèàëüíî èíñòðóìåíòà ìû ïðîõîäèì ïî ñóõîæèëèþ, îòäåëÿÿ åãî:
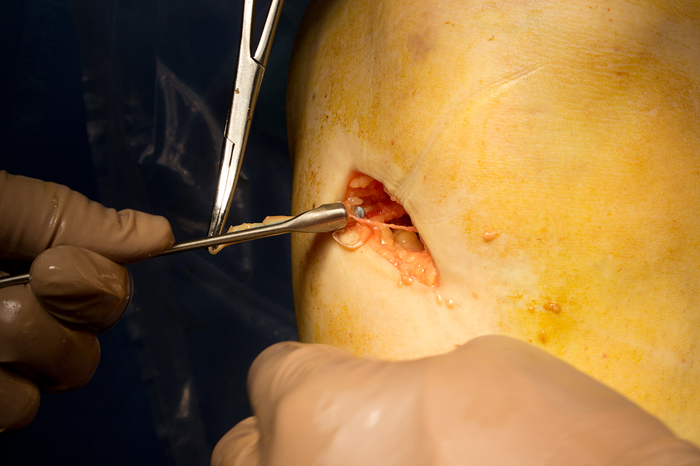
 èòîãå ó íàñ ïîëó÷àåòñÿ âîò òàêàÿ çàãîòîâêà äëÿ èìïëàíòàòà:
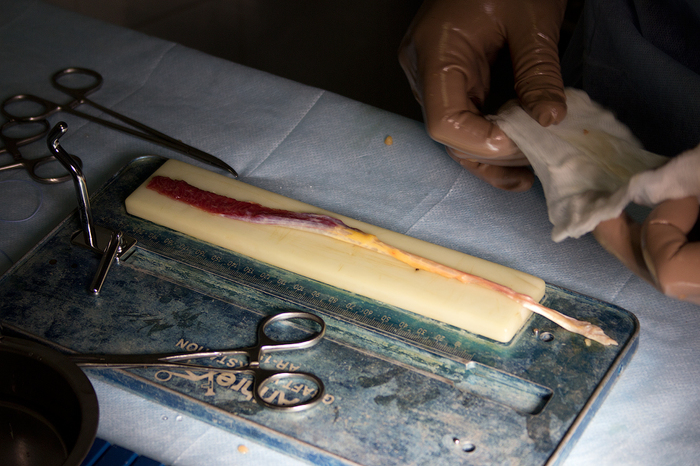
Òåïåðü âðà÷è ðàçäåëÿþòñÿ: îäèí çàíèìàåòñÿ ïîäãîòîâêîé èìïëàíòàòà, âòîðîé ïîäãîòàâëèâàåò êîëåííûé ñóñòàâ äëÿ áóäóùåé óñòàíîâêè. Ââîäèì àðòðîñêîïè÷åñêóþ îïòèêó, èíñòðóìåíò, íà÷èíàåì ðàáîòó:
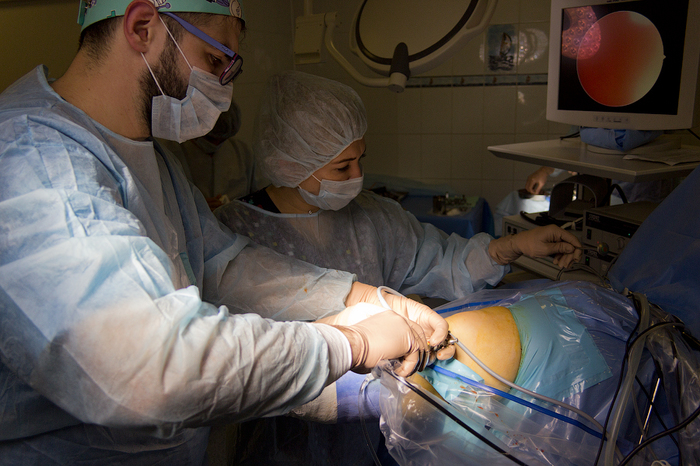
Ïîñëå ââîäà àðòðîñêîïà íà÷èíàåòñÿ ïîäà÷à æèäêîé ñðåäû, ÷òîáû âñå áûëî õîðîøî âèäíî, íåîáõîäèìî ïðîìûòü ñóñòàâ. Äëÿ óñêîðåíèÿ ïðîìûâàíèÿ îòêðûâàåòñÿ âòîðîé çàòâîð:
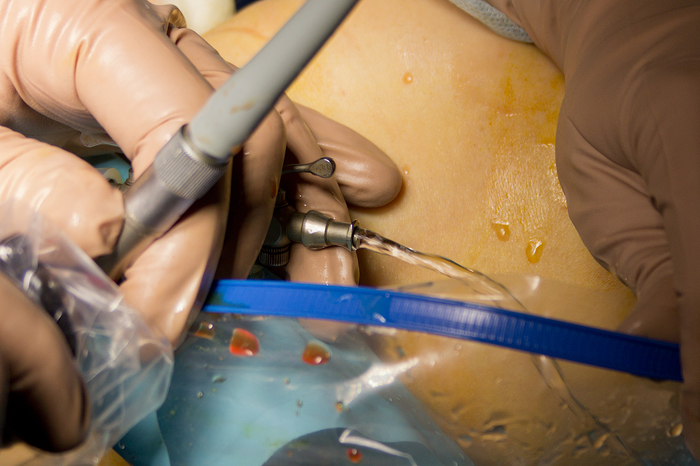
Ïîñëå î÷èñòêè ìåñòà êðåïëåíèÿ ÏÊÑ (Footprint):
Òåì âðåìåíåì íà ñïåöèàëüíîì ðàáî÷åì ìåñòå ïîäãîòîâêà èìïëàíòàòà èäåò ïîëíûì õîäîì, îí óæå î÷èùåí îò ìûøå÷íîé òêàíè è ñëîæåí ÷åòûðåõêðàòíî. Òåïåðü íàäî åãî ñïåöèàëüíûì îáðàçîì ïðîøèòü âûñîêîïðî÷íîé íèòüþ:

Ïîñëå òîãî êàê èìïëàíòàò ãîòîâ íåîáõîäèìî ïîäãîòîâèòü ñóñòàâ ê êðåïëåíèþ. Òóò âûáîð îïåðèðóþùåãî õèðóðãà ïàäàåò íà áîëåå ñîâðåìåííóþ òåõíîëîãèþ «Âñ¸ âíóòðè» (All inside): ñ÷èòàåòñÿ, ÷òî òàêàÿ ìåòîäèêà íàèáîëåå ôèçèîëîãè÷íà äëÿ ñâÿçêè. Äåëàþòñÿ ïî îäíîìó îòâåðñòèþ èçíóòðè êíàðóæè â áåäðåííîé è áîëüøîé áåðöîâîé êîñòÿõ. Ýòî ïðîèñõîäèò ñ ïîìîùüþ ñïåöèàëüíîãî íàïðàâèòåëÿ è íåîáû÷íîé ñïèöû-ñâåðëà, êîòîðàÿ òðàíñôîðìèðóåòñÿ âíóòðè ñóñòàâà â ñâåðëî:
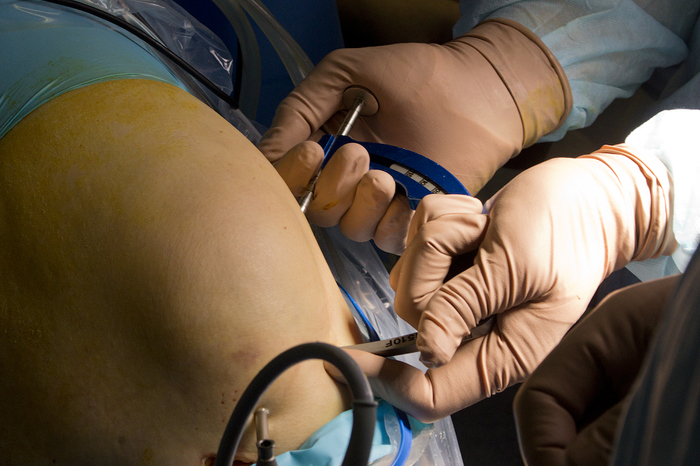
Òî åñòü ìû ïðîäåëûâàåì îòâåðñòèå â äàííîì íàïðàâëåíèè:
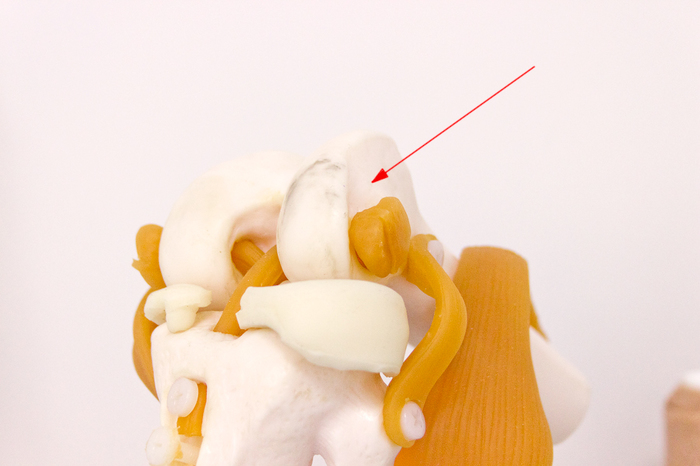
À îòâåðñòèå áóäåò íà ìåñòå êðåïëåíèÿ ïîðâàííîé ñâÿçêè:
Ïîñëå òîãî êàê íàïðàâëåíèå âûâåðåíî ïðîñâåðëèâàåòñÿ îòâåðñòèå â ñîîòâåòñòâèè ñ äèàìåòðîì íîâîé ñâÿçêè (äëÿ íàãëÿäíîñòè):
Âíóòðü ñóñòàâà çàâîäèòñÿ øîâíûé ìàòåðèàë, êîòîðûé íåîáõîäèì äëÿ óñòàíîâêè èìïëàíòàòà. Òóò íà÷èíàþòñÿ ÷óäåñà. Ìíîæåñòâî íèòåé â îäíîé îïåðàöèîííîé ðàíå è êàæäîé îòâåäåíà ðîëü. Ïîêà ÷òî îíè çàêðåïëåíû è æäóò ñâîé î÷åðåäè, à â ýòî âðåìÿ ÷åðåç ïðîäåëàííîå îòâåðñòèå áüåò íåáîëüøîé ôîíòàí÷èê:
Ïîòîì ìû äåëàåì âòîðîå îòâåðñòèå:
Íà ìîäåëè êîëåíà:
Êîãäà âñå ãîòîâî íà÷èíàåòñÿ óñòàíîâêà ñàìîãî èìïëàíòàòà:
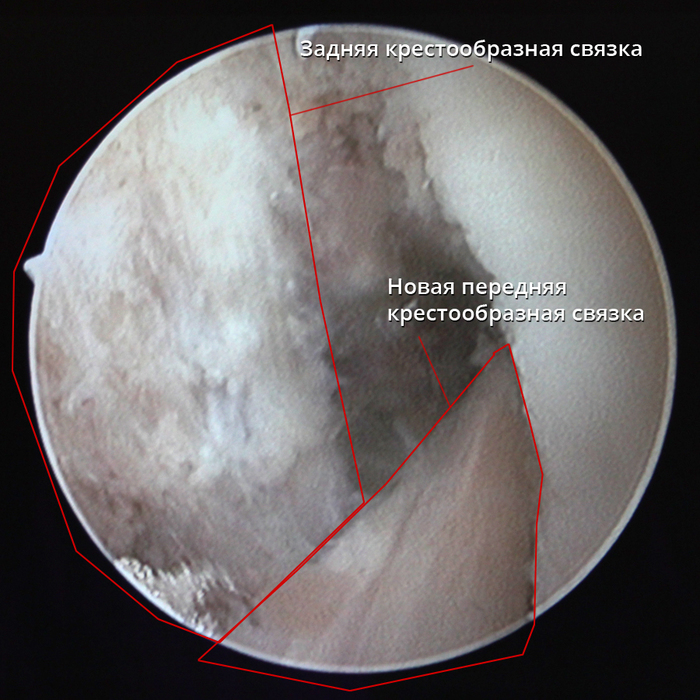
Ïîñëå óñòàíîâêè îí àíàòîìè÷åñêè ïîâòîðÿåò ðàíåå óäàëåííóþ ñâÿçêó, áîëåå íàäåæåí è ïîëíîñòüþ áèîñîâìåñòèì, ïî ñðàâíåíèþ ñ èñêóññòâåííûìè èìïëàíòàòàìè.
Óñòàíîâëåííûé èìïëàíòàò:
Íà ýòîì âñ¸. Çàêðûâàåì âñå ðàíêè è áóäèì ïàöèåíòà.
Áîëüøîå ñïàñèáî çà âîçìîæíîñòü ïîñíèìàòü õèðóðãàì-îðòîïåäàì-òðàâìàòîëîãàì:
Ìîãèëåâñêèé Êîíñòàíòèí Àëåêñàíäðîâè÷: @ortoman_msk (îòäåëüíîå ñïàñèáî çà ïîìîùü â ïîäãîòîâêå ïîñòà);
Øèïóëèí Àëåêñàíäð Àëåêñàíäðîâè÷: @dok.shipulin.
Ôîòêàë äëÿ âàñ @richif
Âñå @ íà ïðîôèëè â Èíñòàãðàìå. Íå ñî÷òèòå çà ðåêëàìó.
 êîììåíòàðèÿõ ïî ìåðå âîçìîæíîñòåé è ñèë áóäåò îòâå÷àòü äîêòîð Ìîãèëåâñêèé (@dr.mog — ïðîôèëü íà Ïèêàáó).
Âñåì ñïàñèáî çà âíèìàíèå è êðåïêîãî çäîðîâüÿ.
Источник
Коленный сустав – второй по величине сустав человеческого организма после тазобедренного. Каждый из двух коленных суставов принимает на себя примерно половину всей массы тела. Для стабилизации сустава, выражаясь языком обывателя, «чтобы колено не болталось», природой предусмотрены специальные связки: передняя и задняя крестообразные, медиальная и латеральная коллатеральные.
Передняя крестообразная связка соединяет наружный (внешний, латеральный) мыщелок бедренной кости с передним отделом плато большеберцовой кости. Общее направление хода волокон связки – сверху вниз, спереди назад и снаружи внутрь. Такое положение определяют её основные функции: предотвращать избыточное смещение большеберцовой кости вперед, а также обеспечивать ротационную стабильность (не допускать избыточного вращения) в коленном суставе. Большая частота разрывов передней крестообразной связки обусловлена повышенными требованиями, предъявляемыми к коленному суставу во время занятий всеми активными видами спорта (особенно, горными лыжами, футболом, баскетболом, большим теннисом). Связка эта довольно толстая (примерно с мизинец толщиной) и прочная. Тем не менее, даже такого запаса прочности при избыточных «разрывных» нагрузках, выпадающих на колено, оказывается недостаточно и может появиться как микроповреждение, так и полный её разрыв.
Механизм травмы обычно непрямой: при резкой смене направления движения, приземлении после прыжка, падении на горных лыжах происходит резкое вращение внутри большеберцовой кости и ее смещение вперед, следствием чего является разрыв ПКС. Чаще всего происходит отрыв связки от места ее прикрепления к бедру – на самом тонком участке связки. Нередко разрыв ПКС сопровождается частичным или полным разрывом менисков (хрящевые «прокладки» между бедренной и большеберцовой кости, выполняющие амортизационную функцию). В случаях отрыва части мениска возможна блокировка колена с невозможностью выполнить сгибание/разгибание в нём. Обычно момент такой травмы сопровождается резкой болью, хрустом, и затем появлением отёка колена. Из-за повреждения надкостницы, обильно кровоснабжающейся, в полости сустава появляется кровь (гемартроз). Сама же связка практически не снабжена кровеносными сосудами, что делает её самостоятельное восстановление невозможным. Диагноз разрыва ПКС ставится на основе клинического осмотра (симптом «переднего выдвижного ящика», тест Лахмана и т.п.) и результатов магнитно-резонансной томографии (МРТ). При частичном разрыве ПКС даже с помощью МРТ не всегда возможно достоверно его выявить. В таких случаях рекомендуется проведение диагностической артроскопии.
Лечебная тактика сводится к двум основным направлениям: хирургическое лечение и консервативная терапия. При хирургическом лечении выполняется пластика передней крестообразной связки с помощью собственных тканей организма пациента. В случае, если пациент – профессиональный спортсмен, используется собственное сухожилие надколенника. Если же пациент не занимается спортом профессионально, то берётся сухожильная ткань из т.н. «гусиной лапки» — сухожилий трёх мышц бедра (портняжной, полусухожильной и тонкой). Консервативная же терапия – комплекс реабилитационных мероприятий, направленных на стабилизацию колена с помощью укрепления собственной мускулатуры. С этой целью применяются специальные упражнения, направленные на укрепление четырёхглавой мышцы бедра – основной стабилизирущей коленный сустав мышцы, особенно, медиальной её головки. Однако, активными видами спорта при консервативном лечении заниматься уже, увы, не получится, так как полной стабилизации коленного сустава достичь не удастся.
После хирургического лечения (пластики ПКС) на первый план выходит реабилитация, которую необходимо начинать со второго дня после операции. Несколько раз в день производится пассивное сгибание и разгибание колена с определённой частотой и с заданной амплитудой на специальном тренажёре («Кинетек», «Артромот» или аналогах). Затем подключаются упражнения, тренирующие мышцы бедра как изометрического, так и изотонического характера. Параллельно проводится аппаратная физиотерапия (магнит, миостимуляция). Позже подключаются упражнения в воде (гидрокинезиотерапия) и активные упражнения на тренажёрах (механотерапия). Ввиду сложности оперативного лечения, склонности мышц бедра (особенно, четырёхглавой), к атрофии, а мышц задней поверхности бедра – к укорочению, существует риск формирования сгибательной контрактуры коленного сустава (то есть ограничения разгибания). К тому же всегда есть риск повторного повреждения уже новой, имплантированной связки. Поэтому необходимо очень осторожно, и в то же время, интенсивно проводить реабилитацию, чтобы быстро вернуть пациента к активной жизни.
Подавляющее большинство как хирургов-травматологов, так и реабилитологов считают, что минимальный срок полного восстановления пациента после пластики ПКС составляет от 6 до 8 месяцев. Специалистами клиники Топфизио и сертифицированной FIFA клиники Villa Stuart (Италия) разработана и великолепно себя зарекомендовала уникальная методика комплексного лечения разрывов связок коленного сустава, которая достоверно сокращает сроки полного восстановления после пластики как передней, так и задней крестообразной связок в два раза, то есть до 3,5-4,5 месяцев. По данной методике успешно вылечены многие спортсмены мирового уровня, такие, как легендарный нападающий ФК «Рома» (“Roma”) Франческо Тотти (Francesco Totti), вратарь ФК «Дженоа» (“Genova”), Маттиа Перин (Mattia Perin) и многие другие. Если с момента травмы прошло не более одной недели, то можно выполнить пластику крестообразной связки и сразу приступить к реабилитации, сначала в условиях стационара клиники Villa Stuart, затем в стенах московской клиники Топфизио. В том случае, когда травме уже более недели, необходима сначала специальная предоперационная подготовка, заключающаяся в устранении контрактуры и укреплении мускулатуры, существенно сокращающая последующую послеоперационную реабилитацию. Во всех случаях опытные специалисты Топфизио совместно с итальянскими коллегами подберут оптимальную тактику лечения в индивидуальном порядке.
Источник
