Эндопротезирование коленного сустава при паркинсоне
Почему пациенты предпочитают лечение болезни Паркинсона в Израиле?
Основными преимуществами лечения болезни Паркинсона в Израильских клиниках являются следующие факторы:
- Лечение не является инвазивным– отсутствуют шрамы волосистой части головы, нет отверстий в черепе или вставленных в мозг электродов;
- Значительно снижен риск инфекции;
- Направленный ультразвук не предполагает имплантацию в мозг инородного тела, и, следовательно, снижается риск образования тромбов;
- Поскольку никаких устройств в мозг не имплантируется, нет электромагнитных помех, нет необходимости в инструкциях управления устройством или периодической замене батареек;
- Лечение не предполагает облучения и, следовательно, отсутствуют связанные с ним осложнения;
- Немедленное и продолжительное облегчение;
- В большинстве случаев требуется только один сеанс лечения, но при необходимости есть возможность его повторить;
- Снижение зависимости от лекарств и улучшение качества жизни;
- Побочные эффекты, если таковые имеются, сведены к минимуму.
Получить план лечения сейчас
Почему пациенты предпочитают лечение болезни Паркинсона в Израиле?
Сочетание ультразвука, направленного МРТ, позволяет лечить ткани мозга и способствует немедленному улучшению! Больше не надо разрезать или пилить кости черепа, вводить в черепную коробку инструменты или электроды, применять облучение или травмировать здоровую мозговую ткань.
Ни один из препаратов не может полностью вылечить болезнь Паркинсона, кроме того, лекарства могут вызвать побочные эффекты.
Существуют различные типы и дозы лекарственных средств, но период времени, в течение которого у больного поддерживается хорошая двигательная активность, является непродолжительным.
Трансплантация устройства DBS / «TIMER» для стимуляции мозга — открытая хирургическая операция, которая предполагает размещение устройства в мозгу пациента, а электродов, подключенных к устройству — под кожей шеи.
Слабые электрические импульсы, испускаемые DBS, купируют некоторые симптомы болезни Паркинсона и уменьшают побочные эффекты, связанные с длительным употреблением лекарств. На сегодняшний день DBS является наиболее распространенным хирургическим вмешательством, используемым для лечения болезни Паркинсона.
Стереотаксическая радиохирургия предполагает очень высокую дозу облучения точки в мозгу, которая уничтожает все живые клетки на этом участке.
Точечная абляция
Точечная абляция — выпаривание маленького участка ткани при помощи радиохирургии или радиочастотной абляции.
Во время процедуры радиочастотной абляции хирург вводит в мозг пациента полую иглу и при помощи радиоволн нагревает маленький участок головного мозга.
Эта революционная технология позволяет эффективно и точно направить ультразвуковые волны и безошибочно провести абляцию намеченного участка, как описано выше.Обратиться к врачу бесплатно
Больной лежит неподвижно в аппарате МРТ. Нейрохирург сидит за стеклянной перегородкой в пяти метрах от него. После обнаружения на МРТ проблемного участка мозга, врач при помощи компьютерной мышки посылает направленные ультразвуковые волны из шлема в мозг пациента. В процессе операции пациент находится в сознании. Раз в несколько минут его спрашивают, как он себя чувствует, чтобы узнать, есть ли улучшения тремора и не появилось ли каких-то побочных эффектов.
Врач каждый раз увеличивает интенсивность излучения (нагревания), а в интервалах между ними проверяет эффективность воздействия. Уже через 10 минут после начала лечения можно увидеть, что больной, который прежде не мог нарисовать прямую линию, в состоянии контролировать движения карандаша. После несколько сеансов воздействия ультразвуковой терапии лечение заканчивается, а рука пациента становится твердой и перестает дрожать.Сравнить медицинские программы ведущих клиник
Оперативное воздействие при синдроме Паркинсона основывается на принципах стереотаксиса. Оно подразумевает малоинвазивное вмешательство на основании пространственной схемы, которая позволяет получить доступ к нужной точке в теле сквозь толщу тканей. Это обеспечивает точность и аккуратность действий хирурга, минимальную вероятность повреждения здоровых клеток.
Хороший эффект дает инновационный метод нейростимуляции.
Такие операции состоят из двух этапов. На первом с помощью специального оборудования получают изображение головного мозга, определяют план работ, составляют схему, устанавливают маркеры. Затем голову пациента фиксируют в неподвижном положении, с помощью стереотаксической рамы накладывают на нее компьютерную схему.
Таламотомия
Дрожание конечностей, головы или отдельных ее частей при Паркинсоне становится последствием поражения тканей таламуса. Точечная деструкция проблемных участков этой зоны купирует подачу мышцам ошибочных сигналов и устраняет симптом. Сначала пациенту проводят КТ или МРТ для установления мишеней, затем выполняют операцию.
Активно используется неинвазивный вариант таламотомии на основе ультразвука. Фокусированные волны подают прямо через череп под контролем МРТ. Стимуляция вызывает нагревание клеток на заданном участке и их разрушение. Плюсом подхода считается отсутствие рисков, связанных с трепанацией. Минусом – продолжительность эффекта. В отличие от прямых вариантов воздействия, результат которых сохраняется на всю жизнь, такой подход избавляет от симптомов примерно на год.
Паллидотомия
Болезнь Паркинсона сопровождается повышением активности отдельных участков парных бледных шаров, входящих в структуру базальных ядер. Одновременно они угнетают работу зон, отвечающих за выполнение целенаправленных действий. Частичное разрушение этих образований избавляет от тремора, скованности движений из-за перенапряжения мышц.
Также подход купирует проявления дискинезии, способной развиться на фоне длительного приема противопаркинсонических средств. Технология проведения операции аналогична таламотомии, различия заключаются только в зоне воздействия разрушающими инструментами. Двусторонняя паллидотомия не проводится в связи с крайней степенью агрессивности такого воздействия, рисками развития тяжелых осложнений.
В ходе первой части операции в ткани головного мозга внедряется система электродов, посредством которых будет обеспечиваться стимулирующее воздействие на ткани. На втором этапе под кожу в зоне грудины вживляют нейростимулятор, соединенный с электродами через удлинители. Он подает сигналы в головной мозг на основании настроек, корректируя работу ЦНС.
Это позволяет купировать ряд симптомов болезни Паркинсона или снизить их выраженность, повысить качество жизни пациента – эффект сохраняется минимум в течение 5 лет. Систему можно в любой момент извлечь, она не вызывает перманентных изменений в организме. В случае необходимости программу меняют, настройки корректируют в соответствии с состоянием больного.
Такой подход становится источником положительной динамики в 50-75% случаев болезни Паркинсона. Он избавляет от тремора, замедленности действий, болезненности в мышцах из-за их перенапряжения. Операция не поможет устранить проблемы с равновесием и координацией, изменения в психике, речевые расстройства. Она не восстановит нарушенные когнитивные функции в виде ухудшения памяти или невозможности сконцентрироваться, не избавит от деменции.
Еще один вариант деструкции участков ЦНС с целью купирования симптоматики синдрома Паркинсона. Гамма-нож – это радиохирургический метод воздействия кобальтовых сфокусированных ионизирующих лучей на заданный участок.
Для предупреждения неприятных ощущений проводится местная анестезия. Манипуляция продолжается от 30 минут до 2 часов и редко требует госпитализации пациента. После нее у 80% больных полностью исчезает тремор.
Когда врачи рекомендуют делать операцию
Сразу после окончания малоинвазивного или неинвазивного сеанса пациенты ощущают болезненность в месте воздействия или крепления рамки, общую слабость. Боли купируются анестетиками или анальгетиками, дискомфорт вскоре проходит самостоятельно. Ощущения через несколько дней после манипуляции зависят от типа операции, проведенной при болезни Паркинсона.
Правила организации послеоперационного периода:
- отказ от физической активности и умственной деятельности на срок, установленный врачом;
- уход за местами нарушения целостности кожи в течение 2-3 недель, профилактика инфекции;
- возвращение к обычному образу жизни спустя 1-2 месяца после вмешательства с обязательным ограничением стрессовых ситуаций;
- даже после полной реабилитации надо избегать переутомлений, физического перенапряжения. При внедрении имплантов механизмам должна быть обеспечена неподвижность.
Важно понимать, что операция станет залогом улучшения самочувствия пациента, но не избавит его от болезни Паркинсона. Прогрессирование патологии продолжится, поэтому базовое лечение отменять нельзя. Хирургическое вмешательство позволяет снизить дозировку лекарств, принимаемых больным, но способно полностью заменить консервативную терапию.
Оперативное лечение болезни Паркинсона требует наличия узконаправленных знаний, специфического оборудования, навыков обращения с такими приборами. Подобные процедуры проводят в специализированных медицинских центрах после обязательной диагностики.
В Москве
Стереотаксические операции с применением криодеструкции проводят в ФГБНУ «Научный центр неврологии» по адресу Волоколамское шоссе, д.80. В НИИ скорой помощи им. Н.В. Склифосовского применяется установка «Гамма-нож», которая может быть использована и для лечения болезни Паркинсона. Учреждение расположено в д.
Несколько профильных медицинский учреждений расположено в Санкт-Петербурге. В перечень тех, которые выполняют подобные операции входят Российский НИИ им. А.Л. Поленова, Центр лечения болезни Паркинсона при НИИ им. В.М. Бехтерева, Институт им. Сергея Березина. Необходимые услуги предоставляют Тюменский и Новосибирский Федеральные центры нейрохирургии.
Вмешательства, подразумевающие разрушающее воздействие на ткани высокими или низкими температурами в среднем обходятся в 90-150 тыс. рублей. Цена зависит от типа вмешательства, объема работы (одностороннее, двустороннее). Метод нейростимуляции в среднем обходится в 1,5 млн. рублей.
В некоторых медицинских центрах действуют программы скидок. На снижение цены могут рассчитывать некоторые группы льготников.
В каждом медицинском учреждении свои правила, все чаще в цену за операцию при синдроме Паркинсона включают не только хирургическую процедуру, но и дополнительные опции. Это может быть ограниченный пакет, в состав которого входят анестезия, препараты, услуги медицинского персонала. Или расширенный – с диагностикой, консультациями специалистов, содержанием в палате, питанием, послеоперационным ведением.
Варианты бесплатного получения необходимой помощи существуют разные. В одних клиниках имеются квоты для определенных групп населения, но обычно приходится долго ждать очереди. Радикальную медицинскую помощь при болезни Паркинсона можно получить, обратившись в государственные или негосударственные фонды. Полную компенсацию стоимости операции предлагают некоторые пакеты медицинских страховок.
Стоимость операции с использованием гамма-ножа в США обойдется в 35-45 тыс., в Великобритании в 25-35 тыс., в Германии в 8 тыс., в Израиле в 20 тыс. долларов. Нейростимуляция в США стоит от 45 тыс., в Великобритании от 37 тыс., в Германии около 70 тыс., в Израиле от 40 тыс. долларов.
Проведение операции при болезни Паркинсона – крайняя мера решения возникших проблем. Современные медикаменты в комплексе с вспомогательными методиками способны с успехом бороться с симптоматикой патологии, не прибегая к радикальным шагам.
Противопоказания
Несмотря на доказанную эффективность оперативного вмешательства и относительную безопасность новейших методик, такие подходы применяют только в крайних случаях. Решение о целесообразности процедуры принимает целая группа врачей. Она оценивает физические кондиции больного, показатели его психического здоровья, актуальность применения радикального метода.
Операции при болезни Паркинсона не проводятся в следующих случаях:
- присутствие серьезных внутренних заболеваний острой или хронической природы;
- депрессия, деменция, попытки суицида или склонность к самоубийству;
- возраст старше 75 лет;
- вживленный кардиостимулятор;
- намерение пациента избавиться от симптомов, которые не поддаются хирургической коррекции;
- наличие еще не использованных медикаментозных схем, способных дать положительный эффект.
Некоторые из перечисленных противопоказаний не распространяются на применение гамма-ножа. В ряде случаев приведенные запреты могут быть проигнорированы. Окончательное решение принимает лечащий врач в соответствии с особенностями ситуации.
Последствия
Даже малоинвазивные и неинвазивные варианты воздействия на головной мозг сопряжены с определенной долей риска. По статистике, в 5% ситуаций оперативные вмешательства при Паркинсоне приводят к формированию внутричерепных гематом. Летальный исход зафиксирован менее чем в 1% случаев, но исключать такую вероятность нельзя.
Радикальные методы терапии синдрома Паркинсона способны привести к таким последствиям:
- длительная общая слабость;
- потеря чувствительности на определенных участках лица или пальцах конечностей;
- преходящий ступор;
- усугубление клинической картины болезни Паркинсона;
- парезы или параличи;
- инфицирование раны;
- геморрагический инсульт;
- отек головного мозга или гидроцефалия;
- проблемы со зрением или речью – наиболее вероятно при двусторонней операции;
- атрофия тканей;
- применение гамма-ножа способно вызвать радиационный некроз.
Самыми опасными видами вмешательств при синдроме Паркинсона считаются таламотомия и паллидотомия, которые проводятся с применением предельных температур. Далее следует нейростимуляция – передовая дорогостоящая методика. Минимальный риск осложнений отмечается при использовании гамма-ножа.
Источник
Хронические суставные патологии практически не поддаются лечению, более того, они прогрессируют не оставляя человеку права на здоровое существование. Эндопротезирование коленного сустава – операций, суть которой состоит в его замене искусственным имплантом.
Сравнение здорового коленного сустава(слева) и полностью разрушенного(справа).
Хрящ, покрывающий концы суставных костей, невозможно восстановить, если он серьезно разрушен. Внутрисуставные уколы плазмы или гиалурона, бесполезная трата денег, нервов и времени.
Это видит хирург во время операции, обратите внимание на неравномерность, а местами отсутствие хрящевой оболочки.
Упрощенная схема установки импланта.
Единственная тактика лечения, которая дает результаты – эндопротезирование. Индустрия выпускает модернизированные имплантаты под требования любого пациента. Искусственные конструкции создаются из биосовместимых материалов, представленных керамикой, инновационными сплавами металлов и высокомолекулярным полиэтиленом, которые не оказывают токсического, аллергического и канцерогенного воздействия на окружающие структуры.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Вступление
Пораженный сустав обследуют высокоинформативными средствами визуальной диагностики, больного направляют на прохождение лабораторных анализов, осмотр у врачей узкой специализации.Далее принимается решение о:
- способом имплантации (тотальный или частичный);
- из какого материала лучше поставить протез;
- фиксация — цементная, бесцементная или гибридная;
- тип анестезии.
Чаще всего анестезия используется спинальная.
Метод протезирования колена успешно практикуют ведущие клиники эндопротезирования коленного сустава федеральные медцентры России, Украины и других государств постсоветского пространства.
Быстро пройти высокотехнологичную процедуру по квоте не всегда возможно, потребуется еще дождаться своей очереди, а на это может уйти 3-6 месяцев, иногда 12 месяцев.
В РФ и Украине можно воспользоваться платной услугой. Но если учитывать, что она обойдется в районе минимум 210 тыс. рублей (около 100 тыс. грн.) без реабилитации, при этом благоприятный прогноз остается еще под вопросом, многие предпочитают так не рисковать, а отправиться на лечение заграницу, в хорошую ортопедическую клинику мирового уровня. Одним из лидирующих направлений является Чехия, где очень высоко развиты ортопедия и травматология.
В послеоперационный период колено требует больше времени на восстановление в отличие от бедра. Связано это с тем, что операция в техническом плане сложнее. Послеоперационный шов находится как раз в месте сильного растяжения кожи, что так же осложняет процесс восстановления, ведь нужно активно работать на сгибание-разгибание конечности.
Показания к операции
Примерно каждому десятому пациенту, страдающему патологией колена, требуется эндопротезирование. Причиной критических нарушений выступают следующие заболевания:
- артриты ревматоидной этиологии и подагра;
- деформирующий артроз;
- болезнь Бехтерева;
- внутрисуставные или околосуставные инфекции;
- травматические поражения;
- ожирение в тяжелой форме;
- нарушение гормонального фона.
Хирургическая процедура показана, если обнаружены следующие изменения патологического характера:
- яркая болезненная симптоматика и серьезные двигательные расстройства, при которых консервативные способы и малоинвазивная хирургия не помогают или уже не имеют смысла;
- гонартроз в тяжелом проявлении;
- системная артритная болезнь;
- аваскулярный некроз суставных костей;
- локальные новообразования;
- врожденная и приобретенная дисплазия;
- неправильно сросшиеся переломы;
- посттравматические дегенерации.
Динамика болезни на рентгене.
Откладывать хирургию при гонартрозах 3-4 степени чревато деформацией позвоночника. Это происходит из-за хромоты. Дегенеративные процессы артроза глубоко затронут кости, из-за чего они приобретут хрупкость, потеряют плотность и зафиксировать к ним компоненты импланта станет сложно.
Противопоказания
Разрешается проводить даже в преклонном возрасте. Но при наличии любых патологий в стадии декомпенсации, например, сахарного диабета или гипертонии, хирургия будет отменена. Любые инфекционные воспалительные очаги в организме до запланированной процедуры должны быть ликвидированы полностью. Общий список противопоказаний:
- декомпенсированные хронические болезни;
- локальные и общие инфекции, воспалительные процессы;
- анемия 2-3 ст., низкая свертываемость крови;
- тяжелые психические нарушения;
- неконтролируемый диабет;
- туберкулез кости;
- паралич конечности;
- тромбоз глубоких вен ног.
Иногда требуется провести коррекцию веса, если индекс массы тела слишком высок, это опасно травмами и смещением импланта. Инвалидность после лечения не предусмотрена.
Подготовка к операции
Самый распространенный тип импланта коленного сустава.
Диагностика не ограничивается осмотром только лишь больной конечности, обследованию подлежат обе ноги. В этих целях рекомендуется прохождение:
- рентгенографии;
- ультразвукового исследования (УЗИ);
- магниторезонансной томографии (МРТ);
- артроскопии (не всегда).
Платформа импланта прослужившая пациенту 16 лет. Хороший результат.
Осуществляется обход узкоспециализированных врачей (кардиолога, терапевта, иммунолога, анестезиолога, ЛОРа, стоматолога), сдача общеклинических анализов, исследование органов и систем организма. Стандартная диагностика включает:
- общий и биохимический анализы крови;
- коагулограмму;
- общий анализ мочи;
- определение уровня сахара в крови;
- тест на группу крови и резус-фактор;
- ультразвуковую допплерографию вен конечностей (УЗДГ);
- электрокардиограмму (ЭКГ);
- фиброгастродуоденоскопию (ФГДС);
- флюорографию органов дыхания.
Также будет произведен забор крови для переливания.
В клиниках эндопротезирования коленного сустава подготовка начинается примерно за 2 недели до предстоящего сеанса. Обязательно рекомендуется лечебная физкультура. Она поможет подготовить мышечный комплекс к реабилитации, посодействует его укреплению. Особенно при предполагаемой хирургии обоих коленных суставов.
Типы протезов и связанные с ними методики
Вы уже знаете, что бывает полное и частичное эндопротезирование коленного сустава, где в первом случае лечение подразумевает полноценную замену суставных поверхностей, а во втором – имплантацию поврежденного участка одного из мыщелков. Соответственно, протезы классифицируются на тотальные, одномыщелковые и ревизионные для замены импланта.
- После постановки однополюсной системы максимально сохраняется собственный костно-хрящевой сегмент и не затрагиваются связки, кстати, они должны быть в хорошем состоянии.
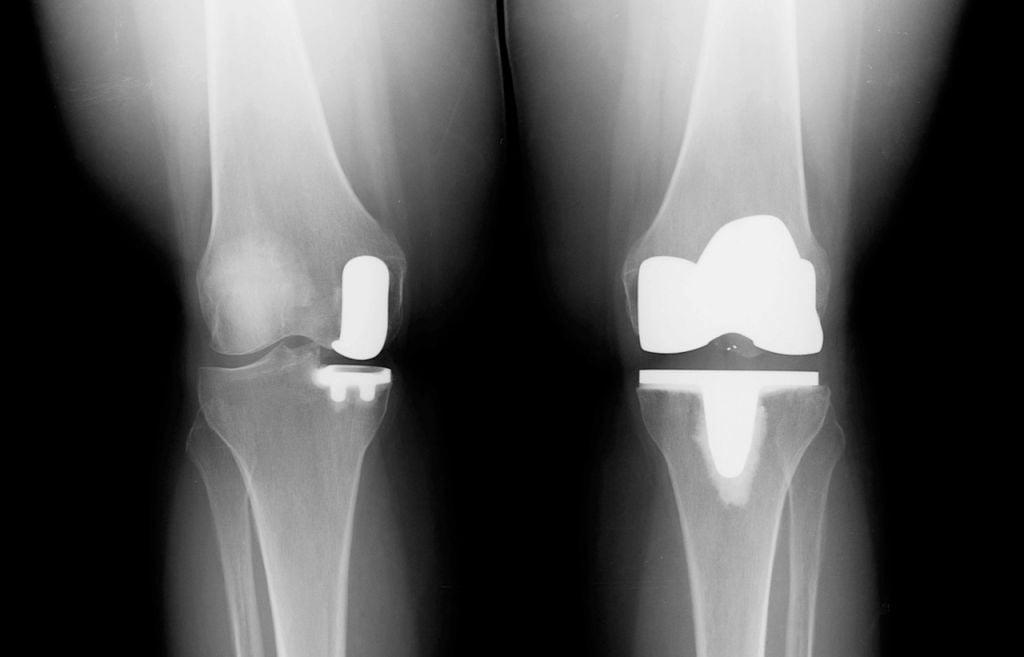
Одномыщелковая замена сустава на рентгене.
- Если выполнялось тотальное эндопротезирование реабилитация потребует упорной, непрерывно длительной работы над восстановлением. Передовые клиники хирургии и эндопротезирования коленного сустава лечение по такой схеме одобряют куда чаще. Объясняется это тем, что оно позволяет достигнуть нормальной амплитуды движений, дает больше свободы в плане физических нагрузок и имеет достаточно продолжительный эффект.
Сравнение двух типов операций.
- При ревизионном эндопротезировании — замене эндопротеза, в основном применяются конструкции с более длинными ножками, чтобы обеспечить надежную стабильность. Выявленные дефекты бедра и голени устраняются при помощи металлических пластин различной конфигурации, костной крошки, цемента, алло- и аутокостных трансплантатов, клиньев, стержней и др. Необходима при износе импланта, повреждении или изначально некорректно выполненной установке.
С каждой последующей операции статистика успешности ниже. Импланты при этом становятся все более громоздкими.
Одномыщелковое протезирование подразумевает срок службы небиологического устройства максимум 7 лет. Тотальное замещение предусматривает время службы вживленного механизма от 15 лет. Ревизионное переносится сложнее, а риск инфекции и других негативных явлений почти в 2 раза выше, чем после первичной операции.
Жидкое протезирование коленного сустава
Важно еще вкратце дать информацию о жидком протезировании коленных суставов. Это инъекционные препараты гиалуроната натрия, которые служат для восполнения синовиальной жидкости. Жидкое протезирование коленного сустава производится путем введения через шприц раствора гиалуроновой кислоты во внутрисуставное пространство. Подобная лечебная тактика не восстанавливает разрушенный гиалиновый хрящ, но способствуют временному снижению признаков остеоартроза (сокращает тугоподвижность и боль) за счет улучшения смазочных свойств натурального сочленения. Оно применимо в качестве симптоматической терапии при артрозе, но настоящему эндопротезированию не является альтернативой.
Никакие уколы артрозы не лечат!
Описание хирургического процесса
Вид анестезии определяется врачом-анестезиологом. Что значит общий наркоз, думаем, знают все. А по поводу второй разновидности, скорее, не каждый понимает суть и принцип действия обезболивания, внесем ясность.
Эпидуральный наркоз – это один видов регионарной анестезии, смысл которого в подаче в перидуральное пространство позвоночника (в области поясницы) через катетер специального состава, блокирующего передачу импульсов от нервных сплетений спинного мозга. Нижняя часть тела становится нечувствительной. Человек совершенно не ощущает никакой боли, но остается в сознании. Не исключено, что анестезиолог дополнительно подключит внутривенную систему, подающую эффективный седативный препарат, чтобы снять нервное напряжение или погрузить в глубокий медикаментозный сон.
Чем легче наркоз, тем проще всем, пациенту, травматологу и анестезиологу.
Когда анестетик «заработает», начинается тотальное протезирование коленного сустава.
- Доступ к суставу осуществляется с передней стороны колена путем рассечения мягких тканей, обходя надколенник. Разрез небольшой, он равен примерно 12-14 см.
- Аккуратно высвобождается из анатомического пространства.
- Поскольку конструкция для тотального протезирования коленного сустава имеет сложную геометрию, для ее правильной посадки хирург выполняет несколько высокоточных опилов бедренной и большеберцовой костей.
- После ставится «болванка» разных размеров для подборки лучшего.
- Убедившись, что кости подготовлены правильно, специалист приступает к установке постоянных деталей протеза на свое окончательное место.
- В конце проводится промывание антисептической жидкостью площади, в пределах которой выполнялись операционные действия. Потом в рану вставляют временную дренажную систему для оттока раневого отделяемого, разрез ушивается и покрывается стерильной повязкой.
Пациент лежит на операционном столе, нога забинтована, сейчас начнется операция.
После выписки из стационара следует оформиться в лечебно-реабилитационный центр. В таких медучреждениях оказывают высококомпетентную помощь после тотального цементного эндопротезирования коленных суставов или бесцементного, частичного протезирования и ревизионного вмешательства.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Неблагоприятные реакции
От работы реабилитологов зависит не меньше, чем от работы хирурга.
Больной обязан быть под пристальным наблюдением методистов-реабилитологов в послеоперационный период, исполнять все их требования, касающиеся физических упражнений и посещения физиотерапевтических процедур, а также в установленные сроки приходить на плановый осмотр к основному лечащему врачу. Только в таком случае к концу 3-го месяца можно рассчитывать на благополучный исход.
По состоянию шва можно судить о процессах заживления внутри сустава. Вы видите спокойный, хорошо заживающий шов
Через 6 месяцев он будет выглядеть как на фото
К возможным интраоперационным последствиям относят кровотечение, что происходит в единичных случаях. Значительные кровопотери оперативно восполняются донорским запасом крови, заготовленным еще до операции. Инфицирование и аллергический ответ на анестезию тоже маловероятны, если установка проходит с соблюдением всех норм. В течение первого месяца после состоявшейся артропластики встречаются следующие осложнения (вероятность невелика, но присутствует):
- парапротезная инфекция;
- тромбообразование в венозном русле конечности;
- тромбоэмболия;
- жировая эмболия;
- расхождение швов и открытие раны;
- вывих протеза, смещение надколенника;
- нарушение чувствительности в зоне колена;
- повышение местной и общей температуры вследствие локального воспаления или попадания инфекции.
Патологические реакции, которые развиваются в отдаленный период (по прошествии 4 недель и позже):
- расшатывание, смещение, нестабильность искусственных компонентов;
- перелом протеза или кости, в которую он вставлен;
- образование грубых наростов, рубцов вокруг устройства;
- суставно-мышечная контрактура;
- хронические боли;
- изменение длины конечности.
Травмы опасны для людей перенесших такую операцию, поэтому берегите себя как минимум первое время, пока нога не окрепла достаточно.
Источник
